2015WHO肺癌病理分类
【WHO分类】肺部肿瘤(2015版)
【WHO分类】肺部肿瘤(2015版)往期相关链接:【WHO分类】骨肿瘤(2013版)【WHO分类】中枢神经系统肿瘤(2016版)第4版WHO肺、胸膜、胸腺及心脏肿瘤分类(以下简称2015版)于2015年初出版,经过10余年的发展,与2004版相比,2015版主要是在肺腺癌分类方面进行了重新认识,采纳了2011年国际肺癌研究学会(IASLC)、美国胸科学会(ATS)和欧洲呼吸学会(EPS)公布的肺腺癌的国际多学科分类。
除此之外,还将小细胞癌、大细胞肺神经内分泌癌、不典型类癌及类癌统一归为肺神经内分泌肿瘤,并对鳞癌、大细胞癌及肉瘤样癌分类做了一定的变更。
对于肺良性肿瘤方面最大的改变是正式将“硬化性血管瘤”更名为“硬化性肺细胞瘤”,并增加了一些新病种。
共九个大类:•上皮源性肿瘤 Epithelial tumors•神经内分泌肿瘤Neuroendocrine tumors•唾液腺型肿瘤 Salivary gland-type tumors•乳头状瘤 Papillomas•腺瘤 Adenomas•间叶组织肿瘤 Mesenchymal tumors•淋巴组织肿瘤 Lymphohistiocytic tumors•异位起源肿瘤 Tumors of ectopic origin•转移瘤 Metastatic tumors(下图可点击放大查看)沿袭2011年IASLC/ATS/ERS肺腺癌新分类制定肺腺癌病理分型。
1)对原位腺癌AIS和微浸润腺癌MIA制定专门的诊断标准,AIS/MIA的诊断必须基于完全切除的手术标本,小的穿刺活检标本不可诊断为AIS/MIA。
AIS诊断标准:a.肿瘤最大径≤3cm;b.单发结节;c.完全沿肺泡间隔鳞屑样生长;d.无间质,血管或胸膜浸润;e.未见浸润性性腺癌特征;f.肺泡内肿瘤细胞缺如;g.非黏液性细胞为主(即II型肺泡上皮细胞或终末细支气管的Clara细胞),黏液性细胞少;h.无明显核异常;i.肺泡间隔增宽伴硬化MIA诊断标准:a.肿瘤最大径≤3cm;b.单发结节;c.沿肺泡间隔鳞屑样生长为主;d.病灶中任一浸润病变的最大径≤5mm;e.可测量的浸润成分定义包括:1.除扶壁样生长以外的组织学亚型(如腺泡样、乳头状、微小乳头状和实体性;2.肿瘤细胞君如肌纤维母细胞基质;f.若肿瘤侵犯淋巴系统、血管、胸膜或含肿瘤坏死,则排除MIA;g.非黏液性细胞为主(即II型肺泡上皮细胞或终末细支气管的Clara细胞),黏液性细胞少。
肺癌的病理和分期

肺癌的病理和分期肺癌是一种常见的恶性肿瘤,是由肺组织中的异常细胞不受控制地增殖形成的。
了解肺癌的病理和分期对于诊断和治疗该疾病至关重要。
本文将介绍肺癌的病理特征以及目前常用的分期系统。
一、肺癌的病理特征肺癌的病理特征主要包括病理类型、组织学分级以及分子生物学特征等。
1. 病理类型:肺癌可以分为两大类:非小细胞肺癌(Non-small cell lung cancer, NSCLC)和小细胞肺癌(Small cell lung cancer, SCLC)。
NSCLC占肺癌的85%~90%,其中包括腺癌(adeno carcinoma)、鳞状细胞癌(squamous cell carcinoma)和大细胞癌(large cell carcinoma)等多种亚型。
SCLC占肺癌的10%~15%。
2. 组织学分级:肺癌的分级是根据肿瘤细胞的分化程度进行的。
通常采用的分级系统是根据肿瘤细胞形态、组织学特征和核分裂的情况来评估。
分为Ⅰ、Ⅱ、Ⅲ和Ⅳ四个级别,Ⅰ级为高分化,Ⅳ级为低分化。
3. 分子生物学特征:近年来,随着分子生物学技术的发展,人们对肺癌的分子生物学特征有了更深入的了解。
常见的分子异常包括KRAS突变、EGFR突变、ALK重排和ROS1重排等。
这些分子异常对于肺癌的诊断、治疗和预后起着重要的作用。
二、肺癌的分期系统肺癌的分期是根据肿瘤的大小、淋巴结转移情况和远处转移情况来评估肿瘤的严重程度和预后。
目前使用的肺癌分期系统主要有TNM分期系统和分期。
1. TNM分期系统:TNM分期系统是世界卫生组织和国际癌症研究机构共同制定的,广泛应用于临床。
它根据肺癌的肿瘤(T)、淋巴结(N)和远处转移(M)三个方面来分期。
(1)T分期:T分期评估肿瘤的大小和侵犯范围。
根据肿瘤的大小和侵犯程度,将其分为T1、T2、T3和T4四个阶段。
(2)N分期:N分期评估肺癌是否转移到淋巴结。
根据淋巴结的转移情况,将其分为N0、N1、N2和N3四个阶段。
WHO2015肺肿瘤组织学分类

淋巴组织细胞肿瘤 黏膜相关淋巴组织结外边缘区淋巴瘤(MALT淋巴瘤)…
……..…………………………………・・・・・・・・・…・9699/3
畸胎瘤,成熟型…………………………………9080/0 畸胎瘤,未成熟型………………………………9080/1 肺内胸腺瘤………………………………………8580/3 黑色素瘤…………………………………………8720/3 脑膜瘤,非特指型…………………………………9Diag Pathol,December 2015,V01.22,No.12
肌上皮肿瘤 肌上皮瘤………………………………………8982/0 肌上皮癌………………………………………8982/3
Erdheim.Chester病…………………………………9750/1
异位起源性肿瘤 生殖细胞肿瘤
诊断病理学杂志2015年12月第22卷第12期 doi:10.3969/j.issn.1007-8096.2015.12.032
・815・
WHO(2015)肺肿瘤组织学分类8’b
许春伟1,张博1译,林冬梅2审校
(1.军事医学科学院附属医院病理科,北京10007t;2.北京大学肿瘤医院病理科暨北京市肿瘤防治研究所恶性 肿瘤发病机制及转化研究教育部重点实验室,北京 100142)
弥漫性大B细胞淋巴瘤…………………………9680/3 淋巴瘤样肉芽肿病………………………………9766/1 血管内大B细胞淋巴瘤…………………………9712/3 肺朗格罕细胞组织细胞增生症…………………9751/1
转移性肿瘤
注:8形态学代码采用肿瘤学疾病国际分类(ICD.O){463B}。生物行为学编码:良性肿瘤为/0,非特定、交界性或未确定生物学行为的为/ 1,原位癌及上皮内瘤变Ⅲ为/2,恶性为/3。“考虑到对一些疾病认识的变化,对先前的WHO肿瘤组织学分类{2672}进行了一些修订;+代表国 际癌症研究所/WHO委员会认证的ICD一0新编码。
中国肺癌诊疗规范2015版

危险度分级
风险状态分3组 (年龄 吸烟) (1)高危组:年龄55~ 74岁,吸烟史≥30包年,戒烟史< 15
年(1类);或年龄≥50岁,吸烟史≥20包年,另外具有被 动吸烟除外的项危险因素(2B类)。 (2)中危组:年龄≥50岁,吸烟史或被动吸烟接触史≥20包年, 无其他危险因素。 (3)低危组:年龄<50岁,吸烟史<20包年。NCCN指南建议 高危组进行肺癌筛查,不建议低危组和中危组进行筛查。
高危人群筛查
高危人群中开展肺癌筛查有益于早期发现早期肺癌,提高 治愈率。 低剂量CT(LDCT)发现早期肺癌的敏感度是常规胸片的4-10 倍,美国全国肺癌筛查试验证明,LDCT筛查可降低20% 的肺癌死亡率,是目前最有效的肺癌筛查工具。 LDCT年度筛查能发现85%的I期周围型肺癌,术后10年预 期生存率达92%。
6. PET-CT检查:有条件者推荐使用。是肺癌诊断、分期
与再分期、疗效评价和预后评估的最佳方法。
(五)内窥镜检查
1.支气管镜检查:是诊断肺癌最常用的方法,包括支气管镜直视下 刷检、活检、针吸以及支气管灌洗获取细胞学和组织学诊断。
2.经支气管针吸活检术(TBNA)和超声支气管镜引导的经支气管针吸 活检术(EBUS-TBNA):可以穿刺气管或支气管旁的淋巴结和肿块,有 助于肺癌诊断和淋巴结分期。
Hale Waihona Puke (二)临床表现 早期无明显症状 病情发展到一定程度 可出现以下症状:(1)刺激性干咳 (2)
痰中带血或血痰 (3)胸痛 (4)发热 (5)气促; 当肺癌侵及周围组织或转移时,可出现如下症状: (1) 喉返神经→声音嘶哑。 (2) 上腔静脉→出现面、颈部水肿等上腔静脉梗阻综合征
肺癌的分类

肺癌的分类Document serial number【UU89WT-UU98YT-UU8CB-UUUT-UUT108】肺癌的病理分类(一)按解剖学部位分类1.中央型肺癌:发生在段支气管以上至主支气管的肺癌称为中央型肺癌,约占3/4,以鳞状上皮细胞癌和小细胞未分化癌较多见。
2.周围型肺癌:发生在段支气管以下的肺癌称为周围型肺癌,约占1/4,以腺癌较为多见。
(二)按组织学分类:根据各型肺癌的分化程度和形态特征,目前将肺癌分为两大类,即小细胞肺癌和非小细胞肺癌,后者包括鳞癌、腺癌、大细胞癌。
1.小细胞未分化癌(简称小细胞癌):这是肺癌中恶性程度最高的一种,约占原发性肺癌的1/5。
患者年龄较轻,多在40~50岁左右,有吸烟史。
好发于肺门附近的大支气管,倾向于黏膜下生长,常侵犯支气管外肺实质,易与肺门、纵隔淋巴结融合成团块。
癌细胞生长快,侵袭力强,远处转移早,常转移至脑、肝、骨、肾上腺等脏器。
本型对放疗和化疗比较敏感。
癌细胞有多种形态,如淋巴样、燕麦样、梭形等,又分燕麦细胞型、中间细胞型和复合型,免疫组化及特殊的肿瘤标志物,认为是属于神经内分泌源性肿瘤。
2.鳞状上皮细胞癌(简称鳞癌):是最常见的类型,约占原发性肺癌的40%~50%,多见于老年男性,与吸烟关系非常密切。
以中央型肺癌多见,并有向管腔内生长的倾向,常早期引起支气管狭窄,导致肺不张,或阻塞性肺炎。
癌组织易变性、坏死,形成空洞或癌性肺脓肿。
鳞癌生长缓慢,转移晚,手术切除的机会相对多,5年生存率较好,但放射治疗、化学药物治疗不如小细胞未分化癌敏感。
鳞癌细胞大,呈多形性,有角化倾向,细胞间桥多见,常呈鳞状上皮样排列。
电镜见癌细胞间有桥粒连接,张力微丝附着。
有时偶见鳞癌和腺癌混合存在称混合型肺癌(鳞腺癌),也有其他混合型。
3.腺癌:女性多见,与吸烟关系不大,多生长在肺边缘小支气管的黏液腺,因此,在周围型肺癌中以腺癌为最常见。
腺癌约占原发性肺癌的25%。
肺癌病理学分类

(五)腺鳞癌
(七)唾液腺肿瘤
免疫组化染色在鉴别诊断中的应用
鳞癌
非
小 细
腺癌
胞
癌
大细胞癌
CK、CK5/6、CK34βE12、p63
少数TTF-1、CK7、p53
CK、TTF-1、CEA、EMA、CK18
CK7(卵巢、乳腺、肺) CK20(胃肠腺癌转移)
CK、CEA、EMA、vimentin
微浸润性腺癌( ≤3 cm 贴壁为主型肿瘤,浸润灶≤5 mm) 非黏液性 黏液性 黏液/非黏液混合性
浸润性腺癌 贴壁为主型( 以前的非黏液性细支气管肺泡癌,浸润灶> 5 mm) 腺泡为主型 乳头为主型 微乳头为主型 实性为主型伴黏液产生
浸润性腺癌变型 浸润性黏液腺癌( 以前的黏液性细支气管肺泡癌) 胶样型 胎儿型( 低度和高度) 肠型
肺神经内分泌肿瘤概念
• 伴有神经内分泌形态的肿瘤
– 小细胞癌 – 大细胞神经内分泌癌 – 典型类癌 – 非典型类癌
• 伴神经内分泌分化的非小细胞癌
(六)类癌
类癌是一种低度恶性的肿瘤,占全部肺肿 瘤的1%-2%。类癌的发病年龄多见于30~ 40岁。男女发病率相等。可伴发类癌综合 症。
• 多数肿瘤发生于主支气管到段支气管,偶见肿瘤 位于周边。
大细胞癌
• 一种未分化的非小细胞癌,缺乏腺癌、鳞 癌或小细胞癌细胞分化的细胞和结构特点。 典型的大细胞癌细胞核大,核仁明显,胞 浆量中等。
临床要点:
1.占肺癌的9%,其中一部分属于大细胞神经内 分泌癌(占肺癌3%,多见于中老年嗜烟者); 2.好发于中老年人; 3.多为周围型; 4.生长快,侵袭性强,预后差。
• 肿瘤完全切除,多数病人存活5年以上,5 年存活率为85%-95%。分化较差的非典型 类癌20%-50%的病人可发生淋巴结转移。 偶尔血行转移至肝、肾、骨和肾上腺。
2015WHO肺癌分类

2015版WHO肺部肿瘤组织学分类变化与争议2015版的WHO肺癌分类方法中融入了更多肺癌的遗传学信息,重视了免疫组化与分子诊断对肺癌分类的重要性;从多学科角度重新分类,整合了外科、病理学、肿瘤学、分子生物学与放射学等各个领域的集体智慧。
病理分类的本意在于期望回答肺癌的本质。
然而没有任何一种分类可以囊括肺癌的所有特性,任何一版的分类也都就是阶段性的,需要接受时间的洗礼。
病理分类的生命力在于指导治疗与预后,而不就是病理学家专注于形态学的自娱自乐。
William D、Travis根据细胞起源提出把类癌、小细胞肺癌与大细胞神经内分泌统归入神经内分泌肿瘤,争议巨大,可能因为这样的归类似乎并未改变小细胞肺癌EP,IP的传统治疗方案;但Travis仍然力排众议,运用IARC协会的力量推行肺癌WHO新分类,就是希望新分类能与后续基于分子事件的临床试验更好的整合?其背后的用意、新版肺癌分类的生命周期,对肺癌精准医疗的推动作用,我们且拭目以待。
【主要变化概要】1、强调使用免疫组化IHC确定组织分型;2、重视肿瘤的分子分型,尤其对于晚期肺癌患者;3、参照2011年IASLC/ATS/ERS肺腺癌新分类对小活检与细胞学标本制定专门的组织分类;4、参照2011年IASLC/ATS/ERS肺腺癌新分类制定肺腺癌病理分型;5、严格限制了大细胞肺癌的诊断,只有手术大标本,没有明确的形态学与免疫表型的肿瘤才可分类为大细胞癌;将2014版大细胞癌中的多数亚型归于其她病理类型;6、鳞癌重新分类为角化型、非角化型与基底细胞样(需要IHC确定有鳞癌分化)3大亚型;7、根据细胞起源将神经内分泌肿瘤NET统归于一类;8、加入NUT癌(解释见下文)9、“硬化型血管瘤”更名为“硬化型肺泡细胞瘤”;10、“错构瘤”更名为“肺错构瘤”;11、间叶来源肿瘤新增“血管周围上皮样肿瘤PEComatous tumors”,包括3大亚型:1)淋巴管平滑肌瘤病;2)PEC瘤,良性(透明细胞肿瘤);3)PEC瘤,恶性;12、新增“肺粘液样肉瘤伴EWSR1-CREB1重排”;13、新增“肌上皮瘤与肌上皮癌版EWSR1重排”;14、强调WWTR1-CAMTA1融合有助于诊断上皮样血管内皮细胞瘤;15、淋巴来源肿瘤新增Erdheim–Chester综合症;16、将异位来源肿瘤,如生殖细胞瘤,肺内畸胎瘤,黑色素瘤,脑膜瘤归为一类。
世界卫生组织肺癌新分类

少数肺外腺癌,恶黑,肾母,子宫内膜
07.06.2021
30
临床特点
Clinical features
形态学
Morphology
病理诊D断iag←n临os床is +病理!
病理诊断=金标准?
免疫和生物信息
Immunologic and biologic markers
07.06.2021
31
6
腺癌(Adenocarcinoma)
腺癌,混合亚型(Adenocarcinoma,mixed subtype) 腺泡性腺癌(Acinar adenocarcinoma) 乳头状腺癌(Papillary adenocarcinoma) 细支气管肺泡癌(Bronchioloalveolar carcinoma)
07.06.2021
14
肉瘤样癌 VS 梭形间叶肿瘤
孤立性纤维性肿瘤
血管外皮细胞瘤
炎性肌纤维母细胞肿瘤
胸膜肺母细胞瘤
滑膜肉瘤
平滑肌肉瘤
MFH
07.06.2021
15
炎性肌纤维母细胞肿瘤 (“炎性假 瘤”)
儿童及青年常见;
多为单发,界清;
梭形细胞/淋巴浆细胞/组织细胞
多数病例切除后预后好,偶复发(不 完全切除)。少数(5%)肺外侵袭, 转移
07.06.2021
21
侵袭前病变 (Preinvasive lesions)
07.06.2021
原位鳞癌 (Squmous carcinoma in situ) 不典型腺瘤性增生 (Atypical adenomatous hyperplasia) 弥漫性特发性肺神经内分泌细胞增生 (Diffuse idiopathic pulmonary neuroendocrine cell hyperplasia)
WHO肺癌新分类

.
1
恶性上皮性肿瘤
鳞状细胞癌
小细胞癌
腺癌
大细胞癌
腺鳞癌
肉瘤样癌
类癌瘤
唾液腺癌
侵袭前病变
.
2
鳞状细胞癌 (Squamous cell carcinoma)
乳头状 (Papillary) 透明细胞(Clear cell) 小细胞 (Small cell) 基底样 (Basaloid)
(Lymphoepithelioma-like carcinoma) 透明细胞癌(Clear cell carcinoma) 大细胞癌伴横纹肌样表型
.
7
腺鳞癌 (Adenosquamous carcinoma)
.
8
肉瘤样癌 (Sarcomatoid carcinoma)
多形性癌(Pleomorphic carcinoma) 梭形细胞癌(Spindle cell carcinoma) 巨细胞癌(Giant cell carcinoma) 癌肉瘤(Carcinosarcoma) 肺母细胞瘤(Pulmonary blastoma)
非粘液性(Non-mucinous) 粘液性(Mucinous) 混合性粘液性及非粘液性或未定性(Mixed)
.
5
实性腺癌伴粘液分泌 (Solid adenocarcinoma with mucin)
胎儿型腺癌(Fetal adenocarcinoma) 粘液性(胶样)腺癌 [Mucinous(“colloid”) adenocarcinoma] 粘液性囊腺癌(Mucinous cystadenocarcinoma) 印戒细胞腺癌(Signet ring adenocarcinoma) 透明细胞腺癌(Clear cell adenocarcinoma)
肺腺癌病理分类

附壁状为主的腺癌 ( LPA )
浸润性腺癌(腺泡、乳头、微乳头为主型)
)腺 泡 为 主 型 腺 癌 (
乳头状为主的腺癌(PPA )
• 圆形或卵园形腺样结构 • 腺腔或癌细胞内含有粘液 • 筛孔样结构
APA
微乳头状为主的腺癌(MPA )
肿瘤细胞呈立方形或柱状,衬覆 在含有纤维轴心的乳头状结构表面 ,突向肺泡腔内
腺泡状腺癌
伴黏液产生的 实性腺癌
1、胎儿性腺癌 2、黏样性(胶样)腺癌 3、黏液性囊腺癌 4、印戒细胞癌 5、透明细胞腺癌
2011年肺腺癌分类
• 国际肺癌研究协会(IASLC) • 美国胸科学会(ATS) • 欧洲呼吸学会(ERS)
Travis领衔,47名专家参与,
以病理为基础,结合影像学、分子生物学,参照大量的 循证医学证据。建立的一个对治疗、预测及预后更有意 义的分类系统。
免疫组化
主要用于鉴别原发性肺腺癌与鳞状细胞癌、大细胞癌、转移性癌、 恶性间皮瘤以及是否伴神经内分泌分化
特异性标记物
肺腺癌TTF-1、Napsin A 、CK7; 肺鳞癌p63、p40 、CK5/6
结果判读
TTF-1、Napsin A+ ,明确诊断肺原发腺癌; p63、p40 +,明确诊断鳞癌; TTF-1、Napsin A、p63同时+,伴有粘液:倾向肺腺癌
多数为低级别的,预后较好
肠型腺癌 :细胞与组织结构,免疫组化特征与结直肠癌类似,
在肺腺癌中少见,需排除原发于胃肠道的肺转移
胶质样腺癌,腺癌含大量粘液
粘液囊腺癌
粘液、胶样
1
2
3
肺腺癌病理分类
肺腺癌的三次分类
1
2004年肺腺癌WHO分类
肺癌病理类型

肺癌的病理分型
1.鳞状细胞癌一般认为鳞癌由支气管上皮化生而来,多数专家强调与吸烟程度密切相关。
鳞状细胞癌分为高分化、中分化、低分化三种,最多起源于段和亚段支气管。
2.腺癌腺癌分为腺泡状癌、乳头状腺癌、细支气管-肺泡细胞癌三种,近90%发生于肺的周围,多认为与慢性炎症、肺结核、支气管扩张、慢性脓肿和各种原因引起的肺纤维化及痊愈了的肺梗死有关。
腺癌细胞倍增时间最长。
3.大细胞癌
大体可分为巨细胞性、透明细胞癌性两型,生长快,恶性程度高。
4.小细胞癌可分为燕麦细胞型、中间型、混合型,起源于支气管上皮和粘液腺内的K细胞,具有特殊的神经分泌功能。
小细胞肺癌以肿瘤急剧进展和早期出现远处转移为特征,好发于较年轻患者,生长迅速,癌细胞倍增时间最短,恶性程度高,常有合并异位生长激素综合征的临床征象。
2015WHO 胸腺肿瘤分类解读
2015WHO 胸腺肿瘤分类德国的Marx 医师在J Thorac Oncol 杂志上发文对第四版WHO 胸腺肿瘤分类进行总结,不但对所有新的肿瘤分类和变体进行了描述,而且强调了第四版分类与第三版分类的主要区别所在,对理解2015WHO 胸腺肿瘤分类大有裨益。
2015 年的第四版WHO 肺、胸腺、胸膜和心脏肿瘤分类与2004 年的第三版分类有很大不同,首次将所有胸部肿瘤都纳入了一本书中,负责编辑工作的有William D.Travis、Elizabeth Brambilla、Hans Konrad Müller-Hermelink 和Curtis C. Harris,而1999 年由Juan Rosai 编辑的第二版胸腺肿瘤WHO 分类则单独成书。
第二版中首次引入胸腺瘤A 型、AB 型和B1-B3 型术语,第三版与新的第四版分类中沿用了这些术语,因为它们已得到世界公认,而且现有新数据尚不足以支持新的变化。
第四版胸腺肿瘤的组织病理学部分补充加入了临床症状、肿瘤大体改变、免疫组化、遗传学特征和预后等数据。
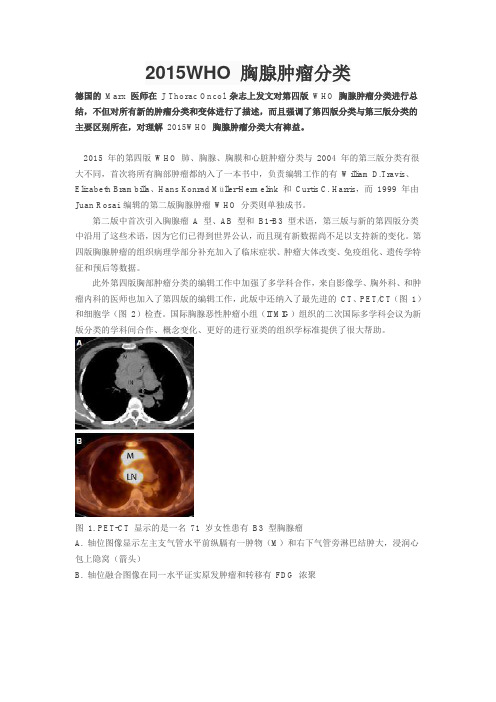
此外第四版胸部肿瘤分类的编辑工作中加强了多学科合作,来自影像学、胸外科、和肿瘤内科的医师也加入了第四版的编辑工作,此版中还纳入了最先进的CT、PET/CT(图1)和细胞学(图2)检查。
国际胸腺恶性肿瘤小组(ITMIG)组织的二次国际多学科会议为新版分类的学科间合作、概念变化、更好的进行亚类的组织学标准提供了很大帮助。
图1. PET-CT 显示的是一名71 岁女性患有B3 型胸腺瘤A. 轴位图像显示左主支气管水平前纵膈有一肿物(M)和右下气管旁淋巴结肿大,浸润心包上隐窝(箭头)B. 轴位融合图像在同一水平证实原发肿瘤和转移有FDG 浓聚图2. WHO B2 型胸腺瘤的细胞学表现(细针吸抽)。
大肿瘤细胞具有长的或圆的细胞核,核仁与小淋巴细胞很相似。
第四版的重点之一就是修订了组织学和免疫组化诊断标准,有利于更好地对胸腺瘤进行亚类,划分胸腺瘤和胸腺癌间的不同。
2015年世界卫生组织肺肿瘤分类(中文版)

2015年世界卫生组织肺肿瘤分类(中文版)来源:ThoracicSurgery2015年世界卫生组织(WHO)刚发布的肺、胸膜、胸腺和心脏肿瘤的分类相对2004年WHO分类作了较大变动。
该版本的明显变化包括:1)免疫组化技术贯穿于整个分类;2)基因学研究成为新的重点,特别是利用一体化分子检测帮助晚期肿瘤患者制定个体化治疗方案;3)对小活检和细胞学分类与2011年肺癌研究协会/美国胸科学会/欧洲呼吸学会提出的分类大同小异;4)腺癌的分类与在2011年肺癌研究协会/美国胸科学会/欧洲呼吸学会提出的分类大相径庭;5)将大细胞癌的诊断限定于手术切除缺乏明确形态学或免疫组化分化的肿瘤,将原大细胞癌亚型重新分为其他类型;6)重新将鳞状细胞癌分为角化型、非角化型以及基底细胞样三个亚型,非角化型肿瘤需要免疫组化证实存在鳞状分化;7)将神经内分泌瘤归为一类;8)增加NUT肿瘤;9)将术语“硬化性血管瘤”改为“硬化性肺泡细胞瘤”;10)将“错构瘤”更名为“肺错构瘤”;11)新增PEComatous 肿瘤,包括(a)淋巴管平滑肌瘤病(LAM),(b)PEComa, 良性(伴有透明细胞)和(c)PEComa,,恶性;12)介绍了EWSR1–CREB1异位型肺粘液样肉瘤;13)增加EWSR1基因重排的肌上皮瘤及肌上皮癌;14)承认WWTR1–CAMTA1融合对于诊断上皮样血管内皮瘤的有效性;15)在淋巴组织肿瘤中增加了Erdheim–Chester疾病;16)异位起源肿瘤包含生殖细胞肿瘤以及肺内胸腺瘤、黑色素瘤和脑膜瘤。
背景2015年世界卫生组织(WHO)发布了肺、胸膜、胸腺和心脏肿瘤的分类(表1),此次WHO最新发布的分类沿袭了1967年和1981年对肿瘤的分类,1999年对肺和胸膜肿瘤的分类以及2004年对肺、胸膜、胸腺和心脏的分类。
过去十年,由于肺癌基因的研究和肺癌的治疗都取得了卓越的进展,使其与2004年WHO发布的分类发生显着的改变,这些改变会在本文中一一列出。
肺癌的分类及病理学

肺癌的分类以与病理学一、肺癌的临床大体分型(一)肺癌分为周围型肺癌与中心型肺癌。
肺癌可发生于两肺的任何肺叶,但右肺多于左肺,上叶多于下叶,中叶最少,上叶前段最多。
1.中心型肺癌(20%~40%)(1)发生于主支气管、叶支气管,即段支气管开口近肺门侧者称中心型肺癌。
(2)以鳞癌或小细胞癌多见。
(3)生长在气管或其分叉处的为气管癌;中心型肺癌早期,瘤体很小时局限于气管内者为管内型;以浸润管壁为主时称管壁浸润型;以浸润管壁外为主,并与管壁外转移淋巴结融合者称为腔外型。
(4)中心型肺癌之肿瘤发展至局部晚期时,肿瘤原发灶与其转移的肺门与(或)、淋巴结融合并将肺门血管包裹其中,形成大块,则成为肺门巨块型肺癌。
2.周围型肺癌(60%~80%)(1)发生于段支气管开口以远的支气管或肺泡的肺癌称周围型肺癌。
(2)以腺癌或肺泡细胞癌多见。
(3)弥漫型肺癌:肺癌发生于细支气管或肺泡,常常累与双侧,亦可发生于单侧,散在的数不清的球状病灶分布于整个肺野称为弥漫型肺癌。
此型应注意与粟粒性肺结核、肺平滑肌瘤病、肺淋巴管癌、肺真菌感染、肺多发小脓肿相鉴别。
(4)肺炎型肺癌:胸片与CT显示整个大叶性肺炎的浸润型改变,但发热、寒战、周围血象白血球升高的中毒症状均不严重、不典型。
纤维支气管镜也可能无特殊发现,纵膈淋巴结常无明显转移,故术前诊断很为难。
术中发现叶裂完好处病灶界限清楚,叶裂发育不良处病变界限也不清楚,应切除部分健康肺组织。
病人能耐受时应考虑全肺切除术,此型称为肺炎型肺癌,病理诊断常为细支气管肺泡癌。
(5)纵膈型肺癌:病灶起源于贴近纵膈处的肺组织边缘,原发灶不太大,却与纵膈胸膜粘连并浸润纵膈胸膜,且转移至纵膈淋巴结,继而融合成团,常引起纵膈内血管或心包或椎体受侵。
一些病人以上腔静脉受压为第一临床表现,但病变并无远隔转移,手术切除后部分病人可获得长期存活,此型称为纵膈型肺癌。
(6)胸膜型肺癌:当周围型肺癌病灶起源于肺组织边缘,原发灶不大,很难确认,甚至胸片和CT仅显示为胸膜下的纤维条索增厚。
非小细胞肺癌_世卫_病理分类_概述说明以及解释

非小细胞肺癌世卫病理分类概述说明以及解释1. 引言1.1 概述本文将对非小细胞肺癌(Non-small cell lung cancer, NSCLC)及其世界卫生组织(World Health Organization, WHO)所提供的病理分类进行综述和解释。
NSCLC是最常见的肺癌类型,占据了所有肺癌病例的大部分比例。
了解NSCLC 的病理分类对于指导治疗选择、预测患者预后以及制定个体化治疗方案具有重要意义。
1.2 文章结构本文共包括五个主要部分。
首先,在引言部分,我们将介绍文章的目的并提供对NSCLC和相关病理分类的定义和背景知识。
接着,第二部分将详细探讨NSCLC 的流行病学特征,从而更好地认识该疾病在全球范围内的现况。
第三部分将介绍WHO对NSCLC进行的病理分类,包括分类原则、体系以及分类标准变迁历程,并对主要分类类型进行解释。
在第四部分,我们将深入探讨不同类型的NSCLC 对临床意义及其指导下不同治疗策略选择与预后指导意义进行重点分析。
最后,在结论部分,我们将总结本文的主要观点,展望未来对NSCLC病理分类的发展方向,并探讨其在临床应用中的研究价值。
1.3 目的本文的目的是通过综述和解释非小细胞肺癌(NSCLC)及其病理分类,旨在帮助读者深入了解该疾病的基本特征和不同类型之间的差异,并强调各个类型对患者预后以及治疗决策方面所产生的重要影响。
通过全面了解NSCLC的世界卫生组织所提供的病理分类体系,读者将获得更深入、更具科学依据的认识,从而能够更好地进行肿瘤治疗决策并提高患者生存质量。
2. 非小细胞肺癌2.1 定义和背景非小细胞肺癌(Non-Small Cell Lung Cancer,NSCLC)是一种常见的肺癌类型,占据了所有肺癌病例的大多数。
与小细胞肺癌不同,非小细胞肺癌生长较慢且有更好的预后。
它包括几个亚型:腺癌、鳞状细胞癌和大细胞癌。
由于非小细胞肺癌具有异质性,对其进行病理分类可以帮助医生确定最佳治疗方案和预测患者的预后。
肺腺癌病理诊断及鉴别诊断

定义:具有腺样分化或有黏液产生,表现为腺泡样、乳头样、贴壁样、微乳头样、实巢状或片状,具有黏液形成的实性巢或以这些形式混合生长的恶性上皮性肿瘤。
ICD-O编码:8140/3同义词:无命名历史:2015版WHO肺肿瘤组织学分类吸收了2011年国际肺癌多学科分类的内容,对2004版WH0肺腺癌的组织亚型分类做了根本性的改动,对肺腺癌的亚型按癌细胞的生长方式分类,具体内容如下:①摒弃了WH0(2004)中细支气管肺泡癌和混合性亚型腺癌的名称;②将原位腺癌与非典型性腺瘤样增生一同列入浸润前病变;③增加了微小浸润性腺癌;④将浸润性腺癌根据其主要亚型与全部病变的比例以半定量方式表述出来,以5%的量递增,故浸润性腺癌包括伏壁型、腺泡型、乳头型、微乳头型、实性型生长方式以及浸润性黏液腺癌、胶样型、胎儿型、肠型腺癌。
不同生长方式的腺癌预后不同,以伏壁型生长方式为的主腺癌预后较好,以腺泡型和乳头型生长方式的腺癌次之,浸润性腺癌中实性和微乳头型腺癌预后较差。
⑤使用伏壁型生长方式表述浸润性腺癌中的非浸润成分(以前被分为细支气管肺泡癌)。
⑥引入浸润性黏液腺癌,取代黏液性细支气管肺泡癌,去除此处的原位癌和微小浸润癌。
⑦不再使用透明细胞癌和印戒细胞癌亚型名称,只是在它们出现时加以描述,无论数量多少。
⑧不用囊腺癌的名称,将其归入胶样癌。
临床表现:肺腺癌多为周围型,早期无明显特殊症状,一般以发热、咳血、胸痛、气急等呼吸系统症状为主,或无症状,故很容易被忽略。
也有患者早期存在肺外表现(骨关节疼痛、肩背痛甚至脑转移等相关症状)。
晚期症状则因患者体质不一存在差异,常见症状有疼痛、声音嘶哑、头颈部水肿、胸腔积液等。
近年来,肺腺癌在女性、非吸烟者或从不吸烟者,甚至是年轻的成年人中越来越普遍。
细胞学:细胞学诊断腺癌是基于单个细胞形态和细胞团的结构特点。
腺癌细胞可能是单个或排列成三维的桑葚样、腺泡样、假乳头样、伴有纤维血管轴心的真乳头和(或)细胞团片。
2015WHO肺癌病理分类

逆向生长
腺型状瘤
腺鳞混合型乳头状瘤
腺瘤
良性硬化性肺细胞瘤
泡腺腺瘤
乳头状腺瘤
粘液性囊腺瘤腺瘤
粘液腺腺瘤
间叶性肿瘤
肺错构瘤
软骨瘤
PEComatous肿瘤
淋巴管平滑肌瘤病
PEComa,良性
透明细胞瘤
PEComa恶性
先天性支气管周肌纤维母细胞肿瘤
弥漫性肺淋巴管瘤病
炎症性肌纤维母细胞瘤
上皮样血管内皮瘤
结合小细胞癌
大细胞神经内分泌癌
结合大细胞神经内分泌癌
类癌肿瘤
典型类癌肿瘤
非典型类癌肿瘤
侵袭前的病变
弥漫性特发性肺神经内分泌细胞增生
大细胞癌
腺鳞癌
癌肉癌
癌肉瘤
肺胚细胞瘤
其他未分类癌
淋巴上皮样癌
NUT肿瘤
唾液型肿瘤
粘液表皮样癌肿瘤
腺样囊性癌
上皮-肌上皮癌
多形性腺瘤
乳头状瘤
鳞状细胞乳头状瘤
胸膜肺母细胞瘤
滑膜肉瘤
肺动脉内膜肉瘤
肺黏液肉瘤伴EWSR1–CREB1易位
肌上皮肿瘤
肌上皮瘤
肌上皮癌
淋巴细胞组织细胞肿瘤
结外边缘区黏膜相关淋巴组织淋巴瘤(MALT淋巴瘤)
弥漫性大细胞淋巴瘤
淋巴瘤样肉芽肿
血管内大B细胞淋巴瘤
肺朗格罕细胞组织细胞增生症
Erdheim–Chester病
异位肿瘤
生殖细胞肿瘤
畸胎瘤,成熟
畸胎瘤,不成熟
肺内的胸腺瘤
黑色素瘤
脑膜瘤
转移性肿瘤
2015肺癌病理分类
上皮型肿瘤
腺癌
贴壁型
腺泡型
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
非典型腺瘤样增生
腺样囊性癌
肌上皮癌
原位腺癌
上皮-肌上皮癌
淋巴细胞组织细胞肿瘤
非粘液性
多形性腺瘤
结外边缘区黏膜相关淋巴组织淋巴瘤(MALT
粘液性
乳头状瘤
淋巴瘤)
鳞癌
鳞状细胞乳头状瘤
弥漫性大细胞淋巴瘤
角化型鳞癌
外生型的
淋巴瘤样肉芽肿
非角化型鳞癌
逆向生长
血管内大B细胞淋巴瘤
基底鳞状细胞癌
腺型状瘤
肺朗格罕细胞组织细胞增生症
2015肺癌病理分类
上皮型肿瘤
非典型类癌肿瘤
软骨瘤
腺癌
侵袭前的病变
PEComatous肿瘤
贴壁型
弥漫性特发性肺神经内分泌细胞增生
淋巴管平滑肌瘤病
腺泡型
大细胞癌
PEComa良性
乳头型
腺鳞癌
透明细胞瘤
微乳头型
癌肉瘤样癌
PEComa恶性
实体型
多形性癌
先天性支气管周肌纤维母细胞肿瘤
浸润性粘液腺癌
梭形细胞癌
弥漫性肺淋巴管瘤病
典型类癌肿瘤
肺错构瘤
转移性肿瘤
侵袭前病变
腺鳞混合型乳头状瘤
Erdheim-Chester病
鳞状细胞原位癌
腺瘤
异位肿瘤
神经内分泌肿瘤
良性硬化性肺细胞瘤
生殖细胞肿瘤
小细胞癌
泡腺腺瘤
畸胎瘤,成熟
结合小细胞癌
乳头状腺瘤
畸胎瘤,不成熟
大细胞神经内分泌癌
粘液性囊腺瘤腺瘤
肺内的胸腺瘤
结合大细胞神经内分泌癌
粘液腺腺瘤
黑色素瘤
类癌肿瘤
间叶性肿瘤
脑膜瘤
浸润和非浸润性混合型粘液性腺癌
巨细胞癌
炎症性皮瘤
胎儿型腺癌
肺胚细胞瘤
胸膜肺母细胞瘤
肠型腺癌
其他未分类癌
滑膜肉瘤
微小浸润型腺癌
淋巴上皮样癌
肺动脉内膜肉瘤
非粘液性腺癌
NUT肿瘤
肺黏液肉瘤伴EWSR-CREB1易位
粘液癌
唾液型肿瘤
肌上皮肿瘤
侵袭前病变
粘液表皮样癌肿瘤
