2019糖尿病分级诊疗指南
国际糖尿病联盟全球2型糖尿病指南2019年解读共12页文档

国际糖尿病联盟2019年全球2型糖尿病指南解读莫一菲周健贾伟平(上海交通大学附属第六人民医院内分泌代谢科,上海市糖尿病临床医学中心,上海市糖尿病重点实验室,上海市糖尿病研究所)2019年,国际糖尿病联盟(InternationalDiabetes Federation,IDF)发表了该组织推荐的2019年全球2型糖尿病指南(以下简称指南)。
作为全球糖尿病领域最有影响力的学术组织之一,IDF为在全球范围内推进糖尿病管理,加强糖尿病防治工作做出了大量努力。
此次指南是在2019年2型糖尿病指南的基础上修订而成,针对不同国家和地区存在医疗资源不均衡这一问题,将指南分为三种推荐级别:①推荐级别:适合大部分的国家和地区,遵循当前循证医学的证据,鼓励在所有2型糖尿病患者中普及。
②基本级别:适合医疗资源匮乏的国家和地区,满足最基本的诊治需要。
③最优级别:在推荐级别的基础上增加了最新、最全面的诊疗手段,适合医疗资源丰富的国家和地区。
分级推荐是本指南适合全球范围内推广的最大特点,共讨论了17部分的内容,以下就每个方面的要点进行解读。
1. 2型糖尿病的筛查和诊断尽管目前缺乏直接的循证医学证据证明在普通人群中筛查糖尿病是否有利,但2型糖尿病患者往往在出现临床症状以前有较长的临床前期阶段,而一旦诊断为糖尿病时一部分患者已合并了糖尿病慢性并发症[1,2]。
因此,指南推荐,是否需要建立筛查项目要结合本地区的流行病学、医疗卫生资源、人口规模及经济学的角度综合考虑。
1.1 推荐级别(1)每个医疗机构应对是否建立糖尿病筛查项目作出决策。
此决策需综合考虑该地区糖尿病的患病率及筛查、诊治糖尿病患者的医疗资源。
(2)筛查项目通常包括:用高危量表来筛查出高风险人群,如FINDRISK评分[3]和在高风险人群进行血糖监测。
( 3 )糖尿病诊断标准与世界卫生组织(WHO)推荐标准相同,推荐将糖化血红蛋白(HbA1c)≥6.5作为诊断标准之一[4]。
糖尿病分级诊疗服务技术方案

糖尿病分级诊疗服务技术方案概述该技术方案旨在提供糖尿病患者的分级诊疗服务,以帮助患者获得更好的治疗效果和生活质量。
通过对患者进行分级,我们可以根据他们的病情和需求,为他们提供个性化的治疗方案和支持。
分级标准我们采用以下标准将糖尿病患者分为三个等级:1. 轻度糖尿病(级别一):患者血糖水平较为稳定,病情较轻。
他们可能需要定期进行血糖监测和饮食调整,以保持血糖在正常范围内。
轻度糖尿病(级别一):患者血糖水平较为稳定,病情较轻。
他们可能需要定期进行血糖监测和饮食调整,以保持血糖在正常范围内。
2. 中度糖尿病(级别二):患者血糖控制相对较难,可能需要口服药物或胰岛素注射来控制血糖水平。
中度糖尿病(级别二):患者血糖控制相对较难,可能需要口服药物或胰岛素注射来控制血糖水平。
3. 重度糖尿病(级别三):患者血糖控制困难,可能出现并发症。
他们可能需要更加密切的监测和治疗,可能需要注射胰岛素或其他治疗手段来控制病情。
重度糖尿病(级别三):患者血糖控制困难,可能出现并发症。
他们可能需要更加密切的监测和治疗,可能需要注射胰岛素或其他治疗手段来控制病情。
分级诊疗服务根据患者的分级,我们将提供以下诊疗服务:1. 级别一:定期随访和血糖监测,以帮助患者掌握病情变化,并提供饮食建议和生活方式指导。
级别一:定期随访和血糖监测,以帮助患者掌握病情变化,并提供饮食建议和生活方式指导。
2. 级别二:除了定期随访和血糖监测外,我们将提供口服药物或胰岛素注射的指导和监测。
同时,我们还将关注患者的饮食和运动情况,并提供相应的建议和支持。
级别二:除了定期随访和血糖监测外,我们将提供口服药物或胰岛素注射的指导和监测。
同时,我们还将关注患者的饮食和运动情况,并提供相应的建议和支持。
3. 级别三:除了定期随访和血糖监测外,我们将提供更加密切的治疗监测,可能包括持续胰岛素注射、药物调整和并发症治疗。
我们还将提供营养咨询和心理支持,以帮助患者应对病情和改善生活质量。
2型糖尿病基层诊疗指南(实践版·2019)

2型糖尿病基层诊疗指南一、定义与分类糖尿病是一组由胰岛素分泌缺陷和/或其生物学作用障碍引起的、以高血糖为特征的代谢性疾病。
慢性高血糖导致多种脏器多系统损害,尤其是眼、肾、神经及心血管的长期损害、功能不全和衰竭。
根据WHO(1999年)的糖尿病病因学分型体系,将糖尿病分为1型糖尿病、2型糖尿病、特殊类型糖尿病和妊娠期糖尿病(gestational diabetes mellitus,GDM),其中2型糖尿病占糖尿病的85%~90%。
二、识别、诊断与转诊(一)识别2型糖尿病多见于成人,常在40岁以后起病;多数起病隐匿,症状相对较轻,半数以上无任何症状,不少患者因慢性并发症、伴发病就诊或健康体检时发现。
常有家族史。
很少自发糖尿病酮症酸中毒,但在应激、严重感染、中断治疗等诱因下也可发生。
临床上常与肥胖症、血脂异常、高血压等疾病同时或先后发生。
1.临床症状和体征:由血糖升高导致的严重代谢失调,其典型症状为"三多一少",即多尿、多饮、多食和不明原因的体重下降,伴乏力。
但许多患者缺乏特异表现,仅于健康体检或因各种疾病就诊化验时发现高血糖;有的患者可表现为视力模糊、外阴瘙痒、皮肤瘙痒和易感染;如有并发症时,可出现视力下降、水肿、贫血、对称性的手指、足趾感觉减退、疼痛、麻木或异样感,亦可有足背动脉搏动减弱。
2.病史询问还需注意以下方面:(1)既往史:患者初次就诊需询问是否有高血糖及其出现时间、是否有胰腺疾病;是否有高血压、血脂异常、心脑血管疾病史;是否有重大精神创伤史;女性是否有妊娠期糖尿病以及巨大胎儿生育史、多囊卵巢综合征病史。
(2)药物应用史:是否服用糖皮质激素类药物、抗精神病药物和平喘药物。
(3)饮食习惯:是否有高糖、高脂、高盐的饮食习惯。
(4)个人史:是否吸烟、饮酒。
(5)家族史:直系亲属是否有糖尿病病史。
(6)其他:患者家庭和社会支持度、睡眠情况等。
3.辅助检查:(1)静脉血浆葡萄糖:空腹血糖、75 g OGTT后2 h 血糖升高是诊断糖尿病的主要依据。
2019ADA糖尿病更新要点

7. 2 型糖尿病治疗的肥胖管理 修订推荐,跟踪体重变化、体力活动等对 实现和维持健康体重的获益。 新增减重医疗设备部分,由于糖尿病患者 数据有限,目前不作推荐。 修订代谢性手术推荐,与最新指南一致, 引用其中特定患者是否适合代谢性手术治 疗需要考虑糖尿病外合并症的重要性
8. 降糖药物治疗 2 型糖尿病药物治疗部分变化显著,并与 2018 年 10 月发布的 ADA/EASD 共识推荐一致;包括关键的患者 因素:重要合并症,如 ASCVD、慢性肾脏病和心衰; 低血糖风险;对体重的影响;副作用;e) 费用;患者 偏好。 修订注射药物治疗方法,与 ADA/EASD 共识一致。推 荐对大多数需要更为有效注射药物治疗的患者,应在 使用胰岛素前首选 GLP-1 RAs。 新增胰岛素注射技术部分,强调合适胰岛素剂量技术 及避免并发症(如脂肪营养不良等)的重要性。 减少 1 型糖尿病非胰岛素药物治疗部分,因这些内容 通常不被推荐。
修订推荐,鼓励糖尿病患者减少含糖或无营 养甜味剂饮料摄入,使用其他替代品,并强 调水的摄入。修订钠摄入量推荐,消除糖尿 病合并高血压患者可能的更多限制。体力活 动部分新增休闲体力活动及柔韧性、平衡性 运动获益的讨论。新增电子烟的讨论,更多 涉及公众认知及电子烟在辅助戒烟方面作用 不比「常规护理」更为有效
2019 版 ADA 糖尿病诊疗标准发 布!
12 大更新要点看这里
1. 糖尿病分类和诊断 基于新数据,糖尿病诊断标准增加为:在没 有明确高血糖时,需要两项异常检测结果来自 同一样本(即同一样本的空腹血浆血糖和糖化 血红蛋白水平)或者两次独立样本检测。 明确可能影响糖化血红蛋白检测准确性的其 他情况,包括产后阶段。
2. 预防或延迟 2 型糖尿病发生
更新营养部分强调减重对超重 / 肥胖 2 型 糖尿病高危人群的重要性。 吸烟可能增加 2 型糖尿病发生风险,因此 新增烟草使用和戒烟内容。
2019版糖尿病诊疗指南

重磅:美国2018年版糖尿病诊疗指南2017年12月10日,美国糖尿病协会(ADA)公布了2018年版糖尿病诊疗指南。
ADA指南每一年更新一次,在国际上具备普遍影响力。
最新版指南对于药物防治的保举以下,倡议珍藏浏览。
一、免疫接种依照惯例接种疫苗。
≥6个月的患者,每一年均应接种流感疫苗。
19~59岁的糖尿病患者,如不曾接种乙肝疫苗的,应接种3次乙肝疫苗;≥60岁的糖尿病患者,如不曾接种乙肝疫苗,能够斟酌接种3次。
二、防备2型糖尿病对付糖尿病后期患者,特别是BMI>35kg/m2,年纪历久利用二甲双胍能够惹起维生素B12短缺。
服用二甲双胍的糖尿病患者,尤其是伴随血虚或四周精神病变的患者,应按期监测维生素B12。
三、AIC目的值多半非怀胎成人正当的AIC目的是对付有重大低血糖病史、预期寿命无限、有早期微血管或大血管病并发症、有较多的伴病发、利用了包含胰岛素在内的多种降糖药物医治仍难达标者的糖尿病患者,AIC目的值对付变动医治方案的患者,每3月检测AIC一次。
四、2型糖尿病药物医治无忌讳症者,肇端医治首选二甲双胍。
新诊断的2型糖尿病患者,如AIC≥9%应斟酌肇端两药结合医治。
新诊断的2型糖尿病患者,若有显著高血糖症状和/或AIC程度≥10%和/或血糖≥16.7mmol/L,斟酌开端胰岛素医治。
假如单药医治或两药结合医治在3个月内没有到达或保持AIC目的,加用别的一种降糖药物。
对付没有到达血糖目的的2型糖尿病患者,不该推延药物强化医治,包含斟酌胰岛素的医治。
没有明白的证据支撑对不短缺的患者饮食弥补维生素、矿物质、中草药或香料,并且历久摄取抗氧化剂如维生素E、维生素C和胡萝卜素能够存在平安性成绩。
五、抗血小板药伴随动脉粥样软化性心血管疾病病史的糖尿病患者,用阿司匹林(剂量75~162mg/d)作为二级防备医治;对阿司匹林过敏的糖尿病患者,应当利用氯吡格雷(75mg/d)。
包含至多有一项其余重要风险身分(高血压、抽烟、血脂非常或卵白尿)的大多半>50岁男性或女性,且不伴出血高危身分者,可斟酌阿司匹林(75~162mg/d)作为一级防备。
2019糖尿病分级诊疗指南(版)

......江苏省糖尿病分级诊疗技术方案糖尿病〔diabetes mellitus,DM 〕是最常有的慢性病之一,危害主若是其并发症,如糖尿病肾病、糖尿病视网膜病变、大血管病变等。
循证医学研究证明,严格控制血糖、血脂、血压和抗凝等多种危险峻素,可明显降低糖尿病患者发生并发症的危险性,对早期糖尿病肾病、视网膜病变和糖尿病足的患者采用特其他干预措施,能够明显降低其致残率和病死率,有效降低国家的疾病负担。
一、我国糖尿病的现状〔一〕患病率2007 至 2021 年中华医学会糖尿病学分会〔CDS〕在我国局部地区张开的糖尿病流行病学检查显示,在 20 岁以上的人群中,糖尿病患病率为%,糖尿病先期的比率为%,糖尿病患者中仅有40%获得诊疗。
近来公布的全国性流行病学检查也进一步考据了这一发现。
糖尿病分型包括 1 型糖尿病、2 型糖尿病、特别种类糖尿病、妊娠糖尿病 4 各种类,其中,2 型糖尿病约占糖尿病患者的 90%,其治疗和管理多数能够在基层医疗卫活力构〔乡镇卫生院、村卫生室、城市社区卫见效劳机构〕张开。
〔二〕发病率我国糖尿病的发病率还没有声威数据,依照历年数据推算,我国每年新发 2 型糖尿病患者680 万。
〔三〕糖尿病患者的就诊情况依照就诊率60%计算,全国范围内在各级医疗卫活力构接受医疗效劳的糖尿病患者数约为2000 余万人。
目前,2 型糖尿病指南所介绍的糖尿病根本诊疗措施和适合技术中,一些已在基层医疗卫活力构推行。
随着疾病筛查水平提高,未来所有未出现严重并发症的 2 型糖尿病患者均能够下沉基层医疗机构进行管理。
二、糖尿病定义及分型〔一〕糖尿病是一组由多病因引起的以慢性高血糖为特点的代谢性疾病,是由于胰岛素分泌缺乏和〔或〕作用弊端引起。
长远碳水化合物以及脂肪、蛋白质代谢凌乱可引起多系统损害,以致眼、肾、神经、心脏、血管等组织器官慢性进行性病变、功能减退及衰竭;病情严重或应激时可发生急性严重代谢凌乱,如糖尿病酮症酸中毒、高血糖高渗状态。
2型糖尿病诊疗指南(实践版·2019)

辅助检查
(1)静脉血浆葡萄糖:空腹血糖、75 g OGTT后2 h血糖升高是诊断糖尿病的主要依据。 (2)尿糖:尿糖阳性是发现糖尿病的重要线索,需进一步检测血糖以确诊。 (3)糖化血红蛋白(HbAlc):是评估长期血糖控制状态和是否需要调整治疗方案的病情
监测关键指标,但在我国尚未用于诊断糖尿病。 (4)其他:常规检测血脂、肝肾功能、尿常规、尿白蛋白/肌酐值(UACR);有条件时
鉴别诊断
✓需与以下常见的可致血糖升高的疾病鉴别: 1.内分泌疾病:最常见的是甲状腺功能亢进症(甲亢),甲亢可导致血糖升高, 但甲亢具有高代谢症状和体征,血清游离L、游离T4水平增高。 2.肝脏疾病:肝病所致的高血糖常继发于慢性肝实质损害,如肝硬化、慢性 丙型肝炎、肝移植术后,多数患者有营养不良的表现。 3.其他:可以引起血糖异常的因素,如应激性因素或药物因素,抗精神病药 物等。
2型糖尿病基层诊疗指南 (实践版·2019)
天津市中医药研究院附属医院 Dr.HAN
背景
定义与分类 识别、诊断与转诊
治疗 疾病管理
定义与分类
✓糖尿病是一组由胰岛素分泌缺陷和威其生物学作用障碍引起的、以高血糖为 特征的代谢性疾病。
✓慢性高血糖导致多种脏器多系统损害,尤其是眼、肾、神经及心血管的长期 损害、功能不全和衰竭。
✓常有家族史。很少自发糖尿病酮症酸中毒,但在应激、严重感染、中断治疗 等诱因下也可发生。
✓临床上常与肥胖症、血脂异常、高血压等疾病同时或先后发生。
临床症状和体征
✓由血糖升高导致的严重代谢失调,其典型症状为“三多一少”,即多尿、多 饮、多食和不明原因的体重下降,伴乏力。
✓但许多患者缺乏特异表现,仅于健康体检或因各种疾病就诊化验时发现高血 糖;有的患者可表现为视力模糊、外阴瘙痒、皮肤瘙痒和易感染;如有并发 症时,可出现视力下降、水肿、贫血、对称性的手指、足趾感觉减退、疼痛、 麻木或异样感,亦可有足背动脉搏动减弱。
糖尿病分级诊疗

糖尿病分级诊疗糖尿病是一种无法彻底治愈,但可以通过科学的治疗和管理,使患者的症状得到缓解,并降低并发症的风险。
为了更好地管理糖尿病患者,医学界制定了糖尿病分级诊疗的标准,根据患者的病情和身体状况进行分类,然后采取相应的治疗方案。
本文将针对糖尿病的分级诊疗进行讨论。
一、糖尿病分级分类根据国际糖尿病联盟(IDF)和世界卫生组织(WHO)的标准,糖尿病按照患者的血糖控制情况和是否存在并发症等因素进行分级。
目前主要分为以下四个级别:1. 糖尿病前期:这一阶段的患者血糖控制存在异常,但尚未达到糖尿病的诊断标准。
该阶段的患者往往存在胰岛功能不全,但通过合理的生活方式干预,如控制饮食、增加运动等,可以延缓糖尿病的进展,并有可能逆转病程。
2. 糖尿病一期:患者的空腹血糖水平超过标准范围,但尚未出现明显的并发症。
治疗重点是通过饮食控制和药物治疗等手段,维持血糖水平在正常范围内,避免并发症的发生。
3. 糖尿病二期:患者的血糖控制较差,可能已经出现一些明显的并发症,如高血压、高血脂等。
治疗目标是有效控制血糖水平,同时管理相关的并发症,降低心脑血管风险。
4. 糖尿病三期:患者的血糖控制非常困难,已经出现多个系统的严重并发症,如糖尿病肾病、糖尿病视网膜病变等。
治疗重点是对相关并发症进行防治,改善生活质量,并维持血糖水平的稳定。
二、糖尿病分级诊疗的意义糖尿病分级诊疗可以帮助医生更准确地了解患者的病情和风险水平,从而制定个性化的治疗方案。
通过分级诊疗,可以实现以下几个方面的意义:1. 治疗目标的确定:根据患者所处的分级,医生可以确定相应的治疗目标。
例如,对于糖尿病前期患者,治疗目标主要是通过生活方式干预,延缓病情发展;而对于糖尿病三期患者,治疗目标则是控制并发症的进展,并提高生活质量。
2. 饮食和运动的指导:不同级别的糖尿病患者在饮食和运动上的需求也有所区别。
通过分级诊疗,可以针对不同级别的患者给予相应的饮食和运动指导,帮助患者改善血糖控制。
2019年ADA关于糖尿病诊治指南 2019年ADA关于糖尿病诊治指南

高血压/血压控制
筛查和诊断 糖尿病患者每次随访时均应测量
血压。收缩压≥130mmHg或舒张压 ≥80mmHg的患者,应该改天重复测量。 再次测量仍收缩压≥130mmHg或舒张 压≥80mmHg,可确诊为高血压。(C)
高血压/血压控制
目标血压
大多数糖尿病患者收缩压控制目标为<130 mmHg是合适的。(C)
指南中证据级别
A 有组织完善的、广泛、随机对照研 究证据的明确支持; B 有组织完善的队列研究的支持性证 据; C 较差的对照或非对照研究的支持性 证据; E 专家共识或临床经验。
糖尿病的诊断标准
1、A1C≥6.5%。试验应该用美国糖化血红蛋白 标准化计划组织认证的方法进行。并与(Diabetes Control and Complications Trial,DCCT)的检测 进行标化
血糖监测
● 每日多次胰岛素注射或采用胰岛素泵治疗的患者,应该进 行自我检测血糖(SMBG)每天3次或以上。(A) ● 对于胰岛素注射次数少或仅采用口服药物或医学营养治疗 (MNT)的患者,SMBG或许有助于治疗成功。(E) ● 餐后SMBG或许有助于餐后血糖控制达标。(E) ● SMBG医嘱后,应确保患者获得SMBG的初始指导和定期 随访评估,并用SMBG数据指导和调整治疗。(E) ● 对于年龄25岁以上的1型糖尿病患者进行动态血糖监测 (CGM)并联合胰岛素强化治疗,是降低A1C水平的有效方 法。(A) ● 虽然在儿童、青少年和青年患者中降低A1C的证据不强, 但是CGM或许有助于该人群的治疗。这种仪器的应用与成功 的治疗具有相关性。(C) ● CGM可以作为SMBG的一种补充,特别适宜无症状低血糖 和/或频发低血糖的患者。(E
2、 空腹血糖(FPG)≥7.0 mmol/L。空腹的定 义是至少8小时未摄入热量,或
糖原累积病(Ⅰ型和Ⅱ型)诊疗指南(2019)

Chinese Practical Journal of Rural Doctor 2021 Vol.28 No.3标准•方案•指南糖原累积病(I型和I I型)诊疗指南(2019)中华人民共和国国家卫生健康委员会1概述糖原累积病(I型、u型)均是常染色体隐性 遗传病。
GSD I a型是由于G6PC突变使肝脏葡萄 糖-6-磷酸酶缺乏所致。
典型表现为婴幼儿期起病 的肝脏肿大、生长发育落后、空腹低血糖、高脂血 症、高尿酸血症和高乳酸血症等。
GSD I b型是由 于SLC37A4基因突变使葡萄糖-6-磷酸转移酶缺 乏所致。
患者除了有I a型表现之外,还可有粒细 胞减少和功能缺陷的表现。
GSD II型是由GAA突 变导致a-1,4-葡萄糖苷酶缺陷,造成糖原堆积在 溶酶体和胞质中,使心肌、骨骼肌等脏器损害。
根 据发病年龄、受累器官、严重程度和病情进展情 况可分为婴儿型((infantile-onset pompe disease, IOPD)和晚发型(late-onset pompe disease,LOPD)。
2病因和流行病学GSD I a型致病基因G6PC位干17q21,含5个 外显子,基因突变导致糖原降解或异生过程不能 释放葡萄糖,使6-磷酸葡萄糖堆积,通过糖酵解途 径产生过多乳酸,通过磷酸戊糖途径致血尿酸升 高,同时生成大量乙酰辅酶A,致血脂升高。
至今 已报道的G6PC突变达116种,中国人最常见突变 是 c.648G>T(56.3%~57%)和 c_248G>A(12.1% ~14%)。
080I b型致病基因SLC37A4位于llq23, 含9个外显子,基因产物为跨膜蛋白葡萄糖-6-磷 酸转移酶,其作用是将葡萄糖-6-磷酸从细胞浆和 内质网膜间隙转运到内质网腔内。
当基因突变导 致葡萄糖-6-磷酸转移酶缺乏时,葡萄糖-6-磷酸 不能被转运到微粒体膜而进一步水解产生葡萄 糖,造成与糖原累积症I a型相同的表现。
2019-2019ADA糖尿病指南要点-文档资料

The A1C has several advantages to the FPG, including greater convenience, since fasting is not required; evidence to suggest greater preanalytical stability; and less day-to-day perturbations during periods of stress and illness. These advantages must be balanced by greater cost, limited availability of A1C testing in certain regions of the developing world, and incomplete correlation between A1C and average glucose in certain individuals. In addition, the A1C can be misleading in patients with certain forms of anemia and hemoglobinopathies.
2009年ADA糖尿病诊疗主要内容 及 指南建议 (2019部分更新)
/CPR_search.aspx
ADA临床实用指南的循证分级 循证分级说明
A 来自来年搞好的指导与总结的随机、对照临床试验
B
支持性证据来自良好指导的的队列研究,
C
证据来自对照差或无对照的研究
…the A1C test to diagnose diabetes with a threshold of 6.5%, and ADA affirms this decision (6).
2019ADA 糖尿病指南

心血管疾病及危险因素管理
• 2019年ADA标准提出ASCVD风险计算公式的使 用( 计算公式将糖尿病作为一项风险因素),并 指出在确定最佳治疗方案时,应将10年ASCVD风 险纳入总体风险评估。另外,基于最新证据, 2019年ADA标准指出HF也是导致糖尿病患者死亡 的主要心血管疾病之一。
• 高血压/血压管理:对于具有较高心血管风险( 现 有ASCVD或10年ASCVD风险> 15%)的糖尿病 合并高血压患者,降压目标为< 130/80 mmHg ; 对于心血管疾病风险较低的患者(10年ASCVD风 险< 15%),降压目标为< 140/90 mmHg。
• 管理方案:必须考虑患者的各个方面,如年龄、 认知能力、糖尿病并发症、合并症、病程等
• 应该应用不同的策略和技术以支持患者的自我管 理成果,提供糖尿病管理各方面相关问题的教育
• 语言对行为和认知有重要影响,有力的语言应用 在糖尿病管理与教育中可发挥积极作用
• 糖尿病多学科小组在糖尿病诊疗过程中的重要性。 成员可包括初级保健医师、专科医师、医师助理、 护士、营养师、运动专家、药剂师、牙科医师、 足科医生及精神卫生专业人员等。
更新低血糖的定义:
低血糖1级:血糖水平< 3.9 mmol/L但≥ 3.0 mmol/L
低血糖2级:血糖水平< 3.0 mmol/L,此时开始出 现低血糖导致的神经症状,需要立即采取措施以解 除低血糖
低血糖3级:与严重认知功能障碍相关的低血糖症, 需要他人援助
糖尿病技术是指糖尿病患者用于糖尿病管理相关的 硬件、设备及软件,能够帮助患者控制血糖、预防 并发症、减轻生活负担并提高其生活质量。(糖尿 病监测与胰岛素治疗)
对青少年1型糖尿病患者从10 ~ 12岁开始进行饮食 失调筛查,可利用如糖尿病饮食问题调查问卷-修订 版(Diabetes EatingProblems Survey-Revised, DEPS-R)等工具进行早期诊断和干预
各级医疗机构医院分级诊疗18个常见病分级诊疗流程(2019年版)

各级医疗机构医院分级诊疗常见病分级诊疗流程(18个)目录一、脑梗死 (2)二、儿童社区获得性肺炎 (3)三、糖尿病 (4)四、高血压 (9)五、癫痫 (10)六、慢性阻塞性肺疾病 (12)七、冠心病 (14)八、泌尿系结石 (15)九、支气管炎 (17)十、腰椎间盘突出症 (24)十一、慢性肾病,肾功能不全(成人) (25)十二、肝和肝内胆管肿瘤 (40)十三、子宫平滑肌瘤 (41)十四、消化性溃疡 (42)十五、乳腺疾病 (43)十六、肠梗阻 (44)十七、甲状腺癌 (45)十八、地中海贫血 (48)一、脑梗死TIA/脑梗死短暂性脑缺血发作(transientischemicattack,TIA)为局部性缺血造成的短暂性脑或视网膜神经功能缺陷,临床表现为缺血部位的相应症状和体征,每次发作持续时间为数分钟至1小时;可反复发作;无任何急性梗死的证据发现。
脑梗死TIA 不是良性疾病,它预示患者处于发生脑梗死的高度危险中,应予积极处理,以减少发生脑梗死的机率。
脑梗死是指脑部供血中断,又无充分侧支循环代偿供血时导致的脑组织缺血、缺氧性坏死,而产生的神经系统症候群,不包括全脑性缺血和缺氧性坏死,如窒息和心跳、呼吸暂停引起的全脑病损。
根据上述定义,按照如下分级诊疗指南实施救治:一级医院疑诊急性脑血管疾病患者应优先就近转卒中急救地图中的卒中定点救治医院。
二级医院1.脑血管病初步诊断;2.二级预防治疗方案的调整;3.定期随访及评估的患者;4.急性期TIA/脑梗死患者;5.应进行血管评估,应尽量查明病因及发病机制;6.符合以下条件患者,转诊至三级医院:(1)不能进行血管评估,病因及发病机制诊断不明的患者;(2)无条件进行溶栓或血管内治疗;(3)有严重合并症,当地医院无法良好控制,病情许可时。
三级医院1.脑血管病初步诊断;2.二级预防治疗方案的调整;3.定期随访及评估的患者;4.急性期TIA/脑梗死(初发与复发)患者;5.未进行血管评估,病因及发病机制不明的患者;6.需要进行血管介入检查或治疗患者;7.门诊治疗出现严重药物不良反应的患者;8.原有疾病基础上再次加重,需重新评估的患者;9.符合以下条件患者,可转下级医院:(1)已明确病因及发病机制诊断,病情稳定的患者;(2)生命体征稳定,无严重合并症的患者;(3)有合并症,甚至需要长期高级生命支持患者,但生命体征相对稳定,下级医院具有生命支持条件,需要长期康复的患者。
糖尿病分级诊疗技术方案

附件7县域糖尿病分级诊疗技术方案我国是糖尿病患者数最多地国家,我国成人糖尿病地患病率为11.9%,患者总数约有1.25亿,约占全球糖尿病患者地27%。
近年来我国成人糖尿病患病率显著上升且发病日趋年轻化,经济发达地区患病率明显高于不发达地区,但农村人群患病率增长快速。
糖尿病主要危害是微血管与大血管并发症,心血管疾病已成为导致糖尿病患者死亡,致残地主要原因。
循证医学研究证明,严格控制血糖,血脂,血压与高凝状态等多种危险因素,可显著降低糖尿病患者发生并发症地风险,对早期糖尿病肾病,视网膜病变与糖尿病足地患者采取特殊地干预措施,可以显著降低其并发症地发生与进展风险,致残率与病死率。
本方案地制定对推动落实县域医疗机构功能定位,为患者提供一体化,高质量地医疗服务,降低国家与患者地疾病负担有着积极作用。
一,县域不同医疗机构功能定位(一)村卫生室。
承担糖尿病一级预防(即在一般人群中开展健康教育,提高人群对糖尿病防治地知晓度与参与度,倡导合理膳食,控制体重,适量运动,限盐,戒烟,限酒,心理平衡地健康生活方式,控制2型糖尿病地危险因素,预防2型糖尿病地发生)及二级预防(即在高危,糖尿病前期人群中开展健康干预,指导其进行自我管理,以便早发现,早诊断与早治疗;对已诊断地糖尿病患者预防并发症地发生)地责任,负责糖尿病高危人群筛查,并负责患者定期随访工作;有条件地村卫生室开展中医药健康教育与中医药早期干预工作。
(二)乡镇卫生院。
负责所辖区域糖尿病筛查,开展糖尿病患者(含部分并发症)地诊断及基本治疗。
对糖尿病高危人群,糖尿病前期及治疗后病情稳定患者进行随访评估。
实施糖尿病患者年度体检,并发症筛查。
对糖尿病诊断困难,并发症严重,治疗困难者,以及基层医师判断患者合并需上级医院处理地情况或疾病,上转至县级医院。
接收由县级医院转诊地诊断与治疗方案明确且病情稳定地糖尿病患者,提供继续治疗与护理服务。
负责村级医疗机构健康教育培训。
负责中医诊断治疗,随访评估与村级医疗机构中医药健康教育培训。
各级医疗机构医院分级诊疗18个常见病种目录及建议住院天数(2019年版)
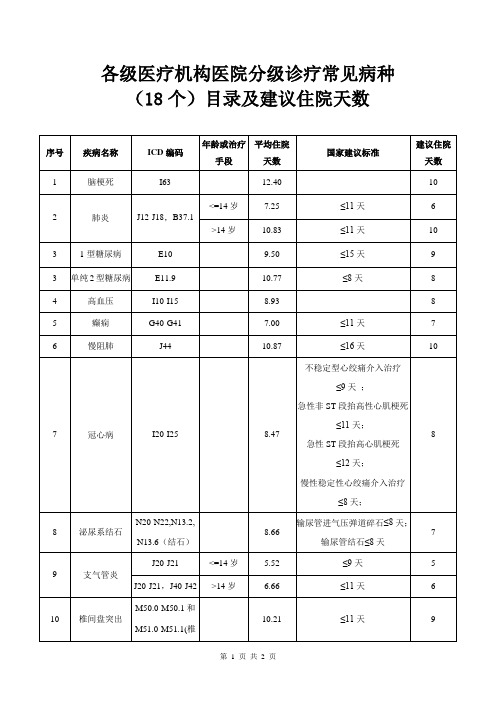
8.66
输尿管进气压弹道碎石≤8天;输尿管结石≤8天
7
9
支气管炎
J20-J21
<=14岁
5.52
≤9天
5
J20-J21,J40-J42
>14岁
6.66
≤11天
6
10
椎间盘突出
M50.0-M50.1和M51.0-M51.1(椎间盘突出),M50.2,M51.2
E11.9
10.77
≤8天
8
4
高血压
I10-I15
8.93
8
5
癫痫
G40-G41
7.00
≤11天
7
6
慢阻肺
J44
10.87
≤16天
10
7
冠心病
I20-I25
8.47
不稳定型心绞痛介入治疗
≤9天;
急性非ST段抬高性心肌梗死
≤11天;
急性ST段抬高心肌梗死
≤12天;
慢性稳定性心绞痛介入治疗
≤8天;
8
8
泌尿系结石
各级医疗机构医院分级诊疗常见病种
(18个)目录及建议住院天数
序号
疾病名称
ICD编码
年龄或治疗手段
平均住院
天数
国家建议标准
建议住院
天数
1
脑梗死
I63
12.40
10
2
肺炎
J12-J18,B37.1
<=14岁
7.25
≤11天
6
>14岁
10.83
≤11天
10
3
1型糖尿病
糖尿病分型2019

1糖尿病的分型Classification of Diabetes Mellitus#糖尿病的诊断标准参考WHO(1999)标准;血糖值为静脉血浆葡萄糖值*高血糖所导致的多饮、多食、多尿、体重下降、皮肤瘙痒、视力模糊等急性代谢紊乱表现注:儿童的糖尿病诊断标准与成人一致中国2型糖尿病防治指南2017年版①随机血糖≥11.1mmol/L + 糖尿病症状*②空腹血糖≥7.0mmol/L③葡萄糖负荷后2h 血糖≥11.1mmol/L 满足一条,即可诊断糖尿病#若无糖尿病症状者,需改日重复检查明确诊断2011年WHO 建议在条件具备的国家和地区采用HbA1cHbA1c≥6.5%1. 血浆血糖是诊断糖尿病的依据,而尿糖检测不能作为诊断依据2. 指血血糖可监测患者的血糖水平3.在无高血糖危象时,一次血糖值达到糖尿病诊断标准者必须在另一日按诊断标准内三个标准之一复测核实。
如复测未达糖尿病诊断标准,则需在随防中复查明确。
尿糖或血糖过高的鉴别诊断肾性尿糖:因肾糖阈降低所致。
虽尿糖阳性,但血糖及OGTT正常。
大量VitC,水杨酸盐,丙磺舒等可引起尿糖假阳性反应。
急性应激、心梗、脑血管病、创伤、手术,胰岛素对抗激素升高,出现一过性血糖升高,尿糖阳性,应激过后可恢复正常。
I. Type 1 diabetes•Immune mediated•IdiopathicII. Type 2 diabetesIII. Gestational Diabetes mellitus (GDM) IV. Other specific types临床分型特点临床常见1型糖尿病β细胞数量显著减少或消失所致胰岛素分泌显著下降或缺失2型糖尿病胰岛素抵抗和/或胰岛β细胞功能缺陷所致胰岛素分泌减少妊娠糖尿病在妊娠期间被诊断的糖尿病,不包括糖尿病合并妊娠临床不常见其他特殊类型糖尿病病因学相对明确一些的高血糖状态,如胰岛β细胞功能/胰岛素作用的基因缺陷,胰腺外分泌病、内分泌病等中国2型糖尿病防治指南2017年版采用WHO(1999年)的糖尿病病因学分型体系中国2型糖尿病防治指南2017年版1型糖尿病分为两类:免疫介导性和特发性发病年龄通常小于30岁,三多一少症状明显,以酮症或酮症酸中毒起病,体型非肥胖,空腹或餐后的血清C肽浓度明显降低,出现或不出现自身免疫标记,如GADA、ICA、IA-2A、ZnT8A。
2019年ADA糖尿病诊疗指南-分型、诊断和治疗解析

证据等级
C
使用空腹血糖、75g OGTT2h血糖或A1C筛查糖尿病均都可以。
B
对于糖尿病患者,应评估并治疗其他心血管疾病(CVD)危险因素。 B
对于超重或肥胖且伴有其他糖尿病危险因素的儿童和青少年,应该考 E 虑筛查2型糖尿病。
5. 妊娠糖尿病
推荐意见
4. 2型糖尿病
推荐意见
证据等级
应考虑在无症状的成年人用风险因素评估或已认证的工具筛查2型糖尿 B 病。
对于超重或肥胖(BMI≥25kg/m²或亚裔美国人≥23kg/m²)并有一项或 B 以上其他糖尿病危险因素的无症状成年人,不论年龄,应该考虑筛查2 型糖尿病。
对于所有人,应从45岁开始筛查。
B
4. 2型糖尿病
2.糖尿病风险增加(糖尿病前期)的分类
推荐意见
如果筛查结果正常,每3年至少重复筛查一次。
证据等级
C
使用空腹血糖、75g OGTT2h血糖或A1C筛查糖尿病前期都可以。
B
对于糖尿病前期的人群,应评估并治疗其他心血管疾病(CVD)危险 因素。
B
对于超重或肥胖且伴有其他糖尿病危险因素的儿童和青少年,应考虑 E
目录
1 糖尿病的分型和诊断
2 血糖目标
3 2型糖尿病的肥胖管理
4
控制血糖的药物治疗。
1
糖尿病的分型和诊断
Diagnosis and Classification of Diabetes Mellitus
1. A1C检测
推荐意见
为避免误诊或漏诊,A1C的检测应采用通过NGSP和标 准化糖尿病控制及并发症试验(DCCT)认证的方法。
证据等级
对于有糖尿病危险因素的孕妇,首次产前检查时应用非妊娠的诊断标 B 准来筛查未诊断的2型糖尿病。 对于无糖尿病病史的孕妇,妊娠24~28周筛查妊娠糖尿病(GDM)。 A
2019年ADA关于糖尿病诊治指南 2019年ADA关于糖尿病诊治指南-PPT课件

在无症状患者中进行糖尿病筛查
● 在无症状的成人,如超重或肥胖BMI≥25kg/m2)并有一个 以上其他糖尿病危险因素,应该从任何年龄开始筛查糖尿病并 评估将来糖尿病的风险。对没有这些危险因素的人群,应从 45岁开始筛查。(B) ● 如果检查结果正常,至少每3年复查一次。(E) ● 为筛查糖尿病或评估未来糖尿病的风险,A1C、 FPG或2h 75g OGTT均是适用的。(B) ● 对于那些已经确定未来糖尿病风险增加的人群,应该进一 步评估并治疗其他心血管疾病(CVD)危险因素。(B)
指南中证据级别
A 有组织完善的、广泛、随机对照研 究证据的明确支持; B 有组织完善的队列研究的支持性证 据; C 较差的对照或非对照研究的支持性 证据; E 专家共识或临床经验。
糖尿病的诊断标准
1、A1C≥6.5%。试验应该用美国糖化血红蛋白 标准化计划组织认证的方法进行。并与(Diabetes Control and Complications Trial,DCCT)的检测 进行标化 2、 空腹血糖(FPG)≥7.0 mmol/L。空腹的定 义是至少8小时未摄入热量,或 3、 OGTT 2h血糖≥11.1 mmol/L。试验应按照 世界卫生组织(WHO)的标准进行,用75 g无水葡 萄糖溶于水作为糖负荷 4、有高血糖的典型症状或高血糖危象,随机 血糖≥11.1 mmol/L。 如无明确的高血糖症状,结果应重复检测确认。
医学营养治疗
整体建议 ● 任何糖尿病及糖尿病前期患者都需要依据治疗 目标接受个体化的MNT,如果能在熟悉糖尿病知识 的注册营养师指导下完成更好。(A) ● 因为可以节省花费并可改善预后的原因(B), MNT应该被相关保险公司及其他支付所覆盖。(E)
美国糖尿病协会(ADA) 糖 尿 病 诊 治 指 南 解读
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
江苏省糖尿病分级诊疗技术方案糖尿病(diabetes mellitusQM )是最常见的慢性病之一,危害主要是其并发症,如糖尿病肾病、糖尿病视网膜病变、大血管病变等。
循证医学研究证明,严格控制血糖、血脂、血压和抗凝等多种危险因素,可显著降低糖尿病患者发生并发症的危险性,对早期糖尿病肾病、视网膜病变和糖尿病足的患者采取特殊的干预措施,可以显著降低其致残率和病死率,有效降低国家的疾病负担。
一、我国糖尿病的现状(一)患病率2007至2008年中华医学会糖尿病学分会(CDS在我国部分地区开展的糖尿病流行病学调查显示,在20岁以上的人群中,糖尿病患病率为9.7 %,糖尿病前期的比例为15.5 %,糖尿病患者中仅有40%获得诊断。
最近发表的全国性流行病学调查也进一步验证了这一发现。
糖尿病分型包括1型糖尿病、2型糖尿病、特殊类型糖尿病、妊娠糖尿病4种类型,其中,2型糖尿病约占糖尿病患者的90%其治疗和管理多数可以在基层医疗卫生机构(乡镇卫生院、村卫生室、城市社区卫生服务机构)开展。
(二)发病率我国糖尿病的发病率尚无权威数据,根据历年数据推算,我国每年新发2型糖尿病患者680万。
(三)糖尿病患者的就诊情况按照就诊率60%隹算,全国范围内在各级医疗卫生机构接受医疗服务的糖尿病患者数约为2000余万人。
目前,2型糖尿病指南所推荐的糖尿病基本诊疗措施和适宜技术中,一些已在基层医疗卫生机构实施。
随着疾病筛查水平提高,未来所有未出现严重并发症的2型糖尿病患者均可以下沉基层医疗机构进行管理。
二、糖尿病定义及分型(一)糖尿病是一组由多病因引起的以慢性高血糖为特征的代谢性疾病,是由于胰岛素分泌不足和(或)作用缺陷引起。
长期碳水化合物以及脂肪、蛋白质代谢紊乱可引起多系统损害,导致眼、肾、神经、心脏、血管等组织器官慢性进行性病变、功能减退及衰竭;病情严重或应激时可发生急性严重代谢紊乱,如糖尿病酮症酸中毒、高血糖高渗状态。
(二)糖尿病的分型我国目前采用WHO(199年)的糖尿病病因学分型体系,分型的基础主要根据病因学证据。
糖尿病共分4大类,见表1。
表1糖尿病因学分类(WHO 1999年)1.1型糖尿病2.2型糖尿病3. 特殊类型糖尿病4. 妊娠糖尿病三、糖尿病的筛查、诊断与评估(一)糖尿病的筛查在早期轻度高血糖时,通常无临床自觉症状,重度高血糖的典型表现为三多一少,即多饮、多食、多尿、消瘦或体重减轻。
对成年人的糖尿病高危人群,宜尽早开始进行糖尿病筛查。
对于除年龄外无其他糠尿病危险因素的人群,宜在年龄》40岁时开始筛查。
首次筛查正常者,宜至少每3年筛查一次。
65岁及以上老年人每年1次。
空腹血糖筛查是简便易行的糠尿病筛查方法,宜作为常规的筛查方法,Oral 但有漏诊的可能性。
条件允许时,应尽可能行口服葡萄糖耐量试验(Glucose Toleranee Test, OGTT ),测定空腹血糖(FBG和糖负荷后2h血糖(2hPG)。
(二)高危人群筛查1、成年人(>18岁)高危人群定义:有糖调节受损史、年龄>45岁、超重或肥胖(BMI >24 kg /朋)、2型糖尿病患者的一级亲属、高危种族、有巨大儿(出生体重>4 kg)生产史、妊娠糖尿病病史、高血压或正在接受降压治疗、血脂异常或正在接受调脂治疗、心脑血管疾病患者、有一过性糖皮质激素诱发糖尿病病史者、BMI>24 kg /吊的多囊卵巢综合征患者、严重精神病和(或)长期接受抗抑郁症药物治疗的患者、静坐生活方式者。
2、儿童和青少年中糖尿病高危人群的定义:在儿童和青少年(W 18岁)中,超重(BMI湘应年龄、性别的第85百分位)或肥胖(BMI湘应年龄、性别的第95百分位)且合并下列任何一个危险因素者:①一级或二级亲属中有2型糖尿病家族史;②存在与胰岛素抵抗相关的临床状态(如黑棘皮症、高血压、血脂异常和多囊卵巢综合症等);③母亲怀孕时有糖尿病史或被诊断为妊娠糖尿病;3、肥胖定义:身体质量指数(BM)是常用的衡量人体胖瘦的指标,BMI= 体重/身高2(kg /m i), BMI>24kg/m i即为超重,>28kg/m i为肥胖。
4、筛查方法和频率:对高危人群进行筛查,方法推荐采用口服葡萄糖耐量试验OGTT同时检查FPG和2 hPG)。
如检测OGTT有困难,可筛查FPG 但是仅筛查FPG会有漏诊的可能性。
如果OGTT结果正常,3年后应重复检查。
糖尿病风险评分(评分表如下)超过25分者,建议到有条件检测的医院行口服葡萄糖耐量试验,确定是否有糖尿病。
表2糖尿病风险评分表身体质量指数(kg/m2)收缩压(mmHg糖尿病家族史(父母、同胞、子女)性别(三)糖尿病的诊断糖尿病的临床诊断应依据静脉血浆血糖而不是毛细血管血的血糖检测结果。
若无特殊提示,文中所提到的血糖均为静脉血浆葡萄糖水平值。
目前,我国采用WHO(199年)糖尿病诊断标准、糖代谢状态分类标准(表3、4)和糖尿病的分型体系。
空腹血糖(Fasti ng Plasma Glucose,FPG )或75g餐后2小时血糖(2hour Plasma Glucose,2hPG )值可以单独用于流行病学调查或人群筛查。
理想的调查是同时检查FP® OGT后2hPG直。
空腹血糖受损(Impaired Fasti ng Glucose,IFG) 和糖耐量减低(Impaired GlucoseTolera nee, IGT)是正常血糖状态与糖尿病之间的一种中间代谢状态。
IFG定义为FPG^高,即FPG£6.1-7.0mmol /L之间同时2hPG<7.8mmol/L IGT则定义为2hPG^高,2hPG^7.8-11.1mmol /L之间,同时FPG<7.0mmo F L。
建议已达到IFG的人群,应行OGT检查,以增加糖尿病的诊断率。
有条件的医疗机构可开展HbA1检查,鉴于HbAic佥测在我国尚不普遍,检测方法的标准化程度不够,故2013版《中国2型糖尿病指南》不推荐在我国采用HbAlc 诊断糖尿病,但可做为糖尿病诊断的参考和血糖控制的检测指标。
表3糖代谢状态分类(WHO 1999年)注:IFG和IGT统称为糖调节受损(Impaired Glucose Regulation,IGR ,即糖尿病前期)表4糖尿病的诊断标准注:空腹状态指至少禁食8 h;随机血糖指不考虑上次用餐时间,一天中任意时间的血糖,不能用来诊断空腹血糖受损(IFG)或糖耐量异常(IGT)。
急性感染、创伤或其他应激情况下可出现暂时性血糖增高,若没有明确的高血糖病史,须在应激消除后复查,以确定糖代谢状态。
无糖尿病症状者,需改日重复检查。
(四)糖尿病的评估1、体格检查:身高、体重、计算BM、腰围、血压和足背动脉搏动,可在基层医疗机构进行。
2、化验检查:空腹血糖、餐后血糖、HbAlc甘油三酯、总胆固醇、HDL-G LDL-C尿常规、肝功能、肾功能、口服葡萄糖耐量试验(OGTT)HbAlc。
1型糖尿病、血脂异常和育龄妇女应测定血清TSH部分项目可在基层医疗机构进行,若无条件可转至上级医院进行。
3、特殊检查:眼底检查、心电图和神经病变、大血管病变相关检查。
若条件允许,应检测尿白蛋白/尿肌酐比。
部分项目可在基层医疗机构检测(有检测条件并按规定参加质控)。
若无条件可转至上级医院进行四、糖尿病的治疗(一)糖尿病的控制目标对已经诊断为糖尿病的患者,有一个总的综合控制目标,包括多方面的内容,应针对糖尿病患者采用科学、合理、基于循证医学的综合性治疗策略,包括降糖、降压、调脂、抗凝、控制体重和改善生活方式等治疗措施。
中国2型糖尿病的一般控制目标见表5。
表5中国糖尿病的控制目标根据患者的具体病情制定治疗方案,并指导患者使用药物。
个体化治疗方案制定以方便、可及、适用、价廉效优为主要原则,结合社区的实际情况,充分考虑治疗方案对患者的便利性及可操作性,有利于患者依从性的提高及社区日常管理的可持续性。
具体药物治疗方案参照中华医学会糖尿病学分会发布的《中国2型糖尿病治疗指南(2013年版)》1型糖尿病由于胰岛素的绝对缺乏,除生活方式干预之外,同时治疗上必须采用一日多次的胰岛素治疗,通常可以使用3次短效胰岛素或者速效胰岛素类似物联合基础胰岛素。
2型糖尿病是一种进展性的疾病,随着病程的进展,血糖有逐渐升高的趋势,控制高血糖的治疗强度也应随之加强,常需要多种治疗手段间的联合治疗。
生活方式干预是2型糖尿病的基础治疗措施,应该贯穿于糖尿病治疗的始终。
如果单纯生活方式不能使血糖控制达标,应开始药物治疗。
2型糖尿病药物治疗的首选药物是二甲双胍。
如果没有禁忌证,二甲双胍应一直保留在糖尿病的治疗方案中。
不适合二甲双胍治疗者可选择a -糖苷酶抑制剂或胰岛素促分泌剂。
如单独使用二甲双胍治疗而血糖仍未达标,则可加用a -糖苷酶抑制剂、胰岛素促分泌剂、二肽基肽酶-4 (DPP-4抑制剂或噻唑烷二酮(二线治疗)。
不适合二甲双胍者可采用其他口服药间的联合治疗。
两种口服药联合治疗而血糖仍不达标者,可加用胰岛素治疗(每日1次基础胰岛素或每日1-2次预混胰岛素)或采用3种口服药间的联合治疗。
胰高血糖素样肽-1 (GLP-1)受体激动剂可用于三线治疗。
如基础胰岛素或预混胰岛素与口服药联合治疗控制血糖仍不达标,则应将治疗方案调整为多次胰岛素治疗(基础胰岛素加餐时胰岛素或每日3次预混胰岛素类似物)。
采用预混胰岛素治疗和多次胰岛素治疗时应停用胰岛素促分泌剂。
1、单药治疗(1) 二甲双胍:二甲双胍是2型糖尿病患者的一线治疗用药,如无禁忌证且能耐受药物者,二甲双胍应贯穿全程治疗。
二甲双胍的主要不良反应为胃肠道反应。
从小剂量开始并逐渐加量是减少不良反应的有效方法。
双胍类药物罕见的严重不良反应是诱发乳酸性酸中毒。
双胍类药物禁用于肾功能不全[血清肌酐水平男性>1.5 mg/dl(133卩mol/ L),女性>1.4 mg / dl(124卩mol/L)或肾小球滤过率(GFR)<45 ml/min、肝功能不全、严重感染、缺氧或接受大手术的患者。
在使用碘化造影剂进行造影检查时,应停用二甲双胍48小时。
(2) 磺脲类:磺脲类药物如果使用不当可以导致低血糖,特别是在老年患者和肝、肾功能不全者;磺脲类药物还可以导致体重增加。
有肾功能轻度不全的患者,宜选择格列喹酮。
患者依从性差时,建议每天只需服用1次的磺脲类药物。
(3) 格列奈类:餐时血糖调节剂。
可在餐前即刻服用。
格列奈类药物的常见不良反应是低血糖和体重增加,但低血糖的风险和程度较磺脲类药物轻。
此类药物在肾损害患者无需调整剂量。
(4) a—糖苷酶抑制剂:不增加体重,并且有使体重下降的趋势,可与磺脲类、双胍类、噻唑烷二酮类(TZDs)或胰岛素等联用。
