乳腺癌分期PPT课件
合集下载
乳腺癌分期-PPT

乳腺癌分期
分期由来—TNM分期发展
1953 年国际抗癌联盟( International Union Against Cancer ,UICC)应用TNM分期系统首先对乳腺癌进行 临床分期
1977 年美国癌症联合会(American Joint mittee on Cancer ,AJCC) 依据TNM 提出了自己得乳腺癌分期 系统
复发瘤TNM分期(rTNM) :当患者无瘤生存一段时间后 复发时所收集到得信息,是为进一步治疗作依据
曾接受新辅助治疗得TNM分期(yTNM)
分期变化
第五版
微小转移和ITC得 最大径≤2 mm为
量化区分
微小转移, 属pN1a
检测手段标识符 得应用
依据淋巴结转移 数目分期
无
只要腋窝淋巴结不 发生融合和固定均 归为pN1
pN3b IMN临床阳性,并≥1个ALN阳性 或 IMN阳性(பைடு நூலகம்n)并>3个ALN阳性
pN3c 锁骨上淋巴结转移
内乳(IM)淋巴结转移对分期得影响: 取决于检测方法以及是否同时有腋窝淋巴结转移
TNM分期变化
0期:TisN0M0 Ⅰ期:T1N0M0 ⅡA期: T0-1N1M0, T2N0M0 ⅡB期:T2N1M0,T3N0M0 ⅢA期: T0-2N2M0, T3N1-2M0 ⅢB期:T4N0-2M0 ⅢC期:任何T,N3M0 Ⅳ期:任何T,任何N,M1
临床分期 病理分期
4 5
1 3
2
腋窝淋巴结分组
第一组:胸小肌下缘以下; 第二组:胸小肌上、下缘之间; 第三组:胸小肌上缘上方(腋顶或锁骨下)
顺序转移,保乳手术只需解剖第一、二组
Ⅲ Ⅱ Ⅰ
注:
ALN—腋下淋巴结 IMN—内乳淋巴结 Sn—前哨淋巴结活检“sentinel node” ITC—孤立肿瘤细胞 “临床阳性” :影像学检查(淋巴结闪烁扫描除
分期由来—TNM分期发展
1953 年国际抗癌联盟( International Union Against Cancer ,UICC)应用TNM分期系统首先对乳腺癌进行 临床分期
1977 年美国癌症联合会(American Joint mittee on Cancer ,AJCC) 依据TNM 提出了自己得乳腺癌分期 系统
复发瘤TNM分期(rTNM) :当患者无瘤生存一段时间后 复发时所收集到得信息,是为进一步治疗作依据
曾接受新辅助治疗得TNM分期(yTNM)
分期变化
第五版
微小转移和ITC得 最大径≤2 mm为
量化区分
微小转移, 属pN1a
检测手段标识符 得应用
依据淋巴结转移 数目分期
无
只要腋窝淋巴结不 发生融合和固定均 归为pN1
pN3b IMN临床阳性,并≥1个ALN阳性 或 IMN阳性(பைடு நூலகம்n)并>3个ALN阳性
pN3c 锁骨上淋巴结转移
内乳(IM)淋巴结转移对分期得影响: 取决于检测方法以及是否同时有腋窝淋巴结转移
TNM分期变化
0期:TisN0M0 Ⅰ期:T1N0M0 ⅡA期: T0-1N1M0, T2N0M0 ⅡB期:T2N1M0,T3N0M0 ⅢA期: T0-2N2M0, T3N1-2M0 ⅢB期:T4N0-2M0 ⅢC期:任何T,N3M0 Ⅳ期:任何T,任何N,M1
临床分期 病理分期
4 5
1 3
2
腋窝淋巴结分组
第一组:胸小肌下缘以下; 第二组:胸小肌上、下缘之间; 第三组:胸小肌上缘上方(腋顶或锁骨下)
顺序转移,保乳手术只需解剖第一、二组
Ⅲ Ⅱ Ⅰ
注:
ALN—腋下淋巴结 IMN—内乳淋巴结 Sn—前哨淋巴结活检“sentinel node” ITC—孤立肿瘤细胞 “临床阳性” :影像学检查(淋巴结闪烁扫描除
乳腺癌课件PPT

乳腺癌课件
汇报人:可编辑
2023-12-23
• 乳腺癌概述 • 乳腺癌的症状与诊断 • 乳腺癌的治疗 • 乳腺癌的预防与康复 • 乳腺癌的科研进展
01
乳腺癌概述
定义与特点
定义
乳腺癌是乳腺上皮细胞在多种致 癌因子的作用下,发生增殖失控 的现象。
特点
乳腺癌是女性最常见的恶性肿瘤 之一,男性乳腺癌较为罕见。乳 腺癌的发病率和死亡率存在地区 和种族差异。
超声检查
超声检查可以显示乳腺肿块的 形态、大小、边界和血流情况 ,有助于诊断乳腺癌。
乳腺穿刺活检
对于可疑的乳腺肿块,医生会 进行乳腺穿刺活检,通过病理 学检查确诊乳腺癌。
其他检查
血液肿瘤标志物检查、核磁共 振等检查方法也可以用于乳腺
癌的诊断。
乳腺癌的早期发现
定期进行乳腺自检
女性应养成定期进行乳腺自检的习惯 ,检查乳房是否有异常肿块或变化。
和康复。
家属支持
家庭是患者最重要的社会支持系统 ,家属应给予患者足够的关心和支 持,共同度过难关。
社会支持
鼓励患者参与乳腺癌相关的公益活 动和社交团体,与其他患者交流经 验,相互支持。
05
乳腺癌的科研进展
乳腺癌的基因研究
基因突变与乳腺癌
近年来,科学家们发现许多基因突变与乳腺癌的发生和发展 密切相关。例如,BRCA1和BRCA2基因突变增加了女性患乳 腺癌的风险。
乳腺癌的分类与分期
分类
根据组织形态学分类,乳腺癌可分为浸润性导管癌、浸润性小叶癌、非浸润性 癌等。
分期
乳腺癌的分期采用TNM分期系统,包括肿瘤大小(T)、淋巴结转移情况(N) 和远处转移情况(M)三个指标。
乳腺癌的发病机制
汇报人:可编辑
2023-12-23
• 乳腺癌概述 • 乳腺癌的症状与诊断 • 乳腺癌的治疗 • 乳腺癌的预防与康复 • 乳腺癌的科研进展
01
乳腺癌概述
定义与特点
定义
乳腺癌是乳腺上皮细胞在多种致 癌因子的作用下,发生增殖失控 的现象。
特点
乳腺癌是女性最常见的恶性肿瘤 之一,男性乳腺癌较为罕见。乳 腺癌的发病率和死亡率存在地区 和种族差异。
超声检查
超声检查可以显示乳腺肿块的 形态、大小、边界和血流情况 ,有助于诊断乳腺癌。
乳腺穿刺活检
对于可疑的乳腺肿块,医生会 进行乳腺穿刺活检,通过病理 学检查确诊乳腺癌。
其他检查
血液肿瘤标志物检查、核磁共 振等检查方法也可以用于乳腺
癌的诊断。
乳腺癌的早期发现
定期进行乳腺自检
女性应养成定期进行乳腺自检的习惯 ,检查乳房是否有异常肿块或变化。
和康复。
家属支持
家庭是患者最重要的社会支持系统 ,家属应给予患者足够的关心和支 持,共同度过难关。
社会支持
鼓励患者参与乳腺癌相关的公益活 动和社交团体,与其他患者交流经 验,相互支持。
05
乳腺癌的科研进展
乳腺癌的基因研究
基因突变与乳腺癌
近年来,科学家们发现许多基因突变与乳腺癌的发生和发展 密切相关。例如,BRCA1和BRCA2基因突变增加了女性患乳 腺癌的风险。
乳腺癌的分类与分期
分类
根据组织形态学分类,乳腺癌可分为浸润性导管癌、浸润性小叶癌、非浸润性 癌等。
分期
乳腺癌的分期采用TNM分期系统,包括肿瘤大小(T)、淋巴结转移情况(N) 和远处转移情况(M)三个指标。
乳腺癌的发病机制
乳腺癌TNM分期ppt课件

乳腺癌TNM分期
7
T:原发肿瘤长径
➢临床(cT)与病理(pT)分期均采用相同的T分期标准; ➢测量应精确到毫米,一般认为病理检查测量的T较临床检 查(主要根据体格检查、乳腺摄片或CT、超声或MRI检查 等)测量准确; ➢第七版与第六版T分期没有变化。
乳腺癌TNM分期
8
➢TX 原发性肿瘤无法评估(如已切除) ➢ T0 无原发性肿瘤的证据 ➢Tis 原位癌 :导管原位癌Tis(DCIS)
小叶原位癌Tis(LCIS) 乳头Paget’s 病(乳腺组织内无浸润癌或原 位癌)
乳腺癌TNM分期
9
T1 肿瘤最大径≤20mm • T1mi 肿瘤最大径≤1mm • T1a 1mm<肿瘤最大径≤5mm • T1b 5mm <肿瘤最大径≤10mm • T1c 10mm<肿瘤最大径≤20mm
乳腺癌TNM分期
乳腺癌TNM分期
11
乳腺癌TNM分期
12
乳头Paget’s病
乳腺癌TNM分期
13
乳腺癌TNM分期
14
乳腺癌TNM分期
15
N 区域淋巴结
临床分期(与第6版无变化) • NX 区域淋巴结无法评估(如已切除) • N0 无区域淋巴结转移 • N1 同侧I、II级腋窝淋巴结转移,可移动 • N2 同侧I、II级腋窝淋巴结转移,固定或融合;或临床上
• pN3b 临床上**发现内乳淋巴结转移,同时有1个 或更多腋窝淋巴结阳性;或超过3个腋窝淋巴结 转移时有同侧乳房内淋巴结临床阴性的镜下转移;
• pN3c 同侧锁骨上淋巴结转移
• *“临床上未发现”指影像学(除外淋巴结闪烁 扫描)或临床体格检查未发现
• pN3 ≥10个腋窝淋巴结转移;或锁骨下淋巴结转移;或 临床上**发现同侧内乳淋巴结转移,同时有1个或更多I、 II级腋窝淋巴结阳性;或超过3个腋窝淋巴结转移,同时前 哨淋巴结活检发现同侧内乳淋巴结微转移或大体转移,但 临床上未发现;或同侧锁骨上淋巴结转移。
乳腺癌分期系统AJCC第八版教学讲义PPT课件

目的
通过统一的分期标准,为临床医生提供参考,以便制定 合适的治疗方案,预测疾病预后,并开展临床研究。
乳腺癌分期系统的历史和发展
01 早期阶段
乳腺癌的分期最早基于肿瘤大小和区域淋巴结转 移情况。
02 发展阶段
随着医学技术的进步,乳腺癌的分子分型、激素 受体状态、HER2表达等生物学指标也被纳入分期 系统。
HER-2阴性
肿瘤细胞内不存在过度表达的HER-2基因和蛋白 ,提示对靶向治疗不敏感。
乳腺癌分期系统AJCC第八版
03
的变化
TNM分期的变化
T分期
新增Tis原位癌期,将T1期细分T1a、T1b、T1c期,将T2-4期合 并为T2-4期。
N分期
将N1mi微转移从N1中剔除,新增N3b期,将N2-3期合并为N2-3 期。
乳腺癌分期系统AJCC第八版
04
的应用
对临床治疗的影响
精准评估病情
AJCC第八版的分期系统更加精确 地反映了肿瘤的生物学行为和预 后,为医生制定治疗方案提供了
更准确的依据。
个体化治疗
根据分期系统的不同,医生可以制 定更加个体化的治疗方案,提高治 疗效果和患者的生存率。
临床试验指导
AJCC第八版的分期系统为临床试验 的设计和评估提供了统一的标准, 有助于推动乳腺癌治疗领域的研究 进展。
分期与新治疗方法的结合
靶向治疗和免疫治疗
随着靶向治疗和免疫治疗等新型治疗 手段的出现,AJCC第八版可能会将 这些治疗方法与分期系统相结合,为 患者提供更个性化的治疗方案。
跨学科综合治疗
乳腺癌的治疗需要多学科综合治疗, 未来AJCC第八版可能会更加注重与其 他学科的结合,如放疗、化疗、内分 泌治疗等,以提高治疗效果。
通过统一的分期标准,为临床医生提供参考,以便制定 合适的治疗方案,预测疾病预后,并开展临床研究。
乳腺癌分期系统的历史和发展
01 早期阶段
乳腺癌的分期最早基于肿瘤大小和区域淋巴结转 移情况。
02 发展阶段
随着医学技术的进步,乳腺癌的分子分型、激素 受体状态、HER2表达等生物学指标也被纳入分期 系统。
HER-2阴性
肿瘤细胞内不存在过度表达的HER-2基因和蛋白 ,提示对靶向治疗不敏感。
乳腺癌分期系统AJCC第八版
03
的变化
TNM分期的变化
T分期
新增Tis原位癌期,将T1期细分T1a、T1b、T1c期,将T2-4期合 并为T2-4期。
N分期
将N1mi微转移从N1中剔除,新增N3b期,将N2-3期合并为N2-3 期。
乳腺癌分期系统AJCC第八版
04
的应用
对临床治疗的影响
精准评估病情
AJCC第八版的分期系统更加精确 地反映了肿瘤的生物学行为和预 后,为医生制定治疗方案提供了
更准确的依据。
个体化治疗
根据分期系统的不同,医生可以制 定更加个体化的治疗方案,提高治 疗效果和患者的生存率。
临床试验指导
AJCC第八版的分期系统为临床试验 的设计和评估提供了统一的标准, 有助于推动乳腺癌治疗领域的研究 进展。
分期与新治疗方法的结合
靶向治疗和免疫治疗
随着靶向治疗和免疫治疗等新型治疗 手段的出现,AJCC第八版可能会将 这些治疗方法与分期系统相结合,为 患者提供更个性化的治疗方案。
跨学科综合治疗
乳腺癌的治疗需要多学科综合治疗, 未来AJCC第八版可能会更加注重与其 他学科的结合,如放疗、化疗、内分 泌治疗等,以提高治疗效果。
乳腺癌的PPT课件

超声检查可以显示乳腺肿块的形态、大小 、边界和内部回声等信息,有助于判断肿 块的性质。
乳腺MRI
病理学诊断
乳腺MRI是一种无创的检查方法,可以检测 到乳腺内微小病灶,对于乳腺癌的早期诊 断和预后评估具有重要意义。
通过穿刺活检或手术切除标本进行病理学 检查,是确诊乳腺癌的金标准。
分期系统
TNM分期系统
乳腺癌患者的心理支持
提供心理辅导
为患者提供心理支持和辅 导,帮助她们应对疾病带 来的心理压力。
建立社交支持网络
鼓励患者与家人、朋友和 其他乳腺癌患者建立联系 ,分享经验和支持彼此。
寻找专业机构帮助
如有需要,可以寻求专业 心理咨询机构或精神卫生 机构的帮助。
05
乳腺癌研究进展与未来方 向
新药研发与临床实验
乳腺癌的预防策略研究
01 02
预防性手术
预防性手术是指对高危人群进行乳腺切除或卵巢切除手术,以降低乳腺 癌的产生风险。然而,这种手术存在一定的风险和副作用,因此需要严 格掌握手术适应症。
化学预防
化学预防是指使用药物或其他化学物质来降低乳腺癌的产生风险。目前 ,一些药物如他莫昔芬已被广泛应用于乳腺癌的预防。
如长期服用避孕药或激素替代疗法等 。
定期乳腺检查
建议女性从20岁开始定期进行乳腺检 查,包括自我检查和医生触诊。
康复与生活质量
01
02
03
积极配合治疗
遵循医生的治疗建议,按 时完成治疗计划。
康复锻炼
在医生的指点下进行适当 的康复锻炼,促进身体功 能的恢复。
保持良好的心态
积极面对疾病,保持乐观 的心态,有助于提高生活 质量。
TNM分期系统是国际上通用的乳腺癌分期系统,其中T表示原发肿瘤的大小和 浸润深度,N表示淋巴结转移情况,M表示远处转移情况。
乳腺癌TNM 分期 ppt课件
T4 any N M0
任何 T N3 M0
T4
无论肿瘤大小,直接浸 润到胸壁或皮肤
T4 d = 炎性乳癌பைடு நூலகம்
N3 =转移到同侧内乳淋巴结
乳腺癌TNM 分期
任何T 任何 N M1
M1 = 远处转移 (包括转移到同侧锁骨上,内脏, 或对侧内乳淋巴结 )
T3 T > 5 cm
乳腺癌TNM 分期
T3 N1 M0
T3 T > 5 cm
同侧腋窝淋巴结转移 N1 = 活动 N2 = 与另一个淋巴结或其他组织固定
T0 T1 N2 M0 T2 T3
T0
无原发肿瘤的证据
T1 T < 2 cm
T2 2 cm < T < 5 cm
T3 T > 5 cm
乳腺癌TNM 分期
乳腺癌TNM 分期
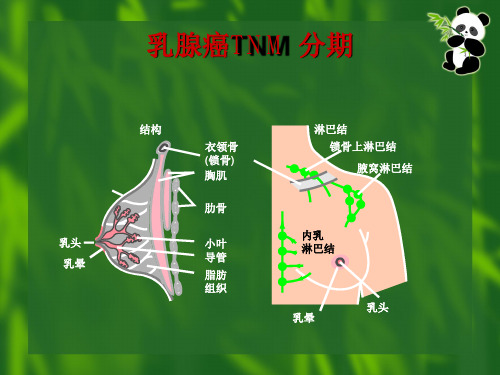
乳头 乳晕
结构
衣领骨 (锁骨) 胸肌
肋骨
小叶 导管 脂肪 组织
淋巴结 锁骨上淋巴结
腋窝淋巴结
内乳 淋巴结
乳晕
乳头
乳腺癌TNM 分期
局限性(早期)乳腺癌
局部晚期乳腺癌
转移性乳腺癌
I期
II 期
III 期
IV 期
乳腺癌TNM 分期
T1 N0 M0
T1 T < 2 cm
T1a: T < 0.5 cm T1b: 0.5 cm < T < 1 cm T1c: 1 cm < T < 2 cm
N0 = 无区域性淋巴结转移
乳腺癌TNM 分期
}T0
T1
N1 M0
T2 N0 M0
T0 无肿瘤证据 T1 T < 2 cm
乳腺癌诊断及分期ppt课件

T4a: Extension to chest wall, not including pectoralis muscle
T4b: Edema (including peau d’orange) or ulceration of the skin of the breast, or satellite skin nodules confined to the same breast
乳腺癌的三级预防——对症治疗:当乳腺癌不 可逆转时,对中、晚期患者尽量减少痛苦,提 高生活质量,延长生存时间。
2
3
乳腺癌的诊断---临床诊断(1)
全面体格检查 ⒈检查的最佳时间:月经来潮后的9-11天,
此时雌激素对乳腺影响最小;临床疑为 肿瘤的哺乳期乳房肿块,应在断乳后再 进一步检查。 ⒉检查体位:⑴坐位;⑵对肥胖、大乳 房或乳房深部肿块者取卧位,使胸部隆 起,乳房平坦,不遗漏小肿块。
4
乳腺癌的诊断---临床诊断(2)
⒊检查步骤和内容 视诊
– 乳腺发育情况双乳是否对称,大小是否一致,乳 头是否回缩和凹陷,(若固定并逐渐加重是浅部 肿瘤早期或深部肿瘤晚期)。
– 乳头、乳晕有无糜烂(乳头湿疹样癌,Paget病 的特征表现)。
– 乳房皮肤色泽如何,有无水肿、橘皮样变(肿瘤 广泛侵犯皮肤和皮下淋巴管,局部晚期)和红肿、 浅表静脉怒张(炎性乳癌)
乳腺癌诊断与分期
1
乳腺癌的三级预防
乳腺癌的一级预防——病因预防:乳腺癌高危 人群的确定 ⑴乳腺癌家族史,⑵良性乳腺疾病 史,⑶初潮年龄小,⑷首次生育年龄晚,⑸绝 经年龄晚。
乳腺癌的二级预防——早期发现:乳房自查; 高危人群普查,乳腺钼靶X线摄影或B型超声 波检查。美国妇女40-50岁1-2年检查一次,50 岁以上每年要求检查一次。
T4b: Edema (including peau d’orange) or ulceration of the skin of the breast, or satellite skin nodules confined to the same breast
乳腺癌的三级预防——对症治疗:当乳腺癌不 可逆转时,对中、晚期患者尽量减少痛苦,提 高生活质量,延长生存时间。
2
3
乳腺癌的诊断---临床诊断(1)
全面体格检查 ⒈检查的最佳时间:月经来潮后的9-11天,
此时雌激素对乳腺影响最小;临床疑为 肿瘤的哺乳期乳房肿块,应在断乳后再 进一步检查。 ⒉检查体位:⑴坐位;⑵对肥胖、大乳 房或乳房深部肿块者取卧位,使胸部隆 起,乳房平坦,不遗漏小肿块。
4
乳腺癌的诊断---临床诊断(2)
⒊检查步骤和内容 视诊
– 乳腺发育情况双乳是否对称,大小是否一致,乳 头是否回缩和凹陷,(若固定并逐渐加重是浅部 肿瘤早期或深部肿瘤晚期)。
– 乳头、乳晕有无糜烂(乳头湿疹样癌,Paget病 的特征表现)。
– 乳房皮肤色泽如何,有无水肿、橘皮样变(肿瘤 广泛侵犯皮肤和皮下淋巴管,局部晚期)和红肿、 浅表静脉怒张(炎性乳癌)
乳腺癌诊断与分期
1
乳腺癌的三级预防
乳腺癌的一级预防——病因预防:乳腺癌高危 人群的确定 ⑴乳腺癌家族史,⑵良性乳腺疾病 史,⑶初潮年龄小,⑷首次生育年龄晚,⑸绝 经年龄晚。
乳腺癌的二级预防——早期发现:乳房自查; 高危人群普查,乳腺钼靶X线摄影或B型超声 波检查。美国妇女40-50岁1-2年检查一次,50 岁以上每年要求检查一次。
乳腺癌临床分期PPT

在临床试验中,相同的临床分期患者 可以分组比较不同治疗方法的疗效, 有助于新药和新技术的研发。
评估预后
临床分期能够预测患者的预后,即病 情的未来发展趋势和患者的生存时间 。
乳腺癌临床分期的标准
TNM分期系统
T指肿瘤大小,N指淋巴结转移情况 ,M指远处转移情况。根据T、N、 M的不同组合,将乳腺癌分为I期、II 期、III期、IV期等不同阶段。
开展大规模的临床研究,收集和分析乳腺癌患者的临床数据,通过数据共享和挖掘,有助 于发现新的分期指标和提高现有分期体系的准确性。
2023
REPORTING
THANKS
感谢观看
03
综上所述,乳腺癌临床分期是评估病 情和制定治疗方案的重要依据,随着 医学影像技术和生物标志物等研究的 深入,其准确性和应用范围将得到进 一步提高和完善。同时,多学科综合 治疗和个体化治疗等新技术的应用, 也将为乳腺癌患者带来更好的治疗效 果和生活质量。
2023
PART 05
乳腺癌临床分期面临的挑 战和展望
随着医学影像技术的发展,乳腺癌临床分期在实践中不断得 到完善和更新。例如,乳腺钼靶、超声、MRI等影像学检查 手段的应用,提高了对乳腺癌局部病灶的检测和评估准确率 。
乳腺癌临床分期的研究方向
针对乳腺癌临床分期存在的问题和不足,未来的研究方向 包括:提高临床分期的准确性、预测患者的预后、优化治 疗方案等。
例如,通过研究乳腺癌基因表达谱、蛋白质组学等生物标 志物,可以更准确地评估患者的病情和预后,为制定个体 化治疗方案提供依据。
乳腺癌临床分期的研究成果
01
近年来,乳腺癌临床分期研究取得了 一系列成果。例如,通过多学科综合 治疗和个体化治疗,提高了乳腺癌患 者的生存率和生存质量。
乳腺癌临床分期PPT课件共18页PPT

谢谢你的阅读
❖ 知识就是财富 ❖ 丰富你的人生
71、既然我已经踏上这条道路,那么,任何东西都不应妨碍我沿着这条路走下去。——康德 72、家庭成为快乐的种子在外也不致成为障碍物但在旅行之际却是夜间的伴侣。——西塞罗 73、坚持意志伟大的事业需要始终不渝的精神。——伏尔泰 74、路漫漫其修道远,吾将上下而求索。——屈原 75、内陪你走一辈子,所以你要 适应孤 独,没 有人会 帮你一 辈子, 所以你 要奋斗 一生。 22、当眼泪流尽的时候,留下的应该 是坚强 。 23、要改变命运,首先改变自己。
24、勇气很有理由被当作人类德性之 首,因 为这种 德性保 证了所 有其余 的德性 。--温 斯顿. 丘吉尔 。 25、梯子的梯阶从来不是用来搁脚的 ,它只 是让人 们的脚 放上一 段时间 ,以便 让别一 只脚能 够再往 上登。
乳腺癌综述PPT课件

basal-like型 HER-2 过表达型
luminalB型
乳腺癌的分子分型
luminalA型
ER+/PR+ HER-2Ki-67低表达(小14%)
单纯内分泌治疗
乳腺癌的分子分型
ER+/PR+ HER-2+ Ki-67高表达(≥14%)
ER+PR+ HER-2过表达或增殖 Ki-67任何水平
luminalB型
N0 区域淋巴结未扪及 Nx 区域淋巴结情况不详(以往已切 除) N1 同侧腋淋巴结有肿大,可以活动 N2 同侧腋淋巴结肿大,互相融合, 或与其他组织粘连 N3 同侧内乳淋巴结有转移、同侧锁 骨下、上淋巴结转移
Mx 有无远处转移不详 M0 无远处转移 M1 远处转移
经典TNM分期
经典TNM分期
经典TNM分期
HER-2 过表达型
细胞毒性治疗 +抗HER-2治疗
目录
contents
一 乳腺癌的病理学分类
二 经典TNM分期 三 乳腺癌的分子分型
四 乳腺癌的危险度分级 五 粉色丝带
乳腺癌的危险度分级
低危
淋巴结阴性且具有下列特征: pT≤2cm, Ⅰ级, 没有广泛的肿瘤周围脉管浸润, ER和/或PR(+), 无HER2/neu基因扩增或蛋白过表达, 年龄≥35岁
2007 St. Gallen共识 乳腺癌危险度分
目录
contents
一 乳腺癌的病理学分类
二 经典TNM分期 三 乳腺癌的分子分型
四 乳腺癌的危险度分级 五 粉色丝带
粉色丝带
“粉红丝带”作为全球乳腺
癌防治活动的公认标识,用于宣传 “及早预防,及早发现,及早治疗” 这一信息,足迹遍布全球数十个国
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
4
T4
不论肿瘤大小,直接侵犯胸壁或皮肤(胸壁包括肋骨、肋间肌、前锯 肌,但不包括胸肌)
• T4a 侵犯胸壁 • T4b 患侧乳房皮肤水肿(包括橘皮样变)、破溃或卫星状结节 • T4c T4a和T4b共存 • T4d 炎性乳腺癌 肉眼可见与原发肿瘤不相连的皮肤卫星结节定义为T4b。无表皮溃疡及皮 肤水肿(临床表现橘皮征),仅在镜检发现皮肤或真皮肿瘤卫星结节,不 能定义为T4b,这类肿瘤根据大小进行T 分期
12
乳腺癌分子分型
分子分型 ER和或 HER2 PR阳l A型
是
HER阴性 是 Luminal B型
HER阳性 是
HER-2阳型
否
三阴性(导管) 否
否
低(<20%) 大多数患者仅需内分泌治疗
否
高(>20%) 全部需内分泌治疗,大多需加化疗
是
任何
化疗+HER2靶向治疗+内分泌治疗
明显的内乳淋巴结转移
8
N3
同侧锁骨下淋巴结转移;或有明显临床证据的腋窝 淋巴结转移伴内乳淋巴结转移;或同侧锁骨上淋巴结转 移
• N3a:同侧锁骨下淋巴结转移 • N3b:腋窝淋巴结转移并内乳淋巴结转移 • N3c:同侧锁骨上淋巴结转移
9
M
• M0:无远处转移的临床或影像学证据 • cM0(i+):无转移的症状和体征,也没有转移的临床或影像学证据,但通
3
T1~T3
• T1 mi 微小浸润癌 最大直径≤1mm • T1a 1mm< 肿瘤最大直径≤5mm • T1b 5mm<肿瘤最大直径≤10mm • T1c 10mm<肿瘤最大直径≤20mm • T2 20mm<肿瘤最大直径≤50mm • T3 50mm<肿瘤最大直径
最大径1.0~1.5 mm 的肿瘤不适用四舍五入原则,因而不再归为微小浸 润癌(T1mi)(最大径≤1 mm)。最大径>1mm 而<2mm 的浸润癌原 发灶报告为2 mm
6
N
• Nx:区域淋巴结无法分析(或已切除) • N0:区域淋巴结无转移 • N1:同侧腋窝淋巴结转移,可活动 • N1mi:微小转移灶,0.2mm<转移灶≤2.0mm
7
N2
同侧转移性淋巴结相互融合,或与其他组织固定;或临床 无明显证据显示腋窝淋巴结转移,但有临床明显的内乳淋巴结 转移
• N2a:同侧转移性淋巴结相互融合,或与其他组织固定 • N2b:临床无明显证据显示腋窝淋巴结转移,但有临床
过分子检测和镜检,在循环血、骨髓或非区域淋巴结发现≤2.0mm的病灶 • M1:经典临床或影像学能发现的远处转移灶;或者组织学证实>2.0mm的
病灶
10
解剖学分期
2017年最新版AJCC乳腺癌分期 已将生物因素如HER2、ER、激 素受体、基因检测等风险评分 引入预后分期系统
明确所有浸润性癌均应尽可能 通过合适方法确定ER、PR 以 及ER2状态
11
任何T,任何N,M1
病理学分类
1、非浸润性癌
① 导管内癌(癌细胞未突破导管壁基底膜); ② 小叶原位癌(癌细胞未突破末梢乳管或腺泡基底膜); ③ 导管内乳头状癌 ④ 乳头湿疹样乳腺癌。此型属早期,预后较好。
2、早期浸润性癌
① 早期浸润性导管癌(癌细胞突破管壁基底膜,开始向间质浸润); ② 早期浸润性小叶癌(癌细胞突破末梢乳管或腺泡基底膜,开始向间质浸润,但仍局限于小叶内)。此型 仍属早期,预后较好(早期浸润是指癌的浸润成分小于10%)。
3、浸润性癌
① 浸润性特殊癌:乳头状癌、髓样癌(伴大量淋巴细胞浸润)、小管癌(高分化腺癌)、腺样囊性癌、粘 液腺癌、大汗腺样癌、鳞状细胞癌等。此型分化一般较高,预后尚好; ② 浸润性非特殊癌:包括浸润性导管癌(临床上最为常见类型)、浸润性小叶癌、硬癌、髓样癌(无大量 淋巴细胞浸润)、单纯癌、腺癌等。此型一般分化低,预后较上述类型差,且是乳腺癌中最常见的类型, 占80%,但判断预后尚需结合疾病分期等因素。
首选预后分期,在没有条件获 取生物标志物信息的地区,解 剖学分期仍作为分期标准
分期 0期 IA期 IB期 IIA期
IIB期 IIIA期
IIIB期
IIIC期 IV期
分级 Tis,N0,M0 T1,N0,M0 T0,N1mi,M0 T1,N1mi,M0 T0,N1,M0 T1,N1,M0 T2,N0,M0 T2,N1,M0 T3,N0,M0 T0,N2,M0 T1,N2,M0 T2,N2,M0 T3,N1-2,M0 T4,N0,M0 T4,N1,M0 T4,N2, M0 任何T,N3,M0
是
任何
HER2靶向治疗加化疗
否 任何
化疗
13
生物标记物
14
乳腺癌分期
1
TNM分期
• 评估肿瘤治疗方案及预后
•T: • N: • M:
原发肿瘤的范围 有无区域淋巴结转移及其程度 有无远处转移
2
T
• Tx 原发肿瘤无法确定(或者已经切除) • T0 原发肿瘤未查出 • Tis 原位癌
Tis(DCIS) 导管原位癌 Tis (LCIS) 小叶原位癌 (已删) Tis(Paget) 不伴肿块的乳头Paget病
5
N
• 乳房大部分淋巴液引流至腋窝淋巴结 • 部分上部淋巴液引流至锁骨下淋巴结 • 部分内侧淋巴液引流至胸骨旁淋巴结 • 深部淋巴管注入至胸肌间淋巴结 • 两侧乳房间皮下有交通淋巴管 • 内下部淋巴网通向肝 含多个肿瘤转移灶区域大小不用于区域淋 巴结病理学分期(pN)。以淋巴结中肿瘤 最大连续病灶作为pN 分期依据;邻近卫星 病灶不予评判
T4
不论肿瘤大小,直接侵犯胸壁或皮肤(胸壁包括肋骨、肋间肌、前锯 肌,但不包括胸肌)
• T4a 侵犯胸壁 • T4b 患侧乳房皮肤水肿(包括橘皮样变)、破溃或卫星状结节 • T4c T4a和T4b共存 • T4d 炎性乳腺癌 肉眼可见与原发肿瘤不相连的皮肤卫星结节定义为T4b。无表皮溃疡及皮 肤水肿(临床表现橘皮征),仅在镜检发现皮肤或真皮肿瘤卫星结节,不 能定义为T4b,这类肿瘤根据大小进行T 分期
12
乳腺癌分子分型
分子分型 ER和或 HER2 PR阳l A型
是
HER阴性 是 Luminal B型
HER阳性 是
HER-2阳型
否
三阴性(导管) 否
否
低(<20%) 大多数患者仅需内分泌治疗
否
高(>20%) 全部需内分泌治疗,大多需加化疗
是
任何
化疗+HER2靶向治疗+内分泌治疗
明显的内乳淋巴结转移
8
N3
同侧锁骨下淋巴结转移;或有明显临床证据的腋窝 淋巴结转移伴内乳淋巴结转移;或同侧锁骨上淋巴结转 移
• N3a:同侧锁骨下淋巴结转移 • N3b:腋窝淋巴结转移并内乳淋巴结转移 • N3c:同侧锁骨上淋巴结转移
9
M
• M0:无远处转移的临床或影像学证据 • cM0(i+):无转移的症状和体征,也没有转移的临床或影像学证据,但通
3
T1~T3
• T1 mi 微小浸润癌 最大直径≤1mm • T1a 1mm< 肿瘤最大直径≤5mm • T1b 5mm<肿瘤最大直径≤10mm • T1c 10mm<肿瘤最大直径≤20mm • T2 20mm<肿瘤最大直径≤50mm • T3 50mm<肿瘤最大直径
最大径1.0~1.5 mm 的肿瘤不适用四舍五入原则,因而不再归为微小浸 润癌(T1mi)(最大径≤1 mm)。最大径>1mm 而<2mm 的浸润癌原 发灶报告为2 mm
6
N
• Nx:区域淋巴结无法分析(或已切除) • N0:区域淋巴结无转移 • N1:同侧腋窝淋巴结转移,可活动 • N1mi:微小转移灶,0.2mm<转移灶≤2.0mm
7
N2
同侧转移性淋巴结相互融合,或与其他组织固定;或临床 无明显证据显示腋窝淋巴结转移,但有临床明显的内乳淋巴结 转移
• N2a:同侧转移性淋巴结相互融合,或与其他组织固定 • N2b:临床无明显证据显示腋窝淋巴结转移,但有临床
过分子检测和镜检,在循环血、骨髓或非区域淋巴结发现≤2.0mm的病灶 • M1:经典临床或影像学能发现的远处转移灶;或者组织学证实>2.0mm的
病灶
10
解剖学分期
2017年最新版AJCC乳腺癌分期 已将生物因素如HER2、ER、激 素受体、基因检测等风险评分 引入预后分期系统
明确所有浸润性癌均应尽可能 通过合适方法确定ER、PR 以 及ER2状态
11
任何T,任何N,M1
病理学分类
1、非浸润性癌
① 导管内癌(癌细胞未突破导管壁基底膜); ② 小叶原位癌(癌细胞未突破末梢乳管或腺泡基底膜); ③ 导管内乳头状癌 ④ 乳头湿疹样乳腺癌。此型属早期,预后较好。
2、早期浸润性癌
① 早期浸润性导管癌(癌细胞突破管壁基底膜,开始向间质浸润); ② 早期浸润性小叶癌(癌细胞突破末梢乳管或腺泡基底膜,开始向间质浸润,但仍局限于小叶内)。此型 仍属早期,预后较好(早期浸润是指癌的浸润成分小于10%)。
3、浸润性癌
① 浸润性特殊癌:乳头状癌、髓样癌(伴大量淋巴细胞浸润)、小管癌(高分化腺癌)、腺样囊性癌、粘 液腺癌、大汗腺样癌、鳞状细胞癌等。此型分化一般较高,预后尚好; ② 浸润性非特殊癌:包括浸润性导管癌(临床上最为常见类型)、浸润性小叶癌、硬癌、髓样癌(无大量 淋巴细胞浸润)、单纯癌、腺癌等。此型一般分化低,预后较上述类型差,且是乳腺癌中最常见的类型, 占80%,但判断预后尚需结合疾病分期等因素。
首选预后分期,在没有条件获 取生物标志物信息的地区,解 剖学分期仍作为分期标准
分期 0期 IA期 IB期 IIA期
IIB期 IIIA期
IIIB期
IIIC期 IV期
分级 Tis,N0,M0 T1,N0,M0 T0,N1mi,M0 T1,N1mi,M0 T0,N1,M0 T1,N1,M0 T2,N0,M0 T2,N1,M0 T3,N0,M0 T0,N2,M0 T1,N2,M0 T2,N2,M0 T3,N1-2,M0 T4,N0,M0 T4,N1,M0 T4,N2, M0 任何T,N3,M0
是
任何
HER2靶向治疗加化疗
否 任何
化疗
13
生物标记物
14
乳腺癌分期
1
TNM分期
• 评估肿瘤治疗方案及预后
•T: • N: • M:
原发肿瘤的范围 有无区域淋巴结转移及其程度 有无远处转移
2
T
• Tx 原发肿瘤无法确定(或者已经切除) • T0 原发肿瘤未查出 • Tis 原位癌
Tis(DCIS) 导管原位癌 Tis (LCIS) 小叶原位癌 (已删) Tis(Paget) 不伴肿块的乳头Paget病
5
N
• 乳房大部分淋巴液引流至腋窝淋巴结 • 部分上部淋巴液引流至锁骨下淋巴结 • 部分内侧淋巴液引流至胸骨旁淋巴结 • 深部淋巴管注入至胸肌间淋巴结 • 两侧乳房间皮下有交通淋巴管 • 内下部淋巴网通向肝 含多个肿瘤转移灶区域大小不用于区域淋 巴结病理学分期(pN)。以淋巴结中肿瘤 最大连续病灶作为pN 分期依据;邻近卫星 病灶不予评判
