危重病人的麻醉
急危重病人的麻醉

危重病人指的就是病人的重要器官如心、脑、肺、肝、肾等有严重的功能不全或衰竭,威胁着病人的生命,处理不当随时有死亡的危险。
麻醉既要满足手术要求才能达到治疗的目的,又要维护重要器官的功能才能保证病人的安全,对重要器官的功能障碍要进行积极的继续治疗与支持,尽量保持内环境的相对稳定,以顺利度过手术治疗。
一、呼吸功能不全病人围术期的麻醉处理:有严重的肺部疾病,长期吸烟、肺气肿、慢支炎、支气管哮喘、肺部感染、有血气胸、脓胸、肺结核或支扩、肺脓肿咯血等均可引起肺功能的不全或全身性疾病导致ARDS,如急性胰腺炎、败血症、感染性休克等均可合并呼吸功能不全或衰竭。
(一)麻醉前估计及准备:术前若病情允许可作肺功能测定,可区别其为阻塞性或限制性肺功能障碍。
阻塞性肺功能障碍表现为气道阻力增加及肺顺应性增大,无效死腔增加,通气/血流比例失调,其用力呼气肺活量(FVC)>4秒,最大呼气1秒率(FEV1、0%)<80%,正常应>76%,2秒率(FEV2、0%)>89%,3秒率(FEV3、0%)>92%,对判断气道梗阻时比较敏感,余气量/总肺容量(RV/TVC)>40%。
最大呼气中期流速(MMER)<0、6L/秒,若FVC 1、0<40%,最大通气量(MVV)<预计值50%,或呼吸储备百分比为最大通气量-每分钟通气量/最大通气量×100%,若<70%为通气功能有严重损害,手术宜慎重。
正常通气储备在93%以上,若低于86%即有通气功能不佳,代偿极差。
限制性通气功能损害为肺顺应性降低,潮气量与通气量减少,呼吸作功增加,耗氧量增大,肺功能测定有VC% <75%,FVC(用力呼气肺活量)<80%,FEVT(时间最大呼气量)正常或偏高(正常值为FEVL1、0一秒量2、83L,FEV2、0为3、30L,FEV3、0为3、41 L )。
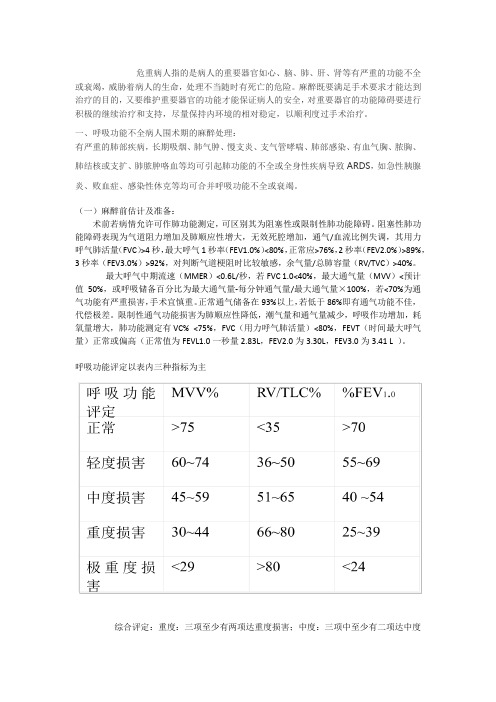
呼吸功能评定以表内三种指标为主综合评定:重度:三项至少有两项达重度损害;中度:三项中至少有二项达中度损害或三项中,轻中重各占一项;轻度:损害均不足中度。
麻醉科疑难危重及死亡病例讨论制度

麻醉科疑难危重及死亡病例讨论制度
1。
凝难危重病例,应组织全科讨论。
2.选择适宜的麻醉方案,分析可能发生的意外,做好应急防范措施。
3。
讨论情况均应记录在册,与麻醉记录一并保存在病例中。
4.及时向医务科报告、备案。
5。
做好解释工作,并签好麻醉协议书。
6.麻醉以外、严重并发症、事故等造成的死亡病例,应在24内向医务科报告,封存麻醉记录及现场实物,麻醉记录不得修改、伪造,并于一周内进行全科讨论,且须形成文字技术总结。
麻醉科麻醉方式临时改变决定程序
1。
因手术方式临时改变或麻醉效果不佳、无效,麻醉不能满足手术要求时应及时更改麻醉方式,
主管麻醉医师应向病人家属说明情况并签字。
2。
住院医师必须立即请示上级医生,在上级医师指导下更改麻醉方式。
3。
主治及主治以上医师可自行更改麻醉方式.
4。
所有更改麻醉方式的应在麻醉失败登记本上登记。
急危重病人的麻醉
危重病人指的是病人的重要器官如心、脑、肺、肝、肾等有严重的功能不全或衰竭,威胁着病人的生命,处理不当随时有死亡的危险。
麻醉既要满足手术要求才能达到治疗的目的,又要维护重要器官的功能才能保证病人的安全,对重要器官的功能障碍要进行积极的继续治疗和支持,尽量保持内环境的相对稳定,以顺利度过手术治疗。
一、呼吸功能不全病人围术期的麻醉处理:有严重的肺部疾病,长期吸烟、肺气肿、慢支炎、支气管哮喘、肺部感染、有血气胸、脓胸、肺结核或支扩、肺脓肿咯血等均可引起肺功能的不全或全身性疾病导致ARDS,如急性胰腺炎、败血症、感染性休克等均可合并呼吸功能不全或衰竭。
(一)麻醉前估计及准备:术前若病情允许可作肺功能测定,可区别其为阻塞性或限制性肺功能障碍。
阻塞性肺功能障碍表现为气道阻力增加及肺顺应性增大,无效死腔增加,通气/血流比例失调,其用力呼气肺活量(FVC)>4秒,最大呼气1秒率(FEV1.0%)<80%,正常应>76%,2秒率(FEV2.0%)>89%,3秒率(FEV3.0%)>92%,对判断气道梗阻时比较敏感,余气量/总肺容量(RV/TVC)>40%。
最大呼气中期流速(MMER)<0.6L/秒,若FVC 1.0<40%,最大通气量(MVV)<预计值50%,或呼吸储备百分比为最大通气量-每分钟通气量/最大通气量×100%,若<70%为通气功能有严重损害,手术宜慎重。
正常通气储备在93%以上,若低于86%即有通气功能不佳,代偿极差。
限制性通气功能损害为肺顺应性降低,潮气量和通气量减少,呼吸作功增加,耗氧量增大,肺功能测定有VC% <75%,FVC(用力呼气肺活量)<80%,FEVT(时间最大呼气量)正常或偏高(正常值为FEVL1.0一秒量2.83L,FEV2.0为3.30L,FEV3.0为3.41 L )。
呼吸功能评定以表内三种指标为主综合评定:重度:三项至少有两项达重度损害;中度:三项中至少有二项达中度损害或三项中,轻中重各占一项;轻度:损害均不足中度。
麻醉科急救技能与危重病人处理策略

麻醉科急救技能与危重病人处理策略麻醉科是医学中的一个重要分支,致力于研究和应用麻醉技术以确保病人在手术和治疗过程中的舒适与安全。
然而,由于手术和治疗本身的风险以及病人个体差异,麻醉科医师需要具备一定的急救技能,并采取相应的危重病人处理策略,以应对突发状况和挽救病人生命。
本文将深入探讨麻醉科急救技能与危重病人处理策略。
一、急救技能1. 快速反应和评估当发生突发状况时,麻醉科医师应能够迅速反应并准确评估病人的病情。
他们需要善于观察并根据病人的表现和生命体征判断病人的生命体征情况,例如呼吸、循环和意识状态。
2. 基本生命支持在急救过程中,麻醉科医师需要掌握基本生命支持技能,包括心肺复苏、身体位置调整、支持病人的呼吸,以及提供氧气等。
这些技能对于保持病人的生命体征稳定至关重要。
3. 药物应急使用麻醉科医师需要熟悉常用的急救药物,并能够在适当的时间和剂量下给予病人。
例如,肾上腺素可用于心脏骤停时的复苏,红细胞悬浮液可用于血容量不足时的补充等。
然而,麻醉科医师需要注意合理使用药物,避免过度治疗或不当使用。
4. 气道管理麻醉科医师在急救过程中需要保持病人的气道通畅。
他们需要掌握气道管理技巧,例如头后仰法、口咽通气、喉罩插管等。
这些技能有助于确保病人获得足够的氧气供应并维持有效的呼吸功能。
二、危重病人处理策略1. 病人观察与监测当麻醉科医师处理危重病人时,他们应密切观察病人的生命体征,并及时采取相应的监测措施。
例如,可以通过心电图、脉搏氧饱和度监测、动脉压力监测等手段来评估病情。
2. 全面评估和诊断针对危重病人,麻醉科医师需要进行全面的评估和诊断,以确定病因和病情。
这包括详细的病史了解、体格检查以及必要的辅助检查,如血液生化、影像学等。
通过综合分析,医师可以制定出适合病人个体的治疗和救治方案。
3. 即时干预和治疗麻醉科医师在处理危重病人时需要能够快速进行干预和治疗。
例如,在出现心脏骤停时,他们需要立即进行心肺复苏;在血流动力学不稳定时,他们需要通过输液、升压药等手段来维持病人的循环功能。
手术室及麻醉科危重病人抢救制度

手术室及麻醉科危重病人抢救制度手术室和麻醉科是医院中对于危重病人进行抢救救治的关键科室,有着重要的责任和任务。
在抢救危重病人的过程中,手术室和麻醉科需要建立完善的制度,以确保高效、安全的抢救工作的进行。
首先,手术室和麻醉科应建立完善的危重病人抢救流程。
在出现危重病人的情况下,需要有明确的召集、分工和协调工作。
一般来说,当接收到危重病人的消息后,负责召集的人员应立即启动预先制定的病危病重呼叫系统,通知参与抢救的人员到达指定地点。
同时,手术室和麻醉科需要建立紧急设备和药物的备用制度。
在抢救过程中,可能需要使用各种设备和药物,如呼吸机、监护仪、空气way器械等。
这些设备和药物必须保持良好的状态,并随时准备好使用,以确保抢救的顺利进行。
值班人员的素质和技术水平是危重病人抢救的关键因素之一、因此,手术室和麻醉科应定期进行培训和演练,提高医护人员的技能和应变能力。
通过模拟实战的方式,让医护人员能够熟悉危重病人抢救的流程和技术,增强团队协作和处理突发事件的能力。
在危重病人抢救过程中,患者的隐私和合法权益应受到保护。
手术室和麻醉科需要建立健全的医疗纪录和信息保密制度。
医护人员应严格遵守相关法律法规,保护患者的隐私权,并对抢救过程中的医疗记录进行妥善保存,以备后续的审核和研究工作。
此外,手术室和麻醉科需要与其他科室建立良好的沟通和协作机制。
在危重病人抢救的过程中,可能需要多个科室的医护人员共同参与,因此,需要建立起互相配合和协同救治的工作机制,确保抢救工作的高效进行。
总之,手术室及麻醉科危重病人抢救制度是为了应对突发情况的发生,保证患者的安全和生命,以及医护人员的专业素质和协作能力所必须建立的一套完善制度。
通过建立合理的工作流程、完善的设备和药物备用制度、提高医护人员的技能和应变能力等措施,可以有效提高危重病人的抢救成功率,减少不必要的损失。
ICU镇静相关药物及应用

ICU镇静相关药物及应用随着医疗技术和医疗条件的不断提高,越来越多的患者需要进入重症监护室(ICU)接受治疗。
在ICU治疗中,镇静药物是非常重要的药物之一,它们可以帮助重症患者减少痛苦和不适感,并且提高治疗效果。
本文将介绍ICU镇静相关药物的种类、应用方法以及注意事项。
ICU镇静相关药物种类在ICU治疗中,常见的镇静相关药物有以下几种:常用药物1. 丙泊酚丙泊酚是一种短效作用的静脉麻醉药,因其在体内的代谢和排泄速度快,所以适用于需要短暂镇静的患者。
它的优点是镇静效果迅速、恢复快,可以根据患者的需要快速调整镇静深度。
2. 芬太尼芬太尼是一种极其强效的镇静药,它能够为患者提供极强的疼痛缓解和镇静效果。
芬太尼的作用时间比丙泊酚长,但需要特别注意的是,芬太尼也有极大的滥用风险,应该严格控制用量和注射时间。
3. 氯胺酮氯胺酮是一种具有麻醉和镇静作用的药物,它可以调节脑内神经递质的水平,从而产生镇静和疼痛缓解的效果。
氯胺酮常用于慢性疼痛、癫痫等情况下的治疗。
新型药物近年来,ICU镇静药物的研究逐渐加强,新型药物也逐渐被引入临床实践。
以下是一些新型的ICU镇静药物:1. 吗啡酯吗啡酯是一种新型的芬太尼药物,其治疗效果比传统的芬太尼更为优秀。
吗啡酯的镇静效果快速,但时效性较长,一般不建议在患者需要快速清醒的情况下使用。
2. 紫杉烷紫杉烷是一种神经递质拮抗药,它具有类似于氯胺酮的镇静作用,但其副作用更少。
紫杉烷可以帮助患者缓解疼痛和焦虑情绪。
ICU镇静相关药物应用方法在使用ICU镇静药物时,应该根据患者的具体情况进行剂量调整和用药时间的把握。
以下是ICU镇静相关药物的具体应用方法:丙泊酚丙泊酚的推荐剂量是10-80μg/kg/min,静注药量为10mg/次。
可以根据患者的镇静深度进行调整,但应严格控制剂量,避免过量使用。
芬太尼芬太尼的剂量应该严格控制在2μg/kg以下或是0.5-1.5μg/kg/min,使用时间不能超过72小时,避免发生滥用和依赖的情况。
危重疑难病人的麻醉及并发症处理

<危重疑难病人的麻醉及并发症处理>>第二章,穿破硬脊膜中(1)自体血补漏方法①相关术前准备。
②在原穿刺点或下一间隙,穿刺进入硬膜外腔。
③另一助手严格消毒穿刺静脉,采血22ml。
④缓慢注入全血至硬膜外腔直至病人诉说臀部、后背或大腿发紧为止,或注完20ml全血。
如果病人诉说相应区域撕裂样痛,则应停止注射。
拔针封闭穿刺点后平卧。
⑤将剩余的血送培养和药敏试验。
有人报道了一例38岁妇女,在腰-硬联合麻醉下经腹行子宫切除,术后发生低颅压性头痛。
第一次使用在原来位置上的硬膜外导管,自体血充填无效;第二次在X线下自体血充填,病人仍头痛;第三次使用CT引导下脊髓显影,结果示L3~L4水平脑脊液漏,针对漏点行自体血补漏后成功消除病人症状。
(2)补漏后其它注意事项①膝下放枕,平卧4小时,有人认为如果平卧时间长些,效果更好。
②嘱病人2~3周内不要用力,不要弯腰,但可以下蹲。
③避免过度扭曲身体。
④随时注意发热、背痛、放射痛或再头痛等其它症状。
有人症状立即缓解,有人在24小时内症状慢慢消失。
约有35% 的病人会诉说腰背痛,通常在48小时内缓解。
少于2%的病人可能有轻度、一过性麻木、颈痛、腿痛或放射痛或一过性颅神经麻痹。
还可以有无菌性脑膜炎、腰椎综合征、根性神经痛、心动过缓、发热、惊厥等。
自体血补漏应该不会填满硬膜外腔,引起感染、马尾综合征和粘连性蛛网膜炎。
有人报道硬膜外腔自体血补漏后出现蛛网膜下血肿,其原因可能是直接在穿破点注射自体血,血液流入蛛网膜下腔所致。
(3)自体血补漏的效果少数人报道自体血充填无效,绝大多数人认为有效。
有人报道自体血补漏一次性成功率达90% ,二次成功率达96%。
预防性硬膜外腔自体血补漏,效果不明显。
也有人认为在硬膜外导管拔除前预防性自体血补漏有助于减少其后再次自体血补漏的机会。
24小时内补漏效果一般不佳。
一般认为在穿破硬膜后48~72小时补漏治疗头痛效果最好。
如果在穿破硬脊膜后立即作预防性补漏,不能改变头痛的发生率,但略缩短头痛的持续时间。
麻醉科疑难危重病例讨论制度

疑难危重病例讨论制度1、危重病例麻醉前病例讨论则是保证患者安全的又一个重要环节,可在手术前一天由主任或主治医师和总住院医师主持讨论。
负责麻醉的医师应报告患者的疾病诊断,拟行手术步骤或要求,患者的全身状况,包括体检和实验室检查结果及主要治疗过程,麻醉史,药物过敏史,以及其他特殊情况等,从而评估患者对手术和麻醉的耐受力,讨论并选定麻醉处理方法,制定麻醉方案。
预测麻醉中可能发生问题并定出相应处理措施,如发现术前准备不足,可向手术医师建议应做的术前准备和商讨手术时机。
如遇特殊病例,床位主管医师应提前通知麻醉科会诊,麻醉科也应提前讨论并做好必要的术前准备。
2、根据麻醉前讨论的意见,负责施行麻醉的医师应进行全面的麻醉前准备,除术前用药外,麻醉医师应指导准备室护士就麻醉器械、麻醉药品、必要的监测仪器和急救设备等方面进行准备。
在手术当天麻醉者还应进行一次全面检查,做到思想上、技术上、物质上均有充分准备。
3、麻醉前总结在麻醉前访视的基础上进行,总结的主要内容包括:①患者的疾病诊断、拟行手术及ASA分级;②病情特点,即主要病理、生理改变;③拟行麻醉方案;④麻醉中,麻醉后可能发生的意外与防范措施。
4、麻醉前总结由实施麻醉的医师书写,经上级医师审签;对危险性较大或麻醉处理复杂的病例,应由科主任签字。
对拟行麻醉的患者,麻醉科医师应向患者或其家属交待病情及麻醉中可能发生的危险或意外,并在“麻醉同意书”上办理患者或其家属签字手续。
当科主任认为必要时,还应向院部汇报。
5、对讨论情况要作好详细记录,并有资料上交医务科。
6、参加手术科室组织的术前讨论会,应从麻醉学科角度积极发表自己的见解,详细记录,回科后作汇报。
危重病人(包括术中病情恶变者)应组织术后讨论,总结经验、吸取教训、提高理论和技术水平。
麻醉知情同意制度

麻醉知情同意制度为了维护医患双方的合法权益,依据《中华人民共和国医师法》、《医疗机构管理条例实施细则》(国卫监督函〔2018〕134号)、《医疗事故处理条例》(中华人民共和国国务院令第351号)、《关于印发加强和完善麻醉医疗服务意见的通知》(国卫医发〔2018〕21号)等有关法律、法规,结合我院麻醉科的实际,制定此制度。
一、麻醉知情同意书的签署应由具有执业医师资格的麻醉医师完成,未授权的麻醉实习医生、进修医师、研究生和无执业医师证书的医师无权单独进行麻醉签字。
所有需麻醉的手术患者,在术前应由授权的具有资质的麻醉医师进行麻醉前知情同意谈话。
二、大型、高风险、高龄(>75岁)、ASA分级Ⅲ级及以上的病人等手术麻醉前访视和麻醉前谈话由主治医师及以上职称的医师行术前麻醉知情同意的谈话和签署。
急诊手术麻醉前访视和麻醉前谈话有住院医师及以上职称的医师行术前麻醉知情同意的谈话和签署。
三、进行麻醉知情同意签字时,向患者或委托人详细介绍所选择的麻醉方法,麻醉前准备工作,麻醉过程以及可能出现的麻醉风险与处理对策,术中出现意外情况时的备选麻醉方案等,术后镇痛的必要性、存在的风险、出现不良反应时的处理对策以及注意事项等,取得患者或委托人的理解和配合。
四、要求进入手术间前,完善麻醉知情同意书的内容,签署完整的麻醉知情同意书放置于患者病历中。
五、麻醉知情同意书的内容具体详实,包括可能的意外或并发症。
麻醉知情同意内容包括术前是否符合手术麻醉要求、拟施麻醉名称及方式、术中和术后可能出现的并发症、麻醉风险及防范措施等。
六、让患方阅读麻醉知情同意书后,由患者本人或者授权代理人在麻醉知情同意书上签字。
授权人签署知情同意书,应有患者签署委托书。
麻醉知情同意书必须患者或委托人、麻醉医师双签名,并标明签署日期。
七、患者本人无法签字或急诊、危重的患者拟实施抢救性的手术、输注血液及血液制品、实施麻醉时,在患者本人无法履行知情同意手续又与其亲属无法取得联系,或其亲属短时间内不能前来履行有关手续,且病情又不允许等待时,应由主管医师提出医疗处置方案,填写相关知情同意书,经科室主任或上级医师签署意见后,上报医务科或总值班,经批准后实施。
最新_麻醉相关危重症急抢救流程与流程图

麻醉相关危重症急抢救流程与流程图目录1.急救通则流程图2.困难气道处理流程及流程图3.麻醉科-输血科沟通流程及流程图4.麻醉科局麻药中毒抢救流程及流程图5.麻醉科过敏性休克抢救流程及流程图6.麻醉过程中的意外与并发症处理规范与流程及流程图7.手术患者术中大出血时的应急预案及处理流程及流程图8.子痫抢救流程图9.恶性高热处理10.产科羊水栓塞的抢救11.产科出血性休克救治流程12.产科急性心衰的抢救流程13.产科甲亢危象的抢救流程14、产科糖尿病酮症酸中毒抢救流程15.新生儿窒息抢救流程16.休克抢救流程及流程图17.心跳骤停抢救流程及流程图19.眩晕的诊断思路及抢救流程及流程图18.昏迷抢救流程及流程图19.眩晕的诊断思路抢救流程及流程图20.窒息的抢救流程及流程图21.急性心肌梗死的的抢救流程及流程图22.心律失常抢救流程及流程图23.高血压急症抢救流程及流程图24.急性左心衰竭抢救流程及流程图25.支气管哮喘的抢救流程及流程图26.咯血抢救流程及流程图27.呕血的抢救流程及流程图28.糖尿病酮症酸中毒抢救流程及流程图29.抽搐抢救流程30.全身性强直-阵挛性发作持续状态的紧急抢救流程31.抽搐急性发作期的抢救流程32.输血反应处理预案33.非同步电复律除颤术34.手术间麻醉前准备流程图35.麻醉工作流程图36.手术室应急预案37.手术室应对传染病或特殊感染手术的应急预案流程图2.困难气道处理流程困难气道的定义和分类(一)困难气道的定义1、困难气道,是经过正规训练的麻醉医师在行面罩通气和(或)气道插管时遇到了困难。
2、困难气管插管,即经过正规训练的麻醉医师使用常规喉镜正确地进行气管插管时,操作在4次以上或需时10min以上者仍不能完成为插管困难。
3、罩通气困难,即一个麻醉医师在无他人帮助的情况下不能维持正常的氧和和(或)合适的通气。
(二)根据气道困难发生的类型分为:通气困难和插管困难1、急症气道:一般指通气困难同时插管也很困难的十分危急的病人,需要采取特别紧急的措施打开气道,并建立通气,通气困难往往发在诱导后。
危重症产妇的麻醉处理

危重症产妇的麻醉处理危重症产妇在分娩过程中需要特殊的麻醉处理。
麻醉医生在这样的情况下必须高度应对,以确保产妇和胎儿的安全。
本文将探讨危重症产妇的麻醉处理,并提供一些相关的措施。
I. 麻醉评估在处理危重症产妇的麻醉之前,首先要进行全面而细致的麻醉评估。
这包括对患者的病史、身体状况、并发症以及其他可能影响麻醉效果的因素进行了解。
同时,还需要评估患者的心血管功能、呼吸系统、肾功能等方面的情况,以便更好地制定个性化的麻醉计划。
II. 选择适当的麻醉方法在危重症产妇的麻醉处理中,常见的麻醉方法包括全身麻醉和局部麻醉。
选择哪种方法取决于产妇的具体情况以及手术的性质。
在某些情况下,可能需要结合使用两种麻醉方法以达到最佳效果。
1. 全身麻醉全身麻醉是指将产妇完全置于昏迷状态下的麻醉方法。
它可以通过静脉注射麻醉药物或吸入麻醉气体来实现。
全身麻醉适用于那些无法忍受分娩疼痛或需要紧急手术的危重症产妇。
然而,全身麻醉也存在一定的风险,需要麻醉医生密切监测患者的生理指标,并及时应对可能出现的并发症。
2. 局部麻醉局部麻醉是通过在局部部位注射麻醉药物,使产妇在分娩过程中只麻醉特定的区域。
这种方法常用于剖宫产手术或阴道分娩的疼痛缓解。
局部麻醉相对于全身麻醉而言,对产妇的影响较小,但仍然需要考虑患者的耐受性和药物过敏等因素。
III. 特殊情况下的麻醉处理在处理危重症产妇的麻醉时,可能会遇到一些特殊情况,如心血管系统和呼吸系统的并发症,这需要麻醉医生具备相应的技能和经验,来应对这些复杂的状况。
1. 心血管系统并发症危重症产妇可能存在心脏病、高血压等心血管系统疾病。
在处理这些患者的麻醉时,麻醉医生需要密切监测患者的心率、血压等指标,并确保麻醉药物对心血管系统的影响最小化。
2. 呼吸系统并发症危重症产妇可能患有哮喘、慢性阻塞性肺疾病等呼吸系统疾病。
麻醉医生在处理这类患者的麻醉时应当特别谨慎,尽量减少麻醉引起的呼吸抑制,并注意定期清除呼吸道。
老年危重患者选择不同的全身麻醉方法术后苏醒的比较

减少患者住院费用。本研究 旨在寻求一个好 的适合老 P T O E C 2在 3 — 0mm H 。麻醉维持方法因组而异。A 0 4 g
年危重患者长时间手术 的麻醉方法, 现报告 如下:
1资料 与方法 . 1 . 1一般 资料
组: 采用异丙酚静脉持续输注, 初设输注速率为 5 8r / ~ g a
老 年 危重 患 者 选 择 不 同 的 全 身 麻 醉 方 法 术 后 苏 醒 的 比较
37 0 江西省 萍 乡市人 民 医院麻醉科 江西 萍 乡 彭 洪 谭剑 300
[ 摘
要 ]目的 探 讨老年 患者 长时 间麻醉后 苏醒迅速平稳 的麻 醉方法。方 法 5 0例胸腹手 术的 高龄 重危
患者 ,5岁 以上 , S 6 A A分级 Ⅱ~Ⅲ级 , 手术 时间 > h 3 。随机 分为异 丙酚复合芬 太尼 ( 组 、 丙酚复合 异 氟醚() A) 异 B 组、 氟醚复合瑞芬 太尼麻醉 ( 组、 丙酚复合舒芬 太尼( 组。麻 醉维持 首先根据 B I 监 测来分别调 节七 七 c) 异 D) s
8k, S 2 gA A分级 Ⅱ ~Ⅲ级 , 包括结肠癌 2 例 、 1 晚期 胃癌 吸 ^ 维持根据 B I 监测调节吸 ^ s 浓度和输注速度。D组:
l 、 2例 食道 癌 4例 、 胰腺 癌 2例 , 术前均合 并高 血压 、 采用异丙酚 4m ( g ) k/ 和舒芬太尼 Q 3 g/ k/ 持 h (g) h 冠心病 、 糖尿病 、 脑梗塞 、 心律紊乱 、 心梗等一种或多种 续静脉输注维托 然后根据 BI监测调整输注速率; 组 s 4 疾病 , 肾功 能均无明显异常 , 但 无严重 呼吸系统疾病 。 患者术中均问断给予维库溴胺 1 2mg - 维持肌松。 术中必
手术麻醉分级+医疗技术目录

手术麻醉分级+医疗技术目录
手术麻醉分级
一级麻醉包括低平面蛛网膜下腔脊神经阻滞、腰部硬膜外脊神经阻滞、下胸段硬膜外脊神经阻滞、小儿氯胺酮肌肉或静脉麻醉、小儿基础麻醉、病情较轻的四肢手法复位病人的静脉麻醉、眼科手术的麻醉、常见耳鼻喉科小儿手术的麻醉以及静吸复合麻醉术。
二级麻醉包括常用的神经阻滞术、上胸段硬膜外脊神经阻滞、普通颅脑外科手术病人麻醉、胸科病人麻醉、支气管麻醉术、小儿颌面部较大手术的麻醉、经鼻气管内插管麻醉、心导管检查病人的麻醉、危重及病情复杂(失血性休克、严重肠梗阻)的急诊病人麻醉、小儿硬膜外麻醉、气管内麻醉、唇裂手术的麻醉以及小儿扁桃体、腺样体手术的麻醉。
三级麻醉包括心内直视手术的麻醉、心包切除术病人麻醉、内分泌疾患病人的麻醉、病情严重病人的麻醉(心功能不全、冠心病、高血压及肝、肾功能低下等)、控制性低血压麻醉、
严重呼吸道梗阻病人的麻醉、肾脏移植手术的麻醉、复杂颅脑外科手术的麻醉、湿肺病人的麻醉、口腔颌面部疾病致气管插管困难以及需行肌皮瓣移植术的麻醉,小儿气管内异物取出术麻醉以及控制性低温手术麻醉。
四级麻醉包括复杂心内直视手术的麻醉、严重内分泌疾患病人的麻醉、既往有心肌梗塞病人的麻醉、严重休克、严重脏器功能低下病人的麻醉以及各种复杂手术及病情危重、诊断未明病人的麻醉和新开展手术项目病人的麻醉。
此外,麻醉科医疗技术目录中还包括局部浸润麻醉、神经阻滞麻醉、椎管内麻醉、基础麻醉、全身麻醉、支气管内麻醉、术后镇痛、硬膜外连续镇痛、椎管内药物治疗、特殊方法气管插管术、喉罩麻醉、体外循环、肌松监测、麻醉深度监测、超声引导下神经阻滞、神经刺激仪定位下神经阻滞、环甲膜切开术、有创动脉压监测、呼气末二氧化碳分压监测以及血液回收技术。
危重病人手术麻醉流程

危重病人手术麻醉流程
1.呼叫二线同时到病房访视病人。
2.把病情汇报给科主任(副主任、负责人),科主任根据病情向医务科、分管院长汇报。
3.二线医生协助一线医生做好充足的术前准备(麻醉机的准备检查,抢救药品的准备,麻醉药品的准备,气管插管的准备,动脉静脉穿刺的准备等)。
4.科主任(副主任、负责人)到场对病情评估后开始进行麻醉(时间允许应先进行动脉穿刺进行有创血压监测、深静脉置管补液和容量监测,再进行气管插管麻醉)同时其他医生进行动静脉穿刺置管。
5.术中周密监测、维持生命体征和内环境的平稳。
6.术后和手术医师一起跟ICU医生做好交接工作。
危重病人手术麻醉应遵循以下原则:
1.详细的病史回顾与查体
2.不要破坏病人的代偿机制,针对病因迅速处理
3.保证内环境的稳定
4.全力保证各个细胞的氧供
5.各个器官功能的监测与支持
各级医师必须持有“只有小手术,没有小麻醉”这样的谨慎态度,做任何一台手术的麻醉要把它当作职业生涯第一台麻醉的态度对待。
麻醉之前务必做好充足的术前准备,术中务必周密监测、维持生命体征和内环境的平稳,术后务必做好交接和访视工作。
对拿不准的情况要多向上级医师或经验丰富的医师请教,务必保证手术患者围术期的安全。
麻醉科危重患者抢救制度

麻醉科危重患者抢救制度
一、对危重患者应积极进行救治,正常上班时间由主管患者的麻醉上级医师负责,非正常上班时间或特殊情况由值班医师负责,重大抢救事件应由科主任、医政(务)科或院领导参加组织。
所有参加抢救人员要听从指挥,严肃认真,分工协作。
二、主管麻醉医师应根据患者病情适时与患者家属(或随从人员)进行沟通,口头(抢救时)或书面告知病危并签字。
三、抢救工作中遇有诊断、治疗、技术操作等方面的困难时,应及时请示上级医师或医院领导,迅速予以解决。
一切抢救工作必须做好记录。
四、在抢救危重患者时,必须严格执行抢救规程和预案,确保抢救工作及时、快速、准确、无误。
医护人员要密切配合,口头医嘱要求准确、清楚,护士在执行口头医嘱时必须复述一遍,确认无误后方可执行。
在抢救过程中要作到边抢救边记录,要求准确、清晰、完整,并准确记录执行时间,记录时间应具体到分钟。
未能及时记录的,有关医务人员应当在抢救结束后6小时内据实补记,并加以说明。
五、各种急救药物的安瓿、输液输血空瓶等要集中放置,以便查对。
六、抢救物品使用后及时归还原处,及时清理补充,并保持整齐清洁。
急救用品必须实行“五定”,即定数量、定地点、定人员管理、定期消毒灭菌、定期检查维修。
七、危重病人抢救结果,应电话报告医务科和科主任。
麻醉科常见急危重症抢救流程与解析

英文回答:The rescue of acute andmon anaesthesia is an importantponent of medical care。
Serious cardiovascular events, severe respiratory failure and acute clinical toxin poisoning require prompt and decisive medical action to ensure prompt and effective treatment。
In the rescue process, medical personnel are required first to conduct aprehensive assessment of the patient ' s condition and to determine priorities and methods of rescue。
Thereafter, appropriate rescue measures need to be implemented immediately, including control of the development of the condition, maintenance of the circulationof the body and breathing。
There is also a need for continuous monitoring of life signs and changes in the patient ' s condition,and to adjust rescue programmes at all times to maximize the saving of patients ' lives。
麻醉的风险有哪些

麻醉的风险有哪些麻醉风险主要是指在整个麻醉过程中,病人由于会受到自身生理功能的干扰影响,或者是受到其他外界因素的影响,危机自己的生命,都可以称之为麻醉风险。
麻醉风险问题会伴随着整个麻醉、手术过程的任何时间,如果处理不当或者是处理不及时,那么很有可能会直接影响到患者自身的生命安全,同时还会导致患者遭受到严重的经济损失影响。
病人因素病人一直以来都是麻醉风险的重要承受者。
由于近年来,人们的各种不同类型疾病发病率有了明显的提升,所以会使用到麻醉的情况也比较多。
病人自身的年龄、病情的严重性等,这些不可控制的因素条件都有可能会直接对麻醉整个过程的安全性和稳定性造成严重威胁。
比如在对其进行分析时,可以将年龄作为主要的分析依据。
患者本身的年龄不同,所以承受力也大不相同,尤其是机体的恢复效果也具有明显的差异性。
比如小儿和老年人就可以被看作是两个“极端”。
由于小儿本身的机体并没有发育成熟,同时器官功能也并不是很完全,所以在小儿身上出现的麻醉死亡率普遍比较高。
根据相关报道以及数据统计结果可以得出,4岁以下的小儿麻醉导致其心脏骤停的发生率是12岁以上小儿的3倍。
除了小儿之外,老年人也是麻醉过程中的主要风险要素。
由于老年人的特殊性,所以其自身的器官功能已经逐渐衰退,老年人自身的脏器贮备以及代偿的能力有明显的下降趋势,同时存在多种疾病共存的情况。
所以对于老年患者而言,要想对老年患者进行麻醉,其所需要承受的风险非常大。
除此之外,除了患者本身的一些影响因素之外,患者所患有的疾病也是会直接引起麻醉风险的主要因素之一。
在与实际情况进行结合分析的时候,发现在现阶段其实有很多疾病本身就是直接导致患者死亡的主要原因。
尤其是在一些心血管疾病当中更是如此,如果想要为危重的病人进行麻醉,那么患者自身以及医务人员需要承担的风险就会非常大。
麻醉因素麻醉师在整个麻醉手术过程中具有非常重要的职责和义务,其自身的专业技能水平以及对患者情况的判断能力等都会直接影响到整个麻醉过程的安全性和稳定性。
麻醉的各种评分标准

麻醉的各种评分标准一、ASA评分美国麻醉师协会(ASA)根据病人体质状况和对手术危险性进行分类,于麻醉前将病人分为5级:Ⅰ级:正常健康。
除局部病变外,无系统性疾病。
Ⅱ级:有轻度或中度系统性疾病。
Ⅲ级:有严重系统性疾病,日常活动受限,但未丧失工作能力。
Ⅳ级:有严重系统性疾病,已丧失工作能力,威胁生命安全。
Ⅴ级:病情危篙,生命难以维持的濒死病人。
如系急诊手术,在评定上述某级前标注“急”或“E”。
Ⅰ、Ⅱ级病人,麻醉和手术耐受力良好,麻醉经过平稳。
Ⅲ级病人麻醉中有一定危险,麻醉前准备要充分,对麻醉期间可能发生的并发症要采取有效措施,积极预防。
Ⅳ级病人麻醉危险性极大,Ⅴ级病人病情极危重,麻醉耐受力极差,随时有死亡的威协,麻醉和手术异常危险,麻醉前准备更属重要,做到充分、细致和周到。
ASA分级分六级ASA 1级无器官、生理、生化或精神系统紊乱。
举例:无。
ASA 2级伴有系统性疾病,尚无功能受限。
举例:控制良好的高血压;非复杂性糖尿病。
ASA 3级伴有严重系统性疾病,已出现功能不全。
举例:糖尿病伴血管系统并发症;既往心肌梗塞史。
ASA 4级伴有严重系统性疾病,经常威胁着生命。
举例:充血性心力衰竭;不稳定型心绞痛。
ASA 5级濒死病人,无论手术与否,不抱挽回生命的希望。
举例:主动脉破裂;颅内出血伴颅内高压。
ASA 6级确证为脑死亡,其器官拟用于器官移植手术。
举例:ASA 1E病人脑死亡;又如健康病人急诊阑尾手术脑死亡E 需要急诊手术的病例(在相应的ASA 级数之后加“E”字)。
二、全麻效果评级标准Ⅰ级:1、麻醉诱导平稳、无躁动、无呛咳及血液动力学的变化,插管顺利无损伤。
2、麻醉维持期深浅适度,既无明显的应急反应,又无呼吸循环的抑制,肌松良好,为手术提供良好的条件。
3、麻醉结束,苏醒期平稳,既没有过早或过迟苏醒,呼吸和循环各项监测正常,肌松恢复良好,拔管恰当,无不良反应。
4、无并发症。
Ⅱ级:1、麻醉诱导时稍有呛咳和血液动力学的改变。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
通气功能仅有轻度障碍者可按一般 正常人处理。有中度肺功能不全,术前 应用抗生素控制感染及肺部炎症,使分 泌物尽量减少,当选用椎管内麻醉或局 麻、神经阻滞,静脉麻醉而未插管者, 应注意辅助用药或静脉麻醉药对呼吸的 影响,若呼吸有抑制易发生低氧血症, 或药物影响排痰可造成下呼吸道梗阻而 发生严重的急性缺氧,甚至有发生心跳 骤停的危险。
大型手术必须在全身麻醉下进 行者,以气管内插管机械通气支持 呼吸较为安全,分泌物多者术前应 尽量控制感染,加强排痰引流措施, 插管后应反复吸引,避免下呼吸道 阻塞。术后必须送ICU病室继续进 行机械通气,因麻醉期中使用的全 麻药、镇静药、镇痛药、肌松药的 残留作用,均将对呼吸的恢复存在 一定影响。
为肺顺应性降低,潮气量和通气量减少,呼
吸作功增加,耗氧量增大,肺功能测定有 VC% <75%,FVC(用力呼气肺活量)<80%, FEVT(时间最大呼气量)正常或偏高(正常 值 为 FEVL1.0 一 秒 量 2.83L , FEV2.0 为 3.30L , FEV3.标为主:
术后伤口疼痛亦将影响咳痰及深 呼吸的活动,使潮气量受影响。故术 后呼吸支持及术后镇痛甚为重要。直 至全身状态恢复较正常,内环境稳定, 咳嗽有力,能作深呼吸活动,肌力正 常,才能逐渐脱机,可用亚利氏装置 吸氧,过度到吸入低浓度氧(<40%), SpO2在不吸氧下恢复术前水平,才能 考虑拔管,拔管后继续鼻管或面罩吸 氧。
若手术不能等待,不能选用有 可能加重呼吸功能降低的不插管的 麻醉方法,如高持或单纯静脉麻醉 等。若已有严重通气功能不全,进 行肺切除术必须估计切除肺的范围 及对通气功能的进一步影响,若成 人术后肺活量将低于1.2升,呼吸储 备 低 于 50% 。 术 后 稍 有 其 他 因 素 如 痰排不出等,则将失代偿而难以维 持生存的最低要求。
一、呼吸功能不全病人围术期 的麻醉处理:
有严重的肺部疾病,长期吸烟、肺 气肿、慢支炎、支气管哮喘、肺部感染、 有血气胸、脓胸、肺结核或支扩、肺脓 肿咯血等均可引起肺功能的不全或全身 性疾病导致ARDS,如急性胰腺炎、败 血症、感染性休克等均可合并呼吸功能 不全或衰竭。
(一)麻醉前估计及准备:
术前若病情允许可作肺功能测定,可区 别其为阻塞性或限制性肺功能障碍。阻塞性 肺功能障碍表现为气道阻力增加及肺顺应性 增大,无效死腔增加,通气/血流比例失调, 其用力呼气肺活量(FVC)>4秒,最大呼 气1秒率(FEV1.0%)<80%,正常应>76%, 2秒率(FEV2.0%)>89%,3秒率 (FEV3.0%)>92%,对判断气道梗阻时比 较敏感,余气量/总肺容量(RV/TVC) >40%。
1、低血容量休克:可因大量失血、体 液丧失(如大面积烧伤、肠梗阻等)而使 回心血量减少,血压低、脉搏代偿性增快。 长时间严重休克可致心肌缺血、心功能受 损,由于血流缓慢、代谢性酸中毒可导致 弥散性血管内凝血,消耗大量凝血因素, 血小板、纤维蛋白原降低,手术创面可发 生渗血。还可导致休克肺、急性肾功衰竭 等。最终亦可导致多器官功能衰竭。
最大呼气中期流速(MMER)<0.6L/秒, 若FVC 1.0<40%,最大通气量(MVV)<预 计值50%,或呼吸储备百分比为最大通气量每分钟通气量/最大通气量×100%,若<70% 为通气功能有严重损害,手术宜慎重。正常 通气储备在93%以上,若低于86%即有通气 功能不佳,代偿极差。限制性通气功能损害
若用全身麻醉必须插管。麻醉期中 应注意呼吸管理,保持气道畅通,应有足 够的气体交换。术后最好进行一段时间的 呼吸支持,待完全清醒,咳嗽反射灵敏, 呼吸交换量正常或接近原水平,脱氧超过 10分钟SpO2能保持93%以上或恢复麻醉 前水平才能考虑拔管,拔管后仍应继续给 氧以保持SpO2接近正常水平。术前即有 严重通气功能不全者,应注意病人有无呼 吸困难,能否平卧,双肺有无啰音等,及 能否经治疗得到改善。
呼 吸 功 能 MVV%
评定
正常
>75
RV/TLC% %FEV1.0
<35
>70
轻度损害 60~74
36~50
55~69
中度损害 45~59
51~65
40 ~54
重度损害 30~44
66~80
25~39
极 重 度 损 <29
>80
<24
害
综合评定:重度:三项至少有两项 达重度损害;中度:三项中至少有二项 达中度损害或三项中,轻中重各占一项; 轻度:损害均不足中度。
二、休克病人的麻醉问题
休克是指重要器官及组织有血液 灌流量的锐减,不能维持正常生理需 要。严重者可造成重要器官的功能不 全甚至衰竭。麻醉方面既要注意围术 期对休克的治疗及合并症的处理,又 要进行适当的麻醉以满足手术对麻醉 的需要,方能解除休克的原因,使休 克得到有效的治疗。
(一)各种休克存在的麻醉相关问题:
若未作肺功能测定,可作闭 气试验以粗略估计心肺功能情况。 正常成人闭气30~40秒以上;仅 能闭气20~30秒可能有轻度降低; 10~20秒为中度;<10秒为重度 损害。另还可作吹气试验,若点 燃的火柴在距口唇30cm以上能 一口气吹灭者,胜任一般手术可 无问题。
(二)麻醉选择及注意事项:
有呼吸功能不全者首选无呼 吸抑制的麻醉方法或药物;其次 是能有效管理呼吸的方法,能在 局部浸润、神经阻滞、低位椎管 内麻醉下完成的手术,术中配合 适量辅助用药及有效的氧吸入, 常可安全度过手术治疗。
危重病人的麻醉
四川大学华西医院麻醉科 闵龙秋
危重病人指的是病人的重要器官如 心、脑、肺、肝、肾等有严重的功能不 全或衰竭,威胁着病人的生命,处理不 当随时有死亡的危险。麻醉既要满足手 术要求才能达到治疗的目的,又要维护 重要器官的功能才能保证病人的安全, 对重要器官的功能障碍要进行积极的继 续治疗和支持,尽量保持内环境的相对 稳定,以顺利度过手术治疗。
