无菌药品的最终处理
无菌药品生产质量管理规范检查指南

无菌药品生产质量管理规范检查指南一、概述第一条无菌药品是指法定药品标准中列有无菌检查项目的制剂和原料药,包括无菌制剂和无菌原料药。
第二条本附录适用于无菌制剂生产全过程以及无菌原料药的灭菌和无菌生产过程。
二、检查要点(一)原则第三条无菌药品的生产须满足其质量和预定用途的要求,应当最大限度降低微生物、各种微粒和热原的污染。
生产人员的技能、所接受的培训及其工作态度是达到上述目标的关键因素,无菌药品的生产必须严格按照精心设计并经验证的方法及规程进行,产品的无菌或其它质量特性绝不能只依赖于任何形式的最终处理或成品检验(包括无菌检查)。
第四条无菌药品按生产工艺可分为两类:采用最终灭菌工艺的为最终灭菌产品;部分或全部工序采用无菌生产工艺的为非最终灭菌产品。
第五条无菌药品生产的人员、设备和物料应通过气锁间进入洁净区,采用机械连续传输物料的,应当用正压气流保护并监测压差。
第六条物料准备、产品配制和灌装或分装等操作必须在洁净区内分区域(室)进行。
第七条应当根据产品特性、工艺和设备等因素,确定无菌药品生产用洁净区的级别。
每一步生产操作的环境都应当达到适当的动态洁净度标准,尽可能降低产品或所处理的物料被微粒或微生物污染的风险。
—提出无菌工艺的本质要求:最大限度地降低微生物、各种微粒和热原的污染,企业应以新修订GMP为基础,从人机料法环各方面考虑采用有效的方法和手段, 确保风险的控制。
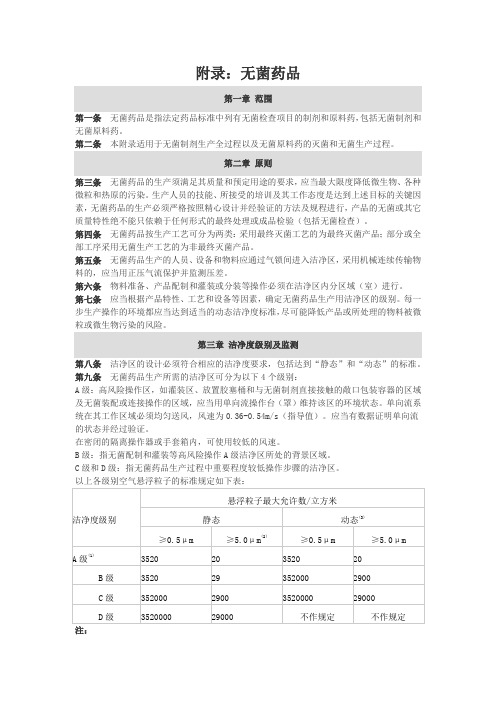
(二)洁净度级别及监测第八条洁净区的设计必须符合相应的洁净度要求,包括达到“静态”和“动态”的标准。
—是否根据产品工艺要求采用适当洁净级别的洁净区。
具体诘净区级别要求参见第十三条。
—是否对洁净区级别进行了“静态”和“动态”条件下的确认,并定期进行再确认。
—是否有文件对洁净区级别确认进行规定,明确洁净区级别确认标准和频次。
·检查时需注意:—是否以文件形式对“静态”、“动态”条件进行界定,明确相应的设备运转情况及人员限制情况,必要时应按操作间的不同分别界定。
用于最终灭菌药品(注射剂)的蒸汽灭菌工艺及验证指南

用于最终灭菌药品(注射剂)的蒸汽灭菌工艺及验证指南用于最终灭菌药品(注射剂)的蒸汽灭菌工艺及验证指南一、范围由于蒸汽,湿热灭菌本身具备无残留,不污染环境,不破坏产品表面,并容易控制和重现等优点,被广泛应用于最终灭菌药品(注射剂)的除菌过程中。
本指南为有关人员提供最终灭菌药品(注射剂)的蒸汽灭菌柜的验证指南,以及蒸汽灭菌工艺及验证的一些操作方法的指南。
本指南依据《药品生产质量管理规范》(1998年修订)的相关准则,但本指南叙述的通用原则和方法不是法定的。
本指南的着重于最终灭菌药品(注射剂)的蒸汽-湿热灭菌工艺的验证,但有些通用原则和方法对于冻干机的湿热灭菌、某些设备的在线蒸汽灭菌等可能也具备参考价值。
二、目的蒸汽,湿热灭菌验证的目的,就是通过一系列验证试验提供足够的数据和文件依据,从而找到最有效最合理的灭菌参数,并把已经验证过的饱和蒸汽灭菌设备和灭菌工艺参数应用到药品生产的除菌过程中去,以证明用于药品生产过程中的每一台饱和蒸汽灭菌设备都能起到灭菌的效果,并且对不同灭菌物品的灭菌过程和灭菌效果具有可靠性和重现性,即验证结果必须证明生产中所采用的灭菌过程对经过灭菌的物品能够保证残存微生物污染的概率或可能性低于百万分之一。
蒸汽-湿热灭菌周期的设计和开发与蒸汽灭菌柜的性能以及被灭菌产品的适用性有关。
蒸汽-湿热灭菌介质包含以下几种:饱和蒸汽,空气-蒸汽混合气体,过热水等等。
其中:饱和蒸汽的加热速度最快,但是对于大型的软包装产品,过热水浸泡灭菌的方法效率更高,然而在过热水灭菌法中,热量的转移很大程度上依赖于容器中介质的强制运动。
饱和蒸汽是与液体状态的水保持平衡时的水蒸汽,因此饱和蒸汽只能存在于水汽的分界线上,即温度与压力之间的关系是固定的。
灭菌效果是通过蒸汽,蒸汽-空气混合物,过热水等介质与灭菌物品的热传递或产生冷凝水的水合作用来实现的。
蒸汽-空气混合物与受压的水或蒸汽相比,单位体积所包含的热容量较低,但是,蒸汽-空气混合物作为灭菌戒指具有能够适当调整蒸汽-空气比例达到不同结果的优点。
GMP(2010年修订)——附录1:无菌药品

附录1:无菌药品
第十五条 隔离操作器只有经过适当的确认后方可投入使用。确认时 应当考虑隔离技术的所有关键因素,如隔离系统内部和外部所处 环境的空气质量、隔离操作器的消毒、传递操作以及隔离系统的 完整性。 解读:隔离操作器使用前应当经过密封性检查/确认、灭菌等。
第十六条 隔离操作器和隔离用袖管或手套系统应当进行常规监测, 包括经常进行必要的检漏试验。
B级
C级 D级
1.处于未完全密封(1)状态下的产品置于完全密封容器内的转运; 2直接接触药品的包装材料、器具灭菌后处于密闭容器内的转运和存放。
1.灌装前可除菌过滤的药液或产品的配制; 2.产品的过滤。 直接接触药品的包装材料、器具的最终清洗、装配或包装、灭菌。
注: (1)轧盖前产品视为处于未完全密封状态。 (2)根据已压塞产品的密封性、轧盖设备的设计、铝盖的特性等因素,轧盖操作可选择在C级或D 级背景下的A级送风环境中进行。A级送风环境应当至少符合A级区的静态要求。
D级
注:
(1)此处的高污染风险是指产品容易长菌、灌装速度慢、灌装用容器为广口瓶、容器 须暴露数秒后方可密封等状况; (2)此处的高污染风险是指产品容易长菌、配制后需等待较长时间方可灭菌或不在密 闭系统中配制等状况。
附录1:无菌药品
洁净度级别 B+A 非最终灭菌产品的无菌生产操作示例 1.处于未完全密封(1)状态下产品的操作和转运,如产品灌装(或灌封)、分装、压塞、轧盖 (2)等; 2.灌装前无法除菌过滤的药液或产品的配制; 3.直接接触药品的包装材料、器具灭菌后的装配以及处于未完全密封状态下的转运和存放; 4.无菌原料药的粉碎、过筛、混合、分装。
附录1:无菌药品
洁净区微生物监测的动态标准(1)如下:
洁净度级别 A级 B级 C级 D级 <1 10 100 200 浮游菌 cfu/m3 沉降菌 (90mm)cfu /4小时(2 ) 表面微生物 接触(55mm) cfu /碟 <1 5 25 50 <1 5 —— —— 5指手套 cfu /手套
2010新版GMP附录—无菌药品

无菌药品第一章范围第一条无菌药品是指法定药品标准中列有无菌检查工程的制剂和原料药,包括无菌制剂和无菌原料药。
第二条本附录适用于无菌制剂生产全过程以及无菌原料药的灭菌和无菌生产过程。
第二章原则第三条无菌药品的生产须满足其质量和预定用途的要求,应当最大限度降低微生物、各种微粒和热原的污染。
生产人员的技能、所接受的培训及其工作态度是达到上述目标的关键因素,无菌药品的生产必须严格按照精心设计并经验证的方法及规程进行,产品的无菌或其它质量特性绝不能只依赖于任何形式的最终处理或成品检验(包括无菌检查)。
第四条无菌药品按生产工艺可分为两类:采用最终灭菌工艺的为最终灭菌产品;部分或全部工序采用无菌生产工艺的为非最终灭菌产品。
第五条无菌药品生产的人员、设备和物料应通过气锁间进入洁净区,采用机械连续传输物料的,应当用正压气流保护并监测压差。
第六条物料准备、产品配制和灌装或分装等操作必须在洁净区内分区域(室)进行。
第七条应当根据产品特性、工艺和设备等因素,确定无菌药品生产用洁净区的级别。
每一步生产操作的环境都应当达到适当的动态洁净度标准,尽可能降低产品或所处理的物料被微粒或微生物污染的风险。
第三章洁净度级别及监测第八条洁净区的设计必须符合相应的洁净度要求,包括达到“静态”和“动态”的标准。
第九条无菌药品生产所需的洁净区可分为以下4个级别:A级:高风险操作区,如灌装区、放置胶塞桶和与无菌制剂直接接触的敞口包装容器的区域及无菌装配或连接操作的区域,应当用单向流操作台(罩)维持该区的环境状态。
单向流系统在其工作区域必须均匀送风,风速为0.36-0.54m/s(指导值)。
应当有数据证明单向流的状态并经在密闭的隔离操作器或手套箱内,可使用较低的风速。
B级:指无菌配制和灌装等高风险操作A级洁净区所处的背景区域。
C级和D级:指无菌药品生产过程中重要程度较低操作步骤的洁净区。
以上各级别空气悬浮粒子的标准规定如下表:注:(1)为确认A级洁净区的级别,每个采样点的采样量不得少于1立方M。
无菌药品的灭菌方法及其选用

无菌药品的灭菌方法及其选用本文详细介绍了无菌药品的几种灭菌方法:湿热灭菌、干热灭菌、辐射灭菌、环氧乙烷灭菌以及除菌过滤,研究了各种灭菌方法的灭菌原理、影响因素、优缺点以及适应灭菌的产品等,并通过溶液剂型产品和干粉产品或半固体、非溶液剂型灭菌方法选择决策树为无菌药品的灭菌决策探讨方法。
1无菌药品的灭菌概述灭菌方法是指采用物理和化学等方法杀灭或除去一切存活的微生物繁殖体或芽袍,使被灭菌的物品达到无菌的方法。
在无菌药品的生产中,防止内毒素污染、微生物污染一直是监管机构和生产企业关注的重点。
无菌药品的灭菌要实现除去或杀灭药品中的芽袍以及微生物繁殖体,从而保证药物制剂本身的安全性,也必须同时保证药品的稳定性及其临床的治疗效果,所以这些无菌药品的生产企业采用适宜的灭菌方法,对药品质量的保证具有极其重要的意义。
2无菌药品的灭菌方法简介2.1湿热灭菌湿热灭菌法是指在灭菌器内利用高压蒸汽或其他热力学灭菌手段杀灭物品中的微生物。
湿热灭菌为热力学灭菌中用途最广、最有效的方法之一,具有传导快、穿透力强、灭菌能力更强的特点。
目前《中国药典》《美国药典》《欧洲药典》、各国GMP规范等均收录该方法。
原理:湿热灭菌是通过湿热的方法使微生物的核酸和蛋白质变性,从而致其死亡。
这种变性是分子中的氢键首先分裂,其后核酸和蛋白质的内部结构被破坏,从而使其原有功能丧失,达到灭菌的目的。
影响湿热灭菌效果的因素包括:①灭菌所需时间的长短与最初灭菌物中微生物的数量的多少有关,所以根据一级动力学方程,灭菌物中微生物的数量和种类直接影响灭菌效果。
②一般情况下微生物在中性溶液中的耐热性最好,在碱性溶液中较差,酸性溶液中最差,所以灭菌溶液的PH也是灭菌效果的影响因素。
③灭菌物的性质,如果溶液中含有氨基酸和糖类等营养性物质,微生物就会得到这些营养物质的保护,从而增强它们的耐热性。
④干热空气和过热蒸汽的穿透性比饱和蒸汽的穿透性要差很多,所以蒸汽的饱和度是灭菌效果的又一影响因素,应尽可能使用饱和蒸汽进行灭菌。
最终灭菌与非最终灭菌的区别

无菌药品的普遍定义是要求没有活体微生物的存在,为了达到产品中没有活体微生物,无菌药品在制造过程中需要采取各种方法来去除制品中原有的微生物和防止制品受到微生物的污染[1]。
有许多方法可以用来控制微生物的生长、杀灭或去除微生物,通常在药品制造工艺过程中把这些方法分成化学和物理两大类。
其中,化学方法有化学消毒剂、气化双氧水、臭氧和环氧乙烷等;物理方法有湿热或干热灭菌、辐射灭菌和过滤除菌等。
在无菌药品的生产中,灭菌温度、灭菌时间、灭菌设施等诸多环节与药品质量和用药安全息息相关。
“欣弗”事件的主要原因是该公司在药品生产过程中的违规操作,即该公司未按批准的工艺参数灭菌,降低灭菌温度,缩短灭菌时间,增加灭菌柜装载量,影响了灭菌效果。
本文就如何合理选择灭菌方法,如何保证灭菌稳定、可靠,同时又不危害自然环境进行了阐述。
1 最终及非最终灭菌制剂产品的生产要求无菌药品的生产分为最终灭菌和非最终灭菌两种类型。
如无菌冻干粉针剂等制剂就属于非最终灭菌类型,在生产过程中需采用无菌作业以确保成品的无菌状态。
1.1 最终灭菌产品在最终灭菌注射剂(如大输液等)的生产过程中,配液、灌装可在非无菌环境中生产,而产品灌装后最终需通过灭菌措施达到灭菌要求。
比如,最终灭菌的容量为5OⅡlL以上的大容量注射剂由于直接输入血液,因此在其生产的全过程中应采取各种技术措施防止微粒、微生物、内毒素污染,以保证人体用药安全。
在药液配制过程中,应根据具体产品的要求,设臵0.22~O.45 Il m的微孔滤膜过滤器对药液进行过滤,以降低药液中微生物、微粒的污染。
大输液所用包装容器,即玻璃瓶和胶塞应按规定进行清洗,包括粗洗、精洗等。
大输液的灭菌是在灌装后进行的,玻璃瓶经灌装、扎盖后,由专用小车运至双扉式灭菌柜。
灭菌设施一般可用水浴式灭菌器,以过热水为灭菌介质,采用水喷淋方式对灌装后药品加热升温和灭菌,灭菌后以循环水冷却。
大输液的灭菌一般应按配液批号进行安排,同一批号需要多个灭菌柜时,应编制亚批号。
附录1-无菌药品

附录1:无菌药品第一章范围第一条无菌药品是指法定药品标准中列有无菌检查项目的制剂和原料药,包括注射剂、眼用制剂、无菌软膏剂、无菌混悬剂等。
第二条本附录适用于无菌制剂生产全过程以及无菌原料药的灭菌和无菌生产过程。
第三条悬浮粒子、浮游菌、沉降菌和表面微生物等测试方法应按照相关标准执行。
第二章原则第四条无菌药品的生产须满足其质量和预定用途的要求,应最大限度降低微生物、各种微粒和热原的污染。
生产人员的技能、所接受的培训及其工作态度是达到上述目标的关键因素,无菌药品的生产必须严格按照精心设计并经验证的方法及规程进行,产品的无菌或其它质量特性绝不能只依赖于任何形式的最终处理或成品检验。
第五条无菌药品按生产工艺可分为两类:采用最终灭菌工艺的为最终灭菌产品;部分或全部工序采用无菌生产工艺的为非最终灭菌产品。
第六条无菌药品生产的人员、设备和物料应通过气锁间进入洁净区,如采用机械连续传输物料时,应采用正压气流保护并监测压差。
物料准备、产品配制和灌装或分装等操作必须在洁净区内分区(室)进行。
第七条应按所需环境的特点确定无菌药品洁净生产区的级别。
每一步生产操作的环境都应达到适当的动态洁净度标准,以尽可能降低产品或所处理的物料被微粒或微生物污染的风险。
第三章洁净度级别及监测第八条洁净区的设计必须符合相应的洁净度要求,包括达到“静态”和“动态”的标准。
第九条无菌药品生产所需的洁净区可分为以下4个级别:A级高风险操作区,如:灌装区、放置胶塞桶、敞口安瓿瓶、敞口西林瓶的区域及无菌装配或连接操作的区域。
通常用单向流操作台(罩)来维持该区的环境状态。
单向流系统在其工作区域必须均匀送风,风速为0.36-0.54m/s(指导值)。
应有数据证明单向流的状态并须验证。
在密闭的隔离操作器或手套箱内,可使用较低的风速。
B级指无菌配制和灌装等高风险操作A级区所处的背景区域。
C级和D级指生产无菌药品过程中重要程度较低的洁净操作区。
以上各级别空气悬浮粒子的标准规定如下表:(1)为了确定A级区的级别,每个采样点的采样量不得少于1m3。
药品生产质量管理规范(2010年修订)附录1无菌药品

无菌药品第一章范围第一条无菌药品是指法定药品标准中列有无菌检查项目的制剂和原料药,包括无菌制剂和无菌原料药。
第二条本附录适用于无菌制剂生产全过程以及无菌原料药的灭菌和无菌生产过程。
第二章原则第三条无菌药品的生产须满足其质量和预定用途的要求,应当最大限度降低微生物、各种微粒和热原的污染。
生产人员的技能、所接受的培训及其工作态度是达到上述目标的关键因素,无菌药品的生产必须严格按照精心设计并经验证的方法及规程进行,产品的无菌或其它质量特性绝不能只依赖于任何形式的最终处理或成品检验(包括无菌检查)。
第四条无菌药品按生产工艺可分为两类:采用最终灭菌工艺的为最终灭菌产品;部分或全部工序采用无菌生产工艺的为非最终灭菌产品。
第五条无菌药品生产的人员、设备和物料应通过气锁间进入洁净区,采用机械连续传输物料的,应当用正压气流保护并监测压差。
第六条物料准备、产品配制和灌装或分装等操作必须在洁净区内分区域(室)进行。
第七条应当根据产品特性、工艺和设备等因素,确定无菌药品生产用洁净区的级别。
每一步生产操作的环境都应当达到适当的动态洁净度标准,尽可能降低产品或所处理的物料被微粒或微生物污染的风险。
第三章洁净度级别及监测第八条洁净区的设计必须符合相应的洁净度要求,包括达到“静态”和“动态”的标准。
第九条无菌药品生产所需的洁净区可分为以下4个级别:A级:高风险操作区,如灌装区、放置胶塞桶和与无菌制剂直接接触的敞口包装容器的区域及无菌装配或连接操作的区域,应当用单向流操作台(罩)维持该区的环境状态。
单向流系统在其工作区域必须均匀送风,风速为0.36-0.54m/s(指导值)。
应当有数据证明单向流的状态并经过验证。
在密闭的隔离操作器或手套箱内,可使用较低的风速。
B级:指无菌配制和灌装等高风险操作A级洁净区所处的背景区域。
C级和D级:指无菌药品生产过程中重要程度较低操作步骤的洁净区。
注:(1)为确认A级洁净区的级别,每个采样点的采样量不得少于1立方米。
GMP附录1 无菌药品
第二十四条工作服及其质量应当与生产操作的要求及操作区的洁净度级别相适应,其式样和穿着方式应当能够满足保护产品和人员的要求。
各洁净区的着装要求规定如下:D级洁净区:应当将头发、胡须等相关部位遮盖。
应当穿合适的工作服和鞋子或鞋套。
应当采取适当措施,以避免带入洁净区外的污染物。
C级洁净区:应当将头发、胡须等相关部位遮盖,应当戴口罩。
应当穿手腕处可收紧的连体服或衣裤分开的工作服,并穿适当的鞋子或鞋套。
工作服应当不脱落纤维或微粒。
A/B级洁净区:应当用头罩将所有头发以及胡须等相关部位全部遮盖,头罩应当塞进衣领内,应当戴口罩以防散发飞沫,必要时戴防护目镜。
应当戴经灭菌且无颗粒物(如滑石粉)散发的橡胶或塑料手套,穿经灭菌或消毒的脚套,裤腿应当塞进脚套内,袖口应当塞进手套内。
工作服应为灭菌的连体工作服,不脱落纤维或微粒,并能滞留身体散发的微粒。
第二十五条个人外衣不得带入通向B级或C级洁净区的更衣室。
每位员工每次进入A/B级洁净区,应当更换无菌工作服;或每班至少更换一次,但应当用监测结果证明这种方法的可行性。
操作期间应当经常消毒手套,并在必要时更换口罩和手套。
第二十六条洁净区所用工作服的清洗和处理方式应当能够保证其不携带有污染物,不会污染洁净区。
应当按照相关操作规程进行工作服的清洗、灭菌,洗衣间最好单独设置。
第七章厂房第二十七条洁净厂房的设计,应当尽可能避免管理或监控人员不必要的进入。
B级洁净区的设计应当能够使管理或监控人员从外部观察到内部的操作。
第二十八条为减少尘埃积聚并便于清洁,洁净区内货架、柜子、设备等不得有难清洁的部位。
门的设计应当便于清洁。
第二十九条无菌生产的A/B级洁净区内禁止设置水池和地漏。
在其它洁净区内,水池或地漏应当有适当的设计、布局和维护,并安装易于清洁且带有空气阻断功能的装置以防倒灌。
同外部排水系统的连接方式应当能够防止微生物的侵入。
第三十条应当按照气锁方式设计更衣室,使更衣的不同阶段分开,尽可能避免工作服被微生物和微粒污染。
新版GMP附录1+无菌药品附..

附录1:无菌药品第一章范围第一条无菌药品是指法定药品标准中列有无菌检查项目的制剂和原料药,包括注射剂、眼用制剂、无菌软膏剂、无菌混悬剂等。
第二条本附录适用于无菌制剂生产全过程以及无菌原料药的灭菌和无菌生产过程。
第三条悬浮粒子、浮游菌、沉降菌和表面微生物等测试方法应按照相关标准执行。
第二章原则第四条无菌药品的生产须满足其质量和预定用途的要求,应最大限度降低微生物、各种微粒和热原的污染。
生产人员的技能、所接受的培训及其工作态度是达到上述目标的关键因素,无菌药品的生产必须严格按照精心设计并经验证的方法及规程进行,产品的无菌或其它质量特性绝不能只依赖于任何形式的最终处理或成品检验。
第五条无菌药品按生产工艺可分为两类:采用最终灭菌工艺的为最终灭菌产品;部分或全部工序采用无菌生产工艺的为非最终灭菌产品。
第六条无菌药品生产的人员、设备和物料应通过气锁间进入洁净区,如采用机械连续传输物料时,应采用正压气流保护并监测压差。
物料准备、产品配制和灌装或分装等操作必须在洁净区内分区(室)进行。
第七条应按所需环境的特点确定无菌药品洁净生产区的级别。
每一步生产操作的环境都应达到适当的动态洁净度标准,以尽可能降低产品或所处理的物料被微粒或微生物污染的风险。
第三章洁净度级别及监测第八条洁净区的设计必须符合相应的洁净度要求,包括达到“静态”和“动态”的标准。
第九条无菌药品生产所需的洁净区可分为以下4个级别:A级高风险操作区,如:灌装区、放置胶塞桶、敞口安瓿瓶、敞口西林瓶的区域及无菌装配或连接操作的区域。
通常用层流操作台(罩)来维持该区的环境状态。
层流系统在其工作区域必须均匀送风,风速为0.36-0.54m/s(指导值)。
应有数据证明层流的状态并须验证。
在密闭的隔离操作器或手套箱内,可使用单向流或较低的风速。
B级指无菌配制和灌装等高风险操作A级区所处的背景区域。
C级和D级指生产无菌药品过程中重要程度较低的洁净操作区。
以上各级别空气悬浮粒子的标准规定如下表:注:(1)为了确定A级区的级别,每个采样点的采样量不得少于1m3。
2020版药典通则1421-灭菌法

1421 灭菌法本通则介绍的常用灭菌方法,可用于制剂、原料、辅料、医疗器械、药品包装材料以及设备表面等物品的灭菌,从而使物品残存活微生物的概率下降至预期水平。
灭菌(sterilization)法系指用适当的物理或化学手段将物品中活的微生物杀灭或除去的过程。
,从而使物品残存活微生物的概率下降至预期的无菌保证水平灭菌工艺的开发应综合考虑被灭菌物品的性质、灭菌方法的有效性、灭菌后物品的完整性和稳定性,并兼顾经济性等因素。
只要物品允许,应尽可能选用最终灭菌法灭菌。
若物品不适合采用最终灭菌法,可选用无菌生产工艺达到无菌保证要求。
综合考虑灭菌工艺的灭菌能力和对灭菌物品的影响,灭菌工艺可以分为过度杀灭法、生物负载/生物指示剂(也被称为残存概率法)和生物负载法。
只要灭菌物品耐受,应首选过度杀灭法。
物品的无菌保证与灭菌工艺、灭菌前物品的生物负载相关。
生物负载系指物品表面或内部的所有活微生物,。
灭菌工艺的开发时,需要对物品污染的微生物种类、数目及其耐受性进行综合评估。
灭菌工艺的验证灭菌程序的验证是无菌保证的必要条件。
灭菌程序经验证后,方可交付正式)撰写验证方案及制定评估标准。
;受限度并进行监控,并在生产的各个环节采取各种措施降低污染,确保微生物污染控制在规定的限度内。
在生产的各个环节应采取各种措施降低生物负载,确保生物负载控制在规定的限度内。
灭菌结束后,灭菌的冷却阶段,应采取措施防止已灭菌物品被再次污染。
任何情况下,都应要求容器及其密封系统确保物品在有效期内符合无菌要求。
灭菌方法常用的灭菌方法有湿热灭菌法、干热灭菌法、辐射灭菌法、气体灭菌法、和过滤除菌法、汽相灭菌法、液相灭菌法。
可根据被灭菌物品的特性采用一种或多种方法组合灭菌。
只要物品允许,应尽可能选用最终灭菌法灭菌。
若物品不适合采用最终灭菌法,可选用过滤除菌法或无菌生产工艺达到无菌保证要求,只要可能,应对非最终灭菌的物品作补充性灭菌处理(如流通蒸汽灭菌)。
—、湿热灭菌法本法系指将物品置于灭菌设备柜内利用高压饱和蒸汽、蒸汽-空气混合物、蒸汽-空气-水混合物、过热水喷淋等手段使微生物菌体中的蛋白质、核酸发生变性而杀灭微生物的方法。
卫生部令79号《药品生产质量管理规范(2010年修订)》无菌药品等5个附录2011年3月1日

第十九条 洁净区内的人数应当严加控制,检查和监督应当尽可能在无菌生产的洁净区外进行。 第二十条 凡在洁净区工作的人员(包括清洁工和设备维修工)应当定期培训,使无菌药品的操作符 合要求。培训的内容应当包括卫生和微生物方面的基础知识。未受培训的外部人员(如外部施工人员或维 修人员)在生产期间需进入洁净区时,应当对他们进行特别详细的指导和监督。 第二十一条 从事动物组织加工处理的人员或者从事与当前生产无关的微生物培养的工作人员通常不 得进入无菌药品生产区,不可避免时,应当严格执行相关的人员净化操作规程。 第二十二条 从事无菌药品生产的员工应当随时报告任何可能导致污染的异常情况,包括污染的类型 和程度。当员工由于健康状况可能导致微生物污染风险增大时,应当由指定的人员采取适当的措施。 第二十三条 应当按照操作规程更衣和洗手,尽可能减少对洁净区的污染或将污染物带入洁净区。 第二十四条 工作服及其质量应当与生产操作的要求及操作区的洁净度级别相适应,其式样和穿着方 式应当能够满足保护产品和人员的要求。各洁净区的着装要求规定如下: D 级洁净区:应当将头发、胡须等相关部位遮盖。应当穿合适的工作服和鞋子或鞋套。应当采取适当 措施,以避免带入洁净区外的污染物。 C 级洁净区:应当将头发、胡须等相关部位遮盖,应当戴口罩。应当穿手腕处可收紧的连体服或衣裤 分开的工作服,并穿适当的鞋子或鞋套。工作服应当不脱落纤维或微粒。 A/B 级洁净区:应当用头罩将所有头发以及胡须等相关部位全部遮盖,头罩应当塞进衣领内,应当戴 口罩以防散发飞沫,必要时戴防护目镜。应当戴经灭菌且无颗粒物(如滑石粉)散发的橡胶或塑料手套, 穿经灭菌或消毒的脚套,裤腿应当塞进脚套内,袖口应当塞进手套内。工作服应为灭菌的连体工作服,不 脱落纤维或微粒,并能滞留身体散发的微粒。 第二十五条 个人外衣不得带入通向 B 级或 C 级洁净区的更衣室。每位员工每次进入 A/B 级洁净区, 应当更换无菌工作服;或每班至少更换一次,但应当用监测结果证明这种方法的可行性。操作期间应当经 常消毒手套,并在必要时更换口罩和手套。 第二十六条 洁净区所用工作服的清洗和处理方式应当能够保证其不携带有污染物, 不会污染洁净区。 应当按照相关操作规程进行工作服的清洗、灭菌,洗衣间最好单独设置。 第七章 厂房
2010年度版药品生产质量管理规范-附录1-无菌药品

附录1:无菌药品第一章范围第一条无菌药品是指法定药品标准中列有无菌检查项目的制剂和原料药,包括注射剂、眼用制剂、无菌软膏剂、无菌混悬剂等。
第二条本附录适用于无菌制剂生产全过程以及无菌原料药的灭菌和无菌生产过程。
第三条悬浮粒子、浮游菌、沉降菌和表面微生物等测试方法应按照相关标准执行。
第二章原则第四条无菌药品的生产须满足其质量和预定用途的要求,应最大限度降低微生物、各种微粒和热原的污染。
生产人员的技能、所接受的培训及其工作态度是达到上述目标的关键因素,无菌药品的生产必须严格按照精心设计并经验证的方法及规程进行,产品的无菌或其它质量特性绝不能只依赖于任何形式的最终处理或成品检验。
第五条无菌药品按生产工艺可分为两类:采用最终灭菌工艺的为最终灭菌产品;部分或全部工序采用无菌生产工艺的为非最终灭菌产品。
第六条无菌药品生产的人员、设备和物料应通过气锁间进入洁净区,如采用机械连续传输物料时,应采用正压气流保护并监测压差。
物料准备、产品配制和灌装或分装等操作必须在洁净区内分区(室)进行。
第七条应按所需环境的特点确定无菌药品洁净生产区的级别。
每一步生产操作的环境都应达到适当的动态洁净度标准,以尽可能降低产品或所处理的物料被微粒或微生物污染的风险。
第三章洁净度级别及监测第八条洁净区的设计必须符合相应的洁净度要求,包括达到“静态”和“动态”的标准。
第九条无菌药品生产所需的洁净区可分为以下 4 个级别:A 级高风险操作区,如:灌装区、放置胶塞桶、敞口安瓿瓶、敞口西林瓶的区域及无菌装配或连接操作的区域。
通常用单向流操作台(罩)来维持该区的环境状态。
单向流系统在其工作区域必须均匀送风,风速为0.36-0.54m/s(指导值)。
应有数据证明单向流的状态并须验证。
在密闭的隔离操作器或手套箱内,可使用较低的风速。
B级指无菌配制和灌装等高风险操作 A 级区所处的背景区域。
C 级和D 级指生产无菌药品过程中重要程度较低的洁净操作区。
以上各级别空气悬浮粒子的标准规定如下1表:注:(1) 为了确定A级区的级别,每个采样点的采样量不得少于1m3。
药品生产质量管理规范附录1无菌药品

附录1:无菌药品第一章范围第一条无菌药品是指法定药品标准中列有无菌检查项目的制剂和原料药,包括注射剂、眼用制剂、无菌软膏剂、无菌混悬剂等。
第二条本附录适用于无菌制剂生产全过程以及无菌原料药的灭菌和无菌生产过程。
第三条悬浮粒子、浮游菌、沉降菌和表面微生物等测试方法应按照相关标准执行。
第二章原则第四条无菌药品的生产须满足其质量和预定用途的要求,应最大限度降低微生物、各种微粒和热原的污染。
生产人员的技能、所接受的培训及其工作态度是达到上述目标的关键因素,无菌药品的生产必须严格按照精心设计并经验证的方法及规程进行,产品的无菌或其它质量特性绝不能只依赖于任何形式的最终处理或成品检验。
第五条无菌药品按生产工艺可分为两类:采用最终灭菌工艺的为最终灭菌产品;部分或全部工序采用无菌生产工艺的为非最终灭菌产品。
第六条无菌药品生产的人员、设备和物料应通过气锁间进入洁净区,如采用机械连续传输物料时,应采用正压气流保护并监测压差。
物料准备、产品配制和灌装或分装等操作必须在洁净区内分区(室)进行。
第七条应按所需环境的特点确定无菌药品洁净生产区的级别。
每一步生产操作的环境都应达到适当的动态洁净度标准,以尽可能降低产品或所处理的物料被微粒或微生物污染的风险。
第三章洁净度级别及监测第八条洁净区的设计必须符合相应的洁净度要求,包括达到“静态”和“动态”的标准。
第九条无菌药品生产所需的洁净区可分为以下4 个级别:A 级高风险操作区,如:灌装区、放置胶塞桶、敞口安瓿瓶、敞口西林瓶的区域及无菌装配或连接操作的区域。
通常用单向流操作台(罩)来维持该区的环境状态。
单向流系统在其工作区域必须均匀送风,风速为0.36-0.54m/s(指导值)。
应有数据证明单向流的状态并须验证。
在密闭的隔离操作器或手套箱内,可使用较低的风速。
B级指无菌配制和灌装等高风险操作A 级区所处的背景区域。
C 级和D 级指生产无菌药品过程中重要程度较低的洁净操作区。
以上各级别空气悬浮粒子的标准规定如下1表:注:(1) 为了确定A级区的级别,每个采样点的采样量不得少于1m3。
无菌药品

【无菌药品】是指法定药品标准有无菌检查项目的制剂。
【1】:最终灭菌药品:100级或10,000级监督下的局部100级数大容量注射剂(>=50ml)的灌封. 10,000级:注射剂的稀配;滤过;小容量注射剂的灌封;直接接触药品包装材料的最终处理。
10,000级:注射剂浓配或采用密闭系统的稀配。
【2】:非最终灭菌药品:100级或10,000级背景下局部10级数:灌装前不需要除菌滤过的药液配制;注射剂的灌封,分装和压塞;直接接触药品的包装材料最终处理后的暴露环境。
10,000级:灌装前需要除菌滤过的药液配制。
100,000级:轧盖,直接接触药品的包装材料最后一次精洗的最低要求。
【3】:其他无菌药品10,000级;供角膜创伤或手术用滴眼剂的配制和灌封。
【非无菌药品】是指法定药品标准中未列无菌检查项目的制剂。
【1】:100,000级:非最终灭菌口服液体药品的暴露工序;深部组织创伤外用药品,眼用药品的暴露工序;除直肠外的腔道用药的暴露工序。
【2】30,000级:最终灭菌口服液体药品的暴露工序;口服固体药品的暴露工序; 表皮外用药品的暴露工序;直肠用药的暴露工序。
【3】直接接触药品包装材料的最终处理的暴露工序洁净度级别应和药品生产环境相同。
生产性激素类避孕药品的空气净化系统的气体应净化处理。
生产激素,抗肿瘤药品制剂当不可避免与其他药品交替使用同一设备和空气净化系统时,应采取有效的防范,清洁措施和必要的验证。
软膏剂,眼膏剂,栓剂等配制和灌装,生产设备和管道应方便清洗和消毒。
【原料药】法定药品标准有无菌检查项目的原料药其暴露环境应为10,000级背景下局部100级。
其他原料药生产暴露环境不低于300,000级。
中间产品的质量检验场所不应设置在该生产区域内。
【生物制品】【1】100级灌装前不经除菌过滤的制品其配制,合并,灌封,冻干,加塞,添加稳定剂,佐剂,灭活剂等。
【2】10,000级灌装前需经除菌过滤的制品其配制,合并,精制,添加稳定剂,佐剂,灭活剂,除菌过滤,超滤等。
最终灭菌与非最终灭菌的区别

无菌药品的普遍定义是要求没有活体微生物的存在,为了达到产品中没有活体微生物,无菌药品在制造过程中需要采取各种方法来去除制品中原有的微生物和防止制品受到微生物的污染[1]。
有许多方法可以用来控制微生物的生长、杀灭或去除微生物,通常在药品制造工艺过程中把这些方法分成化学和物理两大类。
其中,化学方法有化学消毒剂、气化双氧水、臭氧和环氧乙烷等;物理方法有湿热或干热灭菌、辐射灭菌和过滤除菌等。
在无菌药品的生产中,灭菌温度、灭菌时间、灭菌设施等诸多环节与药品质量和用药安全息息相关。
“欣弗”事件的主要原因是该公司在药品生产过程中的违规操作,即该公司未按批准的工艺参数灭菌,降低灭菌温度,缩短灭菌时间,增加灭菌柜装载量,影响了灭菌效果。
本文就如何合理选择灭菌方法,如何保证灭菌稳定、可靠,同时又不危害自然环境进行了阐述。
1 最终及非最终灭菌制剂产品的生产要求无菌药品的生产分为最终灭菌和非最终灭菌两种类型。
如无菌冻干粉针剂等制剂就属于非最终灭菌类型,在生产过程中需采用无菌作业以确保成品的无菌状态。
1.1 最终灭菌产品在最终灭菌注射剂(如大输液等)的生产过程中,配液、灌装可在非无菌环境中生产,而产品灌装后最终需通过灭菌措施达到灭菌要求。
比如,最终灭菌的容量为5OⅡlL以上的大容量注射剂由于直接输入血液,因此在其生产的全过程中应采取各种技术措施防止微粒、微生物、内毒素污染,以保证人体用药安全。
在药液配制过程中,应根据具体产品的要求,设置0.22~O.45 Il m的微孔滤膜过滤器对药液进行过滤,以降低药液中微生物、微粒的污染。
大输液所用包装容器,即玻璃瓶和胶塞应按规定进行清洗,包括粗洗、精洗等。
大输液的灭菌是在灌装后进行的,玻璃瓶经灌装、扎盖后,由专用小车运至双扉式灭菌柜。
灭菌设施一般可用水浴式灭菌器,以过热水为灭菌介质,采用水喷淋方式对灌装后药品加热升温和灭菌,灭菌后以循环水冷却。
大输液的灭菌一般应按配液批号进行安排,同一批号需要多个灭菌柜时,应编制亚批号。
消毒灭菌技术-法规要求

上期我们简要的描述过欧盟GMP对制药用水的规定和中国GMP 2010版的相关规定,本期我们介绍《中国药典》2015版灭菌相关的要求和中国GMP与消毒灭菌有关的要求。
8.2.1 药典《中国药典》2010版在“附录ⅩⅦ灭菌法” 中规定:无菌物品是指物品中不含任何活的微生物。
常用的灭菌方法有湿热灭菌法、干热灭菌法、辐射灭菌法、气体灭菌法和过滤除菌法。
可根据被灭菌物品的特性采用一种或多种方法组合灭菌。
只要物品允许,应尽可能选用最终灭菌法灭菌;若物品不适合采用最终灭菌法,可选用过滤除菌法或无菌生产工艺达到无菌保证要求;只要可能,应对非最终灭菌的物品做补充性灭菌处理(如流通蒸汽消毒)。
在灭菌程序的验证中,尽管可通过灭菌过程某些参数的监控来评估灭菌效果,但生物指示剂的被杀灭程度是评价一个灭菌程序有效性最直观的指标。
生物指示剂是一类特殊的活微生物制品,可用于确认灭菌设备的性能、灭菌程序的验证、生产过程灭菌效果的监控等。
用于灭菌验证中的生物指示剂一般是细菌的孢子。
(1) 湿热灭菌法湿热灭菌法最常用的生物指示剂为嗜热脂肪芽孢杆菌孢子,如NCTC10007、NCIMB8157、ATCC7953。
D 值为1 .5~3 .0min,每片(或每瓶) 活孢子数5×10 5~5×10^6 个,在121℃、19min下应被完全杀灭。
此外,还可使用生孢梭菌孢子如NCTC8594、NCIMB8053、ATCC 7955,D 值为0.4~0.8min。
( 2) 干热灭菌法干热灭菌法最常用的生物指示剂为枯草芽孢杆菌孢子,如NCIMB8058、ATCC9372。
D 值大于1.5min,每片活孢子数5×10^5~5×10^6 个。
去热原验证时使用大肠杆菌内毒素,加量不小于1000EU内毒素。
(3) 辐射灭菌法辐射灭菌法最常用的生物指示剂为短小芽孢杆菌孢子,如NCTC10327、NCIM10692、ATCC27142。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
程中发生较大偏差后的产品;
2)对最终灭菌产品而言,应考虑从可能的灭菌冷点处取样;
3)同一批产品经多个灭菌设备或同一灭菌设备分次灭菌的,样品应从各个/次灭
菌设备中抽取。
7. 注射剂的细菌内毒素检验方法应进行验证。
无菌药品的最终处理
1.应采用经验证的方法密封包装产品的容器,以避免无菌药品再次遭受污染。
熔封的包装产品(如玻璃或塑料安瓿瓶)应作100%的检漏试验。其它包装容器的密封性应根据适当的规程进行抽样检查。
2. 在抽真空状态下密封的产品包装容器,应在预先确定的适当时间后,检查其真空度保持水平。(奥咨达医疗器械咨询)
3.非经肠道用药品在灌装后,应逐一对其外部污染或其它缺陷进行检查。如采用灯检法,应在照度和背景均受控条件下
进行灯检。应定期检查灯检人员的视力(佩戴眼镜的员工可戴镜检查),并允许他们在眼睛疲劳时,暂停灯检并备的性能,并记录。
质量控制
4. 成品的无菌检查只能视为确保无菌的一系列控制措施中的最后一项措施。产品的无菌检查法应进行验证。
5.在批准实施参数放行条件下,应特别注意验证及生产全过程的(只专注于医疗器械领域)
监控。
6.应从批产品中抽取具有代表性的样品作无菌检查,尤其应从该批污染风险最大的那部分产品中取样,例如:
