危急值报告项目和范围
医技科室检查项目“危急值”报告制度

医技科室检查项目“危急值”报告制度“危急值”报告制度是医技科室在医疗工作中对可能危及患者生命的异常检查结果进行快速报告的一项重要制度。
一、引言“危急值”报告制度是指在医技科室检查过程中,发现患者检查结果出现严重异常,可能危及患者生命时,立即向临床科室报告,以便临床医生及时采取相应措施,确保患者安全的一种管理制度。
实施“危急值”报告制度,有助于提高医疗质量,降低医疗风险。
二、危急值的定义与分类1. 定义:危急值是指医技科室检查结果中,超出正常范围,可能危及患者生命的异常值。
2. 分类:根据危急值的严重程度,可分为以下几类:(1)红色危急值:可能导致患者生命危险,需要立即处理的检查结果。
(2)橙色危急值:可能导致患者病情恶化,需要尽快处理的检查结果。
(3)黄色危急值:提示患者病情可能发生变化,需要密切关注的检查结果。
三、危急值报告制度的具体内容1. 报告范围(1)所有医技科室检查项目均应纳入危急值报告范围。
(2)危急值报告范围包括但不限于以下项目:血常规、尿常规、生化检查、凝血功能、微生物培养、影像学检查等。
2. 报告流程(1)检查人员发现危急值时,应立即通知本科室负责人。
(2)负责人接到报告后,应迅速进行核实,确认无误后,立即电话通知临床医生。
(3)临床医生接到报告后,应根据危急值的严重程度,及时采取相应措施,如调整治疗方案、紧急救治等。
(4)临床医生处理后,应及时将处理结果反馈给医技科室。
3. 报告时限(1)红色危急值:检查人员发现后,应在5分钟内报告本科室负责人,负责人在10分钟内通知临床医生。
(2)橙色危急值:检查人员发现后,应在15分钟内报告本科室负责人,负责人在30分钟内通知临床医生。
(3)黄色危急值:检查人员发现后,应在1小时内报告本科室负责人,负责人在2小时内通知临床医生。
4. 报告方式(1)电话检查人员发现危急值后,应立即通过电话向临床医生报告。
(2)书面检查人员应在报告危急值的同时,填写《危急值报告单》,交由临床医生签字确认。
危急值报告制度流程及项目和范围

危急值报告制度流程及项目和范围危急值报告是医院内部管理中一个非常重要的环节,用于及时通报医院内发生的危急情况,以保障患者的生命安全。
建立完善的危急值报告制度、流程及项目和范围,能够确保危急情况得到及时发现和处理,有效地提高医疗质量和医院的整体管理水平。
一、危急值报告制度1.危急值的定义和范围:明确各种危急值的定义和范围,涵盖各种危急患者的状况,如临床病情紧急、器官衰竭、意识状态异常等。
2.危急值报告的责任人和责任分工:明确危急值报告工作的责任人,包括医生、护士、检验科技师等,并明确各个责任人的具体职责和工作分工。
3.危急值报告的流程和时间要求:规定危急值的报告流程,如从发现危急状况到报告的具体流程和环节,并要求报告的时间要求,以确保及时报告。
4.危急值报告的记录和归档:要求对危急值报告进行记录和归档,以便日后的查阅和跟踪。
二、危急值报告流程1.发现危急值:发现危急值的人员应当对其进行紧急处理,并立即向危急值报告负责人报告。
2.报告危急值:危急值报告负责人接到报告后,应立即核实并确认危急值,并按照规定通知相关人员,如医生、护士、实验室技师等。
3.处理危急值:经确认的危急值需要立即采取相应措施进行处理,如开展紧急治疗、采取适当的检查等。
4.归档和跟踪:对于发生的危急值报告,应及时进行记录和归档,并进行后续的跟踪检查和回访。
1.临床业务方面的危急值报告,如血压过高、心电图异常等。
2.化验业务方面的危急值报告,如生命体征异常、药物过敏等。
3.影像业务方面的危急值报告,如肺部疑似感染、脑部出血等。
4.手术业务方面的危急值报告,如手术过程中出现的紧急情况等。
以上仅为一般性的项目和范围,在实际应用中可以根据具体情况进行适当的调整和细化。
总之,建立完善的危急值报告制度、流程及项目和范围,是医院内部管理的一项重要举措。
通过规范和严谨的操作,能够及时发现和处理危急情况,确保患者的生命安全。
同时,也能够提高医院的整体管理水平,提升医疗服务的质量与效率。
危急值项目及报告范围

澧县中医医院“危急值”项目及报告范围“危急值”项目及报告范围1.心电检查(1)心脏停搏。
(2)急性心肌缺血。
(3)急性心肌损伤。
(4)急性心肌梗死。
(5)致命性心律失常。
①心室扑动、颤动。
②室性心动过速。
③多源性、RonT型室性早搏。
④频发室性早搏并Q-T间期延长。
⑤预激综合征伴快速心室率心房颤动。
⑥心室率大于180次/分的心动过速。
⑦二度Ⅱ型及二度Ⅱ型以上的房室传导阻滞。
⑧心室率小于40次/分的心动过缓。
⑨大于2秒的心室停搏。
2.医学影像检查(I)CT检查①严重的颅内血肿、挫裂伤、蛛网膜下腔出血的急性期。
②硬膜下/外血肿急性期。
③脑疝、急性脑积水。
④颅脑CT扫描诊断为颅内急性大面积脑梗死(范围达到一个脑叶或全脑干范围或以上)。
⑤脑出血或脑梗塞复查CT,出血或梗塞程度加重,与近期片对比超过15%以上。
⑥肝内占位性病变。
⑦急性胆道梗阻。
⑧急性出血坏死性胰腺炎。
⑨液气胸,尤其是张力性气胸。
(2)内镜检查①食管或胃底重度静脉曲张和/或明显出血点和/或红色征阳性和/或活动性出血。
②胃血管畸形、消化性溃疡引起消化道出血。
③巨大、深在溃疡(引起穿孔、出血)。
④食管、胃恶性肿瘤。
⑤上消化道异物(引起穿孔、出血)。
(3)超声检查①急诊外伤或行超声介入治疗后见腹腔积液,疑似肝脏、脾脏或肾脏等内脏器官破裂出血的危重病人。
②急性胆囊炎考虑胆囊化脓并急性穿孔的患者。
③考虑急性坏死性胰腺炎。
④怀疑宫外孕破裂并腹腔内出血。
⑤大量心包积液合并心包填塞。
超声检查发现患者有动脉瘤。
(4)X光检查①气管、支气管异物。
液气胸,尤其是张力性气胸。
③肺栓裂塞、肺梗死。
④食道异物。
⑤消化道穿孔、急性肠梗阻。
3.检验“危急值”报告项目和警戒值1.门、急诊病人“危急值”报告程序门、急诊医生在诊疗过程中,如疑有可能存在“危急值”时,应详细记录患者的联系方式:在采取相关治疗措施前,应结合临床情况,并向上级医生或科主任报告,必要时与有关人员一起确认标本采取、送检等环节是否正常,以确定是否要重新复检。
检验科危急值报告的项目和范围

检验科危急值报告的项目和范围科危急值报告是医学检验科对患者体液或组织标本进行分析后的结果,其中的项目和范围需要根据实际情况来决定。
一般情况下,科危急值报告会包括以下项目和范围:1.血液学项目:血液学项目包括血常规、血型、凝血功能等指标。
对于血常规来说,白细胞计数、血红蛋白水平、血小板计数等指标异常都可能导致危急情况。
例如,白细胞计数过低可能表示患者感染或骨髓功能抑制;血小板计数过低可能导致出血风险增加。
2.生化学项目:生化学项目包括血糖、肾功能、肝功能等指标。
例如,血糖水平过高可能表示患者存在糖尿病或者严重的应激反应;肾功能不全可能导致尿毒症而需要紧急治疗;肝功能异常可能反映患者肝脏受损或肝炎等情况。
3.免疫学项目:免疫学项目包括炎症标志物、免疫球蛋白水平等指标。
例如,C-反应蛋白水平升高可能表示患者存在炎症或感染;免疫球蛋白水平降低可能导致患者免疫功能低下。
4.微生物学项目:微生物学项目包括细菌培养和药敏试验等指标。
细菌培养结果的报告可以及时提供感染的细菌种类和药物敏感性信息,以指导临床治疗。
5.分子生物学项目:分子生物学项目包括基因检测、病毒核酸检测等指标。
例如,在临床上常见的乙型肝炎和人类免疫缺陷病毒(HIV)的核酸检测项目,在急性感染时,如果检测出阳性结果,应该立即向临床医生报告。
科危急值报告的范围也需要根据实际情况来确定。
一般来说,急性、危及生命或病情恶化的情况下需要提供科危急值报告。
例如,重度贫血、高血糖昏迷、严重肝功能损害等都需要及时向临床医生报告。
科危急值报告的编制应该遵循一定的流程和标准。
医院和检验科应该根据患者的病情和临床需要制订相应的报告标准,并确保科危急值报告的准确性和及时性,以便医生能够迅速采取相应的治疗措施。
此外,科危急值报告应该有明确的报告方式和渠道,确保报告能够直接送达到负责患者的临床医生手中。
总之,科危急值报告的项目和范围应该根据实际情况来决定,医院和检验科应该建立相应的标准和流程,并确保报告的准确性和及时性,以提供给临床医生及时有效的治疗指导。
危急值项目及范围

危急值项目及范围危急值项目及范围是指在医疗领域中,针对一些紧急情况下需要立即处理的项目和范围的定义和规范。
这些项目和范围通常是与患者的生命安全直接相关的,需要医务人员立即采取行动以确保患者的安全和健康。
危急值项目通常包括但不限于以下内容:1. 血液相关项目:如血红蛋白浓度、白细胞计数、血小板计数等。
这些项目可以反映患者的血液状况,如果数值异常偏高或偏低,可能会导致严重的健康问题。
2. 生命体征项目:如心率、呼吸频率、体温等。
这些项目可以反映患者的生命体征状态,异常的数值可能意味着患者出现了严重的生理问题。
3. 重要器官功能项目:如肝功能、肾功能、心电图等。
这些项目可以反映患者重要器官的功能状况,异常的数值可能意味着患者的重要器官出现了严重的问题。
危急值范围通常根据医疗机构的具体情况和标准进行定义,但一般来说,危急值范围包括以下几个方面:1. 数值范围:针对不同的项目,设定了危急值的数值范围。
当患者的检测结果超出这个范围时,就被认为是危急值,需要立即采取行动。
2. 报告时间:规定了医务人员接收到危急值后的报告时间要求。
通常要求医务人员在接收到危急值的30分钟内进行确认和处理。
3. 处理流程:规定了医务人员接收到危急值后的处理流程。
包括通知相关医务人员、及时采取措施、记录处理过程等。
危急值项目及范围的制定和执行对于医疗机构来说非常重要。
它能够确保患者在出现紧急情况时能够得到及时的救治和处理,最大限度地保护患者的生命安全和健康。
同时,危急值项目及范围的制定也需要根据医疗技术的发展和医疗机构的实际情况进行不断的更新和完善,以提高医疗服务的质量和效率。
总之,危急值项目及范围的定义和规范对于医疗机构来说至关重要。
它能够确保患者在紧急情况下得到及时的处理和救治,保护患者的生命安全和健康。
医疗机构应该根据自身情况制定相应的危急值项目及范围,并建立相应的处理流程和机制,以提高医疗服务的质量和效率。
危急值报告项目及范围

危急值报告项目及范围
1.项目范围:
-危急值定义:明确什么样的病情需要被归类为危急值,通常是一些需要立即采取行动的情况,如生命威胁、严重伤害或突发病情等。
-报告范围:规定需要报告的危急值范畴,包括患者的病情、医嘱执行情况以及实验室或影像学检查结果等。
2.报告流程:
-报告发起:危急值的发现和报告应该有明确的程序和责任人,通常是医护人员或实验室技术人员。
3.危急值项目:
-生命体征危急值:包括心率、呼吸频率、血压、体温等指标的突然异常情况。
-实验室检查危急值:指各种实验室检查结果异常程度超过临界值的情况,如血液学、生化学、微生物学、肿瘤标志物等。
-影像学检查危急值:指各种影像学检查结果异常程度超过临界值的情况,如X光、CT、MRI等。
-手术后危急值:指术后患者在血压、心率、体温等方面出现异常或术后并发症的情况。
-药物治疗危急值:如药物过敏、重要药物的用药错误等。
4.危急值报告的管理与改善:
-责任分工:明确各个角色在危急值报告中的职责,如报告者、接收者、处理者、质控人员等。
-培训与教育:提供相关人员的培训与教育,以确保他们熟悉危急值报告项目及范围,并了解正确的报告流程和处理方法。
-质控与评估:制定质控措施,监测危急值报告的准确性和时效性,并定期进行评估和改进。
综上所述,危急值报告项目及范围的设计与实施能够帮助医疗机构建立起一个快速、准确并且可靠地通报和处理危急病情的机制,从而提高患者的救治质量和生存率。
这种制度的建立和完善对于医疗机构而言是非常重要的。
危急值报告项目及范围
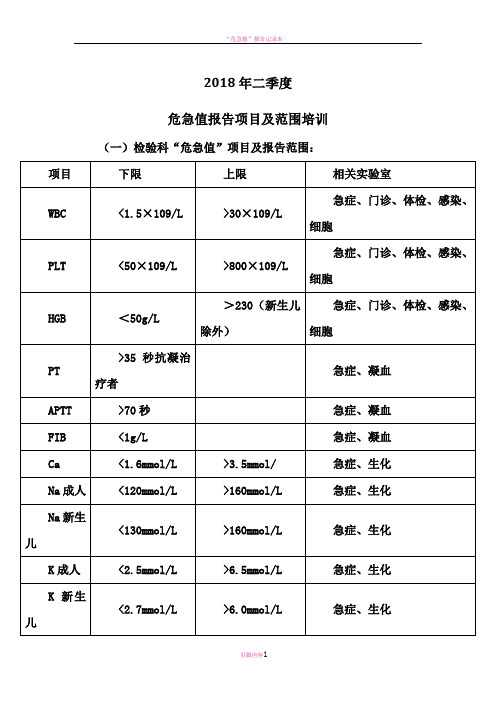
2018年二季度危急值报告项目及范围培训(一)检验科“危急值”项目及报告范围:(二)心电图“危急值”项目及报告范围:1、急性心梗(超急性期、急性发展期);2、急性心肌缺血;首次发现的ST段呈弓背形抬高且伴有对应改变者,T波呈对称高尖或深倒置(倒置>1mv)。
3、致命心律失常:(1)心室扑动、颤动;(2)阵发性室性心动过速;(持续时间>30秒的室速);(3)心肌梗死后多源性RonT型室性早搏;(4)QT间期>0.47伴频发室性早搏;(5)预激综合症伴快速心室率房颤;(心室率>180次/分);(6)心室率>180次/分的心动过速或心室率<40次/分的心动过缓;(7)高度或完全性房室传导阻滞;(8)短暂的心室停搏/全心停搏(大于3秒长RR间期)或大于2秒逐渐加重的停搏。
4、起搏器严重起搏/感知不良。
(三)超声科“危急值”项目及报告范围:1、急诊外伤见腹腔积液,疑似肝脏、脾脏或肾脏等内脏器官破裂或大血管破裂出血的危重病人;2、大量心包积液,前壁前厚度大于等于3cm,合并心包填塞;3、急性心肌梗塞或外伤致心脏破裂合并心包填塞;4、宫外孕破裂并腹腔内出血;5、晚期妊娠出现羊水过少,羊水指数小于3cm,胎儿心率大于160次∕分或小于120次∕分。
(四)病理科“危急值”项目及报告范围:1、快速检查为恶性肿瘤,需切除器官者。
2、快速检查与临床诊断不符者。
3、快速检查与石蜡结果不相符者。
4、标本病变与临床描述不相符者。
(五)医学影像中心“危急值”项目及报告范围:1、严重的颅内血肿、脑挫裂伤急性期;注:严重的颅内血肿是指脑实质内幕上出血≥30ml(半径1.9cm),幕下出血≥10ml(半径1.3cm)。
2、脑疝;3、颅内急性大面积脑梗死(范围达到一个脑叶或全脑干范围或以上);4、严重的脊柱骨折并椎管变形;5、张力性气胸;6、纵隔摆动;7、急性主动脉夹层动脉瘤;8、动脉瘤破裂出血;9、心脏破裂;10、急性肺栓塞;11、严重的肝、脾、胰、肾等腹腔脏器挫裂伤、出血;12、其他影像科医生认为危及患者生命的情况。
危急值项目范围

危急值项目范围一、背景介绍危急值项目是指在紧急情况下需要立即启动并完成的项目。
这类项目通常涉及到生命安全、环境保护或重大经济利益等重要方面,需要迅速响应和高效执行。
本文将详细介绍危急值项目的范围和相关要求。
二、项目范围界定1. 项目目标:确保在紧急情况下采取适当的行动,保护生命安全、环境保护或重大经济利益。
2. 项目内容:a. 生命安全:包括但不限于医疗救援、紧急疏散、灾害应对等。
b. 环境保护:包括但不限于污染治理、生态修复、环境监测等。
c. 经济利益:包括但不限于紧急维修、重要设备恢复、关键业务恢复等。
3. 项目时间:危急值项目的时间要求非常紧迫,通常要求在指定时间内完成,具体时间根据紧急情况而定。
4. 项目团队:由专业人员组成的高效团队,包括项目经理、专家顾问、技术人员等,确保项目能够迅速启动和执行。
5. 项目资源:根据紧急情况的要求,提供必要的人力、物力、财力等资源支持,确保项目的顺利进行。
三、项目执行要求1. 快速响应:危急值项目需要在紧急情况下迅速启动,项目团队应当能够迅速做出决策和行动,确保项目能够及时展开。
2. 紧急计划:项目团队应当制定紧急计划,明确项目的目标、任务、时间和资源需求等,确保项目能够高效有序地进行。
3. 高效执行:项目团队应当高效执行项目计划,确保项目任务按时完成,避免延误和失误。
4. 沟通协作:项目团队成员之间应当保持良好的沟通和协作,及时共享信息、解决问题,确保项目能够顺利进行。
5. 风险管理:项目团队应当及时识别和评估项目风险,并采取相应的措施进行管理和应对,确保项目的安全和顺利进行。
6. 监控评估:项目团队应当对项目进展进行监控和评估,及时发现问题并采取纠正措施,确保项目按照预期目标进行。
四、项目成果交付1. 项目报告:项目团队应当及时编制项目报告,记录项目的整体情况、成果和经验教训等,为后续工作提供参考。
2. 成果验收:项目团队应当按照约定的标准对项目成果进行验收,确保项目达到预期的要求。
危急值报告范围

危急值报告范围
危急值报告是指在医学临床工作中发现的具有重大临床意义和危险性的检验结果,在出现这些结果后,需要立即通知医疗团队以便采取及时的治疗措施。
危急值报告范围包括但不限于以下几个方面:
1. 临床化验方面:血细胞分析、生化指标、凝血功能、肝功能、肾功能等。
例如,血红蛋白浓度低于70g/L,白细胞计数高于30×10^9/L,血清肌酐浓度超过442umol/L等。
2. 微生物学方面:细菌培养、真菌培养、抗生素敏感性测试等。
例如,革兰阴性杆菌的培养结果显示产超级细菌的菌株,真菌培养结果为高致病性的新型真菌等。
3. 临床影像学方面:X线影像、CT影像、MRI影像等。
例如,CT影像显示颅内出血、心脑血管造影显示大面积血管栓塞等。
4. 组织病理学方面:病理标本的检测结果。
例如,在病理标本检查中发现高度恶性肿瘤等。
5. 其他方面:如生命体征监测、临床体征变化等。
例如,连续监测到患者的体温超过40°C,血压持续低于90/60mmHg等。
这些危急值的范围主要是根据临床医学的经验和专业标准来确定的,以确保在出现这些具有重大临床意义的结果后,医疗团队可以迅速采取相应的治疗措施,避免进一步危害患者的健康和生命安全。
对于不同的医疗机构和科室,可能会有相应的细
微差别,但总体来说,危急值报告的范围应该尽量覆盖各个方面,以保证患者的安全和医疗质量。
危急值报告制度流程及项目和范围

危急值报告制度、流程及项目、范围一、危急值报告制度1、“危急值”是指辅助检查结果与正常值偏离较大(或为危险状况),当这种检查结果出现时,表明患者可能处20于生命危险的边缘状态,此时如果临床医生能及时得到检查结果信息,迅速给予患者有效的干预措施或治疗,可能挽救患者生命,否则就可能出现严重后果,甚或失去最佳抢救机会,危及生命。
2、各医技科室工作人员发现“危急值”后,检查(验)者首先要迅速确认仪器、设备和检查过程是否正常,操作是否正确;核查检验标本是否有错,检验项目质控、定标、试剂是否正常,仪器传输是否有误。
在确认检查(验)过程各环节无异常的情况下,应立即报告送检的临床科室,不得瞒报,漏报或延迟报告,并详细做好相关记录。
3、临床科室医务人员在接到“危急值”电话报告后,必须严格按照登记表的内容认真填写,同时及时通知主管医生或值班医生。
4.主管医生或值班医生如果认为该结果与患者的临床病情不相符,应关注标本留取情况,必要时重新留取标本送检进行复查或进一步对病人进行检查。
若该结果与临床相符,结合临床情况立即采取相应处理措施,同时及时报告上级医师或科主任。
5.主管医生或值班医生需2小时内在病程中记录接收到的“危急值”报告结果和所采取的相关诊疗措施。
6.检验科出现危急值情况时,必要时应重复检测标本或重新采样,遇疑难、重大病例时应保留标本备查。
7、临床医生在更改治疗方案、实施抢救措施前,应及时与患方沟通,并记载于病程记录中。
8.检查科室在电话报告“危机值”给临床半小时后,应再次电话询问临床医生是否采取了措施。
9.“危机值”报告科室包括:检验科(输血科)、影像科、超声诊断科、病理科、胃镜室、心电图室等医技科室。
10.医技科室工作人员发现体检或门、急诊患者检查(验)出现“危急值”情况,应及时通知体检的医生或门、急诊医生,由体检医生或门、急诊医生及时通知病人或家属取报告并及时就诊;一时无法通知病人时,应及时向门诊部、医务科报告,及或向总值班报告。
危急值的定义及其报告范围

危急值的定义及其报告范围危急值(Critical Value)是指在各种检验结果中,由于重要性、紧急性以及可能对人体健康产生重大危害的特殊情况,需要立即通报给临床医生并采取紧急干预措施的检验结果。
危急值的通报和处理对于提高患者的生命质量和延长寿命具有至关重要的作用。
危急值的报告范围:1.血常规:血红蛋白低于80g/L、白细胞计数低于2.0×10^9/L或高于30.0×10^9/L、血小板计数低于50×10^9/L或高于1000×10^9/L等情况需要报告危急值。
2. 生化指标:血糖低于2.2 mmol/L或高于33.3 mmol/L、肌酐高于707 umol/L、丙氨酸氨基转移酶(AST)或丙氨酸氨基转移酶(ALT)高于10倍于正常上限、胆碱脂酶高于2倍于正常上限等情况需要报告危急值。
3. 血气分析:动脉血氧分压(PaO2)低于50 mmHg、二氧化碳分压(PaCO2)低于18 mmHg或高于65 mmHg、pH低于7.20或高于7.60等情况需要报告危急值。
4.凝血功能检测:国际标准化比值(INR)高于5.0、活化部分凝血活酶时间(APTT)高于100秒等情况需要报告危急值。
5.血清学检测:乙型肝炎病毒表面抗原(HBsAg)阳性、丙型肝炎病毒抗体阳性、人免疫缺陷病毒(HIV)抗体阳性等情况需要报告危急值。
6.微生物学检测:结核分枝杆菌培养阳性、病原体分离阳性等情况需要报告危急值。
7.影像学检查:急性大脑梗死、心肌梗死、急性脊髓损伤、肺栓塞、重度颈椎病变等情况需要报告危急值。
以上仅为一些常见的危急值报告范围,不同医疗机构可能会对危急值的定义和报告范围有所差异。
在实际操作中,临床医生可以根据患者的具体情况和检验结果,按照医院的规定来判断哪些检验结果需要报告危急值,并采取相应的处理措施。
某某医院医技科室危急值报告项目与范围

某某医院医技科室危急值报告项目与范围1、临床生化血钾<3.0mmol/L 或>5.5mmol/L;血钠<125mmol/L 或>155mmol/L;血氯<90 mmol/L 或>120mmol/L;血钙<1.5mmol/L 或>3.5mmol/L;血糖<2.5 mmol/L 或>22.2mmol/L;血尿素氮(血 BUN)>15.0 mmol/L;血肌酐(血 CRE)>450μmol/L;丙氨酸转氨酶(ALT)>40u/L;2、临床检验:血小板(PLT)<50×109/L 或>600×109/L;白细胞(WBC)<3.0×109/L 或>40×109/L;血红蛋白(Hb)<50g/L 或>180g/L;凝血酶原时间(PT)>20s;活化部分凝血酶时间(APTT)>40s;血浆纤维蛋白原定量测定(FIB)≤1.0g/L 或≥10g/L;血液标本检出疟原虫(PLT、WBC、Hb 值血液病结果第一次稳定以后除外)。
3、结合不同的专业特点制定出特别“危急值”项目(1)肾病住院病人:血肌酐(血 CRE)>1200μmoL,二氧化碳分压 PCO2≤55~70mmHg(2)肝病区:血小板(PLT)≤30×109/L凝血时间(PT)≥30s(3)烧伤病人:白蛋白(ALB)≤15g/L(4)血液病区:WBC≤1.0×109/L,血小板(PLT)≤30×109/L,凝血时间(PT)≥30s二、DR 危急值报告范围1、一侧肺不张;2、眼眶骨折,眼眶内不透 X 线异物;3、气管、支气管异物;4、液气胸,尤其是张力性气胸(大于 50%以上);5、急性肺水肿;6、食道异物;7、腹部空腔脏器穿孔、急性肠梗阻;8、外伤性膈疝;9、严重骨关节创伤:(1)脊柱骨折伴脊柱长轴成角畸形;(2)多发肋骨骨折伴肺挫裂伤或/和液气胸(肺压缩大于50% 或中等量胸腔积液以上);(3)骨盆环多处骨折。
医院“危急值”报告范围
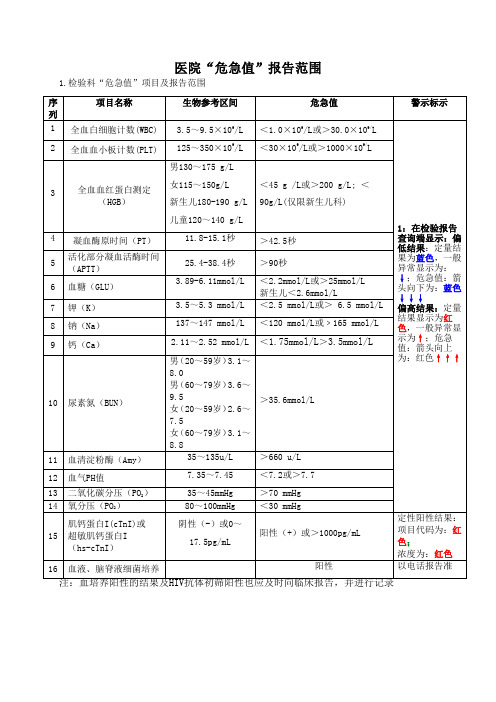
医院“危急值”报告范围1.检验科“危急值”项目及报告范围2.超声医学科“危急值”报告范围2.1 外伤见腹腔积液,疑似肝脏、脾、肾等内脏器官破裂出血的危重症患者;2.2 急性胆囊炎考虑胆囊化脓并急性穿孔;2.3 怀疑宫外孕破裂并腹腔内出血;2.4 晚期妊娠出现羊水过少并胎儿心率过快(>160次/min)或过慢(<110次/min);2.5 子宫破裂;2.6 胎盘早剥、前置胎盘并活动性出血;2.7大量心包积液合并心包填塞;2.8主动脉夹层动脉瘤;2.9主动脉瘤破裂;2.10心脏破裂;2.11心脏游离血栓;2.12 急性上下肢动脉栓塞;2.13 瓣膜换瓣后卡瓣;2.14 急性睾丸扭转。
3.心电检查“危急值”报告范围:3.1疑似急性冠状动脉综合征3.1.1 首次发现疑似急性心肌梗死的心电图改变。
3.1.2 首次发现疑似各种急性心肌缺血的心电图改变。
3.1.3 再发急性心肌梗死的心电图改变(注意与以往心电图及临床病史比较)。
3.2 严重快速性心律失常3.2.1 心室扑动、心室颤动。
3.2.2 室性心动过速心室率≥150bpm,持续时间≥30s或持续时间不足30s 伴血流动力学障碍。
3.2.3 尖端扭转型室性心动过速,多形性室性心动过速,双向性室性心动过速。
3.2.4 各种类型室上性心动过速心室率≥200bpm。
3.2.5 心房颤动伴心室预激最短RR间期≤250ms。
3.3 严重缓慢性心律失常3.3.1 严重心动过缓、高度及三度房室阻滞,平均心室率≤35bpm。
3.3.2 长RR间期伴症状≥3.0s;无症状≥5.0s。
3.4 其它3.4.1 提示严重低钾血症心电图表现[QT(U)显著延长、出现快速性心律失常,并结合临床实验室检查]。
3.4.2 提示严重高钾血症的心电图表现(窦室传导,并结合临床实验室检查)。
3.4.3. 疑似急性肺栓塞心电图表现(并结合临床及相关检查)。
3.4.4. QT间期延长:QTc≥550 ms。
危急值报告范围

医院“危急值”报告范围1.检验科“危急值”项目及报告范围2.超声医学科“危急值”报告范围2.1 外伤见腹腔积液,疑似肝脏、脾、肾等内脏器官破裂出血的危重症患者;2.2 急性胆囊炎考虑胆囊化脓并急性穿孔;2.3 怀疑宫外孕破裂并腹腔内出血;2.4 晚期妊娠出现羊水过少并胎儿心率过快(>160次/min)或过慢(<110次/min);2.5 子宫破裂;2.6 胎盘早剥、前置胎盘并活动性出血;2.7大量心包积液合并心包填塞;2.8主动脉夹层动脉瘤;2.9主动脉瘤破裂;2.10心脏破裂;2.11心脏游离血栓;2.12 急性上下肢动脉栓塞;2.13 瓣膜换瓣后卡瓣;2.14 急性睾丸扭转。
3.心电检查“危急值”报告范围:3.1疑似急性冠状动脉综合征3.1.1 首次发现疑似急性心肌梗死的心电图改变。
3.1.2 首次发现疑似各种急性心肌缺血的心电图改变。
3.1.3 再发急性心肌梗死的心电图改变(注意与以往心电图及临床病史比较)。
3.2 严重快速性心律失常3.2.1 心室扑动、心室颤动。
3.2.2 室性心动过速心室率≥150bpm,持续时间≥30s或持续时间不足30s 伴血流动力学障碍。
3.2.3 尖端扭转型室性心动过速,多形性室性心动过速,双向性室性心动过速。
3.2.4 各种类型室上性心动过速心室率≥200bpm。
3.2.5 心房颤动伴心室预激最短RR间期≤250ms。
3.3 严重缓慢性心律失常3.3.1 严重心动过缓、高度及三度房室阻滞,平均心室率≤35bpm。
3.3.2 长RR间期伴症状≥3.0s;无症状≥5.0s。
3.4 其它3.4.1 提示严重低钾血症心电图表现[QT(U)显著延长、出现快速性心律失常,并结合临床实验室检查]。
3.4.2 提示严重高钾血症的心电图表现(窦室传导,并结合临床实验室检查)。
3.4.3. 疑似急性肺栓塞心电图表现(并结合临床及相关检查)。
3.4.4. QT间期延长:QTc≥550 ms。
危急值报告项目
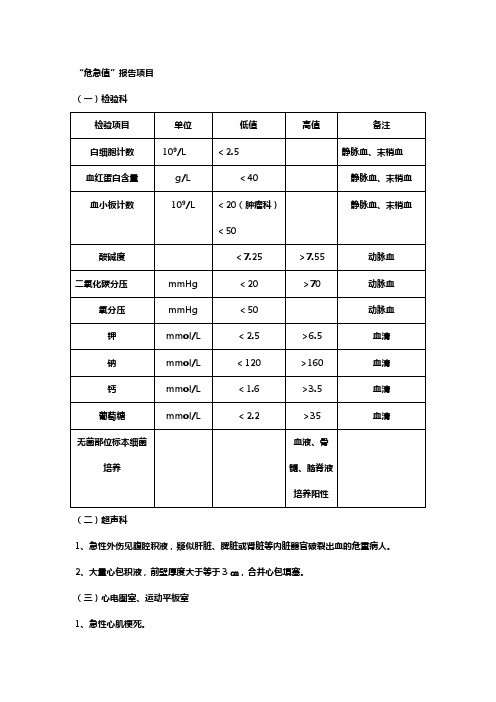
“危急值”报告项目
(一)检验科
(二)超声科
1、急性外伤见腹腔积液,疑似肝脏、脾脏或肾脏等内脏器官破裂出血的危重病人。
2、大量心包积液,前壁厚度大于等于3㎝,合并心包填塞。
(三)心电图室、运动平板室
1、急性心肌梗死。
2、心室扑动、颤动。
3、室性心动过速。
4、多源性、ront型室性早搏。
5、心室率大于180次/分的心动过速。
(四)妇产科超声室
1、怀疑宫外孕破裂并腹腔内出血。
2、晚期妊娠出现羊水过少、心率过快。
(五)CT室
1、严重的颅脑血肿、挫裂伤、蛛网膜下腔出血的急性期。
2、脑疝。
3、肺栓塞。
4、主动脉夹层动脉瘤。
5、急性胰腺炎。
6、肝脾胰肾等腹腔脏器出血。
(六)核磁共振室
颅内急性大面积脑梗死(范围达到一个脑叶或全脑干范围或以上)。
(七)放射科
1、气管、支气管异物。
2、液气胸,尤其是张力性气胸(大于50%以上)。
3、急性肺水肿。
4、消化道穿孔、急性肠梗阻(包括肠套叠)。
5、严重骨关节创伤:
(1)脊柱骨折伴脊柱长轴成角;
(2)多发肋骨骨折伴肺挫裂伤及或液气胸;
(3)骨盆环骨折。
(八)病理科
1、冰冻切片(标本过大、取材过多、或多个冰冻标本同时送检等),报告时间超过30分钟时;
2、对送检的冰冻标本有疑问或冰冻结果与临床诊断不符时。
(九)内镜室
1、食管或胃底静脉曲张和/或明显出血灶和/或活动性出血;
2、胃血管畸形、消化性溃疡引起的消化道出血。
危急值报告制度及危急值数值

危急值报告制度及危急值数值
危急值报告制度是指医疗机构为了保障患者生命安全,提高诊疗质量,建立的一种特殊医学检查结果的报告及通知机制。
它是在临床实践中,为了及时发现、分析、处理使患者生命安全受到严重威胁的情况而设立的。
危急值通常包括以下内容:
1. 生命体征指标:如心率、呼吸频率、血压、体温等,当这些指标超过设定的危急值范围时,会被认定为危急值。
2. 实验室检查结果:如血常规、血糖、血脂、肝肾功能、电解质等各项实验室检查指标,当这些指标超过设定的危急值范围时,会被认定为危急值。
3. 影像学检查结果:如X线、CT、MRI等,当发现严重异常,可能威胁患者生命安全或导致严重后果时,会被认定为危急值。
危急值报告制度的操作步骤通常包括以下内容:
1. 检查结果出现危急值时,医务人员应立即通知相关医生或科室负责人。
2. 接收到危急值通知后,医生应立即采取相应的行动,包括评估患者病情、制定治疗方案等。
3. 医生应记录危急值通知的内容、采取的行动及其结果,并在病历中进行相应的记录。
4. 医疗机构应建立起相关的危急值处理流程、责任分工及监督机制,确保危急值的及时传达、处理和跟踪反馈。
危急值的具体数值范围会根据不同医疗机构、不同检查项目以及各个专业领域的标准而有所不同。
通常,医疗机构会根据相关的临床指南、专业标准制定危急值范围,以确保及时发现、处理可能威胁患者生命安全的异常情况。
危急值报告范围

危急值报告范围危急值是指患者的生命体征异常或病情加重需要及时处理的情况。
危急值报告是医疗机构的一项重要工作,它能够使医务人员及时掌握患者病情,有效地避免因延误而导致的医疗事故。
但是,并不是所有的危急值都需要报告,而且对于报告范围的界定也存在一些争议。
一般来说,危急值报告的范围包括以下几个方面:1.重要生命体征重要生命体征包括心率、呼吸、血压、体温等指标,当这些指标出现明显异常时,就需要及时报告。
比如心率过缓、呼吸急促、血压升高或降低、体温过高或过低等,都是需要及时报告的危急值。
2.重要生化指标重要生化指标包括血糖、肝功能、肾功能、电解质等指标,当这些指标出现明显异常时,也需要及时报告。
比如血糖升高或降低、肝功能异常、肾功能不全、电解质紊乱等,都是需要及时报告的危急值。
3.特殊检查指标特殊检查指标包括心电图、X光片、CT、MRI等检查结果。
当这些检查结果异常时,也需要及时报告。
比如心电图显示急性心肌梗死、X光片显示肺部感染、CT或MRI检查结果显示脑卒中等,都是需要及时报告的危急值。
除了以上三个方面,有些医疗机构还会根据自己的实际情况对危急值报告的范围进行适当调整。
比如一些大型综合医院或急救中心可能需要报告更多的指标,而一些小型医疗机构可能只需要报告部分指标。
在确定危急值报告的范围时,应该遵循以下原则:1.公正、科学、合理危急值报告的范围应该基于科学的依据,既不能过于宽泛,也不能过于狭窄。
应该充分考虑医疗机构的实际情况,并根据具体病情进行判断。
2.明确责任危急值报告涉及到患者的生命安全,医务人员应该明确自己的责任,保证每一个危急值都能够及时报告和处理。
3.保护患者隐私危急值报告涉及到患者的隐私,医务人员应该保护患者的隐私权,严格遵守相关法律法规和医疗伦理规范。
总之,危急值报告是医疗机构的一项重要工作,它对患者的生命安全起着至关重要的作用。
确定危急值报告的范围是保证危急值报告工作顺利进行的前提,医务人员应该以患者的生命安全为出发点,科学、公正、合理地确定危急值报告的范围。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
关于修订危急值报告项目和范围的通知
各科室、分院:
为保证医疗质量和安全,更好的为临床服务,经征求临床科室意见,对医院危急值报告项目及报告范围修订如下:
一、心电检查
1.心脏停搏。
2.急性心肌缺血。
3.急性心肌损伤。
4.致命性心律失常。
①心室扑动、颤动。
②室性心动过速。
③多源性、RonT型室性早搏。
④频发室性早搏并Q-T间期延长。
⑤预激综合征伴快速心室率心房颤动。
⑥心室率大于180次/分的心动过速。
⑦二度Ⅱ型及二度Ⅱ型以上的房室传导阻滞。
⑧心室率小于40次/分的心动过缓。
⑨大于3秒的心室停搏。
二、CT检查
1.脑弥漫性轴索损伤。
2.脑疝、急性脑积水。
3.急性出血坏死性胰腺炎。
4.液气胸,尤其是张力性气胸。
三、内镜检查
1.食管或胃底重度静脉曲张和/或明显出血点和/或红色征阳性和/或活动性出血。
2.胃血管畸形、消化性溃疡引起消化道出血。
3.巨大、深在溃疡(引起穿孔、出血)。
4.上消化道异物(引起穿孔、出血)。
四、超声检查
1.急诊外伤或行超声介入治疗后见腹腔积液,疑似肝脏、脾脏或肾脏等内脏器官破裂出血的危重病人。
2.急性胆囊炎考虑胆囊化脓并急性穿孔的患者。
3.考虑急性坏死性胰腺炎。
4.怀疑宫外孕破裂并腹腔内出血。
5.大量心包积液合并心包填塞。
6.超声检查发现患者有动脉瘤。
五、X光检查
1.气管、支气管异物。
2.液气胸,尤其是张力性气胸。
3.肺栓塞、肺梗死。
4.食道异物。
5.消化道穿孔。
六、MRI检查
1.严重的颅内血肿、挫裂伤(弥漫性轴索损伤)、蛛网膜
下腔出血的急性期,尤其是考虑动脉瘤或血管畸形破裂出血。
2.硬膜下/外血肿急性期伴明显脑组织受压,有脑疝征象。
3.脑疝、急性脑积水。
4.颅内急性大面积脑梗死(范围达到一个脑叶或全脑干范围或以上)。
5.脑出血或脑梗塞复查MRI,出血或梗塞程度明显加重或中线移位1厘米以上。
6.主动脉夹层。
7.急性胆道梗阻伴急性化脓性胆管炎。
8.急性出血坏死性胰腺炎。
9.液气胸,尤其是张力性气胸。
10.肺动脉栓塞,尤其是发生在肺动脉主干和左右肺动脉处。
七、检验实验室检验项目
1.WBC:<2.5×109/L或>30.0×109/L
2.Hgb:<30g/L或>180g/L(成人)
3.PLT:<30×109/L或>500×109/L(成人)
4.K+:<2.5mmol/L或>6.5mmol/L
5.Na+:<115mmol/L或>160mmol/L
6.Cl-:<80mmol/L或>125mmol/L
7.Ca2+:<1.00mmol/L或>4.00mmol/L
8.Glu:<2.5mmol/L或>30.0mmol/L
9.Urea:>45mmol/L
10.Crea:>1500umol/L
11.PT:<5.0秒或>30.0秒12.pH:<7.0或>7.8
13.PO2:<50mmHg
14.PCO2:<20 mmHg或>100mmHg 八、血药浓度监测
九、病理科
1.特殊情况(如标本过大,取材过多,或多个冰冻标本同时送检等),术中冰冻报告时间超过30分钟时。
2.对送检的冰冻标本有疑问或冰冻结果与临床诊断不符时。
3.遇疑难病例,冰冻不能出具明确结果时。
“危急值”报告程序及流程、登记制度、质控与考核仍按照《关于印发危急值管理制度的通知》(铜人医〔2012〕69号)执行。
本文件自下发之日起执行。
特此通知。
2013年2月27日。
