这8种头颅CT病变一定要认识
如何看头颅CT解读

如何看头颅CT解读⼀、检查⽅法颅脑CT主要⽤横断⾯,有时加⽤冠状断⾯。
横扫多采⽤以听眦线(外⽿孔与外眦联线)为基线,依次向头顶扫描10个切层,层厚10mm,层距10mm.根据病情平扫之后再⾏增强扫描。
有时为了显⽰⼩脑桥脑⾓池或鞍上池的⼩肿瘤,可进⾏脑池造影CT.⼆、正常表现CT诊断主要依据是观察组织密度差异。
颅⾻为最⾼密度⽩影,CT值可达+1000H.⿐窦与乳突⽓房内含空⽓为最低⿊影,CT值为-1000H.充以脑脊液的脑室、脑池为低密度,CT值为0-16H.脑⽪质为薄层⽩带状影,髓质为深浅不等的灰影,⽪质和髓质之间常有清楚的分界线,尾状核密度较⾼,⾎管与脑实质密度相仿,松果体及脉络丛常发⽣钙化⽽呈⾼密度影、CT值取决于钙含量,约40-400H.正常两侧脑实质密度对称,不应出现⼀侧⾼或低密度区。
脑室和脑池在不同层⾯显⽰,(图7-6-8)。
侧脑室边界清楚。
轮廓整齐,形状及⼤⼩对称;透明隔与三脑室在较低层⾯中线上。
蛛⽹膜下腔为薄层低密度带,位于颅⾻内板与脑⽪质之间;半球纵裂显⽰较⾼层⾯,为位于中线的低密度带,外侧裂池对称位于两侧。
鞍上池呈五⾓星形,在鞍上池前1/3可见视神经交叉。
四叠体池居后⽅,外形不整,四叠体突⼊池的前⽅。
环池呈窄带状围绕中脑周边。
后颅窝层⾯可见第四脑室位于中线,呈马蹄形。
可见⼩脑桥脑⾓池和枕⼤池。
枕⼤池变异⼤,常误认为异常。
图7-6 鞍上池1.⼤脑镰2.额叶3.交叉池4.视交叉5.脚间池6.桥脑7.四脑室8.⼩脑9.颞叶10.蝶⾻⼩翼11.外侧裂增强检查时⾎中含碘量增加,使⾎管和组织密度增加,脑⾎管可显影。
静脉窦与脑室脉络膜丛均因⾎中含碘量增强⽽使影像清楚。
[新时代医学搜集整理]三、异常表现(⼀)脑实质基本病理改变病灶直接显⽰是CT诊断的显着优点。
与周围正常密度相⽐,病灶可呈低密度、⾼密度和等密度。
低密度病灶指病灶密度低于正常脑实质密度,⼀些肿瘤内⼤⽚坏死及囊性肿瘤均显⽰低密度灶,此外,脑⽔肿(cerebral edema)、脑梗塞、脑脓肿、囊肿和液体积聚也为低密度灶。
颅脑CT断层诊断图谱
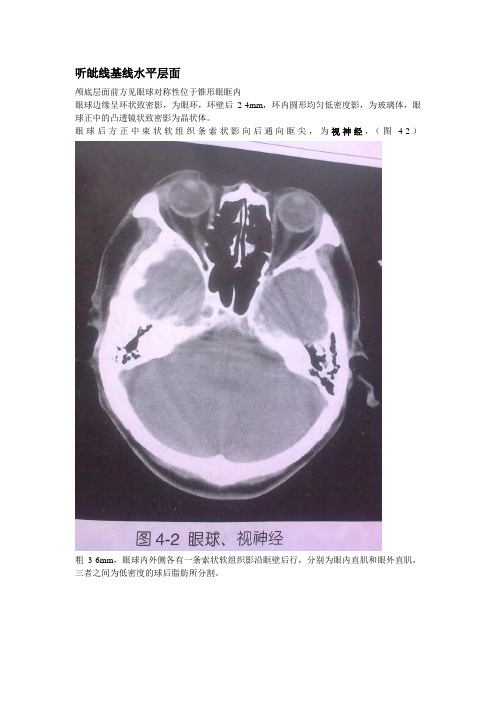
听皉线基线水平层面颅底层面前方见眼球对称性位于锥形眼眶内眼球边缘呈环状致密影,为眼环,环壁后2-4mm,环内圆形均匀低密度影,为玻璃体,眼球正中的凸透镜状致密影为晶状体。
眼球后方正中束状软组织条索状影向后通向眶尖,为视神经,(图4-2)粗3-6mm,眼球内外侧各有一条索状软组织影沿眶壁后行,分别为眼内直肌和眼外直肌,三者之间为低密度的球后脂肪所分割。
眼眶外侧壁由颧骨前部和蝶骨大翼构成,眼眶内侧壁是菲薄的筛板,呈断续细骨线影,与外侧壁一起于眶尖构成视神经管。
两侧眼眶之间是筛窦,后连蝶窦,腔内含气为气体密度。
(图4-3)蝶窦后方是八字形骨影,为左、右颞骨岩部,用骨床观察其内后缘显示对称的小凹陷,为内耳道,口部向内呈喇叭口状,正常时宽度相差不超过2mm。
岩骨外侧较宽大部分为乳突,内有含气之乳突蜂房。
岩骨前方,蝶窦两侧是中颅窝,内含颞下回。
岩骨后方是后颅窝,两侧岩骨于中线相连处的后方有凹面向后的低密度影为桥池,(图4-5)桥池内可见基底动脉(图4-6)的断面呈致密圆点,桥池向两旁后方延伸连于桥小脑脚池,桥池之后,桥小脑脚池之内侧为桥脑,呈圆形或椭圆形。
桥脑后方中央低密度影为第四脑室,多呈凹面向后的马蹄形或近圆形。
第四脑室后方是小脑,中央为小脑蚓部,密度略高,两侧为小脑半球。
脑池、脑室、脑沟及脑裂等腔内含脑脊液,为脑脊液样低密度影。
颅底稍低层面,蝶窦后方中线两侧可见破裂孔,其外侧可见卵圆孔、棘孔,两侧对称或不对称。
后颅窝前正中见八字形的骨性结节为颈静脉结节,其外侧可见圆形影为颈静脉孔。
后颅窝枕内粗隆前方可见枕大池,(图4-8),CT显示率为40%,其形状、大小变异颇大。
上端可延伸至小脑幕或穿通到幕上。
蝶鞍层面听皉线上10mm层面蝶骨小翼的后缘向内向后延伸出两个尖突状为蝶鞍的前床突。
前床突之间为鞍结节,其后方的横行骨影为鞍背。
(图4-9)。
有时呈V字型。
鞍结节与鞍背之间的低密度间隙是垂体窝,内有垂体,正常时不显影。
颅脑常见病变的CT诊断

病例一
中毒
CO中毒脑损伤的发病机理:
CO吸入人体进入血液后,迅速与血红蛋白结合形成碳氧血红 蛋白(HBCO),HBCO不仅不能携带氧,而且还影响氧合血红蛋 白的解离,使血红蛋白失去携氧能力,阻碍氧的释放和传递,导 致机体内形成低氧血症,引起组织缺氧。在人体各种组织中, 脑组织对缺氧最为敏感,往往首先受累,尤以基底节最为明显 。急性CO中毒导致脑缺氧后,脑部血管先发生痉挛,而后扩张, 渗透性增加而诱发脑细胞内水肿。由于缺氧和脑水肿后的脑 血液循环障碍,可造成小血管内血栓形成,缺血性坏死,软化或 广泛的脱髓鞘病变。
颅咽管瘤的发病年龄有两个高峰:8-12岁及40-60岁,无 性别差异。
常因肿瘤压迫邻近器官,产生相应的临床症状后就诊发现,临 床症状依其原发部位、发展方向而定,常表现在颅内压增高、 视觉障碍及内分泌症状。当肿瘤向鞍上生长压迫视交叉时引起 视觉障碍,压迫第三脑室、室问孔时造成脑积水,向下压迫垂 体时产生内分泌症状。
部颅骨内板下间隙增宽,脑室系统扩张。
病例四
男,10岁,外伤1天 左侧颞顶枕叶见不规则脑沟回样钙化,局部脑沟增宽加深,
蛛网膜下腔增宽。 Sturge-Weber综合征
Sturge-Weber综合征
又称颜面部血管瘤--青光眼综合征、皮肤--软脑膜血管瘤病 等,系由于胚胎发育6周时血管系统发育不良,影响到脑、骨 膜、皮肤的血管所致。其主要临床表现有三方面:
头昏,无恶心呕吐,无四肢抽搐。就诊于云阳县人民医院就 诊,行头颅CT提示:左侧额顶部包块伴局部骨折缺损,今
为求进一步治疗,入我院,门诊以“左侧额顶部颅骨病变”
收入。
病例九
患者女,27岁 主诉:G1P0孕35周先兆早产(双胎),嗜睡、失语3h。 主要表现:剖宫产术后1天血压升高,头痛,测血压
24种颅脑疾病CT诊断经典总结

24种颅脑疾病CT诊断经典总结正常颅脑正常颅脑CT平扫可以观察如下内容:1.颅骨骨质情况;2.脑沟,脑池情况;3.脑回,脑灰质与脑白质情况;4.脑室大小,形态,位置与移位情况;5.中线结构是否移位情况。
如发现病灶则应重点描述其发生部位,外形,累及范围,境界,密度变化等情况。
增强影象可以观察脑实质,血管结构及颅内其他结构.正常颅脑CT平扫可以观察脑实质,脑沟,脑池,脑室,颅骨骨质情况,观察中线结构是否移位等情况,增强影象可以观察脑实质增强情况,脑沟,脑池,脑室内有无异常强化。
脑血管病脑梗死脑梗死是急性脑血管闭塞引起的脑组织缺血性坏死,病理上分为缺血性,出血性和腔隙性脑梗死。
病理学分型不同,其CT表现也不同。
病例1:缺血性脑梗死缺血性脑梗死主要表现为闭塞血管供应区内低密度病变,增强扫描可出现脑回状强化,脑梗死发生的部位,病变的形态及病变内密度的高低是判定其病理学分型的主要依据。
书写时应着重强调病变的形态及大小,病变密度的高低及发射功能的部位,便于判断其病理学类型,同时,应注意邻近结构有无占位效应,增强扫描注意观察其强化方式,以便于与脑肿瘤鉴别。
病例2:出血性脑梗死出血性脑梗死是在缺血性脑梗死基础上而同时发生梗死区内的出血,因此,其主要CT表现为大片状低密度区内出现斑点状或斑片状高密度灶。
观察CT平扫的这种混杂密度改变是正确诊断的关键。
病例3:多发腔隙性脑梗死腔隙性脑梗死为脑穿支小动脉闭塞引起的深部脑组织较小面积的缺血性梗死,表现为基底节区,丘脑及脑干等部位斑点状低密度灶,直径一般小于1cm,应强调病变的部位,大小,数目及密度的高低,以便于正常脑血管腔隙,脑软化等相鉴别,应着重观察脑干及丘脑区有无受累。
脑出血脑出血脑出血此处的脑出血主要是指膏血性脑出血,动脉瘤破裂出血,脑血管畸形出血等。
年龄较大的儿童和青壮年以脑血管畸形多见,中年以上动脉瘤破裂出血多见,而老年人则以高血压性脑出血多见。
依不同的疾病,出血可发生于脑实质内,脑室内和蛛网膜下腔,也可同时累及上述部位病例1:急性高血压性脑出血高血压性脑出血病因主要是高血压和动脉硬化,典型易受累的脑小动脉包括外侧豆纹动脉,丘脑膝状体动脉,基底动脉穿支和供应小脑半球,齿状核的动脉,根据病程可分为急性期,吸收期及囊变期。
颅脑正常影像学表现及基本病变

颅脑正常影像学表现1.颅骨平片正常颅骨平片表现,因个体、性别和年龄而异。
颅板分内板、外板和板障。
内、外板呈高密度线形影,板障居中,密度较低。
颅板厚度因年龄和部位而不同。
颅缝包括冠状缝、矢状缝和人字缝,呈锯齿形透亮影。
颅缝内可有缝间骨。
侧位上可显示蝶鞍的形态、大小及结构。
其正常前后径平均11.5mm,深径平均9.5mm,形状分为椭圆形、扁平形和圆形。
后前位上,内耳道显示在眼眶内,两侧对称,宽径不超过10mm,两侧相差不超过0.5mm。
生理性钙化主要有松果体、大脑镰、床突间韧带和脉络膜丛等部位钙化。
生理性钙化的移位仅对颅内占位病变起提示作用。
2.脑DSA颈内动脉经颅底人颅后,先后发出眼动脉、脉络膜前动脉和后交通动脉,终支为大脑前、中动脉。
大脑前动脉主要分支依次是额极动脉、胼缘动脉、胼周动脉等;大脑中动脉主要分支依次是额顶升支、顶后支、角回支和颞后支等。
这些分支血管多相互重叠,结合正侧位造影片容易辨认。
正常脑动脉走行迂曲、自然,由近及远逐渐分支、变细,管壁光滑,分布均匀,各分支走行较为恒定。
3.脑CT(1)颅骨及空腔:颅骨为高密度,颅底层面可见低密度的颈静脉孔、卵圆孔、破裂孔等。
鼻窦及乳突内气体呈低密度。
(2)脑实质:分大脑额、颞、顶、枕叶及小脑、脑干。
皮质密度略高于髓质,分界清楚。
大脑深部的灰质核团密度与皮质相近,在髓质的对比下显示清楚。
尾状核头部位于侧脑室前角外侧,体部沿丘脑和侧脑室体部之间向后下走行。
丘脑位于第三脑室的两侧。
豆状核位于尾状核与丘脑的外侧,呈楔形,自内而外分为苍白球和壳核。
苍白球可钙化,呈高密度。
豆状核外侧近岛叶皮层下的带状灰质为屏状核。
尾状核、丘脑和豆状核之间的带状白质结构为内囊,分为前肢、膝部和后肢。
豆状核与屏状核之间的带状白质结构为外囊。
(3)脑室系统:包括双侧侧脑室、第三脑室和第四脑室,内含脑脊液,为均匀水样低密度。
双侧侧脑室对称,分为体部、三角部和前角、后角、下角。
(4)蛛网膜下腔:包括脑沟、脑裂和脑池,充以脑脊液,呈均匀水样低密度。
头颅CT和MRI有什么不同

头颅CT和MRI有什么不同发表时间:2020-06-09T08:50:01.001Z 来源:《航空军医》2020年3期作者:赵德诚[导读] 头颅CT就是利用CT检查头部病变,包括外伤、炎症、肿瘤、血管病变、中毒、变性、代谢性疾病等(崇州二医院四川崇州611230)小区里王大妈前几天突发肢体瘫痪、言语不清,紧急入院后进行头颅CT检查,结果显示是脑梗塞,医生建议再进行MRI检查。
王大妈家人产生疑问:头颅CT和MRI有什么区别?哪一种检查方法更好呢?下面对此进行简单论述。
1.什么是头颅CT?头颅CT就是利用CT检查头部病变,包括外伤、炎症、肿瘤、血管病变、中毒、变性、代谢性疾病等。
头颅CT检查时,患者通常选择仰卧位,先扫定位片,然后确定扫描范围,最后行横断位扫描。
扫描时以听眦线或听眉线为基准,两侧对称,从基线向上扫描至颅顶。
一般情况采用层厚10mm连续扫描,特殊疾病采用5mm薄层扫描。
此外,冠状位扫描也比较常用,是显示垂体微腺瘤的最佳体位,层厚一般为2-3mm。
鞍区、颞叶、小脑幕交界处,以及大脑半球凸面病变,均要冠状位扫描,更好地显示出病灶特点。
总结起来,头颅CT可以诊断的疾病有:颅内低压综合征、脑梗死、神经棘红细胞增多症、多房棘球蚴病、小儿外部性脑积水、早期婴儿型癫痫性脑病、小儿后颅窝型脑积水综合征、小儿慢性硬膜下血肿、硬脑膜下血肿等。
2.什么是颅脑MRI?颅脑MRI就是对脑部进行MRI检查,观察脑部有无病变,明确疾病是否是脑结构改变引起的。
正常脑组织MRI成像可见灰质、白质的界限清楚,T1WI上白质信号高、灰质信号低;T2WI上灰质信号高、白质信号低;脑叶、脑沟、脑裂、脑池、脑室的形态自然,没有变形、增大、缩小等情况,中线结构居中。
颅脑MRI检查时,是利用外磁场和物体的相互作用成像,高能磁场对人体是无害的。
总结起来,颅脑MRI可以诊断的疾病有:痴呆、分水岭区脑梗死、腔隙性脑梗死、进行性核上性麻痹、橄榄体脑桥小脑萎缩、多系统萎缩、血管性帕金森综合征、Machado-Joseph病、肺炎球菌脑膜炎、小儿原发性脑干损伤等。
颅脑影像学检查和应用

颅脑影像学检查和应用一、头颅平片常规投照位置为正位、侧位。
在颅骨病变、颅骨外伤、颅内压增高、颅内钙化、先天性畸形等的诊断上有一定价值。
特殊解剖部位则需特殊投照位置。
如:汤氏位、颏顶位、眼眶位、视神经孔位等。
目前,随着 CT、MRI的广泛使用,越来越多地取代了平片。
二、脑血管造影随着X线设备、对比剂、电脑技术和介入治疗工具的不断改进和发展,目前已经可以进行经导管全脑血管造影、数字减影脑血管造影。
脑血管造影不仅用于诊断血管畸形、动静脉瘘、动脉瘤、烟雾病等血管疾患的诊断,还可用于观察病灶血供,肿瘤染色,更重要的是近来已经作为经导管施行介入性治疗的重要手段。
常规脑血管造影时采用 Seldinger 技术穿刺股动脉,放置动脉鞘,造影导管经鞘插至主动脉弓部,导丝导引下将导管超选择插至双侧颈内动脉后,以4~5ml/s的速度高压注入 300 mgl/dl碘海醇(欧乃派克),总量8~10ml.先后正侧位造影,观察颈内动脉、大脑前动脉和大脑中动脉及其分支与走行,实质期染色以及静脉回流。
然后将导管插入一侧椎动脉,以3~4ml/s速度高压注入对比剂,总量6~8ml,取侧位及枕骨位像,以显示椎-基底动脉系统,大脑后动脉和小脑动脉,如有需要,再以同样的方法行对侧椎动脉造影。
必要时行3D动态造影,详细观察靶动脉不同角度的走向及形态。
数字减影血管造影(DSA)的广泛应用,与常规造影相比,可以获得更清晰的图像,减少对比剂用量,从而减少了相关并发症,比较安全,同时也为许多脑血管疾病患者,如脑血管畸形、动脉瘤、硬脑膜动静脉瘘等疾病的治疗提供了一个可行性的治疗途径。
三、CT 检查(一)常规 CT检查1.CT检查前准备给予镇静药。
5岁以下不能配合检查的小儿给予10%水合氯醛以0.5ml/kg口服,待患儿入睡后即可开始检查。
2.平扫通常选用横断面扫描,根据病变选择基线,常规用听眶上线(SML)或听眦线。
常规层厚8~10mm,层距8~10mm。
头颅ct脑池讲解

头颅ct脑池讲解1.引言1.1 概述头颅CT脑池是一种常用的医学影像技术,用于检查和诊断头部疾病和病变。
它通过使用计算机断层扫描技术来获取高清晰度的头颅影像,从而可以准确地观察和评估脑部结构和组织的情况。
头颅CT脑池扫描是一种非侵入性的检查方法,具有较高的精确性和准确性。
在头颅CT扫描过程中,患者需要躺在扫描床上,头部被固定在特定的位置。
然后,扫描仪将通过旋转在不同角度下拍摄一系列的X射线图像。
这些图像将由计算机处理和重建,生成详细的头颅影像。
医生可以通过这些影像来观察脑部结构的形态、位置和组织间的关系。
这对于识别和评估头部损伤、肿瘤、出血等疾病和异常情况非常重要。
头颅CT脑池在临床中具有广泛的应用。
它不仅可以帮助医生诊断各种脑部疾病,还可以用于评估疾病的严重程度和发展趋势。
此外,头颅CT 脑池还可以作为手术规划和治疗过程中的引导,提供重要的解剖信息和指导医生进行手术操作。
它还可以用于随访观察和疗效评估,以监测治疗效果和疾病的进展情况。
总之,头颅CT脑池是一种可靠、安全、非侵入性的医学影像技术,对于头部疾病的诊断和评估具有重要的临床意义。
它在医学领域中的应用前景广阔,将继续为医生和患者提供准确、可靠的诊断结果和治疗方案。
在接下来的章节中,我们将更详细地介绍头颅CT扫描的基本原理和过程,以及CT脑池在医学中的意义和作用。
1.2 文章结构文章结构部分的内容如下:文章结构本文共分为引言、正文和结论三个部分。
引言部分介绍了本文的概述、文章结构以及目的。
首先,对头颅CT 脑池的讲解进行了简要概述,说明了本文将要深入介绍头颅CT脑池的相关知识。
接下来,对文章的结构进行了说明,包括引言、正文和结论三个部分,以方便读者对整篇文章的结构和内容有一个整体的认识。
最后,明确了本文的目的,即通过对头颅CT脑池的讲解,让读者了解其基本原理、意义和应用前景。
正文部分是本文的重点内容,分为头颅CT扫描的基本原理和过程以及CT脑池的意义和作用两个方面。
头颅CT读片技巧

筛窦
眼球
颧弓
蝶窦 颈内动脉 (破裂孔)
外耳道 第四脑室
小脑半球 小脑扁桃体 小脑溪
眼眶外侧壁 颅 底
颞极 层 面
鼓室 眦 乳突 耳 气房 线 层 岩骨 面
延髓 桥小脑角池
内枕骨粗隆
内直肌
颈内动脉
桥小脑角池 亨氏暗区 第四脑室
晶状体 眼球
颞叶极部 蝶 窦 层 面
桥脑 小脑半球
筛窦 蝶窦 基底动脉 桥脑
七、灰质异位
【典型病例】 患者,男,癫痫间断发作20年来诊。
【CT诊断要点】
1. 一般呈板层或团块状,多位于半卵圆中心或侧脑室旁 白质内,呈相对稍高密度,与正常灰质密度相等,病变 周围无水肿和占位效应;可伴发头小畸形、胼胝体发育 不良、小脑发育异常等先天发育畸形。 2. 增强扫描病变区与正常大脑灰质的强化一致。
乙状窦
小脑中脚 小脑延髓池
视神经
海绵窦
蝶
颞叶
窦
桥小脑角池 顶 部
第四脑室 层
面
小脑半球
小脑蚓
直回 前床突 海绵窦 鞍背 第四脑室 乳突气房
小脑半球
鸡冠
视神经管 蝶
垂体窝 鞍
侧脑室下角 垂 桥前池 体裂池 基底动脉
侧脑室下角
中脑 四叠体池
额叶直回
外侧裂池
大脑中动脉 鞍
海马
上
颞叶
池
二、脑裂、脑沟和脑回发育畸形
【典型病例】 1.患者,男,8岁,间断性抽搐半年就诊。 2.患者,女,21岁,间断性头疼,智力低下。
【CT诊断要点】
1. 两侧或单侧中央前、后回区大脑表面异常增宽或较 窄的裂隙延伸到侧脑室的室管膜下区。 2. 侧脑室外壁局限性峰状突起,与裂隙相连,裂隙边 缘可见密度较高的皮层灰质结构。
CT诊断报告模板大全

《CT诊断报告模板》--头颅一:正常头颅CT平扫未见异常脑实质未见异常密度区,各脑室、脑池大小形态显示正常,中线结构居中,颅骨未见异常。
二:异常的颅内病变外伤性硬膜外血肿例如:1.左/右侧额/颞/顶部硬膜外血肿双侧额/颞/顶部颅骨内板下方可见一双凸状/梭形高密度区,密度均匀,边界清楚,脑室受压变形,中线结构向对侧移位,骨窗条件下可见双侧额/颞/顶部颅骨线性骨折,余脑内未见异常。
2硬膜下血肿(分急性和慢性,急性为高密度,慢性为等密度或低密度。
)双侧额/颞/顶部颅骨内板下方可见一新月状高、低或等密度,密度均匀,边界清楚,脑室受压变形,中线结构向对侧移位,骨窗条件下可见/未见骨折线,余脑内未见异常。
3脑挫伤脑实质内见不规则低密度区,脑室可受压变形或移位,但中线结构多无移位。
余脑室脑池系统显示形态正常。
颅骨无明确骨折。
4脑挫裂伤脑实质内见不规则低密度区,中间伴有不规则高密度,脑室受压变形移位,脑室脑池系统显示正常或变小。
颅骨无明确骨折或伴有骨折。
三:颅内占位性病变1单发和多发占位(1)单发占位脑实质区可见类圆形或不规则形混合密度,中间可见囊状低密度或不规则钙化周边伴有低密度,脑室受压变形移位,中线向对侧移位,增强后病变呈不规则强化或明显增化,颅骨骨质无变化。
多见于胶质瘤。
水肿范围大病变小多见于转移瘤或3-4级胶质瘤,转移瘤多见于脑皮层(质)区。
(2)多发占位脑实质区可见多发大小不等类圆形混合密度或高密度,周围大片水肿带明显,病灶与水肿成反比,增强扫描后见病灶呈不规则环状及小结节状强化,周围水肿无强化,中线结构向左/右侧偏移。
多见于转移瘤。
1)脑囊虫脑实质内可见多发圆形低密度区/高密度钙化,增强扫描无强化/小结节状环形强化,并见环内头节,可有灶周水肿,脑室、池显示正常,中线无移位。
2)蛛网膜囊肿脑裂、脑池扩大,其内充满液体与脑脊液密度一致,边界清晰,局部脑组织可推压移位,可有局部颅骨受压变薄,增强扫描无强化,余脑实质未见异常密度,中线结构无移位。
头颅CT简读-课件(2)

了解头颅CT 头颅大体解剖结构 头颅CT正常简读 了解颅脑基本病变的主要CT表现
CT扫描基线
扫描基线 听眉线:外眶上嵴到耳屏上缘 听眦线:外眼眦到耳屏上缘头 听眶线:外眶下嵴到耳屏下缘
颅脑扫描 一般以听眶下线为基线向上扫至头顶 层厚:8-10 mm, 层距:10 mm
CT头颅扫描
(四) 较少见的还有直回疝、小脑幕裂孔上疝和切口疝等。
小脑幕切迹疝
脑内肿瘤和脑外肿瘤的CT表现
(一)脑内胶质瘤起源于脑白质,转移瘤居脑皮层 或皮层下。 CT表现: 1.肿瘤主要部分仍位于脑实质内; 2.瘤周多有水肿,肿瘤与正常脑组织分界欠清楚; 3.肿瘤以窄基与硬膜相接融; 4.颅骨一般无改变。另外,还有相应部位的脑功 能受损。
(一) 低密度肿瘤,其内部成分可以是肿瘤 的坏死组织、水分和脂类。
坏死的肿瘤常见于星形细胞瘤、室管膜 瘤、髓母细胞瘤和转移瘤等。
水样密度病变有蛛网膜囊肿、囊性胶质 瘤等。
脂类密度病变CT值更低,多为负值,见 于脂肪瘤、表皮样囊肿、皮样囊肿等。
(二)高密度肿瘤,其内部成分可以是实性肿 瘤,也可以是肿瘤内部的出血或钙化。这三者的 CT值是依次增加的。
CT表现 ①平扫呈均匀高密度影(75%)、等密度(25%)、 低密度(1%)类圆形肿块,边缘清晰。 ②附于硬膜表面(基底宽与硬膜成钝角)。 ③钙化(占15%-20%)。 ④邻近骨质改变。 ⑤瘤周水肿。
⑥90%呈明显均一强化,10%-15%呈不典型环 状强化。
⑦上矢状窦旁的脑膜瘤可因静脉窦受侵而产 生脑水肿。
★ CT增强:脑实质转移瘤多呈均一或环状强化。室管 膜下转移则为沿脑室周围出现带状强化影。柔脑膜转 移为脑池、脑沟弥漫强化和皮质结节。硬脑膜转移多 为硬膜局限性增厚并明显强化或呈结节状强化,少数 可表现为与硬脑膜广基相连的异常强化的肿块,类似 脑膜瘤。颅骨转移为骨破坏区内异常强化的肿块,可 突破颅骨达头皮下
头颅CT和MRI有什么不同

头颅CT和MRI有什么不同作者:杨永海来源:《健康必读·下旬刊》2019年第12期【中图分类号】R542 【文献标识码】B 【文章编号】1672-3783(2019)12-03--01来自四川的张先生反映,一星期前,母亲突发单侧肢体瘫痪、无法正常言语,紧急送到医院后,医生建议进行头颅CT检查,结果显示为脑梗塞,此时医生建议再进行磁共振成像(MRI)、磁共振成像血管造影(MRA),张先生不解,头颅CT检查与MRI检查究竟有什么不同。
CT检查是利用X线进行检查,辐射比较强,检查时间短,易于快速诊治。
通常情况下,中风患者就医推荐进行头颅CT检查。
MRI图像清晰度高于头颅CT,检查过程无辐射,对人体无危害,临床检查各类脑血管疾病主要采用CT和MRI检查。
一、什么是头颅CT头颅CT是利用CT进行颅脑内部检查的方法,临床应用广泛。
如患者存在头部外伤,利用头颅CT检查效果较好[1]。
头颅CT可准确显示出颅内肿瘤的大小、数目、部位、钙化程度、扩散程度、密度、轮廓等。
头颅CT可用于多种疾病的临床诊断,主要包括脑梗塞、脑出血、蛛网模下腔出血、脑静脉闭塞、血管畸形、颅内血肿、颅骨骨折、颅内肿瘤、脑膜炎、脑炎、脑脓肿、脑退行性病变,也可用于术后或放射治疗后的检查。
头颅CT检查用时短,能够准确显示出患者颅内压升高、水肿等病变情况,对新鲜血液具有极强的敏感性,通过对脑血管疾病的准确诊断可为后续治疗提供支持。
另外,头颅CT可分辨血肿的范围、大小、形态、脑组织压迫等情况,便于医护人员观察颅内血肿、颅脑损伤的缩小及吸收,确定患者是否存在脑穿通畸形、脑积水、脑软化、脑萎缩等后遗症。
二、什么是MRIMRI是磁共振成像的英文简称,通过磁共振成像,从被检查人体中获取电磁信号,进而实现对各类疾病的有效诊断。
MRI的软组织对比分辨力高,可呈现出冠状面、横断面、矢状面、斜面等体层的准确图像,无骨伪影干扰,检测过程中不会产生电离辐射,也不会对患者机体造成不良影响。
头颅CT及MRI读片技巧

靠近枕骨大孔
十、脑室系统
侧脑室:双侧额角(前角)、体部、三角区(房部)、 枕角(后角)及颞角(下角)
第Ⅲ脑室:位于两侧丘脑和下丘脑之间,为一狭窄的 空腔,经室间孔与侧脑室相通,经导水管与第Ⅳ脑室 相通。室间孔位于前连合上方几毫米处。第Ⅲ脑室前 壁为前连合和终板,底为下丘脑和丘脑下部组成(矢 状面可见视交叉上隐窝和漏斗隐窝),顶为中间帆, 后壁为后连合及松果体隐窝
基底节
尾状核 丘脑
内囊
外囊
豆状核
尾状核
三、胼胝体
胼胝体:连接两侧大脑半球的巨大白质联 合,构成侧脑室体部和额角的顶
由前向后分为四部分:前下细薄的嘴部、前面 弯曲的膝部、较长且平直的体部和后端膨大的 压部。嘴部向下延伸与终板相连
胼胝体辐射:经过胼胝体的纤维束呈扇形向两 侧半球投射
胼胝体膝部
大脑镰:为硬脑膜返折形成,前窄后宽,内有 上、下矢状窦,后方与小脑幕相延续
大脑前动脉:由前向后走行于纵裂内
中央沟
将额叶和顶叶分开。是大脑凸面最深的一 条脑沟
前方:额叶中央前回——运动皮层 后方:顶叶中央后回——感觉皮层 额叶前下方(由内向外):直回、内侧眶回、
外侧眶回 额叶外侧面(由上而下):额上回、额中回、
通过松果体柄连于第Ⅲ脑室顶的后部,柄分为上脚和下脚, 中间夹着松果体隐窝。上脚连于缰连合,下脚连于后连合, 其内均含有神经纤维
5%的正常人松果体为囊性
上方与大脑大静脉相邻,前下方为四叠体板及中脑导 水管
被膜及来自被膜并深入腺体的小隔内均有丰富的微血管→正 常松果体增强明显
松果体
六、垂体
正常垂体前叶为均匀等信号,其上缘平直或略凹 陷,正常垂体的最大高度根据不同的人群有不同 的标准,称之为“6(儿童), 8(男性、绝经后女性), 10(年轻女性), 12(妊娠、哺乳女性)”(mm)原则
头颅CT七大坑,你掉进去过几个?

头颅CT七大坑,你掉进去过几个?头颅平扫 CT 是急诊筛查各种神经系统疾病最常用的检查方法,大约 1/14 的急诊患者接受过头颅 CT 检查,然而急诊中容易忽视和漏诊的头颅 CT 征象还有很多。
发表于 The Journal of Emergency Medicine 的一篇综述总结了临床中急诊医师容易忽略的头颅 CT 征象,希望借此来帮助临床医生的诊疗。
1. 大脑中动脉高密度征大脑中动脉高密度征(HMCAS)是提示大脑中动脉(MCA)血栓形成的高度特异性征象,其可见于35%-50% 的确诊MCA 闭塞患者中,该征象与早期出现脑实质低密度灶、出血转化及更大面积的梗死、预后不良均相关。
其中可能漏诊的是远端MCA 闭塞,因M2 段可能仅出现轻微高密度影,并且隐藏在外侧裂脑池中(图1)。
因此,在检测HMCAS 时,需要观察整段 MCA,有时甚至需要进行薄层扫描。
图 1 平扫和增强 CT 显示远端 MCA 闭塞。
(A)右侧 MCA-M2 段出现局灶性高密度影,并且隐藏在外侧裂脑池中;(B)右侧额下回出现低密度灶,表示近期梗死;(C)CT 增强血管造影显示右侧M2 段充盈缺损,与 A、B 图中高密度和低密度影相对应2. 脑实质异常卒中发病 48 小时内首次 CT 扫描发现的缺血灶体积大小与卒中后1 周及 3 个月时神经功能障碍程度呈正相关,而超早期(< 4 小时)即出现 CT 阳性征象可能提示出血转化及脑损伤风险。
患者存在陈旧梗死灶时可能发生误判,回顾既往 CT 检查结果对于判断新旧梗死灶至关重要(图 2)。
图 2 71 岁男性患者,既往有过大脑前动脉和大脑中动脉内侧分水岭区梗死,新发左侧肢体无力。
(A)既往 CT 显示右侧额叶局灶性低密度影;(B)此次就诊新的头颅CT 显示更大范围的灰白质分界不清,疑似新发梗死;(C)DWI 证实了新发梗死将现有 CT 与既往 CT 进行比较,对于鉴别轻微密度减低是否为新发急性梗死十分关键(图 3)。
头颅ct检查报告单

头颅CT检查报告单介绍头颅CT检查报告单是一份医疗文件,用于记录头颅CT扫描结果的详细信息。
这份报告单对于医生来说非常重要,它可以帮助医生诊断和治疗各种头颅疾病和损伤。
本文将向您介绍头颅CT检查报告单的内容和结构。
报告单信息头颅CT检查报告单通常包含以下信息:1.患者信息:包括患者的姓名、性别、年龄和病历号等基本信息。
2.医院信息:包括检查日期、检查科室和医生的姓名等。
3.检查目的:描述进行头颅CT检查的原因,如头痛、失眠、头部外伤等。
4.检查结果:详细描述头颅CT扫描的结果,包括影像学表现和结论。
影像学表现头颅CT检查通过X射线技术生成一系列头颅的横断面图像。
这些图像可用于评估头颅结构的异常和病变。
影像学表现通常包括以下几个方面:1.骨骼结构:包括颅骨、面骨和颞骨等。
报告单会描述骨骼是否完整、有无骨折或畸形等。
2.脑组织:包括脑实质、脑室和脑膜等。
报告单会检查脑组织的密度、大小和形态等。
3.血管系统:包括颈动脉、脑动脉和静脉系统等。
报告单会描述血管是否通畅、有无血栓或动脉瘤等。
4.脑脊液系统:包括脑脊液和脑脊液循环系统等。
报告单会评估脑脊液的分布和循环情况。
结论头颅CT检查报告单最后会提供一个结论,总结患者的检查结果。
结论通常包括以下几个方面:1.疾病诊断:根据头颅CT扫描的结果,给出对疾病的诊断,如脑出血、脑肿瘤或脑膜炎等。
2.病变评估:描述疾病或损伤的程度和范围,如大小、位置和数量等。
3.治疗建议:根据诊断结果,提供医生的治疗建议,如手术、药物治疗或放疗等。
总结头颅CT检查报告单是一份重要的医疗文件,它记录了头颅CT扫描的结果和医生的诊断意见。
通过阅读头颅CT检查报告单,医生可以更好地了解患者的头颅状况,并制定相应的治疗方案。
希望本文对您了解头颅CT检查报告单有所帮助。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
这8种头颅CT病变一定要认识
展开全文
01
颅骨骨折
额骨骨折:左侧额窦内外侧壁骨折;
左侧颞骨骨折。
02
硬膜外血肿
硬膜外血肿、颅内积气(提示骨折)
硬膜外血肿(凸透镜样;可有或无颅骨骨折)。
03
硬膜下血肿
右侧硬膜下血肿(急性-高密度,慢性-低密度);右侧大脑水肿,中线结构移位。
(小脑幕下)硬膜下血肿
(大脑镰左侧)硬膜下血肿:可见轻度占位效应。
左侧硬膜下血肿:呈等密度,有占位效应,中线结构移位。
双侧亚急性硬膜下血肿:左侧可见急性出血,双侧占位效应平衡,中线结构无移位。
双侧等密度硬膜下血肿
04
蛛网膜下腔出血
外伤性蛛网膜下腔出血:脑沟、脑池内可见高密度影。
额叶及颞叶脑挫伤:脑出血并周围水肿,可随时间扩大,导致占位效应及脑疝。
由于受周围骨质影响,脑基底部挫伤容易遗漏。
头部枪伤:可见子弹轨迹,穿越大脑中线,其毁灭性后果导致:侧脑室积血,蛛网膜下腔出血,脑积水(侧脑室颞角扩大),小脑幕疝(脑干周围基底池消失或不对称)。
动脉瘤破裂导致蛛网膜下腔出血、脑室积血、非交通性脑积水。
与外伤性蛛网膜下腔出血不同,动脉瘤破裂导致的SAH常不累及大脑凸面,而位于基底池附近。
脑动脉瘤常位于鞍上池的Willis环血管。
A:四脑室积血;B:中脑导水管、环池、右侧侧脑室颞角积血,前交通动脉处(动脉瘤好发位置)出血密度较高;C:三脑室积血;D-F:侧脑室积血,蛛网膜下腔出血(血液代替了脑脊液)。
05
高血压性脑出血
高血压性脑出血:
•自发性出血;
•继发于长期高血压及慢性血管病;
•常见于基底节区、丘脑、脑桥、小脑。
A:占位效应,相邻脑沟、脑池消失;F:脑出血破入四脑室。
钩回疝:是当代偿机制不能适应占位性病变时的结果。
基底节区大量高血压性脑出血,破入脑室及蛛网膜下腔,周围水肿,脑干周围空间消失;脑干出血、脑积水。
06
脑梗死
缺血性脑卒中。
早期:脑水肿,灰白质分界模糊,脑沟消失;中期:病变区域密度减低;晚期:脑实质体积缩小。
A:陈旧性脑梗死,右枕叶体积缩小;
B:左枕叶急性脑梗死,灰白质分界模糊,脑沟消失;
另一患者:
C、D:亚急性期脑梗死,低密度,无明显占位效应。
左侧大脑中动脉供血区脑梗死(亚急性期):低密度,轻度水肿。
缺血性脑卒中发作2-4天时,占位效应最明显。
07
脑积水
脑积水,并脑室分流。
08
占位性病变
急诊患者的症状大多由于病变的占位效应所引起。
能引起脑水肿及占位效应的病变有:原发肿瘤或转移瘤,血管畸形,炎性病变(弓形虫、脑脓肿)。
本例:肿瘤密度较高,邻近大脑镰,周围可见大片低密度水肿区。
来源:熊猫放射
◆◆◆ ◆◆
·急诊·医学·资讯·
我的2020,与10w+读者一起观医生医事,学医学知识
你们“在看”吗。
