2019中国高尿酸血症与痛风诊疗指南解读 -总论篇20190122(1)
高尿酸血症的诊疗

三、高尿酸血症与合并症
尿酸,作为嘌呤分解代谢的终产物,被认为是与各种微血管和大血管疾病:高血 压,代谢综合征,冠状动脉疾病 CAD,糖尿病,脑血管病疾病和慢性肾病 CKD 以及其他心血管疾病相关的一个重要因素。多项观察性研究结果显示,高尿酸血 症与多种疾病的发生、发展相关。血尿酸每增加 60μmol/L ,高血压发病相对危 险增加1.4 倍,新发糖尿病的风险增加17% ,冠心病死亡风险增加12% 。同时, 这些并发症会增加HU的发病率。
与中风
在鹿特丹研究(n = 4385)中,高的 sUA 水平被认为是没有中风史患者中,中风风险的主要因素。 在调整年龄和性别后最高(95%CI)与最低(最高值的五分之一)sUA 水平的风险比的值如下: CVD 为 1.68(1.24-2.27),MI 为 1.87(1.12-3.13),中风为 1.57(1.11-2.22),缺血性中风 为 1.77( 1.10-2.83),出血性中风为 1.68(0.68-4.15)。sUA 水平可能与基底神经节的存在(p = 0.0001),数量(p = 0.001),大小(p = 0.001),腔隙性梗死(LI)的位置(p = 0.0038) , 深白质(DWM)(p <0.0001)和脑桥(p = 0.0156)呈正相关。病理学上,其临床表现为动脉硬 化和动脉粥样硬化。LI 的发生率会在 sUA 水平达到 5.7 mg / dL 后开始升高。 HU 可能会大大增加 中风风险,即使在心房颤动风险较低的患者中,与高尿酸血症相关的 sUA 水平也可能构成中风的独 立危险因素。
与高血压
在一个涉及18项研究(n = 54,607)的大荟萃分析中格雷森等人证实sUA指数每增加1%,就会升高13%的高 血压发病率。库巴瓦拉等人在他们的回顾性队列研究中(n = 3584)报道 sUA水平是高血压前期高血压发 展的强风险标志物。由前期高血压超过5年发展为高血压的累积发病率为25.3%,HU 患者(n = 726)的高 血压累积发病率为 30.7%,明显高于无HU患者24.0%的发病率(n = 2858; p <0.001)。在 Pressioni Arteriose Monitorate e Loro Associazioni(PAMELA)研究中,2045 名参与者接受了研究 CV 风险的复杂评 估,包括 sUA 水平,代谢水平,肾脏和人体指数变量,左心室(LV)质量指数,以及日常血压的测量。监 测平均时长16 年。新发高血压比例在收缩压(SBP)或舒张压(DBP)的人群中比例较正常人群大。在随 后的检查或引入抗高血压治疗后,sUA每增加1mg/dL都会明显增加急性高血压风险([OR]1.34,95%置信区 间(CI) 1.06-1.7,p = 0.015; OR 1.29,95%CI 1.05-1.57,p = 0.014)
中国高尿酸血症与痛风诊疗指南(2019)

中国高尿酸血症与痛风诊疗指南(2019)作者:中华医学会分泌学分会正文近年来,中国高尿酸血症与痛风患病率急剧增加,亟需制订基于国人研究证据的临床循证指南。
为此,中华医学会分泌学分会遵循国际通用GRADE分级方法,采用临床循证指南制订流程,由方法学家在的多学科专家参与制订了本指南。
本指南包含3条推荐总则和针对10个临床问题的推荐意见,涵盖了高尿酸血症与痛风的诊断、治疗和管理;首次提出了亚临床痛风、难治性痛风的概念和诊治意见;首次对碱化尿液相关问题进行了推荐;首次对痛风常见合并症药物选择进行了推荐。
本指南旨在为临床医生和相关从业者对高尿酸血症与痛风的诊疗决策提供最佳依据。
高尿酸血症是嘌呤代紊乱引起的代异常综合征。
无论男性还是女性,非同日2次血尿酸水平超过420 μmol/L,称之为高尿酸血症。
血尿酸超过其在血液或组织液中的饱和度可在关节局部形成尿酸钠晶体并沉积,诱发局部炎症反应和组织破坏,即痛风;可在肾脏沉积引发急性肾病、慢性间质性肾炎或肾结石,称之为尿酸性肾病。
许多证据表明,高尿酸血症和痛风是慢性肾病、高血压、心脑血管疾病及糖尿病等疾病的独立危险因素,是过早死亡的独立预测因子[1]。
高尿酸血症和痛风是多系统受累的全身性疾病,已受到多学科的高度关注,其诊治也需要多学科共同参与。
高尿酸血症与痛风是一个连续、慢性的病理生理过程,其临床表型具有显著的异质性。
随着新的更敏感、更特异的影像学检查方法的广泛应用,无症状高尿酸血症与痛风的界限渐趋模糊[2,3]。
因此,对其管理也应是一个连续的过程,需要长期、甚至是终生的病情监测与管理。
高尿酸血症在不同种族患病率为 2.6%~36%[4,5,6],痛风为0.03%~15.3%[7],近年呈现明显上升和年轻化趋势[4,8,9]。
Meta分析显示,中国高尿酸血症的总体患病率为13.3%,痛风为1.1%[10],已成为继糖尿病之后又一常见代性疾病。
目前,我国广大医务工作者对高尿酸血症与痛风尚缺乏足够的重视,在对其诊断、治疗及预防等的认知方面存在许多盲区与误区,存在诊疗水平参差不齐、患者依从性差、转归不良等状况[11,12]。
痛风及高尿酸血症基层诊疗指南

早期发现和治疗
定期体检:监测血尿 酸水平,早期发现高
尿酸血症
健康饮食:避免高嘌 呤食物,如海鲜、动
物内脏等
适量运动:保持体重, 增强体质,降低痛风
风险
合理用药:在医生指 导下,使用降尿酸药 物,控制血尿酸水平
感染性关节炎:关节疼痛、肿胀、发 0 6 热、功能受限,但血尿酸水平正常
3
生活方式调整
饮食控制:减少高嘌呤 食物摄入,如海鲜、动
物内脏、豆类等
饮水:增加水分摄入, 每天至少喝2000毫升
水
运动:适度进行有氧运 动,如散步、慢跑、游
泳等
体重控制:保持正常体 重,避免肥胖
戒烟限酒:戒烟,限 制酒精摄入
定期体检, 及时发现 和治疗相 关疾病
避免吸烟 和过量饮 酒,减少 对健康的 影响
01
02
03
04
05
06
定期体检
定期检查血尿酸 水平,了解病情 变化
01
定期检查肾脏功 能,预防肾结石 等并发症
02
04
定期检查关节功 能,了解病情进 展,及时调整治 疗方案
03
定期检查血压、 血糖、血脂等指 标,预防高血压、 糖尿病等疾病
辅助检查
01
血尿酸检测:了解血尿酸水平,判 02
关节超声检查:观察关节内部结构,
断病情严重程度
判断是否存在痛风石
03
关节X线检查:观察关节内部结构, 04
肾功能检查:了解肾脏功能,判断
判断是否存在痛风石
是否存在肾功能损害
05
血糖、血脂检测:了解血糖、血脂 06
尿液检查:了解尿液酸碱度,判断
水平,判断是否存在代谢综合征
是否存在尿酸排泄障碍
2020CSE《中国高尿酸血症与痛风诊疗指南(2019)》解读

2020CSE《中国高尿酸血症与痛风诊疗指南(2019)》解读导读:“非布司他推荐级别,国内国外指南为何明显不同?”、“‘亚临床痛风’概念的提出意义在哪?”、“糖皮质激素为何仅被推荐为二线镇痛用药?”......2020年8月20日,“中华医学会第十九次全国内分泌学学术会议(CSE)”火热召开,在本届CSE大会上,来自中国人民解放军总医院第一医学中心的吕朝晖教授以“2019中国高尿酸血症和痛风指南解读”为主题进行了精彩报告,小编整理如下。
《中国高尿酸血症与痛风诊疗指南(2019)》一经发布,在业内引起了巨大反响,内容丰富且有诸多亮点和创新点。
吕朝晖教授拣选了其中6点进行了精彩解读,同时也解答了部分医生心中的诸多疑惑。
演讲内容包括以下六个部分:1.强调疾病知晓的重要性和终身管理的理念;2.亚临床痛风概念的提出;3.首次提出碱化尿液的方法和控制目标;4.制定了“难治性痛风”的定义;5.细化NSAIDs在痛风发作或预防发作时的推荐或建议;6.强调糖皮质激素个体化使用原则。
亮点一:新版指南强调疾病知晓的重要性和终身管理的理念1.三项建议,强调长期乃至终身治疗理念➤建议所有高尿酸血症与痛风患者始终保持健康的生活方式;➤建议所有高尿酸血症与痛风患者知晓并终生关注血尿酸水平的影响因素,始终将血尿酸水平控制在理想范围;➤建议所有高尿酸血症和痛风患者都应了解疾病可能出现的危害,并定期筛查和监测靶器官损害和控制相关合并症。
2.患者应了解疾病的危害和管理的意义危害:血尿酸水平升高是高尿酸血症和痛风及其相关合并症发生、发展的根本原因;意义:血尿酸长期达标可明显减少痛风发作频率、预防痛风石形成、防止骨破坏、降低死亡风险及改善患者生活质量,是预防痛风及其相关合并症的关键。
因此,所有高尿酸血症和痛风患者,应知晓需终身将血尿酸水平控制在240-420umol/L,并为此可能需要长期甚至终生服用降尿酸药物。
3.部分患者需终生用药➤大部分患者:需终生降尿酸药物治疗;➤部分患者:若低剂量药物能够维持长期尿酸达标且没有痛风石的证据,可尝试停用降尿酸药物,但仍需要定期检测血尿酸水平,维持血尿酸水平在目标范围。
痛风和高尿酸血症诊治指南解读课件

1977年ACR急性痛风关节炎分类标准
1.关节液中有特异性尿酸盐结晶,或 2.用化学方法或偏振光显微镜证实痛风石中含尿酸盐结晶,或 3.具备以下12项(临床、实验室、X线表现)中6项 ⑴急性关节炎发作>1次 ⑵炎症反应在1天内达高峰 ⑶单关节炎发作 ⑷可见关节发红 ⑸第一跖趾关节疼痛或肿胀 ⑹单侧第一跖趾关节受累 ⑺单侧跗骨关节受累 ⑻可疑痛风石 ⑼高尿酸血症 ⑽不对称关节内肿胀(X线证实) ⑾无骨侵蚀的骨皮质下囊肿(X线证实) ⑿关节炎发作时关节液微生物培养阴性
三、痛风的治疗
1、治疗目标 2、饮食管理 3、急性痛风治疗 4、降尿酸药物的治疗
四、无症状的高尿酸血症
痛风和高尿酸血症诊治指南解读
一、高尿酸血症的定义
心血管、内分泌:
男性>7mg/dl 女性>6mg/dl
ACR、EULAR、日本、台湾、风湿 不分性别、年龄>7mg/dl
(1mg/dL=60µmol/L)
--见《中华风湿病杂志》2015年第7期
痛风和高尿酸血症诊治指南解读
3.急性痛风的治疗
NSAIDs 为各指南一线药物 吲哚美辛、塞来昔布
秋水仙碱 ACR、风湿:一线药物 强调小剂量
EULAR、台湾:二线用药 日本:注重在急性痛风发作先兆时应用 糖皮质激素 ACR、EULAR:一线药物
日本:二线药物 台湾:三线药物
参考指南
● 美国风湿病学会 2012 年痛风诊治指南(ACR) ● 欧洲抗风湿病联盟 2011 年痛风治疗指南(EULAR) ● 日本痛风-核酸代谢协会 2011 年高尿酸血症、痛风诊疗指南 ● 欧洲专家组 2013 年多国痛风诊断治疗的循证推荐意见 ● 中华风湿病学分会 2010 年原发性痛风诊疗指南(风湿) ● 中国医师协会心血管内科医师分会(2009 年)无症状高尿酸
从慢性肾脏病角度看高尿酸血症与痛风的指南更新要点

·4191··指南解读·【编者按】 2017年,我国高尿酸血症患者人数已达1.7亿,其中痛风患者超过8 000万人,而且正以每年9.7%的年增长率迅速增加。
现今痛风已经成为我国仅次于糖尿病的第二大代谢性疾病,是不可忽视的健康警示。
随着全球痛风发病率的升高,各国关于痛风的诊疗指南不断更新,本期“指南解读”栏目通过汇总近年来国内外发布的痛风诊疗指南,探索痛风的诊断标准以及治疗方法,以供临床实践参考。
从慢性肾脏病角度看高尿酸血症与痛风的指南更新要点王旭,罗冬平,茹彦海,郭晓凯,徐家云*【摘要】 随着社会发展及人们生活方式的改变,高尿酸血症(HUA)与痛风的发病率显著上升,并有年轻化趋势。
目前HUA 已成为仅次于糖尿病的第二大代谢性疾病,其不仅是慢性肾脏病(CKD)的常见并发症,而且是导致CKD 发生和发展的重要原因。
基于新的研究证据,国内外有关HUA 与痛风诊治指南不断更新,并提出较多新观点。
本文主要从CKD 角度对国内外有关HUA 与痛风的指南更新要点进行解读,并结合相关研究证据从初始降尿酸治疗指征、降尿酸治疗药物的选择、痛风急性发作的管理、碱化尿液、维生素C 的使用方面进行分析和探讨,旨在为临床综合性、个体化治疗提供借鉴和帮助。
【关键词】 肾疾病;高尿酸血症;痛风;指南;治疗【中图分类号】 R 692 【文献标识码】 A DOI:10.12114/j.issn.1007-9572.2021.00.573王旭,罗冬平,茹彦海,等.从慢性肾脏病角度看高尿酸血症与痛风的指南更新要点[J].中国全科医学,2021,24(33):4191-4195. []WANG X,LUO D P,RU Y H,et al.Interpretation of the major updates of guidelines regarding hyperuricemia and gout in chronic kidney disease[J].Chinese General Practice,2021,24(33):4191-4195.Interpretation of the Major Updates of Guidelines Regarding Hyperuricemia and Gout in Chronic Kidney Disease WANG Xu ,LUO Dongping ,RU Yanhai ,GUO Xiaokai ,XU Jiayun*Department of Nephrology ,the First Affiliated Hospital of Henan University of Science and Technology ,Luoyang 471000,China *Corresponding author :XU Jiayun ,Professor ,Chief physician ;E-mail :【Abstract 】 The incidence of hyperuricemia(HUA)and gout is increasing significantly,and tends to occur at an early age with the social development and changes in patterns of life. HUA has become the second leading metabolic disease following diabetes mellitus,which is not only a common complication of chronic kidney disease(CKD),but also an important risk factor for CKD. The guidelines for the diagnosis and treatment of HUA and gout have been updated to accommodate newly emerging evidence. We interpreted the essentials of new updates regarding HUA and gout in CKD on the basis of research evidence,including the indication of initial urate-lowering therapy,selection of pharmacologic urate-lowering therapy,gout flare management,alkalinizing urine and use of vitamin C on the basis of research evidence,hoping to provide clinicians with supports for delivering comprehensive and individual therapies.【Key words 】 Kidney diseases;Hyperuricemia;Gout;Guidebook;Therapy(monosodium urate monohydrate,MSU)沉积,引发痛风。
高尿酸血症和痛风病证结合诊疗指南(2021-01-20)

规范与标准高尿酸血症和痛风病证结合诊疗指南(2221-01-22)中国医师协会中西医结合医师分会内分泌与代谢病学专业委员会中图分类号:R256;R242文献标识码:A doi:12.3969/j.issn.1673-7222.2221.22.021高尿酸血症是指机体嘌吟代谢紊乱,尿酸分泌过多或肾脏排泄功能障碍,使尿酸在血液中积聚的状态。
血尿酸超过其在血液或组织液中的饱和度可在关节局部形成单钠尿酸盐(MSU)结晶并沉积,诱发局部炎性反应和组织破坏,即痛风。
近年来,流行病学的研究表明,国内外痛风的发病率显著升高[-2]0目前中国仍然缺乏大规模的痛风流行病学调查。
一项纳入44项研究的Meta分析表明⑶,中国内地的高尿酸血症发病率为16-3%(男性为16.4%,女性为3.6%),痛风的合并发病率为1-1%(男性1.5%,女性2.9%)其主要流行病学特点是[2]:患病率随年龄增加而增加,男性高于女性,沿海高于内陆,城市高于农村。
许多证据表明高尿酸血症和痛风与肥胖⑷、代谢综合征⑸、脂肪肝⑷、慢性肾病、高血压⑷、心脑血管疾病〔3〕及糖尿病〔6]等疾病的发生发展密切相关,是过早死亡的独立预测因子。
痛风发病机制与患者代谢、炎性反应、免疫与基因等有关。
尿酸酶基因失活、尿酸合成过程中关键酶的基因缺陷及尿酸转运关键离子通道的基因缺陷均会导致尿酸生成过多;肾小球的滤过减少、肾小管分泌减少以及尿酸盐结晶的沉淀均可导致尿酸排泄障碍从而引起高尿酸血症。
全基因组关联研究(GWAS)已经在许多与血清尿酸盐浓度变化相关的基因位点上发现了单核苷酸多态性,比如尿酸转运蛋白基因SLC2A6(编码GLUT9)、SLC22A16(编码URAT1)、SLC17A1(编码NPT1)和ABCG2与血清尿酸水平的变化密切相关[1221]0高尿酸血症在痛风发作前临床症状多不明显,属中医学“未病”或“伏邪”。
《黄帝内经》曰“风寒湿三气杂至,合而为痹也”。
中国高尿酸血症与痛风诊疗指南(2019)

中国高尿酸血症与痛风诊疗指南(2019)作者:中华医学会内分泌学分会正文近年来,中国高尿酸血症与痛风患病率急剧增加,亟需制订基于国人研究证据的临床循证指南。
为此,中华医学会内分泌学分会遵循国际通用GRADE分级方法,采用临床循证指南制订流程,由方法学家在内的多学科专家参与制订了本指南。
本指南包含3条推荐总则和针对10个临床问题的推荐意见,涵盖了高尿酸血症与痛风的诊断、治疗和管理;首次提出了亚临床痛风、难治性痛风的概念和诊治意见;首次对碱化尿液相关问题进行了推荐;首次对痛风常见合并症药物选择进行了推荐。
本指南旨在为临床医生和相关从业者对高尿酸血症与痛风的诊疗决策提供最佳依据。
高尿酸血症是嘌呤代谢紊乱引起的代谢异常综合征。
无论男性还是女性,非同日2次血尿酸水平超过420 μmol/L,称之为高尿酸血症。
血尿酸超过其在血液或组织液中的饱和度可在关节局部形成尿酸钠晶体并沉积,诱发局部炎症反应和组织破坏,即痛风;可在肾脏沉积引发急性肾病、慢性间质性肾炎或肾结石,称之为尿酸性肾病。
许多证据表明,高尿酸血症和痛风是慢性肾病、高血压、心脑血管疾病及糖尿病等疾病的独立危险因素,是过早死亡的独立预测因子[1]。
高尿酸血症和痛风是多系统受累的全身性疾病,已受到多学科的高度关注,其诊治也需要多学科共同参与。
高尿酸血症与痛风是一个连续、慢性的病理生理过程,其临床表型具有显著的异质性。
随着新的更敏感、更特异的影像学检查方法的广泛应用,无症状高尿酸血症与痛风的界限渐趋模糊[2,3]。
因此,对其管理也应是一个连续的过程,需要长期、甚至是终生的病情监测与管理。
高尿酸血症在不同种族患病率为 2.6%~36%[4,5,6],痛风为0.03%~15.3%[7],近年呈现明显上升和年轻化趋势[4,8,9]。
Meta分析显示,中国高尿酸血症的总体患病率为13.3%,痛风为1.1%[10],已成为继糖尿病之后又一常见代谢性疾病。
目前,我国广大医务工作者对高尿酸血症与痛风尚缺乏足够的重视,在对其诊断、治疗及预防等的认知方面存在许多盲区与误区,存在诊疗水平参差不齐、患者依从性差、转归不良等状况[11,12]。
发挥现代营养学和传统食养优势辅助预防和改善高尿酸血症与痛风
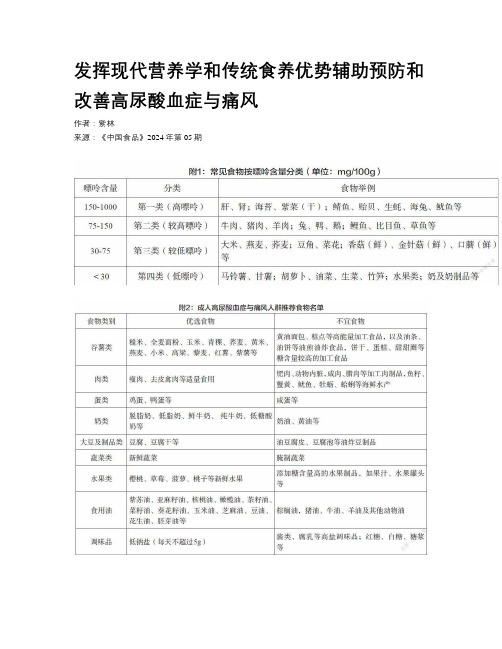
发挥现代营养学和传统食养优势辅助预防和改善高尿酸血症与痛风作者:紫林来源:《中国食品》2024年第05期為贯彻落实《健康中国行动(2019-2030年)》《国民营养计划(2017-2030年)》,发展传统食养服务,预防和控制我国居民慢性病发生发展,近期,国家卫生健康委员会组织编制了《成人高尿酸血症与痛风食养指南(2024年版)》(以下简称《指南》),旨在发挥现代营养学和传统食养中西医联合的优势,将食药物质、新食品原料融入合理膳食,针对不同季节、不同地区、不同人群提供食谱套餐示例和营养健康建议,辅助预防和改善慢性病,帮助人们养成良好饮食习惯。
《指南》制定的目的和意义是什么?提出了哪些食养建议?对此,国家卫生健康委员会相关负责人进行了解读。
问:《指南》制定的目的和意义是什么?答:《指南》的制定以满足人民健康需求为出发点,为预防和控制我国居民高尿酸血症与痛风的发生发展,改善高尿酸血症与痛风人群日常膳食,提高居民营养健康水平,发展传统食养服务等提供科学指导。
《指南》制定的意义有三方面:一是充分发挥现代营养学和传统食养的中西医各方优势,将食药物质融入合理膳食中,辅助预防和改善高尿酸血症与痛风。
二是针对不同证型人群、不同地区、不同季节编制食谱示例,提出食养指导,提升膳食指导的个性化和可操作性。
三是依据现代营养学理论和相关证据,以及我国传统中医的理念和调养方案,推动中西医结合,传承传统食养文化,切实推进食养服务高质量发展。
问:《指南》制定的依据是什么?答:《指南》依据《健康中国行动(2019-2030年)》和《国民营养计划(2017-2030年)》的相关要求。
《健康中国行动(2019-2030年)》指出,要鼓励发展传统食养服务;《国民营养计划(2017-2030年)》提出,要发挥中医药特色优势,制定符合我国现状的居民食养指南,引导养成符合我国不同地区饮食特点的食养习惯,开展针对慢性病人群的食养指导,提升居民食养素养。
中国高尿酸血症和痛风诊疗指南( 2019)解读

流行病学
• 高尿酸血症在不同种族患病率为 2.6%~36%,痛风为0.03%~ 15.3%,近年呈现明显上升和年轻化 趋势。
• Meta分析显示,中国高尿酸血症的 总体患病率为13.3%,痛风为1.1%。 已成为继糖尿病之后又一常见代谢性 疾病。
病、肥胖、脑卒中、冠心病、心功能不全、尿酸性肾石病、肾功能损害(≥CKD2期)。
*血尿酸每增加60 μmol/L,高血压发病相对危险增加1.4倍,新发糖尿病的风险增加17%,冠心病死 亡风险增加12%。
推荐意见
• 问题2:无症状高尿酸血症患者起始降尿酸药物治疗的时机和控制目标 B.控制目标: a.无合并症者,建议血尿酸控制在<420 μmol/L; b.伴合并症时,建议控制在<360 μmol/L(2C)
*证据显示,患者血尿酸<360 μmol/L,1年内痛风复发率<14%,血尿酸>480 μmol/L,年复发率超 过50%。 *血尿酸长期控制在<360 μmol/L时,不仅可使尿酸盐结晶溶解,晶体数量减少、体积缩小,同时还可 避免新的结晶形成
推荐意见
• 问题4:高尿酸血症与痛风患者降尿酸药物的选择 选择降尿酸药物时,应综合考虑药物的适应证、禁忌证和高尿酸血症的分型。
碱化尿液药物
• 碳酸氢钠
a.碳酸氢钠适用于慢性肾功能不全合并代谢性酸中毒患者 b.剂量0.5~1.0 g口服,3次/d c.不良反应主要为胀气、胃肠道不适;长期应用需警惕血钠升高及高血压。 d.血中碳酸氢根浓度>26mmol/L,将增加心力衰竭的风险;血碳酸氢根浓度<22mmol/L, 则增加肾脏疾病的风险。 e.血中碳酸氢根浓度应该维持在22~26mmol/L。
痛风诊疗规范(2023)要点

痛风诊疗规范(2023)要点【摘要】痛风是一种单钠尿酸盐沉积在关节所致的晶体相关性关节病,属代谢性风湿病。
我国痛风虽然并不少见,但其规范化诊疗的普及依然欠缺。
中华医学会风湿病学分会查阅了该领域最新进展,在借鉴国内外诊治经验的基础上,制定了本规范,旨在规范痛风的诊断、治疗时机和治疗方案,以减少误诊和漏诊。
对患者短期与长期治疗予以建议,以减少不可逆损伤的发生,改善患者预后。
痛风是一种单钠尿酸盐(MSU)沉积在关节所致的晶体相关性关节病,其与噤呤代谢紊舌叩/或尿酸排泄减少所致的高尿酸血症直接相关。
除关节损害,痛风患者亦可伴发肾脏病变及其他代谢综合征的表现,如高脂血症、高血压、糖尿病、冠心病等。
痛风是全球性疾病,不同国家、地区的患病率有所差异。
我国尚缺乏全国范围的痛风流行病学调查资料,根据不同时期、不同地区报告,目前我国痛风患病率约为1%~3%,并呈逐年上升趋势,男性多见,女性大多出现在绝经期后,国家风湿病数据中心网络注册及随访研究的阶段数据显示,男女为151,平均年龄48.28岁,患病逐步年轻化,青少年患者亦不罕见。
一、临床表现(一)病程传统的痛风自然病程分为无症状高尿酸血症期、急性发作期、发作间歇期和慢性痛风石病变期。
1.急性发作期:典型痛风发作常千夜间,起病急骤,疼痛进行性加剧,12h左右达高峰。
疼痛呈撕裂样、刀割样或咬噬样,难以忍受。
受累关节及周围软组织红肿,皮温升高,触痛明显。
症状多于数天或2周内自行缓解。
多数患者发病前无先驱症状,部分患者发病前有疲乏、周身不适及关节局部剌痛等先兆。
首次发作多为单关节受累,50%以上发生千第一拓趾关节。
2.发作间歇期:急性关节炎发作缓解后一般无明显后遗症状,偶有炎症区皮肤色素沉着。
二次发作的间隔时间无定论多数患者在初次发作后1 2年内复发,随着病情进展,发作频率逐渐增加,发作持续时间延长,无症状间隙期缩短,甚至部分患者发作后症状不能完全缓解,关节肿痛持续存在。
最新中国高尿酸血症与痛风临床诊疗指南ppt课件

药物治疗联合 生活指导
危险因素包括:高血压、糖耐量异常或糖尿病、高脂血症、代谢综合 征;心血管疾病包括:冠心病、脑卒中、心力衰竭、肾功能异常
高尿酸பைடு நூலகம்症治疗目标 血尿酸<360umol/L(6mg/dl)
急性高尿酸血症性肾病:短期内出现血尿酸浓度迅速 增高,尿中有结晶、血尿、白细胞尿,最终出现少尿 、无尿,急性肾功衰竭死亡
尿酸性肾结石:20%~25%并发尿酸性尿路结石,患 者可有肾绞痛、血尿及尿路感染症状
辅助检查
• 血:尿酸【119-416umol/L(女性368umol/L),急性发作 也可正常】、相关血脂、血糖 • 尿:尿酸、PH值 • 关节液:鉴别晶体、炎性 • 组织学检查:尿酸盐结晶 • X线:骨质破坏
尿酸盐微结晶趋化白细胞
吞噬后释放炎性因子(如IL-1等)和水解酶
导致细胞坏死 释放出更多的炎性因子 引起关节软骨溶解和软组织损伤
急性发作
痛风急性发作诱因
◆ 受凉、劳累 ◆ 饮酒、高蛋白或高嘌呤饮食 ◆ 急性痛(感染) ◆ 创伤 ◆ 手术(术后3~5天) ◆ 药物 ◆ 放疗
15
痛风性关节炎临床特点
中国高尿酸血症与痛风临 床诊疗指南
提纲
背景与流行病学 痛风与高尿酸血症的定义 临床表现 辅助检查 痛风诊断 治疗方案及原则 进一步需要探讨的问题
痛风发病机制
嘌呤代谢紊乱使 尿酸排泄减少
尿酸产生过多
高尿酸血症 尿酸盐晶体沉积
痛风
痛风--异质性(heterogenous)疾病
碱化尿液
• 为防治尿酸结石的重要措施
• 碱化尿液可使尿酸结石溶解 - 尿液pH< 5.5时,尿酸呈过饱和状态,溶解的尿酸减少 - 尿液pH>6.5时,大部分尿酸以阴离子尿酸盐的形式存在 • 将尿pH维持在6.2-6.9范围最适宜 • 常用的碱性药物:碳酸氢钠
中国痛风诊疗指南解读

中国痛风诊疗指南解读背景痛风是一种慢性代谢性疾病,其特点为体内尿酸水平升高,可能导致尿酸结晶在关节、软组织和肾脏中,进而引起关节炎、痛风结节和肾脏疾病等多种临床表现。
在我国,痛风患者数量逐年递增。
据一项研究显示,到2025年,我国痛风患者人数将占全球总数的33%,因此,制定科学、规范的诊疗指南非常必要。
为了规范痛风的诊疗,中国内分泌学会痛风与尿酸代谢专业委员会(下称“专委会”)于2020年发布了《中国痛风诊疗指南(2020年版)》。
诊断标准根据指南,痛风的诊断应当基于以下三个方面的指标:1.体征和临床表现:包括急性关节炎的发作史和持续时间、疼痛区域、体征等。
2.化验检查:血尿酸的水平、急性关节炎发作期间的血常规检查、血生化检查等。
3.影像学检查:关节X线检查、超声检查和MRI检查等。
指南明确了痛风诊断的具体标准,并提出了不同人群的诊断要求,强调了其诊断的科学性和准确性。
诊疗原则治疗痛风的原则是降低尿酸水平,防止痛风发作,减轻疼痛,改善生活质量,并降低与痛风相关的并发症的风险。
1.非药物治疗:包括限制饮食、进行适当运动、戒酒等。
2.药物治疗:包括口服药物和注射药物。
口服药物包括利尿剂、非甾体消炎药、抑制尿酸生物合成药物等。
注射药物包括西洛他唑、瑞格列奈等。
指南还对急性关节炎、反复发作的急性关节炎、高尿酸血症和痛风性病变等病情给出了不同的诊疗方案。
饮食注意事项痛风患者的饮食十分重要,指南对痛风患者的饮食提出了以下建议:1.控制蛋白质摄入量:每日蛋白质摄入量应不超过1g/kg,主要以质量好的植物蛋白为主。
2.限制高含嘌呤食物:如动物肝脏、鱼肉、贝壳类食品等。
3.过度减肥应该避免:保持适当的体重可以降低痛风患者的尿酸水平,但是过度减肥可能会导致体内产生更多的尿酸,加重病情。
4.注意饮水量:保证每天充足的饮水量,有利于尿酸的排泄。
指南的制定标志着我国痛风治疗的规范化程度也在不断提高,为患者的诊疗提供了科学的依据。
痛风及高尿酸血症基层诊疗指南(2019年)

治疗
治疗
3.体重管理: 超重和肥胖会诱发或并发许多常见慢性疾病,如高血压、冠心病、脑血管病、糖尿病、血 脂异常、脂肪肝、高尿酸血症/痛风等。肥胖尤其是腹型肥胖与高尿酸血症关系密切,应对 所有痛风及高尿酸血症的患者评估体重情况,并指导居民合理控制体重,具体请参考《肥 胖症基层诊疗指南(2019年)》。 4.痛风性关节炎的运动指导: 对于痛风性关节炎的患者来说,尽管疼痛和功能限制会让运动更困难,但是规律的锻炼对 于患者仍是非常必要的。运动可以减轻疼痛、维持关节周围的肌肉力量和耐力,有利于减 轻疼痛、减轻关节的僵硬,预防功能下降,降低心脑血管事件发生率,并改善精神状态和 生命质量。
治疗
(3)强调饮食控制需要个体化。需详细询问患者的日常饮食情况, 有无其他合并症及合并 用药, 了解患者的生活习惯、个人喜好、对疾病和健康的观念、疾病对患者生活和功能的影 响、对治疗的期望和需求, 并从个人、家庭、社会、心理等方面进行全面关注。 (4)高尿酸血症和痛风患者的饮食方案也需遵循中国居民膳食指南[11]的饮食原则。推荐 原则包括食物多样, 吃动平衡, 多吃蔬果、奶类、大豆, 适量吃鱼、禽、蛋、瘦肉, 少盐少油 控糖, 足量饮水, 限酒, 杜绝浪费等。 (5)饮食建议需明确告知患者避免、限制和鼓励的食物种类。具体的饮食建议见表4。
病因与分类
4.有机酸产生过多,抑制尿酸排泄: 如乳酸酸中毒,糖尿病酮症酸中毒,过度运动、饥饿、酒精等。 作为基层医生,应注意识别特殊类型的痛风及高尿酸血症患者(如青少年起病、绝经前女 性等),积极寻找可继发高尿酸血症的病因。
. 03
病程及临床表现
病程及临床表现
痛风及高尿酸血症的临床病程经典分期常分为以下4个阶段[1]。 (一)无症状的高尿酸血症 指血尿酸水平升高, 而临床尚未出现急性痛风性关节炎或尿酸性肾结石。 《2018版欧洲抗风湿病联盟(EULAR)痛风诊断循证专家建议更新》[4]推荐采用新的痛 风及高尿酸血症分期方法, 将无症状期进一步分为无症状高尿酸血症期(无晶体沉积)和无 症状MSU晶体沉积期(图1)。
【基层常见疾病诊疗指南】2019痛风及高尿酸血症基层诊疗指南(完整版)

【基层常见疾病诊疗指南】2019痛风及高尿酸血症基层诊疗指南(完整版)一、定义及流行病学(一)定义尿酸是人体内嘌呤核苷酸的分解代谢产物,嘌呤核苷酸80%由人体细胞代谢产生,20%从食物中获得。
嘌呤经肝脏氧化代谢变成尿酸,后者由肾脏和肠道排出。
体温37 ℃时,血清中单钠尿酸盐(MSU)的饱和溶解度为404.5 μmol/L(6.8 mg/dl),通常定义当血清尿酸水平>420 μmol/L(约7 mg/dl)时,为高尿酸血症[1]。
正常情况下人体肾脏能够排出尿酸而维持尿酸在血液中的正常浓度水平,而高尿酸血症则常由嘌呤代谢紊乱和/或尿酸排泄减少所导致。
痛风是指因血尿酸过高而沉积在关节、组织中造成多种损害的一组疾病,异质性较强,严重者可并发心脑血管疾病、肾功能衰竭,最终可能危及生命。
(二)流行病学随着经济快速发展和人群生活方式的明显改变,中国高尿酸血症和痛风患病率显著增高,根据最新研究结果,高尿酸血症患者已占总人口13.3%,而痛风患病率在1%~3%[2,3],且逐年上升。
近年研究认为,痛风/高尿酸血症与多种慢性病的发生发展密切相关,如代谢性疾病,心、脑血管病和肾脏疾病等,因此已被多学科认识和重视[4,5]。
二、病因与分类痛风及高尿酸血症根据病因主要分为原发性、继发性两大类[1]。
(一)原发性高尿酸血症1.特发性尿酸增多症:绝大多数发病原因不明,10%~20%的患者有阳性家族史,仅1%左右患者由先天性酶缺陷引起,如家族性幼年高尿酸性肾病、次黄嘌呤-鸟嘌呤磷酸核糖转移酶(HPRT)缺陷、磷酸核糖焦磷酸合成酶(PRPP)活性增高、Ⅰ型糖原累积症、遗传性果糖不耐受症等。
2.尿酸产生过多:与高嘌呤饮食、酒精过多摄入、高糖饮食、核酸代谢增强相关,常合并代谢综合征相关的临床表现或疾病。
(二)继发性高尿酸血症1.血液系统疾病:如急慢性白血病、红细胞增多症、多发性骨髓瘤、溶血性贫血、淋巴瘤及多种实体肿瘤化疗时,由于细胞内核酸大量分解而致尿酸产生过多。
2023痛风及高尿酸血症中西医结合诊疗指南

痛风及高尿酸血症中西医结合诊疗指南1范围本文件提出了痛风及高尿酸血症的诊断与分类标准、患者健康管理、中西医结合治疗、预防调护等内容,突出中西医结合治疗的特色,指导痛风的中西医结合规范化诊疗。
适用于各级医院的中医、西医、中西医结合临床医师。
2规范性引用文件本诊疗方案以中西医临床需求为导向,遵循循证医学原则,参考了以下文件:2020年美国风湿病学会《痛风管理指南》2020年中华中医药学会《痛风和高尿酸血症病证结合诊疗指南》2019年中华医学会内分泌学会《中国高尿酸血症与痛风诊疗指南》2017年中国医师协会肾脏病内科医师分会《中国肾脏疾病高尿酸血症诊疗的实践指南》2016年中华医学会风湿病学分会《2016中国痛风诊疗指南》2016年欧洲抗风湿联盟《痛风循证管理建议》3术语和定义痛风(gout):是由于嘌呤代谢紊乱和(或)尿酸排泄减少,单钠尿酸盐(monosodium urate,MSU)沉积所致机体损伤的代谢性风湿病。
高尿酸血症期:患者未曾发作过痛风,仅血尿酸水平升高的时期。
急性痛风性关节炎期:患者关节炎突然发作的时期,关节红肿热痛,疼痛剧烈。
痛风间歇期:指两次急性痛风性关节炎发作之间的阶段。
慢性痛风性关节炎期:患者关节持续疼痛,血尿酸水平持续波动,可伴有痛风石出现的时期。
痛风性肾病期:微小的尿酸盐结晶沉积于肾间质,导致慢性肾小管-间质肾炎,引起肾小管萎缩变形、间质性纤维化,导致肾功能不全的时期。
尿酸排泄分数(fractional excretion of uric acid,FEUA):FEUA(%)=(尿尿酸×血肌酐)/(血尿酸×尿肌酐),FEUA可以评估尿酸排泄程度。
4规范性技术要素4.1分类标准4.1.1高尿酸血症诊断标准正常嘌呤饮食状态下,非同日,2次空腹血尿酸水平,男性及绝经期女性>420μmol/L(7mg/dL),非绝经期女性>360μmol/L(6mg/dL)[8](1A)。
中国高血脂血症与痛风诊疗指南(2023)

中国高血脂血症与痛风诊疗指南(2023)
本指南旨在为医生提供高血脂血症与痛风的诊疗方案。
高血脂血症是指血液中胆固醇和三酰甘油含量过高,这种情况下患心脏病和中风的风险会增加。
痛风是一种由高尿酸血症引起的疾病,患者会感到关节疼痛和肿胀。
诊断
医生应该根据患者的症状、体征、疾病史、家族史以及实验室检查来诊断高血脂血症和痛风。
实验室检查包括血脂和尿酸的检查等。
非药物治疗
医生应该建议患者采取一些非药物治疗措施来控制高血脂血症和痛风。
包括:
- 减轻体重
- 适量运动
- 改变饮食结构,减少饱和脂肪和胆固醇的摄入
- 限制酒精的摄入
- 避免暴饮暴食
药物治疗
医生可以根据患者的具体情况,使用降血脂药物、降尿酸药物和止痛药物等进行治疗。
其中,降血脂药物包括贝特类降脂药、胆固醇吸收抑制剂、质子泵抑制剂等,能有效控制患者的胆固醇和三酰甘油含量。
降尿酸药物包括别嘌呤醇、丙磺舒等,能有效减少尿酸的生成和排泄,从而缓解痛风症状。
止痛药物包括非甾体抗炎药、糖皮质激素等,能有效缓解痛风症状。
注意事项
医生在给患者治疗的同时,还应该注意以下事项:
- 定期监测患者的血脂和尿酸水平
- 了解患者的过敏史和药物史
- 了解患者的饮食结构和生活惯
- 避免过度使用止痛药物,以免引起药物依赖和不良反应
- 加强宣传,让患者了解高血脂血症和痛风的危害,积极采取预防措施。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
促尿酸 苯漠马隆:高尿酸血症与痛风患者一线用药;应注意大量饮水及碱化尿液;起始剂量25mg/d, 排泄药物 2〜4周可增加 25 mg/d,最大剂量100 mg/d;禁用于肾结石者,慎用于合并慢性肝病者
• 因此未对关节腔激素治疗形成推荐意见
建议所有高尿酸血症和痛风患者 都应了解疾病可能出现的危害, 并定期筛查和监测靶器官损害和 控制相关合并症
推荐意见-基于10个问题
问题1:痛风的诊断及高尿酸血症的临床分型 问题2:无症状高尿酸血症患者起始降尿酸药物治疗的时机和控制目标 问题3:痛风患者起始降尿酸药物治疗的时机及控制目标 问题4:高尿酸血症和痛风患者降尿酸药物的选择 问题5:高尿酸血症和痛风患者碱化尿液的方法和控制目标 问题6:痛风急性发作期的抗炎镇痛治疗 问题7:痛风患者降尿酸药物治疗初期预防痛风发作措施 问题8:难治性痛风的定义和治疗原则 问题9:高尿酸血症与痛风合并慢性肾脏疾病时降尿酸药物的选择 问题10:高尿酸血症与痛风患者有合并症时相关药物的选择
高尿酸血症与痛风的诊断
高尿酸血症
诊断标准
非同日、2次空腹血尿酸>420 μmol/L (成年人,不分男性、女性)
分型
根据UUE和FEua,分为 • 肾脏排泄不良型 • 肾脏负荷过多型 • 混合型和其他型
痛风
诊断标准
2015年ACR/EULAR痛风分类标准
亚临床痛风
无症状高尿酸血症患者,关节超声、双能CT 或X线发现尿酸钠晶体沉积和(或)痛风性骨 侵蚀
480 μmol/L
420 μmol/L
360 μmol/L
300 μmol/L
高尿酸血症的合并症:高血压、脂代谢异常、糖尿病、肥胖、脑卒中、冠心病、心功能不全、 尿酸性肾石病、肾功能损害(≥ CKD2 期)
痛风的合并症:痛风发作次数≥2次/年、痛风石、慢性痛风性 关节炎、肾结石、慢性肾脏疾病、高血压、糖尿病、 血脂异常、脑卒中、 缺血性心脏病、心力衰竭和发病 年龄<40岁;建议血尿酸控制在<300 μmol/L
高尿酸血症与痛风的危害
痛风石
关节畸形
• 痛风石是痛风致残、致死的重要原因 • 发生率:中国18% vs 日本1%
痛风性肾病
痛风石致残率:36.8% 痛风石致死率: 9.1%
心脑血管疾病
痛风性肾病患病率高达74%,已成为 慢性肾衰的重要来源
心肌梗塞↑2.5倍,死亡率↑5 倍
脑卒中↑3 倍,死亡率↑10 倍
2019中国 高尿酸血症与痛风诊疗指南解读
《总论篇》 中华医学会内分泌学分会
Contents
01
指南制定背景
推荐总则 及
推荐意见
02
03
高尿酸血症 与 痛风
诊治流程
总结和展望
04
中国高尿酸血症与痛风流行病学
• 高尿酸血症已成为继高血压、高血脂、高血糖之后的“第四高”
• 痛风已成为常见病
中国大陆高尿酸血症患病率地区分布
重组 尿酸酶 制剂
聚乙二醇重组尿酸酶:用于难治性痛风的降尿酸治疗
联合 用药
• 单药足量、足疗程治疗,血尿酸仍未达标的患者,可考虑联合应用两种不同作用机制的降尿酸药物 • 不推荐尿酸氧化酶与其他降尿酸药物联用
碱化尿液
• 建议高尿酸血症与痛风患者晨尿pH值<6.0,尤其是 正在服用促尿酸排泄药物时,定期监测晨尿pH值, 可应用简易尿pH仪自行监测
1
提出患者对疾病认知的重要性以及高尿酸血症与痛风需长期乃至终生治疗的概念
2
提出“亚临床痛风” 概念
3
对碱化尿液相关问题给予明确推荐
4
对患者教育、HLA-B*5801检测及非布司他的使用进行了基于经济学研究证据的推荐
5
首次对合并症的相关用药进行了推荐,并提出多病并存时“综合治疗”的理念
6
提出“难治性痛风”的概念并对其管理和治疗方案进行了详细推荐
• 不能耐受秋水仙碱的患者,建议小剂量 NSAID (不超过常规剂量的50%)或糖 皮质激素(强的松≤10 mg/d)预防发作
• 至少维持3~6个月
Contents
01
指南制定背景
推荐总则 及
推荐意见
02
03
高尿酸血症 与 痛风
诊治流程
总结和展望
04
总结-本指南的特色
2019 中国 高尿酸血症 与痛风诊疗指南
40.9%的痛风患者在过去1
年内完全未治疗,药物依从
率仅21.6%
81% 的患者存在
“不痛不治” 现象
3.9%
21.6%
81%
中华内科杂志.2018;57(1),27-31
Medicine, 2017, 96(45):e8532. 广东医学, 2015(19).
中国高尿酸血症与痛风管理现状
1个月达标率
Contents
01
指南制定背景
推荐总则 及
推荐意见
02
03
高尿酸血症 与 痛风
诊治流程
总结和展望
04
高尿酸血症与痛风诊治流程
痛风发作 慢性关节炎发作 抗炎镇痛治疗
痛风 诊断
ULT起始与目标
高尿酸血症 诊断
ULT起始与目标
痛风 亚临床痛风 预防痛风发作
ULT药物选择
碱化尿液
合并症治疗
手术治疗
高尿酸血症适用 痛风适用 高尿酸血症与痛风适用
证据体的形成和 质量评价
指南:AGREE II 系统评价:AMSTAR RCT偏倚风险:ROB 队列研究和病例对照研究 :NOS
推荐意见的形成
2018.07 烟台 2018.10 济南 2018.12 北京 2轮Delphi法投票
Contents
01
指南制定背景
推荐总则 及
推荐意见
02
03
高尿酸血症 与 痛风
• 疼痛反复发作、常规药物 无法控制的难治性痛风患 者,可考虑使用IL-1或 TNF-a拮抗剂
预防痛风发作
• 痛风患者降尿酸治疗初期, 推荐首选小剂量(0.5〜1mg/d)秋水仙碱 预防痛风发作
• 至少维持3〜6个月 • 肾功能不全患者,根据eGFR调整秋水仙碱
用量
• 建议从小剂量起始降尿酸药物治疗, • 缓慢加量, • 避免或减少痛风发作
痛风发作&慢性关节炎的抗炎镇痛治疗
秋水仙碱或 NSAID
• 尽早使用小剂量秋水仙碱 或 NSAID
(足量、短疗程)
糖皮质激素
联合用药
• 对上述药物不耐受、疗效 不佳或存在禁忌的患者, 可全身应用糖皮质激素
• 累及多关节、大关节或合 并全身症状的患者,可首 选全身糖皮质激素治疗
• 发作累及1~2个大关节时, 有条件者可抽吸关节液后, 关节腔糖皮质激素治疗
中华内科杂志.2018;57(1),27-31.
中国大陆高尿酸血症与痛风诊疗指南
发起单位:中华医学会内分泌学分会 方法学支持:兰州大学循证医学中心/GRADE中国中心 参与学科:内分泌、风湿科、肾内科、心内科、消化内科
指南制订方法学—GRAD分级
1
明确界定了证据 质量和推荐强度
2
清楚评价了不同治 疗方案的重要结局
3 对不同级别证据的 升级与降级有明确 标准
4
从证据到推荐全过 程透明
指南制订流程
国际实践指南注册平台 IPGRP-2018CN018
指南的发起、指 南工作组成立
2018.04-06 兰州 临床问题解构及
证据检索
文献检索 患者偏好、价值观、
成本效益分析
1
2
3
4
5
6
临床问题的遴选 和确定
2018.03 广州Leabharlann 中国高尿酸血症与痛风管理现状
无论社区还是三级医院医生在痛风诊疗方面仍存在盲区和误区
降尿酸期间,痛风急性发 作,停用降尿酸药物
认为秋水仙碱 有降尿酸作用
降尿酸控制目标不明确
100% 80% 60% 40% 20% 0%
22%
24%
社区1 医生 三级医2院医生
100% 80% 60% 40% 20% 0%
7
对选择性COX-2抑制剂的合理选择给出了明确推荐意见
总结-本指南与其他指南的不同之处
全身糖皮质激素的应用
1
• 对全身糖皮质激素在急性痛风抗炎镇痛治疗中的应用
做了严格限制,
• 并特别注明需关注糖皮质激素的不良反应
关节腔激素治疗
2
• 关节腔穿刺是一种有创操作,对技术有一定要求,在
我国痛风从业者中尚未全面开展,
Bone., 2016, 84:189-193; BMC Musculoskel. Dis., 2013, 14:363; Arch. Osteoporos., 2015, 10: 36; Nucleos. Nucleot. Nucl., 2011, 30:1045-1050;
Am. J. of Kidney. Dis., 2007, 50: 239-247; BMC Nephrology, 2011, 12: 31
高胆固醇血症
合并 糖尿病
• 建议降压药物首选氯沙坦和 (或)钙通道阻滞剂
• 不推荐噻嗪类和祥利尿剂等单 独用于降压治疗
• 合并高三酰甘油血症时,调脂 药物建议首选非诺贝特
• 合并高胆固醇血症时,调脂药 物建议首选阿托伐他汀钙
• 合并糖尿病时,建议优先选择 兼有降尿酸作用的降糖药物
• 次选不升高血尿酸的药物
3个月达标率
6个月达标率
