真菌性眼内炎
双眼内源性真菌性眼内炎1例

双眼内源性真菌性眼内炎1例张婷;毕颖文;江睿;徐格致【期刊名称】《中国眼耳鼻喉科杂志》【年(卷),期】2018(018)001【总页数】2页(P44,46)【作者】张婷;毕颖文;江睿;徐格致【作者单位】复旦大学附属眼耳鼻喉科医院眼科上海200031;复旦大学附属眼耳鼻喉科医院病理科上海200031;复旦大学附属眼耳鼻喉科医院眼科上海200031;复旦大学附属眼耳鼻喉科医院眼科上海200031【正文语种】中文资料患者女性,68岁。
因双眼视物模糊半年,加重1个月转诊于我院。
半年前,患者无明显诱因出现双眼视物模糊,伴轻度眼红、眼痛,未予重视;1个月前,患者双眼视物模糊逐渐加重,右眼视物不见,伴右眼红、痛,无头痛、恶心、呕吐,就诊于当地医院。
当地医院查体记录:视力为右眼无光感、左眼0.5。
右眼球结膜充血(+ ),角膜透明,房水闪辉(+ ),瞳孔区虹膜后粘连,晶状体混浊,玻璃体絮状混浊,眼底窥不清;左眼角膜透明,前房闪辉(++ ),瞳孔圆,直径3 mm,对光反应存在,虹膜无萎缩及粘连,晶状体轻度混浊,玻璃体内可见絮状漂浮物,视盘界限清,黄斑颞下方可见大片黄白色渗出,周围散在出血。
左眼荧光素眼底血管造影显示黄斑颞下方斑片状强荧光,后期逐渐增强,其中可见片状弱荧光区。
当地医院初步诊断为双眼葡萄膜炎、右眼视网膜脱离,予以泼尼松40 mg 口服,1次/d,并辅以头孢克洛抗感染,中药和活血化淤等药物治疗。
右眼症状无明显好转,2周前于当地医院行右眼球摘除术。
术后病理报告:右眼球葡萄膜急、慢性炎,部分为化脓性炎,炎症部分累及视网膜,视网膜大部分剥离。
患者左眼视物模糊,伴红、痛继续加重,转诊于我院。
患者无腰痛,无皮肤红斑或者口腔溃疡。
既往身体健康,无糖尿病史,无重大外伤、手术及静脉用药史。
无宠物饲养史。
眼科查体:右眼球摘除状态,结膜囊未见明显渗出。
左眼视力0.1,矫正不能提高,结膜充血(+ ),角膜透明,角膜后沉着物(- ),前房深浅适中,细胞(- ),房水闪辉(+ ),瞳孔圆,直接对光反应可,晶状体密度稍高,玻璃体腔大量白色团球状混浊,眼底检查模糊可见,视盘被玻璃体混浊部分遮挡,黄斑区颞侧见一黄白色病灶(图1)。
眼内炎临床诊断和治疗

急性眼内炎是医疗急救。治疗的最重要的组成部分是玻璃体 内注射抗生素,以及严重的玻璃体切除术。内源性眼内炎和 外源性真菌性眼内炎应使用全身性抗生素,但对外源性细菌 性眼内炎的作用尚不确定。如果对初始治疗没有反应,可能 需要重复玻璃体内注射抗生素。许多接受及时适当治疗的眼 睛将恢复有用的视力。
• Ronald等为了确定眼内炎的病原体种类和对抗生素敏感性以及25年来的变化 趋势,进行了一项回顾性的、基于实验室分离的眼内炎病原体的连续性研究。
• 诊断:病史,临床表现和特征性的眼底表现。
• 眼内培养标本最好是通过睫状体平坦部玻璃体切除术中获 取,因为很难从抽取的玻璃体液中找到出局灶性的菌丝。 玻璃体切除术后,通常玻璃体腔注射两性霉素B或伏立康 唑。
• 眼科医生应该请传染科医生会诊,对患者进行评估并制定 治疗计划
• 如果疾病没涉及黄斑区,治疗后通常有较好的视力
革兰氏染色的敏感性较差,但特异性和阳性预测值均优异。
玻璃体切割术获得的玻璃体培养比玻璃体穿刺活检更灵敏。
除了血培养和眼标本培养外,一半的患者还有一个额外的感 染灶,最常见的是尿路感染,而感染性心内膜炎则少见。有 12名患者视力改善,最终视力优于20/200,占44%。 良好的视力结果是指大于或等于结果20/200和没有前房积脓。
治疗通常是困难的,通常包括玻璃体切除术、 静脉注射两性霉素B和/或伏立康唑,以及全 身抗真菌治疗。2 / 3的患者会失去有用的视
力。
内源性酵母菌性眼内炎 • 念珠菌感染多见,一般见于经常留置尿管、长期抗生素治
疗或免疫抑制治疗,许多病人也有静脉输入营养液病史、 近期腹部手术史,或者糖尿病病史。
• 最初表现为轻度或中度的眼内感染,和黄白色脉络膜或视 网膜脉络膜病变可以是单个或多个。视网膜下的浸润可以 合并成蘑菇状的白色结节,通过视网膜进入玻璃体腔。
眼内炎专家共识

(四)全身抗生素使用
为减少注射药物向眼外弥散,维持玻璃体腔药物浓度,重症急性化脓性 眼内炎应全身使用与玻璃体内注射药物相慢性囊袋性眼内炎可能出现在白内障摘除手术后数周、数月甚至数年。 其表现为一种慢性、隐匿和复发性肉芽肿虹膜睫状体炎。最初局部使用糖皮 质激素有效,但药物减量后可复发。临床体征包括大的角膜后沉着物、少量 前房积脓、轻度前部玻璃体炎性反应、囊袋内的白色斑块。慢性囊袋性眼内 炎通常是由低致病微生物引起,约2/3情况是由于痤疮丙酸杆菌引起,但表皮 葡萄球菌、棒状杆菌属和真菌均有可能.
针对处于不同阶段的感染,采取不同的治疗方案: (1)第1阶段:仅前房炎症细胞2+,未见前房积脓和玻璃体混浊,须密切观 察,必要时可采用前房抗生素灌洗和(或)辅助疗法。 (2)第2阶段:出现前房积脓,B超检查未见玻璃体混浊,可进行前房抗生素 灌洗和玻璃体内注射联合辅助疗法。 (3)第3阶段:前房积脓合并玻璃体混浊,直接采用玻璃体切除手术和玻璃 体内注射联合辅助疗法。在临床实际应用中,每隔4~6 h观察1次病情。对于 病情进展迅速者,需每隔2 h观察1次病情,并根据病情所处阶段,不断调整 治疗方案。
可疑病例采取前房穿刺并抽取0.1 ml房水做培养和进行PCR检测,确定微 生物的来源,并给予万古霉素囊袋灌洗(30 mg/L)。常规口服克拉霉素500 mg/次,2次/d,2~4周,并可同时口服莫西沙星(400 mg/次,1次/d,1周), 若无效可实施手术。先行玻璃体切除和部分囊袋切除,在保证不影响IOL稳定 性的前提下,尽量清除白色斑块。术毕根据抗菌谱向玻璃体腔注射抗生素。 全身药物治疗(克拉霉素、莫西沙星)时间应延长1周。如果手术失败,则必 须取出 IOL,并进行玻璃体切除术。不建议单纯行玻璃体腔抗生素注射或玻璃 体切除手术。
细菌真菌病毒性角膜炎

▪ 当角膜刮片及角膜培养均为阴性,而临床又 高度怀疑为真菌性角膜炎时,可考虑作角膜 组织活检确诊。
▪ 共焦显微镜检查角膜感染灶,可直接发现真 菌病原体(菌体或菌丝)
治疗
▪ 局部应用抗真菌类药物,应频繁点眼, 且在临床治愈后,仍应维特点眼一段时 间,以减少复发的可能性。
二 、细菌性角膜炎
▪ 由细菌感染引起的化脓性角膜炎,病情 多较危重,可发生角膜溃疡穿孔甚至眼 内感染,最终眼球萎缩。即使药物能够 控制,也遗留广泛的角膜瘢痕、角膜新 生血管或角膜葡萄肿及角膜脂质变性等 后遗症,严重影响视力,甚至失明。
病因
▪ 最常见的致病菌: 葡萄球菌、细球菌、链球菌、 假单胞菌等。
发病机制
▪ 人的原发性 HSV -Ⅰ型感染,常 发生于幼儿,在三叉神经支配的 体表(头、面部皮肤和粘膜)发 生单疱感染。
▪ HSV从感染的上皮组织到达受感染 的感觉神经末梢,沿神经轴突进人 感觉神经节的细胞体内,HSV的染 色体随之进入神经元的细胞核,以 潜伏状态存留下来。
▪ 当机体抵抗力下降或受刺激时.潜 伏在神经节内的病毒可活化,沿神 经轴突逆行到感觉神经末梢.引起 复发感染。
▪ 角膜基质炎在抗病毒药物治疗的同时局部应 用糖皮质激素,减轻病毒抗原的免疫反应造 成的角膜炎症性破坏。
▪ 已穿孔病例或遗留角膜白斑者可行穿透性角 膜移植。
激素应用的原则
▪ 树枝状、地图状角膜溃疡,禁用皮质类固醇, 否则可导致感染扩散,角膜穿孔。但对于盘 状角膜炎,可在使用抗病毒药物的治疗下短 期滴用皮质类固醇眼药水,以减轻病毒抗原 引起的免疫反应造成角膜的炎症破坏,但应 在医生的严密观察下使用,且及时减少浓度 及频度。
经玻璃体腔内注射药物联合玻璃体切割术治疗真菌性眼内炎

经玻璃体腔内注射药物联合玻璃体切割术治疗真菌性眼内炎李晓东【摘要】目的:研究经玻璃体腔内注射伏立康唑及两性霉素B 脂质体联合玻璃体切割术治疗真菌性眼内炎的效果。
<br> 方法:选取2014-09/2016-09本院眼科接受治疗的感染烟曲霉菌的真菌性眼内炎患者27例54眼为研究对象,随机分为对照组、研究1组、研究2组三组,每组9例。
在行玻璃体切割术后,对三组患者进行药物敏感度实验,检测药物为两性霉素B脂质体和伏立康唑。
之后对三组患者都应用伏立康唑口服,用阿托品膏散瞳,并且每天换药,另外对研究1组和研究2组患者的玻璃体腔内分别注入伏立康唑溶液和两性霉素B脂质体溶液。
术后观察前房炎症情况、角膜混浊程度、玻璃体混浊情况和视力恢复情况。
结果:烟曲霉菌对两性霉素B脂质体和伏立康唑均敏感。
三组患者术后不同时间角膜混浊情况的比较:除术后1d对照组分别与研究1组和研究2组差异无统计学意义外(P>0.05),其余术后时间比较差异均有统计学意义(P<0.05)。
术后不同时间研究1组和研究2组角膜混浊情况比较差异无统计学意义(P>0.05)。
三组患者术后不同时间房水闪辉情况的比较:除术后1d对照组分别与研究1组和研究2组差异无统计学意义(P>0.05),其余术后时间比较差异均有统计学意义(P<0.05)。
研究1组和研究2组房水闪辉情况除术后9d和15d差异有统计学意义(P<0.05),其余术后时间比较差异均无统计学意义( P>0.05)。
三组患者术后不同时间玻璃体混浊情况的比较:对照组与研究1组除术后1d比较无统计学意义外,其余术后时间均有统计学意义(P<0.05)。
对照组与研究2组比较除术后1、4、6d比较无统计学意义外,其余术后时间均有统计学意义(P<0.05)。
研究1组和研究2组比较除术后6d 有统计学意义( P<0.05),其余术后时间比较差异均无统计学意义(P>0.05)。
眼内炎

/pumcheye/HTML/17723.html圆桌论坛——感染性眼内炎高峰论坛第四军医大学京西医院眼科惠延年内眼手术消毒得再好也有感染的风险。
手术医生不要过分因此而感到自责, 有些时候感染的发生是不可避免的。
手术同意书的第一项就是关于术后感染的风险提示。
我们检索了将近100 篇国外有关术后感染眼内炎相关文献,从中挑选一些有代表性、有价值的资料与大家分享和探讨。
一、国外研究型和三级眼科医院对术后感染性眼内炎的研究情况:据美国迈阿密BascomPalmer 眼科研究所2002 年至2009 年的统计,八年间56,672 例的内眼手术后有14例发生眼内炎,其发病率为0.025%。
其中白内障手术28568 例,8 例发生眼内炎,发病率为0.028%; 18,492 例玻璃体切除术(PPV)中,2 例发生眼内炎,发病率为0.011%。
由此可以看出,眼后段手术眼内炎的发生率比白内障术后要低得多。
而2262 例小的ppV 的发病率为0;另外2788 例穿透性角膜移植,有3 例发生眼内炎,发病率为 0.108%.在这些感染中最常见是葡萄球菌感染,有7 例占50%。
初期治疗放案包括:穿刺治疗8 例,占57% ;ppV 5 例占36%, 眼内注药14 例占100%。
万古霉素及头孢他啶ceftazidime 治疗13 例占 93%, 眼内激素治疗9 例占 64%。
最终视力: 有9 例好于0.1, 占64%; 无光感眼2 例,占14%. 从下表中可以看出Bascom Palmer 眼科研究眼内炎发生率随年份呈下降的趋势:另外一组统计来自印度一家三级医院八年中眼内炎发病率的统计情况。
该院八年间231,259例的内眼手术,有98 例发生眼内炎,其发病率为0.042%。
其中白内障手术70 例发生眼内炎,发病率为0.053%; 穿透性角膜移植,有10 例发生眼内炎,发病率为 0.5%. ;其他内眼手术中有18 例发生眼内炎,占0.018%。
真菌性角膜炎的护理1

⑵术后护理:①参照眼科术后护理常规。建 议戴上硬性眼罩保护术眼,尤其是睡眠或 打盹时。②手术24小时后,每天换药。若 植片平整,可改用眼垫包扎,至刺激症状 基本消退为止;若植片不平整,应适当延 长包扎时间。③密切观察病情变化,特别 是角膜感染和角膜排斥反应征象。如病人 主诉眼痛、头痛、畏光、流泪、视力突然 下降,眼球充血、眼压升高或角膜植片由 透明变为混浊、水肿,并向外膨隆等现象, 应立即报告医生。④眼压监测:定时测量 眼压,观察眼压变化。⑤药物护理
2、手术治疗 (1)穿透性角膜移植:适用于 有角膜溃疡穿孔危险或已穿孔者。(2)板 层角膜移植:通过角膜板层切除,可以清 除病灶。(3)结膜瓣遮盖术:清除角膜病 灶,利用结膜瓣的丰富血供,高角膜局 部的药物浓度,但遗留角膜瘢痕。
护理诊断
1、急性疼痛 与角膜炎症刺激有关。 2、潜在并发症 角膜穿孔、眼内炎。 3、感知紊乱 视力下降,与角膜炎症影响有 关。 4、焦虑 与病情反复,担心预后不良有关。 5、知识缺乏 缺乏真菌性角膜炎的防治知识。
护理目标
1、眼痛、畏光、流泪减轻或消失。 2、无并发症发生或并发症得到及时治疗。 3、视力提高或恢复正常。 4、病人理解真菌性角膜炎的病情发展,情绪 平稳。 5、病人及家属获得真菌性角膜炎的防治知识。
护理措施
1、药物护理①按医嘱选择抗真菌药物:白天 用眼药水滴眼,每1/2~1小时滴眼一次,睡 前涂眼膏。症状严重者,可进行结膜下注 射给药,如咪康唑或二性霉素B。临床治愈 后仍要坚持用药1~2周,以防复发。② 注 意观察药物眼表毒性作用:结膜充血水肿, 点状角膜上皮脱落等。③有虹膜睫状体炎 时,应用散瞳剂,可复方托品酰胺滴眼液 或1%阿托品滴眼液。有穿孔危险者不宜散 瞳。
3、健康指导 告诉病人如有植片引起角膜 外伤,或长期应用广谱抗生素及糖皮质激 素眼药水或眼膏者,应注意眼部病情变化, 避免真菌性角膜炎的发生。
内源性真菌性眼内炎

内源性真菌性眼内炎王文吉【摘要】内源性真菌性眼内炎虽少见,但如诊断及治疗不及时,可造成严重视力损害,甚至丧失眼球.高危因素及典型眼底表现是临床高度怀疑真菌性眼内炎的重要线索.应及时做玻璃体穿刺或切除获取眼内物做涂片与培养来确认致病真菌.对仅有视网膜脉络膜炎者可全身使用氟康唑.伴玻璃体混浊时,需行玻璃体内注射两性霉素或伏立康唑;如玻璃体混浊重,对药物治疗无反应或病变将累及中心凹,应及时做玻璃体手术,以挽救更多视功能.%Endogenous fungal endophthalmitis is a rare disease.Delay in diagnosis and management results in severe visual impairment even loss of globe.Existing of high risk factors, combined with typical clinical manifestations are important clues leading to highly suspicious of the disease.Timely vitreous aspiration or vitrectomy to obtain materials for smear and culture to identify the induced fungus is crucial.As for treatment: if only chorioretinitis is present, systemic antifungal drugs such as fluconazole are effective.For endophthalmitis, intravitreal amphotericin injection or voriconazole should be added.When vitritis is moderate or severe or lack of response to above medications or lesion is approaching to the foveal, immediate vitrectomy is necessary to preserve more visual function.【期刊名称】《中国眼耳鼻喉科杂志》【年(卷),期】2018(018)002【总页数】4页(P82-84,104)【关键词】真菌性视网膜脉络膜炎;眼内炎;氟康唑;两性霉素玻璃体注射;玻璃体切除【作者】王文吉【作者单位】复旦大学附属眼耳鼻喉科医院眼科上海 200031【正文语种】中文内源性眼内炎并不多见,仅占全部眼内炎的2%~8%。
眼内感染性疾病的鉴别诊断

眼内感染性疾病的鉴别诊断眼科学大查房在“玻璃体视网膜疾病继续教育”专场,复旦大学附属眼耳鼻喉科医院常青教授介绍了“感染性眼内炎症性疾病”的鉴别诊断,包括获得性眼部梅毒、眼部结核、内源性真菌性眼内炎、急性视网膜坏死、巨细胞病毒性视网膜炎(CMVR)、眼弓蛔虫病的简要介绍、诊断和治疗。
眼内炎症性疾病,广义地讲可以是由特定病原体引起的眼内感染,也可以是免疫反应介导的眼内炎症。
临床上包括感染性眼内炎、非感染性眼内炎和伪装综合征。
根据感染途径不同感染性眼内炎又分为外源性眼内炎(如眼外伤和眼内手术后)和内源性眼内炎(病原体随血液循环至眼内)。
常青教授主要介绍了感染性眼内炎的鉴别诊断,感染性眼内炎一般由细菌、真菌、病毒或寄生虫引起。
病因学诊断病因学诊断包括以下方面:①详细的病史和系统回顾,包括评估有无糖尿病、器官移植、肝硬化、低蛋白血症;菌血症、败血症或发热史(如有创手术史,静脉置管、留置导尿管,其他部位感染灶);性传播疾病[如伪装大师(The Great Masqueraders)];②细致的眼部检查;③有针对性的眼部辅助检查和实验室检查,这些检查有助于证实推测或为诊断提供线索;④及时的诊断性治疗或手术;⑤采集眼内液或眼内组织进行病原体鉴定。
获得性梅毒疾病介绍获得性眼部梅毒是由苍白密螺旋体感染所致的性传播疾病,也可通过输血或者直接接触感染部位感染,可累及包括眼在内的全身任何重要脏器。
分期获得性梅毒分为1期、2期、隐性期和3期。
1期梅毒的主要症状为硬下疳,通常在螺旋体侵入2~6周后出现,未经治疗,4~6周可自行痊愈。
2期梅毒系1期梅毒未治疗或治疗不规范,螺旋体进入血液循环大量繁殖播散而出现症状,通常在初始感染后6~8周发生2期梅毒,最常见的症状为弥漫性斑丘疹和全身症状,最常见的眼部症状为葡萄膜炎。
隐性期梅毒指血清学反应阳性,无症状和体征。
3期梅毒系早期梅毒未经治疗或治疗不充分引起,约1/3的患者经1~10年后发生3期梅毒,可累及心血管及中枢系统等重要器官,眼部表现多种多样包括结膜炎、巩膜炎和浅层巩膜炎、间质性角膜炎、白内障、继发性青光眼、瞳孔异常(阿·罗瞳孔)等眼前节改变;眼后段表现可见玻璃体炎、脉络膜视网膜炎、视神经炎、浆液性视网膜脱离、视网膜坏死、葡萄膜渗漏、视网膜中央静脉阻塞(CRVO)、黄斑水肿、假性视网膜色素变性等。
真菌性角膜炎

概述
▪ 近20年来真菌性角膜炎的患者不断增加,已经成为重要的致盲性角膜 疾病。目前,认为真菌性角膜炎的增加,主要是由于抗生素及糖皮质 激素的广泛应用,改变了眼局部的微环境,以及农药的大量使用导致 土壤真菌生态平衡破坏所致。同时与眼科工作者对真菌性角膜炎的深 入研究及不断认识,提高了临床诊断水平也有关系。
真菌性角膜炎典型的角膜病变 ▪ 1.菌丝苔被 表现为角膜感染病灶呈灰白色
轻度隆起,外观干燥无光泽,有的为羊脂 状与下方炎症组织粘连紧密
▪。
▪ 2.伪足 在感染角膜病灶周围有伪足,像树 枝状浸润
▪ 3.卫星灶 为角膜大感染灶周围,出现与病 灶之间没有联系的小的圆形感染灶。
▪ 4.免疫环 常表现为感染灶周围的环形浸润 此环与感染灶之间有一模糊的透明带
治疗浅表的角膜感染灶 ▪ 那他霉素难溶于水,临床常用5%混悬液 ▪ 对视网膜有严重的毒性作用
▪ 2.手术治疗 ▪ (1)板层角膜移植术
▪ (2)穿透性角膜移植
其他治疗
▪ 溃疡搔刮清除 碘酊烧灼 ▪ 阿托品散瞳 ▪ 继发青光眼或有角膜穿孔危险时,应用降眼
压药物 ▪ 不能局部应用皮质激素
▪ 本病若能早期诊断早期给予合理的治疗对于轻、中症病例可取得满意 效果。但往往由于误诊、误治,错过时机,导致角膜基质坏死、前房 积脓、眼内炎及青光眼发生,严重者丧失眼球。本病的预后和转归如
流行病学
▪ 真菌性角膜炎在我国的发病呈逐年上升趋 势,这在以农业人口占主要成分的省份更 显得突出。患者中以青壮年男性居多,达 75%以上。农民患者所占比例多达70%以 上。
病因
▪ 1.一般特性 真菌是一种真核细胞微生物, 细胞结构较完整,有细胞壁及完整的核真 菌分为单细胞与多细胞两类。单细胞真菌 呈圆形或卵圆形,常见于酵母菌类,以出 芽方式繁殖多细胞真菌大多长出菌丝与孢 子。有些真菌可因环境条件的改变,两种 形态互相转变称二相性真菌,如球孢子菌 等。各类真菌都可侵犯角膜。丝状菌是角 膜的主要致病菌,各种多细胞真菌的菌丝 与孢子形态不同,是鉴别真菌的重要标志
感染性眼内炎的诊断与治疗:97例分析

感染性眼内炎的诊断与治疗:97例分析一、诊断1. 病史:患者往往有眼部外伤、手术史或眼部疾病史,如角膜炎、结膜炎等。
2. 症状:患者出现眼红、眼痛、视力下降、畏光、流泪等症状。
3. 体征:眼睑肿胀、结膜充血、眼球压痛、前房积脓等。
4. 实验室检查:眼分泌物培养、血常规、凝血功能等。
5. 影像学检查:B超、OCT等。
二、治疗感染性眼内炎的治疗原则是抗感染、缓解炎症、防止并发症、挽救视力。
治疗方法包括:1. 药物治疗:抗生素、抗病毒、抗真菌等药物。
根据病原体类型及药物敏感试验结果选择合适药物。
2. 局部治疗:眼膏、眼药水、结膜下注射等。
3. 全身治疗:根据患者病情严重程度给予相应程度的系统性抗生素治疗。
4. 手术治疗:对于药物治疗无效或病情进展迅速的患者,应尽早进行手术治疗。
手术方式包括:(1)玻璃体切割术:清除炎症介质,减轻眼内炎症。
(2)眼内注药:将药物直接注入眼内,提高局部药物浓度。
(3)引流术:如前房穿刺术、玻璃体腔引流术等。
5. 并发症处理:如虹膜后粘连、并发白内障等,可根据情况进行相应处理。
三、案例分析1. 案例一:患者男性,30岁,因“左眼红痛、视力下降1周”就诊。
患者有角膜炎病史。
检查发现左眼睑肿胀、结膜充血、前房积脓。
实验室检查:眼分泌物培养阴性,血常规:白细胞计数正常。
诊断为感染性眼内炎。
给予抗感染、局部治疗,病情逐渐好转,视力恢复至0.6。
2. 案例二:患者女性,65岁,因“右眼红痛、视力下降2周”就诊。
患者有结膜炎病史。
检查发现右眼睑肿胀、结膜充血、眼球压痛。
实验室检查:眼分泌物培养阳性,血常规:白细胞计数升高。
诊断为感染性眼内炎。
给予抗感染、局部治疗,病情好转,视力恢复至0.8。
在过去的97例感染性眼内炎病例中,我作为一名经验丰富的眼科医生,深刻地体会到了这种疾病的严重性和挑战性。
通过对这些病例的回顾和分析,我希望能够分享我的经验和见解,以提高未来诊断和治疗的效率。
感染性眼内炎是一种严重的眼科疾病,通常由细菌、病毒或真菌感染引起。
真菌性角膜炎
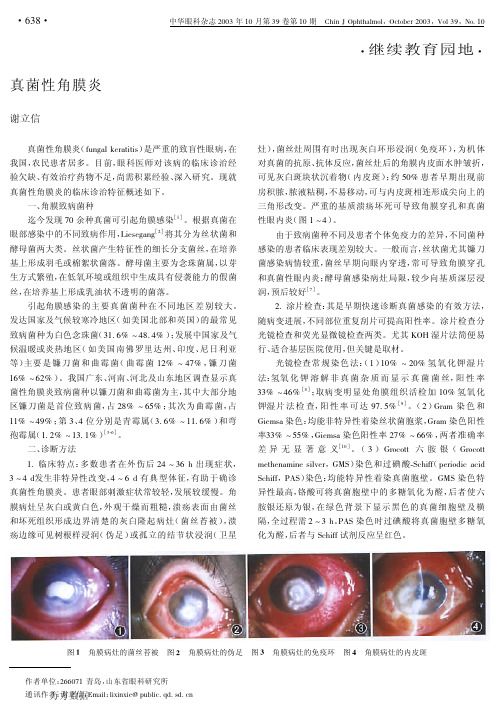
中华眼科杂志 "$$> 年 &$ 月第 >D 卷第 &$ 期! RG*- S I0G<G)+(L+,I3<L2.; "$$>,TL+ >D,ULE &$
·继续教育园地·
真菌性角膜炎
谢立信
! ! 真菌性角膜炎( 81-9)+ :.;)<*<*7)是严重的致盲性眼病,在 我国,农民患者居多。目前,眼科医师对该病的临床诊治经 验欠缺、有效治疗药物不足,尚需积累经验、深入研究。现就 真菌性角膜炎的临床诊治特征概述如下。
;6 培养:角膜刮片或组织培养阳性是诊断真菌感染的 最可靠依据,同时可鉴定真菌菌种。大多数角膜感染的真菌 ; < 内即能生长,部分为 = > ? <,约 ! @ A 真菌需 % 周以上时间 才能生长,因此真菌培养基应保存 ; 周时间[%]。B’C)+,’+< 培养基、血琼 脂 培 养 基 和 巧 克 力 培 养 基 比 较 常 用。 在 室 温 下,加入庆大霉素、不含放线菌酮的 B’C)+,’+< 培养基是最敏 感的眼部真菌分离培养基,阳性率 =%7 > ?D7[E,!5]。血琼脂 培养基适于分离念珠菌、双相菌及部分丝状菌。
·F;D·
荧光显微镜染色 法:( ! )吖 啶 橙 染 色 法:可 快 速 检 测 真 菌,吖啶橙染料与真菌 "#$ 结合,在黑色背景下显示橙绿 色真菌。(%)二苯乙烯荧光增白剂( &’(&)*(+), -./01,234) 染色:234 与真菌胞壁的几丁质和纤维素紧密结合,使真菌 呈现强烈发亮的淡绿色,若加入 56 !7 891: 蓝,则在橘红色 背景上可更清晰地识别发亮的淡绿色真菌。
眼部感染及其用药

眼部感染及其用药目录眼部感染及其用药 (1)眼部感染 (2)抗细菌物 (2)抗菌药物与糖皮质激素合并使用 (3)左氧氟沙星Levofloxacin (4)氧氟沙星Ofloxacin (5)诺氟沙星Norfloxacin (5)环丙沙星Ciprofloxacin (6)妥布霉素Tobramycin (6)庆大霉素Gentamycin (7)氯霉素Chloramphenicol (8)红霉素Erythromycin (9)金霉素Chlortetracycline (9)夫西地酸Fusidic acid (10)利福平Rifampicin (10)复方硫酸新霉素滴眼液Compound Neomycin Sulfate Eye Drops (11)四环素可的松眼膏Tetracycline Cortisone Eye Ointment (12)妥布霉素地塞米松滴眼液Tobramycin and Dexamethasone Eye Drops (12)妥布霉素地塞米松眼膏Tobramycinand Dexamethasone Ophthalmic Ointment (14)硫酸庆大霉素氟米龙滴眼液Sulfate Gentamicin and Fluorometholone Eye Drops (14)抗真菌药 (15)那他霉素Natamycin (16)氟康唑Fluconazole (17)抗病毒药 (17)利巴韦林Ribavirin (18)阿昔洛韦 (18)更昔洛韦Ganciclovir (19)羟苄唑Hydrobenzole (19)眼部感染眼部感染是眼科常见的病变,可以发生在眼睑、眼表和眼内等不同部位,引起睑缘炎、结膜炎、沙眼、角膜炎和眼内炎等疾病。
睑缘炎、结膜炎等会造成严重不适。
角膜炎可以导致角膜混浊,产生严重的视力下降。
眼内炎可以破坏眼球,如不及时控制,会导致失明。
引起眼部感染的微生物有细菌、衣原体、真菌和病毒等。
感染性眼内炎的分类PPT课件

内源性眼内炎主要易感因素为长期静脉导管滞留、 长期全身抗生素应用、免疫抑制、AIDS、胃肠道 手术、糖尿病、器官移植、妊娠、分娩、恶性肿瘤 以及静脉用毒品等
引起内源性眼内感染主要为三种:丝状真菌、酵母 菌、二相性真菌
4
常见眼内感染的丝状真菌有曲霉菌、镰刀菌、青霉菌等
曲霉菌
青霉菌
镰刀菌
5
常引起眼内感染的酵母菌有白色念球菌、隐球菌等
素上皮下,病灶侵及视网膜和脉络膜血管壁。
外源性真菌性眼内炎
致病菌则以曲霉属和镰刀菌属为常见
8
在世界范围内,念珠菌属、曲霉属和镰刀菌属是 最常见的真菌性眼内炎的致病菌,同时引起的病 变也最为严重
9
组织病理学变化
内源性真菌性眼内炎 内源性真菌性眼内炎初期病原真菌经血行播散到
脉络膜,因该处血流速度减慢而沉积下来,造成 转移性脉络膜炎症 真菌可在此繁殖,随后可突破Bruch膜进入视网膜 下和层间,形成多个微脓肿,为嗜中性多核粒细 胞、巨噬细胞和淋巴细胞形成的炎性细胞灶
2
真菌性眼内炎病因分析
外源性真菌性眼内炎:
常见于眼球穿通伤或眼科手术后 内眼手术发生眼内炎机率较小 近几年白内障术后真菌性眼内炎的病例逐渐增多
内源性真菌性眼内炎:
真菌性眼内炎是指真菌通过血液循环播散进入眼内,引 起眼内组织的炎症。
发病前多应用广谱抗生素或免疫抑制剂及糖皮质激素行 眼部及全身治疗
20
真菌性眼内炎的诊断
临床诊断依靠病史及眼部体征 确诊须靠真菌检查
实验室涂片检查 眼内样本真菌培养 组织病理学检查 免疫学检查
对于怀疑真菌性眼内炎时,前房穿刺或玻璃体腔抽 液涂片诊断较为准确
21
眼内穿刺抽液涂片检查的重要性
内源性真菌性眼内炎2例

(上接 第92页 )
[99】江城梅.预 防医学教育模式 的改革与创新[J].淮海 医药,2005,23(2):160—161. [1 0】陆彩玲,张志勇,余红平.构建 实验 室开放平 台,培养实用型预防医学人才【J1.高教论 坛,2009(4):28—30. 【Il1高双双,娄峰阁,董艳梅.浅析公共卫生专业课 案例教学法中的案例选择与教学应用[J】.中国科教创 新导 刊,2012(1O):55 [1 21赵莉 ,李晓松,朱 昌惹,等.反思与重构:预防医学专业 本科 人才培养模式 [J】I现代预 防医学,2010,37(19):3678—3679. 【13】白文苑 .大学生科研训练:创新人才培养 的有效途径 【J1.社科纵横,201 1,26(2):161—162. [14】赵红 ,周纯先,江城梅,等.预 防医学专业本科实验教学改革探讨【J】.蚌埠医学院学报,2010,35(1):76—78.
患者1,男性 ,35岁 ,主因左眼视物不清15 d,视物不见1周收入院。无眼外伤及手术史 。查体:左眼 眼前指数 ,房闪 (++) ,前房少量 白色积脓 ,玻璃体混浊 ,眼底窥不清。B超 :左眼玻璃体混浊 ,视网 膜明显增厚。人院诊断:左眼全葡萄膜炎 。给予全身 、局部抗生素 、激素治疗。入院 Il dE查 ,左眼视 力光感 ,房闪 (+++) ,前房白色积脓 明显增多 ,晶体表面可见渗出膜。B超提示 :左眼玻璃体混浊明 显增 多。故立即做玻璃体切割手术。术中见玻璃体 白色混浊 ,呈白色牙膏样 ,切除大部分玻璃体 ,填充 硅油。最后左眼内注入抗生素及激素 。术后做玻璃体细菌 、真菌培养 ,培养可见 曲霉菌生长。立即停止 抗菌素 ,全身给予氟康唑。术后诊断 :左 眼内源性 真菌性眼内炎 。术后半月 ,患者左眼炎症 已控制 , 随访 1月 ,左眼视力0.02。追 问病史 ,患者足癣病史5~6年 ,视力下降1周前足部出现足癣感染。检查足 部 :皮肤非常粗糙且有脱屑。以足部皮肤碎屑真菌培养可见曲霉菌生长。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
外源性真菌性眼内炎
致病菌则以曲霉属和镰刀菌属为常见
在世界范围内,念珠菌属、曲霉属和镰刀菌属是 最常见的真菌性眼内炎的致病菌,同时引起的病 变也最为严重
组织病理学变化
内源性真菌性眼内炎 内源性真菌性眼内炎初期病原真菌经血行播散到
脉络膜,因该处血流速度减慢而沉积下来,造成 转移性脉络膜炎症 真菌可在此繁殖,随后可突破Bruch膜进入视网膜 下和层间,形成多个微脓肿,为嗜中性多核粒细 胞、巨噬细胞和淋巴细胞形成的炎性细胞灶
白色念球菌
隐球菌
二相性真菌有两种不同的形态学类型:
酵母相多寄生于组织中 菌丝体相多为自然生长相,如芽生菌、球孢子菌、组织胞浆菌等。
芽生菌
球孢子菌
组织胞浆菌
内源性真菌性眼内炎
主要致病菌为念珠菌(尤其是白色念珠菌) 、曲霉菌。 白色念珠菌感染的特征为最初感染部位位于玻璃体。 曲霉菌感染的特征为感染位于视网膜下和/ 或视网膜色
外眼真菌感染:主要为真菌性角膜炎引起角膜溃 疡、穿孔,导致眼内感染
真菌性眼内炎与细菌性眼内炎的区别
细菌性眼内炎起病急、发展迅速、眼球疼痛较重 ,视功能损害严重,前房积脓是其最典型体征
真菌性眼内炎一般说来发病较慢,潜伏期比较长 ,常有数周至数月的潜伏期,刺激症状较轻,炎 症有局限倾向
内源性真菌性眼内炎临床特点
色黏稠脓液,玻璃体腔串珠状混浊或黄色脓液者
外源性真菌性眼内炎病原菌进入眼内途径
手术:
术中眼内灌注液、手术器械、供体被污染 术后滤过泡破裂 选择自闭角巩膜切口或伤口闭合不良
穿通性眼外伤:病原菌可经伤口进入眼内
晶状体破裂与真菌性眼内炎发生的相关性最大 植物性眼内异物是引起真菌性眼内炎的危险因素
真菌性角膜炎的局部反应 眼外伤所致的出血 眼内炎症
外源性真菌性眼内炎临床特点
在上述症状基础上出现视力减退、眼部疼痛 表现为轻至中度房水闪辉和前房积脓 瞳孔区或前玻璃体、角膜等有散在孤立的灰白色点状、小团
块状或绒毛球状混浊 “真菌性恶性青光眼” 玻璃体内炎症进展可导致脉络膜脱离、牵拉性视网膜脱离
常以视力减退为首发症状,逐渐发展可有眼前漂浮物感 随后眼底检查见黄斑和后极部最先受累,可见散在分布的黄
白色渗出病灶,起始于脉络膜及视网膜下间隙 之后上述病灶相互融合,渗出物积聚在视网膜下及玻璃体后
界膜下形成带液平面的半圆形积脓 此外,可见出血性视网膜血管炎、视网膜层间出血和视网膜
全层坏死等
内源性真菌性眼内炎临床特点
前言
感染性眼内炎的分类
外源性眼内炎
手术后眼内炎
急性手术后眼内炎 迟发性手术后眼内炎
滤泡相关性眼内炎 外伤后眼内炎
内源性眼内炎
前言
真菌性眼内炎是由浅部、深部病原真菌或条件致病真菌 引起的眼内感染
真菌性眼内炎的发病率仅次于细菌性, 是高致盲性眼病 之一
具有发病隐匿, 病程长及易复发等特点,可引起眼组织 严重破坏, 以致视力丧失、眼球萎缩
前房内有时也可存在微脓肿状病灶及菌丝或孢子 玻璃体腔内脓肿扩大可占据整个玻璃体腔 可出现视网膜坏死乃至巩膜坏死,并波及眼球筋膜,
造成全眼球炎
临床表现
如出现一下情况应高度怀疑真菌性眼内炎:
植物性外伤史,且病程较长 眼内炎症重而外眼刺激症状不重,且抗生素及皮质类固
源性眼内炎主要易感因素为长期静脉导管滞留、 长期全身抗生素应用、免疫抑制、AIDS、胃肠道 手术、糖尿病、器官移植、妊娠、分娩、恶性肿瘤 以及静脉用毒品等
引起内源性眼内感染主要为三种:丝状真菌、酵母 菌、二相性真菌
常见眼内感染的丝状真菌有曲霉菌、镰刀菌、青霉菌等
曲霉菌
青霉菌
镰刀菌
常引起眼内感染的酵母菌有白色念球菌、隐球菌等
接取材效果好
真菌性眼内炎的治疗
抗真菌药物种类
分类
主要药物名称
唑类
多烯类 棘球白素 嘧啶类 部分抗生素
其他
三唑类:伊曲康唑、氟康唑、伏立康唑、泊沙康唑、 雷夫康唑 咪唑类:克霉唑、益康唑、酮康唑、咪康唑 两性霉素B、那他霉素
真菌性眼内炎病因分析
外源性真菌性眼内炎:
常见于眼球穿通伤或眼科手术后 内眼手术发生眼内炎机率较小 近几年白内障术后真菌性眼内炎的病例逐渐增多
内源性真菌性眼内炎:
真菌性眼内炎是指真菌通过血液循环播散进入眼内,引 起眼内组织的炎症。
发病前多应用广谱抗生素或免疫抑制剂及糖皮质激素行 眼部及全身治疗
致病菌
眼内穿刺取材涂片时的注意事项
取材部位准确,直接在病灶处吸取 要吸取足够体积的房水或玻璃体,最好在0.5mL以
上 眼内炎的细胞学检查至少要同时涂三张玻片
HE染色:观察细胞类型,确定病理性质 GRAM染色:查细菌 PAS或GMS染色:查真菌
尽量新鲜送检,避免体外细菌、真菌污染 玻璃体切割术中获得的液体已被稀释,没有病灶直
临床表现可因致病菌不同而有较大的差异 曲霉菌性眼内炎起病急骤,病情快速 隐球菌性眼内炎则起病迟缓,病情较轻,甚至仍表现为
脉络膜炎而无视网膜炎或玻璃体炎
外源性真菌性眼内炎临床特点
起病隐袭,潜伏期较长,9天到15周 手术后发生的真菌性眼内炎易被忽视 病程进展缓慢 有时不易与原发病症状区分,例如:
真菌性眼内炎的诊断
临床诊断依靠病史及眼部体征 确诊须靠真菌检查
实验室涂片检查 眼内样本真菌培养 组织病理学检查 免疫学检查
对于怀疑真菌性眼内炎时,前房穿刺或玻璃体腔抽 液涂片诊断较为准确
眼内穿刺抽液涂片检查的重要性
相对于细菌性眼内炎,真菌性眼内炎涂片结果常 与培养结果一致
相对于真菌培养可更快的得出结果 一些培养结果为阴性的患者,通过涂片常可找到
病灶内可见真菌菌丝或孢子结构,这是真菌性眼 内感染的可靠依据
炎症如继续发展,微脓肿可向玻璃体后界膜下及 至玻璃体腔内溃破,形成许多雪球样微脓肿,最 后在玻璃体腔内形成大的脓肿
上述炎症可刺激玻璃体内膜样物形成,对视网膜 造成牵拉,导致视网膜脱离
外源性真菌性眼内炎
炎症初起时主要局限于前房、虹膜睫状体及前部玻璃 体,表现为前房积脓、玻璃体炎和虹膜睫状体炎
