视网膜脱离的MRI诊断
眼部磁共振成像序列在眼球疾病和视神经疾病诊断中的应用

02
通过MRI的信号特点,可以准确识别这些病变,并判断其严重
程度。
MRI还可以显示这些病变与周围组织的关系,为临床治疗提供
03
重要参考依据。
03
视神经疾病磁共振诊断 应用
视神经炎诊断及鉴别诊断
磁共振成像(MRI)能够清晰显示视神经的解剖结构 ,有助于发现视神经炎的病变部位和范围。
通过特定的磁共振序列,如T1WI、T2WI和脂肪抑制 技术等,可以准确区分视神经炎与其他类似疾病,如
眼球感染性病变诊断价值
MRI对于眼球感染性病变,如眼内炎、视网膜炎 等具有较高的诊断价值。
通过MRI的信号特点,可以判断感染的性质和程 度,如细菌性感染或病毒性感染。
MRI还可以显示感染病变的范围以及与周围组织 的关系,有助于临床治疗方案的制定。
其他非肿瘤性眼球病变识别
01
MRI对于其他非肿瘤性眼球病变,如眼球内出血、视网膜脱离 等也具有一定的诊断价值。
扫描时间和舒适度
当前磁共振成像技术扫描时间较 长,且需要患者保持静止不动, 对于眼部疾病患者来说可能较为 困难。未来需要优化扫描序列和 参数,缩短扫描时间并提高患者 的舒适度。
定量分析和标准化
目前眼部磁共振成像技术的定量 分析和标准化程度还有待提高。 未来需要发展更可靠的定量分析 方法,并建立标准化的扫描协议 和图像处理流程,以提高诊断的 一致性和准确性。
诊断依据与鉴别诊断
根据磁共振成像表现,结合患者临床表现和其他检查结果,给出视神 经炎的诊断依据,并探讨与其他相似疾病的鉴别诊断要点。
治疗及预后
介绍针对视神经炎的治疗方案,包括药物治疗、光疗等,并分析预后 因素及患者随访情况。
检查操作技巧与经验总结
眼部磁共振成像检查前的 准备
视网膜脱落的症状及体征表现

视网膜脱落的症状及体征表现随着社会的发展,人们的视力受到的影响越来越大,这让我们必须开始重视起眼科的疾病,首先要做的当然是了解其症状体征有什么,以下是小编为你整理的视网膜脱落的症状体征,希望对你有帮助。
视网膜脱落的症状体征1.症状,多数病例突然发病,有视力下降或眼前黑影遮挡,不少病例曾有飞蚊和闪光感等前驱症状。
视网膜脱离是神经上皮层的脱离,因营养供应问题视细胞首先损害,视细胞损害,首先影响蓝色觉。
正常眼的蓝色视野大于红色视野,在视网膜脱离眼用白、蓝、红三种视标检查视野,脱离相应区不仅有形视野缺损,还以发现蓝色、红色视野交叉。
2.体征,孔源性视网膜脱离,眼前节检查一般正常。
少数伴脉络膜脱离病例或脱离日久者,房水可有闪光或有虹膜后粘连。
玻璃体有液化或变性,可见玻璃体的后脱离和(或)上方的脱离。
玻璃体内较粗的色素颗粒则是孔源性视网膜脱离的特征。
视网膜脱离分为裂孔源性、牵引性、渗出性、外伤性等。
以裂孔源性视网膜脱离最为常见,尤其常见于高度近视眼,无晶体眼、一眼有视网膜脱离、或有家族史,也是高危因素。
高度近视眼的眼底常会发生一系列变性病变,视网膜变得脆弱菲薄,容易发生裂孔。
而近视眼多数有玻璃体液化,水样的液化玻璃体通过裂孔流入视网膜下,导致视网膜脱离,又称为裂孔源性视网膜脱离。
视网膜脱落造成的危害视野改变:周边部视网膜脱落,患者可以感到病变对侧相应部位的阴影或视野缺损,但颞侧视网膜脱离时,其鼻侧视野缺损恰好在双眼视野范围内,有时不为患者所觉察,在视野检查时始被发现。
闪光幻觉:是视网膜脱落最重要的症状,可为脱离的先兆,玻璃体变性与视网膜有病理性粘连者,在眼球转动玻璃体牵引激惹视细胞而产生闪光感。
如闪光感持续存在并固定于视野中的某一部位时,应警惕视网膜脱离于近期内发生。
闪光感也可出现于已有视网膜脱离的患者,是由液化了的玻璃体自裂孔进入神经上皮层下刺激视网膜细胞所引起。
飞蚊症:专家介绍,飞蚊症主要见于多种原因引起的玻璃体混浊。
视神经轨道征名词解释_解释说明以及概述

视神经轨道征名词解释解释说明以及概述1. 引言1.1 概述视神经轨道征是一种影响眼球周围及视神经的疾病,它可以导致多种视觉问题和其他相关症状。
这个研究重点介绍视神经轨道征的定义、相关疾病以及其临床表现和诊断方法,并探讨其原因与机制。
1.2 文章结构本文将分为五个主要部分进行讨论。
首先是对视神经轨道征的名词解释和定义,包括了有关概念和术语的详细说明。
接下来,我们将探讨与视神经轨道征相关的各种疾病和症状。
第三部分将解释阐述引起该征象的原因,并详细说明其作用机制,同时提供实例和案例分析来加深理解。
在第四部分中,我们将描述该征象在临床上的表现,并介绍常用的辅助检查手段和诊断技术。
最后,在结论部分,我们将总结视神经轨道征的重要性及其对生活质量的影响,展望治疗策略和预后,并提出后续深入研究的方向或问题。
1.3 目的我们的目标是通过本文全面而详细地介绍视神经轨道征,希望能够增加人们对该疾病的认识和理解。
同时,我们希望能够为医生提供更多关于该征象的知识和信息,以便更准确地进行诊断和治疗。
此外,本文还致力于引起更多针对视神经轨道征的进一步研究,并探索新的治疗策略和预防方法,以改善患者的生活质量。
2. 视神经轨道征名词解释:2.1 视神经轨道概述:视神经轨道是指连接眼睛和大脑之间的通道,通过这个通道传递视觉信号。
它由多种组织结构组成,包括视神经、血管、肌肉、脂肪和神经纤维等。
视神经轨道起到保护和支持视神经以及其周围重要结构的作用。
2.2 名词解释和定义:- 视神经:是一对胶质丰富的大脑疏松束,它负责传递从眼球中接收到的光信号到大脑,并将其转化为我们所感知的图像。
- 轨道:是指眼睛周围形成通道或隧道状结构的区域。
在人体中,有两条视神经轨道分别位于眼眶骨壁与颅内之间。
- 征:在医学上,常用征指代某种特定的异常体征或症状,它可以帮助医生判断出某种疾病或病理变化。
2.3 相关疾病和症状:视神经轨道征通常与以下疾病和症状相关:- 视神经乳头水肿:这是指视神经乳头的水肿,可能由于颅内压力增高或其他原因引起。
(参考课件)眼部疾病影像学诊断

18
X线平片基本病理征象
眶 窩 缩 小 ( 眼 球 扎 出 术 后 )
19
X线平片基本病理征象
眶窩缩小(骨维所致)
20
X线平片基本病理征象
额部骨瘤致眶窩缩小
21
X线平片基本病理征象
左 先 天 性 视 神 经 孔 缩 小
22
外伤性疾病
眼外伤是指眼球及其附属器的损伤,是眼科常见 眼病之一。影像检查主要用于:1、眶骨骨折 及眶内软组织损伤的诊断;2、眼内和眼内异 物的诊断和定位。
眼
球
转
眼球转移瘤CT
移 瘤
MRI
40
眼部疾病影像学诊断
眼球转移瘤MRI(肺癌转移)
41
脉络膜骨瘤
脉络膜骨瘤是 一种少见的良 性肿瘤,临床 表现为视乳头 边界清楚、隆 起的黄色肿块, 类似转移瘤或 黑色素瘤, CT则为均一 钙化密度,为 其特点。
42
泪腺肿瘤
泪腺肿瘤在原发性眼眶肌园锥外肿瘤中 发病率最高,占25%,其中以混合瘤最多 见(占60%),腺癌及园柱瘤占30%,泪 腺肿瘤共同而非特异征象是泪腺肿大。
是从视网膜核层起源的恶性肿瘤,占眼肿瘤的 首位。病人绝大多数为儿童(98%),以3岁以 下多见;偶见于成年人。约10%病人可出现肿 瘤不治而愈现象。平片显示眶窩扩大,密度增高, 眶内钙化以及视神经孔扩大等征象;CT检查可 直接显示眼内实质性肿块和肿块内钙化灶以及视 神经等情况;MRI检查在显示肿瘤蔓延、侵及颅 内组织、显示视神经、视交叉等结构明显优于 CT,但对肿块及钙化的显示不如CT.
26
炎症性疾病
有渗出性视网膜炎,视神经炎,眼外肌炎,泪腺炎,眼眶蜂窩 织炎,眼眶骨膜炎和骨髓炎等。1、渗出性视网膜炎是一种 以视网膜毛细血管扩张伴视网膜下大量渗出为特点的视网 膜病变。其基本病理改变为视网膜组织增厚,并有坏死性 变化及血清纤维旦白性渗出物、红、白细胞、胆固醇结晶、 吞噬细胞等。隨后,坏死物被结缔组织包围并发生机化。 多见男性青少年及儿童,CT和MRI可显示视网膜下积液。 2、视神经炎通常分为急、慢性两类,后者较多见。前者多 为邻近炎症所致,后者多由维生素缺乏、糖尿病、脱髓鞘 病变等所致。 CT和MRI可直接显示视神经的形态。3、眼 外肌炎包括特异性和非特异性炎症。常见病因有细菌性和 霉菌性感染、炎性假瘤、结核和结节病等。
左侧眼球后壁丘状突起病变MRI影像诊断及鉴别诊断--左侧视网膜剥离合并出血
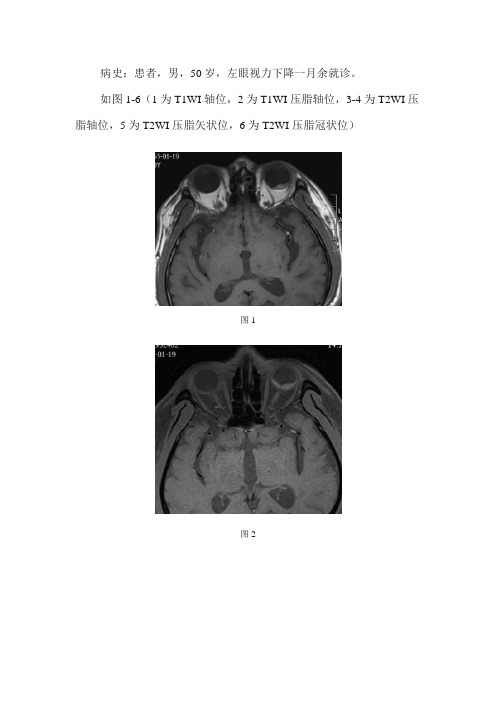
病史:患者,男,50岁,左眼视力下降一月余就诊。
如图1-6(1为T1WI轴位,2为T1WI压脂轴位,3-4为T2WI压脂轴位,5为T2WI压脂矢状位,6为T2WI压脂冠状位)图1图2图3图4图5图6基础解剖影像:以上为眼球内部结构示意图及前外侧视角眼部结构立体示意图。
与影像相关解剖可以分为眼球及球后,眼球包括眼环(包括巩膜、结膜、角膜、视网膜、脉络膜等)、晶状体、房水、玻璃体;球后包括眼外肌、视神经、血管及周围脂肪组织(又名眶脂体)。
4条眼直肌围成锥形体,以视神经孔为顶点,眼球为底部,称为肌锥,将球后分为肌锥内间隙及肌锥外间隙。
视网膜,眼球的内层,外邻脉络膜,内邻玻璃体,后面与视神经相连。
(引自《奈特人体解剖学》及《人体解剖》)图7图8图9图10图11图7-11为正常人眼球MRI图像(7为T2WI轴位,8为T1WI轴位,9为T1WI增强轴位,10为T1WI增强矢状位,11为T1WI增强冠状位),主要包括眼球(绿色箭头主要为玻璃体)周围见眼环低信号,内含房水及玻璃体(绿色箭头)、晶状体(棕色箭头),4条眼肌(黄色箭头)及肌腱共同构成肌锥分隔,眶内多见脂肪高信号,球后脂肪中间见直且长的视神经(白色箭头),信号均匀,视神经及外侧鞘无法区分,最后汇入视神经孔。
玻璃体后面、视网膜、脉络膜在MRI影像无法区分,共同围成眼环低信号影。
图1图2图3图4图5图6MRI影像:左眼球后壁偏颞侧及后侧见丘状隆起(黄色箭头),其内见小结节影,T1WI及T1WI压脂像呈稍长信号,T2WI压脂像呈中央稍长、周围低信号,大小约6.3x10.5mm,边界清晰,相邻眼底见条形稍短T1稍短T2信号。
影像诊断:左眼球后壁考虑视网膜剥离合并出血可能。
眼球内间隙:眼球内主要包括三个潜在的间隙,若肿瘤、外伤、手术等原因致间隙液体集聚,可致各种膜间分离。
1.玻璃体后间隙:位于玻璃体基底(玻璃体后膜)和感觉视网膜之间潜在间隙。
玻璃体后膜从感觉视网膜分离称为玻璃体后剥离(棕色箭头)。
临床玻璃体后脱离发生机制、超声诊断及视网膜脱离、脉络膜脱离、玻璃体机化膜等疾病鉴别诊断

临床玻璃体后脱离发生机制、超声诊断及视网膜脱离、脉络膜脱离、玻璃体机化膜等疾病鉴别诊断玻璃体后脱离是玻璃体后皮质从视网膜内表面分离,在玻璃体液化的基础上发生。
随着玻璃体中央部的液化腔扩大,玻璃体后皮质层变薄并出现裂口,液化的玻璃体通过裂口进入玻璃体后间隙,使后皮质与视网膜迅速分离。
分离后在视网膜前出现一个如视盘大小的环状混浊物(Weiss 环),时间长久此环可变形或下沉。
在PVD形成过程中,随着眼球转动,飘动的玻璃体皮层对视网膜产生前后方向或切线方向的牵拉力。
由于周边部视网膜较薄并且容易变性。
在高度近视眼黄斑部也容易发生变性,这种牵拉可造成周边部的视网膜裂孔或黄斑孔。
液化玻璃体通过视网膜裂孔,进入神经感觉层之下,即发生孔源性视网膜脱离。
多数患者当玻璃体后脱位发生时没有急性症状,有人会有闪光感,眼前有漂浮物。
超声诊断使用彩色多普勒诊断仪,探头频率7-12MHz。
检查时常规行横轴及纵轴扇扫,观察晶状体、玻璃体及视网膜情况,并调整仪器的灰阶增益至最大,观察玻璃体、视网膜病变与眼球壁后极部之间的关系,眼球转动,观察病变运动情况,并对异常强回声带行彩色多普勒血流成像 (CDFI) ,观察有无血流信号。
所有玻璃体后脱离超声均表现为连续条带状回声,根据其与后极部球壁回声之间的附着关系分为完全性玻璃体后脱离和不完全性玻璃体后脱离两型:不完全性玻璃体后脱离可见与视网膜相连的条状光带,为中强回声,光带连续,动度大,后运动试验明显(图1)。
图1 不完全性玻璃体后脱离完全性后脱位表现为连续光带,不与眼底光带相连,动度和后运动明显(图2-3)。
图2 完全性后脱位图3 完全性后脱位CDFI光带均无血流信号。
鉴别诊断玻璃体后脱离应与其他玻璃体内膜状光带鉴别:视网膜脱离。
不完全性玻璃体后脱离的条带状回声内没有血流信号,而视网膜脱离的条带状回声内可见显示丰富的动脉搏动性血流信号。
玻璃体内膜状物与后极部视盘相连且其中不显示血流信号,则基本上可排除视网膜脱离,当视网膜脱离伴有视网膜血管闭塞或玻璃体机化膜中有新生血管长入时难以鉴别。
眼睛视网膜脱落的症状和治疗方法

眼睛视网膜脱落的症状和治疗方法视网膜是位于眼球内部的光敏组织,负责接收和传输光线信号至大脑,从而使我们能够看到周围的世界。
然而,有时候,视网膜会发生脱落的情况,这将给我们的视觉功能带来严重的影响。
本文将介绍视网膜脱落的症状和一些常见的治疗方法。
一、症状1. 突然出现闪烁的光或飘浮物:视网膜脱落时,光线并未正确通过视网膜传输至大脑,因此患者会经常感到眼前出现一些闪烁的光,或者看到飘浮的黑点。
2. 视力突然下降或失明的感觉:正常情况下,我们的视力应该是清晰明亮的,然而视网膜脱落后,患者可能会突然感到视力模糊或者完全丧失视觉。
3. 视野出现缺失或扭曲:当视网膜脱落时,光线无法正确通过受损的区域传输,因此患者可能会出现视野的缺失或扭曲,就好像在看世界时有一块空白的地方。
4. 眼睛部分或完全失明:如果视网膜脱落严重,没有得到及时治疗,患者可能会经历眼睛部分或完全失明的情况。
二、治疗方法视网膜脱落的治疗方法主要包括手术和非手术方法。
根据患者的具体情况和病情的严重程度,医生会选择相应的治疗方案。
1. 激光光凝治疗:对于早期的视网膜脱落,医生通常会选择激光光凝治疗。
该治疗方法通过使用激光将受损的视网膜区域固定在眼球上,以防止继续脱落。
这种方法一般较为简单和安全,但并不适用于所有的脱落情况。
2. 冷冻治疗:在一些病例中,医生可能会采用冷冻治疗来修复视网膜脱落。
这种方法会使用低温疗法,将受损的视网膜区域冷冻,然后将其重新固定在眼球上。
冷冻治疗一般适用于视网膜脱落的较严重情况。
3. 巴黎粘贴:巴黎粘贴是一种相对较新的治疗方法,它使用一种特殊的粘合剂将视网膜固定在眼球上。
这种方法不需要手术切割和缝合,因此较为安全和简便。
但是,巴黎粘贴并不适用于所有的视网膜脱落病例。
4. 玻璃体手术:对于视网膜脱落的严重情况,医生可能会建议患者接受玻璃体手术。
这种手术通过切除眼球内的混浊玻璃体,然后用清晰的药物填充,从而改善视网膜的定位和视觉功能。
五官的MRI诊断

眼部血管 • 眼动脉由颈内动脉海绵窦段发出,与视神经一起 经视神经管入眶,在视神经与上直肌之间越过视 神经至眼眶内侧向前行。眼的静脉主要有眼上静 脉和眼下静脉,前者起源于眼眶前内侧鼻根部, 向后穿过肌锥行走于上直肌下,经眶上裂入海绵 窦;后者起源于眶底前内侧,向后行于下直肌之 上,一支入眼上静脉,一支经眶下裂入翼丛。血 管内快速流动的血液产生流空效应,因而Tl及T2 加权像呈管状低信号,在高信号的脂肪及等信号 肌肉及神经衬托下常能显示其走行,MRI横断面 及矢状面可显示前后走行的眼动、静脉主干,于 眼球上层面,可见眼上静脉在眼球后方呈向外拱 的弯曲线形,约2mm粗细,冠状面则对垂直于眼 轴走行的分支血管显示较好。 • 信号,T2加权像为略高信号,MRI横断面及冠状 面均可清楚显示。
正常MRI影像表现(图3-1)
• 正常眼部MRI信号强度一般以大脑皮质作为 信号参照,但有时为描述病变的信号改变, 常将病变与眼外肌信号做比较。 眼眶 • 在MRI图像上致密骨所含活动氢质子极少, T1及T2加权像均呈低信号,而松质骨内含红 骨髓,因而T1及T2加权像均呈高信号。正常 眶缘骨质坚厚,除致密骨外,尚有较少的松 质骨,T1及T2加权像为高信号。而眼眶四壁 主要由较薄而致密骨板构成,T1及T2加权像 为低信号,加上眶壁旁的副鼻窦内的气体亦 为低信号,因而MRI对眼眶轮廓和形态的显 示远不如CT敏感和准确。
眼外肌 • 眼外肌包括4条直肌(上、下、内、外直肌)、 2条斜肌(上、下斜肌)和1条提上险肌。 • 4条眼外直肌均起源于眶尖处视神经周围 的总腮环,上、下、内、外直肌分别起自 总腮环的主、下、内、外侧,沿眼球与眶 内侧壁的间隙向前伸展至眼球前部,止于 巩膜。各肌之间有肌间筋膜相连,围成锥 体形,称为肌圆锥。肌圆锥以视神经孔为 顶点,眼球为底部,视神经位于其内,因 此可将眼眶内间隙分为肌锥内间隙和肌锥 外间隙。
视网膜脱离的MRI诊断价值

【 关键词】 视网膜脱离; 磁共振成像; 价值
中图分类号 : 74 1 R 4 . R 7 .; 452 文献标识码 : A 文章编号 :06— 0 120 )0 13 3 10 9 1【0 8 1 —10 I ld t c me t a n ' au fM i r 廿 l ea h n n a
M f d g f 6css(7ee)wt ta dt h et ofm db pr i . e l :1ess 1 ys ee on a e c — / nn o1 R i i s ae 1 ys i r nl e cm n cnr e y eao R s t 1 ae (2ee)w r fudpr dt h he i a i o tn us t a
m n ad5cm ledt h et Ds s p e a m r f qet vl dps o 9 1) hll i o eunyi o e m et o p t e c n. i u tu w s o eun yi o e oi n(/ 7 , a s nm r f qet vl dt — n e am c ois er l n v i t feo e r l n v e
HU NG A
, HU o g g n 2 S IY n -a g
1 Dpr etfR do g ,H a u o1Pol’ H sil ua 100 P. . eat n o aioy ui aN e e s o t ,H nn480 , R. m l h p pa
p . ei oposi l e : V’hp 8 1) ce ethp (/ 7 adieu r lv ae3 1 ) O 1 ,ei ot i Ls nm rhu cu d … sae(/ 7 , r cn sa 6 1)n r l les p(/ 7 . nTⅥ l o m l e o n d s e r g a cr h sn s y s
眼部影像学检查盘点

眼部影像学检查盘点
眼部影像学检查是一种非常重要的医学检查方法,可以帮助医生诊断和治疗眼部疾病。
随着医学技术的不断进步,眼部影像学检查方法也在不断更新和完善。
本文将对目前常用的眼部影像学检查进行盘点,帮助大家更好地了解这一领域的进展。
1. 眼底检查,眼底检查是通过眼底相机或者直接观察患者的眼底,以观察眼底血管、视网膜、玻璃体等部位的情况。
眼底检查可以帮助医生诊断青光眼、糖尿病视网膜病变、视网膜脱离等眼部疾病。
2. 视觉场检查,视觉场检查是通过让患者注视一个固定点,然后观察患者的周围视野情况,可以帮助医生诊断青光眼、视神经炎等疾病。
3. 眼部超声,眼部超声是通过超声波来观察眼部结构的一种检查方法,可以帮助医生诊断眼部肿瘤、玻璃体出血等疾病。
4. 眼部CT和MRI,眼部CT和MRI是通过断层扫描技术来观察眼部结构的一种检查方法,可以帮助医生诊断眼部肿瘤、眼眶畸形
等疾病。
5. 眼部OCT,眼部OCT是一种通过光学相干断层扫描技术来观
察眼部结构的检查方法,可以帮助医生诊断黄斑变性、视网膜脱离
等疾病。
总的来说,眼部影像学检查在眼科诊断中起着至关重要的作用,可以帮助医生准确地诊断和治疗各种眼部疾病。
随着技术的不断进步,相信眼部影像学检查将会在未来发挥更加重要的作用,为患者
带来更好的医疗服务。
磁共振成像(MRI)诊断

第一节 MRI的适应征
中枢神经系统
(4)脑退行性病变:可清楚显示皮质性、髓 质性、弥漫性脑萎缩、原发性小脑萎缩;协助 诊断Wilson病、CO中毒、甲旁减等疾病。
TE:称回波时间,即射频脉冲发射后到采 集回波信号之间的时间。
☝
第四节 射频脉冲序列和伪影
一、射频脉冲序列 射频脉冲即一个短的无线电波或射频能量,
其作用就是如何有效获得MRI信号。序列 指检查中使用的脉冲程序。常用的射频脉 冲序列有: 1、自旋回波(SE)序列 2、反转回复(IR)序列 3、部分饱和(PS)序列
第四节 射频脉冲序列和伪影
4、快速成像序列 :
(1)梯度回波(GRE)序列 (2)快速自旋回波(FSE)序列 (3)平面回波成像(EPI)序列
5、脂肪抑制序列:包括STIR、Chemsat等。 6、液体衰减反转回复(FLAIR)序列。
第四节 射频脉冲序列和伪影
MRI成像中的伪影 MRI成像中的假影像称伪影(artifact)常
第五节 特殊成像
脑功能性MRI检查(f MRI)
fMRI主要有造影法、血氧水平依赖对比 法(BOLD)。虽然仍在研究阶段,但已 用于临床的如脑部手术前计划的制定,了 解卒中偏瘫病人脑的恢复能力的评估及精 神疾病神经活动的研究等。
第六节 磁共振对比剂
MRI影像具有良好的组织对比,但正常与 异常组织的弛豫时间有较大的重叠,为提 高MRI影像对比度,一方面选择适当的脉 冲序列和成像参数,另一方面则致力于人 为地改变组织的MRI特征性参数,即缩短 T1和T2弛豫时间,使用对比剂的意义乃在 于此。
眼底视网膜脱离的症状及处理措施

眼底视网膜脱离的症状及处理措施眼底位于内眼深处,由视网膜、血管、视神经等组成,结构精细,就像一台精密的仪器,稍有不慎,可能就会有所损伤,如我们常常听说过的“视网膜脱离”就是眼底病变的一种,视网膜脱离是一种非常严重的眼科疾病,用眼过度或剧烈运动都有可能导致视网膜脱离,这会使患者视力严重受损,甚至失明,而现阶段,这类眼底疾病在临床上的发病率正逐年增长,如何才能有效治疗视网膜脱离也成为了现代医学和专业人员共同思考的问题,所以,今天就给大家科普一下关于视网膜脱离的基本原因和症状,以及相应的处理措施,希望可以对大家有所帮助。
1、视网膜脱离的概念和原因1.1.视网膜脱离的概念和好发人群我们常说的视网膜脱离,其实就是视网膜的神经上皮层与色素上皮层发生分离。
而在这两层组织之间,还有些许间隙,当两层组织发生分离后,间隙内所潴留的液体称为视网膜下液。
脱离后的视网膜,会失去感知光刺激的能力,由此引起患者视力下降,患者在看图像时,则会出现图像不完整的情况,严重者甚至会失明。
视网膜脱离常见于以下几种人群,首先是高度近视者,因为高度近视会有出现玻璃体后脱离的情况,会牵拉视网膜形成脱离;第二种是眼部受到严重外伤的,过大的外力刺激有可能引起视网膜脱离;第三种是患有糖尿病的人群,糖尿病有可能会增加视网膜脱离的风险;最后一种是早产儿,胎儿因为孕期短,视网膜发育不完全,且需要进行氧疗,而治疗的时间越长,胎儿吸入氧的浓度越高,促使动脉血氧压力越大,从而有引起视网膜脱离的风险。
1.2.视网膜脱离的原因视网膜脱离的原因有很多种,第一种是视网膜出现裂孔,这是由于视网膜出现病变,如变性萎缩、玻璃体后脱离及眼外伤等;第二种是玻璃体牵拉和液化,玻璃体的牵拉会使视网膜脱离,或液化的玻璃体经裂孔进入视网膜引起视网膜的脱离;第三种是视网膜神经上皮与色素上皮有液体积聚,一些眼部的炎症、肿瘤或感染等,都有可能使视网膜神经上皮与色素上皮之间的间隙积聚液体,从而引起视网膜脱离。
视网膜病图谱

02
通过观察视网膜血管的荧光显影,有助于诊断血管性疾病如糖
尿病视网膜病变。
B超检查
03
对于眼内炎症、玻璃体混浊或出血等疾病,B超可协助判断视网
膜是否有脱离。
视网膜病变的组织病理学检查结果展示
视网膜神经细胞凋亡
组织病理学检查结果显示视网膜神经节细胞减少或消失,神经纤 维层断裂。
视网膜色素上皮细胞增生
视网膜病图谱
汇报人:可编辑 2024-01-11
目录
• 视网膜病概述 • 视网膜病变的病理机制 • 视网膜病的诊断与检查 • 视网膜病的治疗与预防 • 视网膜病图谱展示
01 视网膜病概述
视网膜病的定义
01
视网膜病是指影响视网膜结构和功能的各种疾病,包括 视网膜脱离、黄斑病变、糖尿病性视网膜病变等。
组织病理学检查结果显示视网膜色素上皮细胞增生肥厚,排列紊乱 。
炎症细胞浸润
组织病理学检查结果显示视网膜内炎症细胞浸润,如淋巴细胞、浆 细胞等。
谢谢聆听
环境因素
长时间暴露于紫外线、 辐射等环境因素也可能 导致视网膜病变。
视网膜病变的病理过程
血管病变
视网膜病变通常表现为血管病变,如血管狭 窄、阻塞或渗漏等。
黄斑变性
神经元和神经纤维受 随着血管病损变的发展,神经元和神经纤维可
能受损,导致视力下降。
黄斑是视网膜上对视觉最为敏锐的区域,黄 斑变性是视网膜病变的一种常见表现。
药物治疗的种类繁多,包括抗炎药、抗凝药、抗血小板药、免疫抑制剂等,医生会 根据患者的具体病情和病因选择合适的药物进行治疗。
药物治疗的效果因个体差异而异,部分患者可能对某些药物产生过敏反应或副作用 ,因此在使用药物治疗时需严格遵医嘱,注意观察病情变化和药物反应。
(3)五官颈部MRI考试历年真题及答案分析

眼球及眶内病变检查技术及影像解剖1.关于下斜肌的描述,不正确的是: A.起源于眼睑前内侧, B.向后向外走行。
C.穿越于下直肌之下。
D.终于眼球后外侧面。
E.T1加权像易区分下斜肌和下直肌。
2、关于眼眶解剖的描述,错误的是A眼眶由额骨、蝶骨、上颌骨等七块骨组成 B眶隔之前的腔隙为隔前间隙,眶隔之后的腔隙为隔后间隔 C、支配眼球运动的肌肉称为眼外肌 D、视神经包括颅内段、眶内段和球内段 E、泪腺位于眼眶外上象限注解:视神经包括颅内段、视神经管内段和眶内段3.视神经最长的部分为:A、球内段。
B、眶内段。
C、管内段。
D、颅内段。
E、脑内段。
注解:视神经全长3.5-5cm,眶内段长2-3cm,视神经管内段长6-9mm,颅内段长3-6mm。
4.关于视神经的叙述,正确的是:A.视神经横断面直径大于6mm B.视神经颅内段长为10cm C.视神经眶内段长为15mm D.视乳头到视交叉全长30cm E.视神经管宽3mm~4mm 注解:筛板后视神经变粗,横断面直径最大可达3~4mm。
5、视神经的扫描使用:A、横轴位B、矢状位C、平行于视神经的斜位D、冠状位E、斜冠状位眼眶内炎症及甲状腺性突眼6.内分泌性眼病的特征性改变为:A.眼外肌增粗;B.可累及多根眼外肌;C.眼外肌的眼球侧肌腱不增粗;D.T1和T2加权像眼外肌均为低或等信号;E.内直肌受累。
7、以下哪一项描述最支持眼眶原发炎性假瘤的诊断A、一或多条眼外肌梭形增粗B、球后软组织肿块C、病变有增强D、眼肌附着处眼环增粗、模糊E、双侧眼球突出注解:球后软组织肿块,为球后炎性肿块型的表现。
一或多条眼外肌梭形增粗,病变有增强,眼肌附着处眼环增粗、模糊,均为眼外肌型表现;即眼外肌型表现眼外肌腱及肌腹均肿大,眼肌附着处眼环增厚、模糊并强化。
而甲状腺性眼病一般只引起肌腹肿大,不累及附着在眼球壁上肌腱。
因此D点是区别于甲状腺性眼病的特征性征象。
另外还有泪腺型、弥漫性眼眶炎症性。
护士眼科病案分析总结范文

一、病例背景患者,男,45岁,因“视力下降、视物变形1个月”入院。
患者1个月前无明显诱因出现视力下降、视物变形,无眼痛、眼红、眼异物感等症状。
曾于当地医院就诊,诊断为“视网膜脱离”,建议手术治疗。
患者为进一步治疗,前来我院就诊。
二、病例特点1. 病程较短,患者视力下降、视物变形明显;2. 患者无明显诱因出现症状,可能与视网膜脱离有关;3. 患者无其他眼部疾病史。
三、诊断依据1. 眼科检查:患者右眼视力0.1,左眼视力1.0。
右眼视网膜脱离,左眼眼底正常;2. 影像学检查:CT、MRI检查提示右眼视网膜脱离。
四、治疗过程1. 术前准备:完善各项检查,了解患者全身状况,排除手术禁忌症;2. 手术治疗:采用玻璃体切除术,复位视网膜,并行硅油填充;3. 术后观察:患者术后第1天,视力无改善,术后第2天,视力逐渐恢复至0.5,术后第3天,视力恢复至0.8。
五、护理措施1. 术前护理:(1)做好患者心理护理,解除患者紧张、焦虑情绪;(2)观察患者眼部症状,做好眼部护理,防止术后感染;(3)做好术前各项检查,确保手术顺利进行。
2. 术后护理:(1)观察患者眼部症状,及时处理术后并发症;(2)保持患者卧床休息,避免剧烈运动;(3)做好眼部护理,预防术后感染;(4)指导患者术后用药,按时复查。
六、护理效果患者术后视力恢复良好,术后3个月复查,视力恢复至0.8,患者对治疗效果满意。
七、总结本病例患者因视网膜脱离导致视力下降、视物变形,经过手术治疗,患者视力得到明显恢复。
在护理过程中,护士应密切观察患者病情,做好术前、术后护理,预防术后并发症,确保患者康复。
同时,护士应不断提高自身业务水平,为患者提供优质护理服务。
视网膜脱离治疗与护理常规

视网膜脱离治疗与护理常规视网膜脱离是视网膜的神经上皮层与色素上皮层的分离。
两层之间有一潜在间隙,分离后间隙内所潴留的液体称为视网膜下液。
按病因可分为孔源性、牵拉性和渗出性视网膜脱离。
视网膜脱离的部分无法正常工作,会造成大脑接受从眼部来的图像不完整或全部缺失。
一、病因本病多见于中年或老年人,多数有近视,双眼可先后发病。
发病的诱因有视网膜周边部的格子状和囊样变性,玻璃体液化变性和视网膜粘连,这些诱因又和年龄、遗传、外伤等因素有关,玻璃体对视网膜的牵引,在发病机理上更为重要。
二、病情评估(一)临床表现1. 症状:先兆症状:眼球运动时出现闪光、视物变形、物像震颤。
由于玻璃体混浊,视野内常有黑影飘动;视网膜部分脱离者在脱离对侧的视野中可出现云雾状阴影;黄斑区脱离者中心视力大为下降;视网膜全脱离者视力可减至光感或完全丧失。
2. 体征:眼压偏低,当视网膜复位,视网膜下液吸收,眼压可恢复。
充分散瞳,眼底检查可见脱离区的视网膜呈灰色或青灰色,轻微震颤,表面有暗红色的血管爬行。
在视网膜脱离中常可发现裂孔。
(二)辅助检查1. 眼底检查:充分散瞳后,用间接检眼镜或三面镜检查,多可找到裂孔。
有时脱离的视网膜隆起度很高可将裂孔遮蔽,检查时可嘱患者改变头部位置。
也可包扎双眼,卧床1~2日,待隆起度减低时再检查。
遇到上述情况护士应告知患者双眼包扎的目的,以取得患者的配合。
2. 眼部超声波:眼部B超检查可了解视网膜有无脱离、性质、范围、玻璃体视网膜的联系,对手术时机的选择、术式及预后是非常重要的。
3. 眼压检查:眼压值可随着视网膜脱离的面积增大而降低。
孔源性视网膜脱离并发脉络膜脱离时眼压极低。
4. 荧光素眼底血管造影检查:用于明确视网膜脱离的原因。
三、治疗原则寻找裂孔和手术封闭裂孔是治疗本病的关键。
要点是术前术中查清所有裂孔,并进行准确定位。
裂孔封闭方法可采用激光光凝、电凝、冷凝裂孔周围,使其产生炎症反应以闭合裂孔;然后在裂孔对应的巩膜外做垫压术。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
视网膜脱离的MRI诊断目的探讨超低场MRI对视网膜脱离的诊断价值。
方法回顾性分析1992年~1999年8年19例经临床相关检查得到证实的视网膜脱离病例的MRI图像,其中男性12例,女性7例,年龄18~63岁,平均42.6岁。
结果19例中MRI 图像上可见到脱离的视网膜与眼球后壁之间的积液征象,均为单眼发病。
3例病史在1w内者MRI T1WI像为低信号,T2WI为高信号。
16例显示为T1WI及T2WI 均为高信号,其中10例病史均较长,Coats病1例,余5例病史不详。
结论视网膜脱离的超低场MRI表现较具特征性,对视网膜脱离的诊断具有重要价值。
Abstract:Objective To evaluate the value of low field MRI in the diagnosis of retinal detachment. Methods A retrospective analysis of 1992~1992,eight years of 19 cases of clinically relevant inspection confirmed cases of retinal detachment in the MRI images,including 12 cases of male,female 7 patients,ages 18 to 63 years old,average 42.6 years. Results 19 cases,MRI is visible on the image to from the retina to eyeball wall between the effusion after signs,are all occurs. History in 3 cases of MRI T1WI low signal,all within 1 week for high T2WI signal. 16 cases displayed as T1WI and T2WI were high signal,including 10 cases have a long history,the Coats disease in 1 case,more than 5 cases history is unknown. Conclusion The low field MRI manifestation of retinal detachment are more characteristic,has the important value to the diagnosis of retinal detachment.Key words:Retinal detachment;Ultra-low field;Magnetic resonance imaging (MRI)视网膜脱离过去一般不须行影像学检查,随着现代医学影像设备的逐渐普及,MRI开始逐渐应用于视网膜脱离的临床诊断,尤其当屈光间质严重浑浊,为了解视网膜脱离是否存在,或合并有眼球内肿瘤、玻璃体积血和其他病变时需要进行MRI检查。
因此,有关视网膜脱离MRI诊断的文献报道近年来逐渐增多。
本文报告19例,经回顾性分析,对其临床、MRI诊断进行探讨,以提高对该病的认识。
1 资料与方法1.1一般资料收集1992年~1999年8年,共计19例视网膜脱离病例,3例以眼科疾患行MRI检查,16例在行MRI头部检查时偶然发现。
19例均为单眼发病,并经临床相关检查得到证实。
病史1w~3年。
男性8例,女性4例,年龄18~63岁,平均42.6岁。
1.2临床表现飞蚊症3例,闪光感5例,视力逐渐减退11例,视力迅速减退2例,失明1例,无自觉症状3例。
1.3 MRI检查采用常导型0.04T磁共振成像系统,所有患者均采用头线圈行横断面T1WI及T2WI,3例加做冠状面T1WI及T2WI。
T1WI采用三维部分饱和(PS3D)序列,TR125 ms ,TE 25ms;T2WI采用自旋回波(SE)序列,TR2600 ms,TE 130ms,层厚为5~10mm。
2 结果本文3例病史在1w内者MRI T1WI为低信号,T2WI为高信号。
16例显示为T1WI及T2WI均为高信号,其中10例病史均较长,Coats病1例,余5例病史不详。
19例视网膜下积液均位于眼球后方,占据2个象限。
眼科检查结果:原发性视网膜脱离12例,继发性7例。
颅脑MRI检查结果:急性早期脑出血2例,腔隙性脑梗塞6例,1例晚期Coats病疑伴发肿瘤患者,MRI检查示患眼T1WI 及T2WI均为高信号,眼球摘除术后病理证实为Coats病,伴球状视网膜渗出性全脱离。
3 讨论3.1视网膜的解剖特点视网膜是从胚胎期眼杯演变而来的,眼杯外层演变为色素上皮层,内层演变为神经感觉部视网膜组织,在这两层组织之间存在着潜在性空隙。
因此,视网膜在病理状态下视网膜内的神经感觉层很容易从色素上皮层分开,造成视网膜脱离[1]。
视网膜脱离一词也并非是一个具有特异性的疾病名称,而是许多能产生视网膜下积液疾患的一个共有表现[2]。
临床上根据视网膜脱离的范围分为部分性视网膜脱离和完全性视网膜脱离两种类型;根据发病原因将视网膜脱离分为孔源性视网膜脱离(原发性网脱)与非孔源性视网膜脱离(继发性网脱)两大类。
前者发生原因不明,一般认为系视网膜变性或玻璃体液化收缩牵拉致使视网膜神经上皮层发生裂孔,液化之玻璃体通过此裂孔进入该腔隙,从而引起视网膜脱离。
后者常继发于渗出性视网膜脉络膜炎,外伤、出血,脉络膜肿瘤等原因引起的液体蓄积。
由于MRI能清晰地显示眼球的大体解剖结构,尤其对液体及其成份的高度敏感性,而成为诊断视网膜脱离及鉴别肿瘤继发性视网膜脱离的又一可靠方法。
3.2视网膜脱离的MRI表现及形成机理本文12例视网膜脱离的MRI检查结果,发现3例早期视网膜下积液为长T1低信号、长T2高信号,与玻璃体信号相似,易于漏诊。
1例晚期视网膜脱离则表现为眼球后部短T1高信号、长T2高信号。
根据其视网膜下积液的多少及视网膜脱离程度,MRI横断面上分为四种形态:①粗线形(5例);②新月形(8例);③半月形(5例);④满月形(1例)。
满月形为1例晚期Coats病患者,T1WI及T2WI均表现为边缘光滑、均一高信号,形如满月形,但略小于健侧眼球。
在正常情况下视网膜色素上皮层与神经上皮层借细胞间粘多糖起着潜在性联合作用[3],当视网膜脱离时视网膜发生变性,其细胞粘着力就会下降,MRI显示视网膜脱离网膜下积液多位于眼球后部的原因,可能与外在脱离视网膜下流动液体受地的心引力、眼球的转动及视网膜脱离病史的长短有关。
视网膜下积液是MRI诊断视网膜脱离的唯一特征。
视网膜脱离根据其视网膜内9层与色素上皮层之间渗漏物质及蛋白含量,MRI信号强度有一定差异[4]。
MRI显示T1WI视网膜下积液的高信号特点,取决于视网膜下液体的蛋白浓度。
飞贝立郎等测定3161例视网膜脱离患者的网膜下积液蛋白浓度,将其分为A组:0.1~20mg/ml;B组:20~60mg/ml;C组:60mg/ml以上。
视网膜脱离在3w以内者多为A组,随着时间延长A组减少,而B组增多。
说明视网膜脱离的时间延长,视网膜下积液的蛋白含量增加。
由于低场MRI对蛋白质敏感,且这种敏感性随场强增加而降低[5],故超低场MRI能更好地反映视网膜下积液的信号特点。
本文3例病史为1w,视网膜下积液的蛋白浓度为A组范畴,MRI T1WI信号无特异性改变。
但当视网膜下积液为血液时,则MRI将会随出血灶内血红蛋白的演变而显示出不同的信号特征[6]。
3.3 MRI诊断视网膜脱离的临床价值视网膜脱离是一种较常见,同时又较严重的致盲性眼病,其常规检查方法有直接或间接检眼镜、三面镜、荧光素眼底血管造影以及眼B型超声检查,但这些方法都带有一定的主观因素[7]。
MRI是发现和诊断眼球病变的重要检查手段,对绝大多数疾病能做出正确诊断[8]。
视网膜脱离患者常因临床症状不典型,或缺乏有关常识而没引起重视。
在老年患者视网膜常有变性,粘多糖减少,易于发生视网膜脱离,在同时患有其它疾患(如脑血管卒中等)易忽视眼部病变。
一般未经治疗的原发性视网膜脱离经过一个时期后,常导致视网膜及玻璃体腔广泛性纤维化,继而并发葡萄膜炎及白内障,最后眼球萎缩或继发青光眼。
因此,早期确诊和合理治疗显得尤为重要。
本文认为,MRI在行头部检查时,如发现球后部条带状异常密度或信号,应考虑到视网膜脱离之可能,并请眼科协诊,避免漏诊。
3.4晚期Coats病MRI诊断与鉴别诊断Coats病是小儿较多见的眼球内良性病变,病因是视网膜上毛细血管炎和毛细血管扩张引起的脂肪蛋白渗出、积聚,导致视网膜脱离的病变[9]。
晚期晶状体浑浊,眼底不能透见,临床无法肯定有无视网膜脱离。
临床上诊断Coats病不除外肿瘤行眼球摘除者也有报告。
Coats 病临床少见,其特征为特发性视网膜毛细血管扩张和渗出性视网膜脱离,渗出物成份主要有泡沫细胞、巨细胞和大量胆固醇结晶。
晚期Coats病颇似外生性球状视网膜母细胞瘤,有关超低场MRI对该病的诊断尚未见文献记载。
本文1例特征为:青年男性,单眼受累,病情进展缓慢。
MRI表现为满月形短T1、长T2高信号,其信号均一,边缘光滑,眼球稍有萎缩,眼环无异常信号。
晚期Coats 病还应与视网膜母细胞瘤、黑色素细胞瘤及视网膜血管瘤鉴别。
视网膜母细胞瘤常见于儿童,肿瘤增大眼球有变形,可见瘤内多发性低信号钙化。
黑色素细胞瘤T1WI呈高信号,T2WI为低信号。
视网膜血管瘤组织学上是一种海绵状血管扩张,多发于10~20岁患者,半数以上并有Sterge-Weber氏综合症,约93%患者伴有轻微的视网膜脱离[10],MRI T1WI呈稍高信号,T2WI为明显高信号。
总之,超低场MRI能显示视网膜脱离的病变特征及范围,还可明确眼球或肌锥内有无病变,从而可帮助临床确定有无手术适应症和决定手术方案。
参考文献:[1]黄叔仁,张晓峰.眼底病诊断与治疗[M].北京:人民卫生出版社,2003:196,312-321.[2]刘家琦,李凤鸣.实用眼科学[M]. 人民卫生出版社,2010:1-252.[3]龚启荣主编.视网膜脱离手术学[M].江苏科学技术出版社,1986:3-4.[4]杨广夫,靳宝善.磁共振诊断学[M].陕西科学技术出版社,1992:209.[5]冯彦琦,李歆国,韩锋.超急性期脑出血的超低场磁共振诊断[J].临床医学影像杂志,1997,8⑴:65-66.[6]陈芳妮,范森,毛羽翔,等.MDCT与MRI诊断视网膜脱离的价值[J].南方医科大学学报,2011,31⑹:1043-1046.[7]戴奕娟,白领娣,梁丽,等.视网膜脱离光学相干断层扫描图像的观察[J].中华眼底病杂志,2001,17:237-238.[8]黄群,税永刚.视网膜脱离的MRI诊断[J].医学影像学杂志,2008,18(10):1103-1105.[9]陶晓峰,魏锐利,施增儒,等.眼球内病变的MRI诊断[J].中华放射学杂志,2003,37(2):103-107.[10]王夕富,张贵祥,李康安,等.非孔源性视网膜脱离MRI诊断价值及原因探讨[J].中国医学计算机成像杂志,2010,16⑴:16-19.。
