外周T细胞淋巴瘤临床路径
26个学科临床路径目录(1010个)

26个学科分册临床路径病种目录1《临床路径释义》主编工作会议中国协和医科大学出版社2017年1月1病种的学科分类按国家卫计委1010个病种目录中的出现顺序整理。
▲标注的病种都是2016年发布的对已有病种的修订版。
目录1.心血管病分册(共计25个,其中2016年发布10个) (4)2.呼吸病分册(共计26个,其中2016年发布9个) (5)3.消化病分册(共计51个,其中2016年发布27个) (6)4.血液病分册(共计42个,其中2016年发布34个) (7)5.肾脏病分册(共计31个,其中2016年发布21个) (8)6.内分泌病与代谢病分册(共计23个,其中2016年发布12个) (9)7.风湿病与自体免疫病分册(共计19个,其中2016年发布19个) (10)8.感染性疾病分册(共计23个,其中2016年发布17个) (11)9.神经内科分册(共计40个,其中2016年发布20个) (12)10.普通外科分册(共计86个,其中2016年发布39个) (13)11.神经外科分册(共计35个,其中2016年发布12个) (15)12.胸外科分册(共计35个,其中2016年发布15个) (16)13.心血管外科分册(共计20个,其中2016年发布5个) (17)14.泌尿外科分册(共计54个,其中2016年发布37个) (18)15.骨外科分册(共计109个,其中2016年发布72个) (19)16.妇产科分册(共计63个,其中2016年发布48个) (21)17.小儿内科分册(共计48个,其中2016年发布18个) (22)18.小儿外科分册(共计54个,其中2016年发布33个) (23)19.眼科分册(共计51个,其中2016年发布34个) (24)20.耳鼻咽喉科分册(共计29个,其中2016年发布10个) (25)21.口腔科分册(共计47个,其中2016年发布22个) (26)22.皮肤病及性病分册(共计23个,其中2016年发布18个) (27)23.精神病分册(共计7个,其中2016年发布2个) (28)24.肿瘤疾病分册(共计47个,其中2016年发布19个) (29)25.康复科分册(共计11个,其中2016年发布11个) (30)26.职业病分册(共计11个,其中2016年发布11个) (31)1.心血管病分册(共计25个,其中2016年发布10个)新增修订版次病种名称版次病种名称2016 ▲阵发性室上性心动过速2010 房性心动过速2016 稳定型冠心病2010 肥厚性梗阻型心肌病2016 扩张型心肌病(CRTCRT-D) 2010 原发性肺动脉高压2016 先天性心脏病介入治疗2010 风湿性二尖瓣狭窄(内科)2016 心力衰竭2010 主动脉夹层2016 ▲急性心肌梗死2010 肾血管性高血压治疗2016 ▲肥厚型梗阻性心肌病2010 心房颤动介入治疗2016 房室传导阻滞2010 阵发性室上性心动过速介入治疗2016 非ST段抬高型急性冠脉综合征介入治疗2009 急性ST段抬高心肌梗死2016 ▲风湿性二尖瓣狭窄2009 不稳定性心绞痛介入治疗2009 慢性稳定性心绞痛介入治疗2009 急性非ST段抬高性心肌梗死介入治疗2009 急性左心功能衰竭2009 病态窦房结综合征2009 持续性室性心动过速新增修订版次病种名称版次病种名称2016 阻塞性睡眠呼吸暂停低通气综合征2012 耐多药肺结核2016 间质性肺病2012 初治菌阳肺结核2016 孤立肺部结节2012 复治肺结核2016 ▲社区获得性肺炎2011 肺脓肿2016 ▲支气管哮喘2011 急性呼吸窘迫综合征2016 ▲慢性阻塞性肺疾病急性加重期2011 结核性胸膜炎2016 肺动脉高压2011 慢性肺源性心脏病2016 ▲肺血栓栓塞症2011 慢性支气管炎2011 特发性肺纤维化县医院适用2011 胸膜间皮瘤2016 社区获得性肺炎2011 原发性支气管肺癌2009 肺血栓栓塞2009 社区获得性肺炎2009 慢性阻塞性肺疾病2009 支气管扩张症2009 支气管哮喘2009 自发性气胸新增修订版次病种名称版次病种名称2016 原发性胆汁性肝硬化(PBC)2013 晚期血吸虫病腹水型临床路径2016 食管狭窄2013 晚期血吸虫病巨脾型临床路径2016 食道异物取出日间手术2011 贲门失弛缓症内镜下气囊扩张术2016 缺血性肠病2011 肝硬化并发肝性脑病2016 急性胰腺炎(水肿型,胆源性)2011 肝硬化合并食管胃静脉曲张出血(内科治疗)2016 功能性肠病2011 经内镜胆管支架置入术2016 感染性腹泻2011 溃疡性结肠炎(中度)2016 非酒精性脂肪性肝病2011 上消化道出血2016 急性胃炎2011 十二指肠溃疡出血2016 溃疡性结肠炎2011 胃溃疡合并出血(药物治疗)2016 慢性胃炎2011 内镜下胃息肉切除术2016 克罗恩病2009 肝硬化腹水2016 下消化道出血2009 轻症急性胰腺炎2016 ▲肝硬化合并食管胃静脉曲张出血(内科治疗)2009 胆总管结石2016 ESD/EMR术2009 胃十二指肠溃疡2016 肠息肉切除术后2009 大肠息肉2016 胃石2009 反流食管炎2016 ▲胃食管反流病2016 ▲消化性溃疡县医院适用2016 药物性肝损伤2012 上消化道出血2016 失代偿肝硬化2012 十二指肠溃疡出血2012 胃溃疡合并出血县医院适用2012 胃十二指肠溃疡2016 肝硬化并发肝性脑病2012 轻症急性胰腺炎2016 溃疡性结肠炎(中度)2012 反流食管炎2016 下消化道出血2012 肝硬化腹水2016 药物性肝病2016 大肠息肉2016 内镜下胃息肉切除术新增修订版次病种名称版次病种名称2016 真性红细胞增多症2011 骨髓增多异常综合征2016 造血干细胞移植供者2011 慢性髓细胞白血病2016 再生障碍性贫血(AA)2011 慢性淋巴细胞白血病2016 外周T细胞淋巴瘤2011 弥漫大B细胞淋巴瘤2016 缺铁性贫血2011 血友病A2016 慢性粒细胞白血病慢性期2011 自身免疫性溶血性贫血2016 滤泡性淋巴瘤(初诊)2009 特发性血小板减少性紫癜2016 巨幼细胞性贫血2009 急性早幼粒细胞白血病2016 霍奇金淋巴瘤2016 多发性骨髓瘤2016 ▲弥漫大B细胞淋巴瘤(初治)2016 急性髓系白血病2016 急性髓系白血病伴完全缓解2016 骨髓增殖性肿瘤2016 伯基特淋巴瘤临床路径2016 成人Ph-急性淋巴细胞白血病2016 成人纯红细胞再生障碍性贫血2016 再生障碍性贫血(AA)2016 地中海贫血2016 原发性骨髓纤维化2016 原发性血小板增多症2016 成人Ph+急性淋巴细胞白血病2016 ▲成人急性早幼粒细胞白血病2016 成人免疫性血小板减少症县医院适用2016 成人Ph+急性淋巴细胞白血病2016 成人Ph-急性淋巴细胞白血病2016 成人再生障碍性贫血2016 纯红细胞再生障碍性贫血2016 地中海贫血2016 自身免疫性溶血性贫血2016 营养性贫血2016 成人初治急性髓系白血病(AML)2016 成人急性早幼粒细胞白血病2016 慢性淋巴细胞白血病新增修订版次病种名称版次病种名称2016 肾动脉狭窄2011 Ⅰ型新月体肾炎血浆置换治疗2016 尿路感染2011 腹膜透析并发腹膜炎2011 急性肾盂肾炎2016 腹膜透析行腹膜平衡试验(PET)及透析充分性评估(KT/V)2016 慢性肾炎综合征2011 急性药物过敏性间质性肾炎2016 腹膜透析管置入术2011 终末期肾脏病常规血液透析治疗2016 ▲急性肾盂肾炎2011 慢性肾脏病贫血2016 慢性肾衰竭(CKD 5期)2009 终末期肾脏病2016 慢性肾脏病肾性骨病维生素D使用2009 狼疮性肾炎行肾穿刺活检2016 慢性肾衰竭拟行血液净化治疗2009 急性肾损伤2016 蛋白尿、血尿待查行肾穿刺活检2009 IgA肾病行肾穿刺活检2016 静脉使用环磷酰胺2016 ▲慢性肾脏病贫血2016 ▲急性药物过敏性间质性肾炎2016 ▲终末期肾脏病(自体动脉-静脉内瘘成型术)2016 原发性肾病综合征2016 ▲狼疮性肾炎行肾穿刺活检2016 急慢性肾炎综合征行肾穿刺活检2016 新月体肾炎县医院适用2016 慢性肾衰竭腹膜透析通路2016 急性肾盂肾炎2016 慢性肾衰竭常规首次血液透析治疗6.内分泌病与代谢病分册(共计23个,其中2016年发布12个)新增修订版次病种名称版次病种名称2016 ▲原发性醛固酮增多症2011 垂体催乳素瘤2016 ▲2型糖尿病(伴高危因素)2011 原发性骨质疏松症2016 2型糖尿病伴多并发症2011 原发性甲状腺功能减退症2016 糖尿病性周围神经病变2011 尿崩症2016 亚急性甲状腺炎2011 原发性甲状旁腺机能亢进症2016 糖尿病足病2010 原发性醛固酮增多症2016 低血糖症2009 1型糖尿病2016 肥胖症2009 2型糖尿病2016 ▲Graves病(格雷夫斯病) 2009 嗜铬细胞瘤/副神经节瘤2009 库欣综合征县医院适用2009 Graves病2016 1型糖尿病2016 2型糖尿病2016 结节性甲状腺肿7.风湿病与自体免疫病分册(共计19个,其中2016年发布19个)新增版次病种名称2016 系统性红斑狼疮(无内脏及器官受累)2016 强直性脊柱炎2016 类风湿性关节炎伴肺间质纤维化2016 类风湿性关节炎2016 抗磷脂综合症2016 干燥综合征伴肺间质纤维化2016 干燥综合征2016 成人Still病2016 白塞病(贝赫切特病)2016 自身免疫性肝炎2016 骨关节炎2016 肉芽肿性多血管炎2016 痛风及高尿酸血症2016 显微镜下多血管炎(MPA)2016 ▲炎性肌病(多发性肌炎皮肌炎)2016 系统性红斑狼疮狼疮肾炎2016 大动脉炎2016 严重类风湿2016 抗中性粒细胞胞浆抗体相关性血管炎8.感染性疾病分册(共计23个,其中2016年发布17个)新增修订版次病种名称版次病种名称2016 ▲耐多药肺结核2012 艾滋病合并肺孢子菌肺炎2016 ▲初治菌阳肺结核2012 艾滋病合并活动性结核病2016 ▲复治肺结核2012 艾滋病合并巨细胞病毒视网膜炎2016 初治菌阴肺结核2012 艾滋病合并马尼菲青霉菌病2016 儿童肺结核2012 艾滋病合并细菌性肺炎2016 流行性腮腺炎2012 艾滋病合并新型隐球菌脑膜炎2016 流行性感冒2016 急性乙型肝炎2016 甲型肝炎2016 急性丙型肝炎2016 慢性丙型肝炎2016 化脓性脑膜炎2016 败血症2016 乙型肝炎肝硬化代偿期2016 慢性乙型肝炎2016 手足口病县医院适用2016 乙型肝炎肝硬化代偿期9.神经内科分册(共计40个,其中2016年发布20个)新增修订版次病种名称版次病种名称2016 蛛网膜下腔出血2010 病毒性脑炎2016 ▲重症肌无力2010 成人全面惊厥性癫痫持续状态2016 ▲颈动脉狭窄2010 肌萎缩侧索硬化2016 低血钾型周期性瘫痪2010 急性横贯性脊髓炎2016 ▲肌萎缩侧索硬化综合征2010 颈动脉狭窄2016 ▲病毒性脑炎2010 颅内静脉窦血栓形成2016 ▲短暂性脑缺血发作2010 视神经脊髓炎2016 多发性肌炎2010 亚急性脊髓联合变性2016 ▲多发性硬化2009 短暂性脑缺血发作2016 多系统萎缩2009 脑出血2016 横贯性脊髓炎2009 吉兰-巴雷综合征2016 ▲吉兰巴雷综合征2009 多发性硬化2016 ▲颅内静脉血栓形成2009 癫痫2016 慢性炎性脱髓鞘性多发性神经根神经病2009 重症肌无力2016 ▲脑出血2016 ▲全面惊厥性癫痫持续状态县医院适用2016 亚急性联合变性2012 短暂性脑缺血发作2016 脑梗死2012 脑出血2016 阿尔茨海默病2012 脑梗死2016 重症帕金森病2012 病毒性脑炎2012 成人全面惊厥性癫痫持续状态2011 高血压脑出血10.普通外科分册(共计86个,其中2016年发布39个)新增修订版次病种名称版次病种名称2016 肢体血管瘤2011 乳腺良性肿瘤2016 血栓闭塞性脉管炎2011 原发性甲状腺机能亢进症2016 下肢浅表脉管静脉炎和血栓静脉炎2011 甲状腺良性肿瘤2016 下肢淋巴性水肿2011 甲状腺癌2016 下肢静脉机能不全2011 胆囊结石合并急性胆囊炎2016 下肢动脉硬化闭塞症2011 慢性胆囊炎2016 髂股静脉血栓形成(非手术治疗)2011 胆管结石(无胆管炎或胆囊炎)2016 静脉曲张硬化剂注射2011 胆管结石合并胆管炎2016 肝动脉栓塞术2011 原发性肝细胞癌2016 乳房肿物微创旋切术2011 肝门胆管癌2016 乳房肿物开放性手术2011 细菌性肝脓肿2016 肛瘘2011 胃癌2016 ▲腹股沟疝2011 脾破裂2016 急性单纯性阑尾炎行腹腔镜阑尾切除术2011 胰腺癌2016 原发性肝癌临床路径(肝癌切除术)2011 胰腺假性囊肿2016 ▲乳腺癌2011 肠梗阻2016 小耳畸形行Brent法耳廓再造术1期2011 小肠间质瘤2016 小耳畸形行Brent法耳廓再造术2期2011 克罗恩病2016 小耳畸形行Brent法耳廓再造术3期2011 肠外瘘2016 小耳畸形扩张皮瓣法耳廓再造术1期2011 肛裂2016 小耳畸形扩张皮瓣法耳廓再造术2期2011 肛周脓肿2016 小耳畸形扩张皮瓣法耳廓再造术3期2009 急性单纯性阑尾炎2016 多指(趾)畸形2009 结节性甲状腺肿2016 瘢痕切除术2009 乳腺癌2016 瘢痕挛缩2009 胃十二指肠溃疡2016 四肢瘢痕挛缩畸形2009 急性乳腺炎2016 体表色素痣切除缝合手术2009 直肠息肉2016 腕掌侧瘢痕切除植皮手术2009 门静脉高压症2016 肘部线性瘢痕挛缩松解改形手术2009 腹股沟疝2016 轻度热力烧伤2009 下肢静脉曲张2016 面部浅二度烧伤2009 血栓性外痔2016 先天性乳房发育不良2009 甲状腺癌2016 驼峰鼻2009 结肠癌2016 男性乳房肥大症2009 胃癌2016 先天性肌性斜颈2016 腹部脂肪堆积2016 颏后缩畸形2016 颧骨突出续上表新增修订版次病种名称版次病种名称2016 体表巨大良性肿物县医院适用2012 甲状腺良性肿瘤2012 急性乳腺炎2012 慢性胆囊炎2012 胆总管结石合并胆管炎2012 胆囊结石合并急性胆囊炎2012 肛裂2012 血栓性外痔2012 门静脉高压症2012 脾破裂2011 腹股沟疝2011 急性阑尾炎2011 下肢静脉曲张2011 胆总管结石11.神经外科分册(共计35个,其中2016年发布12个)新增修订版次病种名称版次病种名称2016 前交通动脉瘤开颅夹闭术2010 颅骨凹陷性骨折2016 脑转移瘤2010 创伤性急性硬脑膜下血肿2016 垂体腺瘤经鼻蝶窦入路切除2010 创伤性闭合性硬膜外血肿2016 锁骨下动脉及椎动脉起始端狭窄支架血管成形术2010 颅骨良性肿瘤2016 颈部动脉狭窄2010 大脑中动脉动脉瘤2016 头皮肿瘤2010 内动脉动脉瘤2016 ▲椎管内肿瘤2010 高血压脑出血2016 脊髓脊膜膨出2010 大脑半球胶质瘤2016 ▲慢性硬膜下血肿置管引流2010 大脑凸面脑膜瘤2016 ▲高血压脑出血外科治疗2010 三叉神经良性肿瘤2010 椎管内神经纤维瘤县医院适用2009 颅前窝底脑膜瘤2016 慢性硬膜下血肿2009 颅后窝脑膜瘤2016 创伤性急性硬脑膜下血肿2009 垂体腺瘤2009 小脑扁桃体下疝畸形2009 三叉神经痛2009 慢性硬脑膜下血肿县医院适用2012 脑挫裂伤2012 创伤性急性硬脑膜下血肿2012 创伤性闭合性硬膜外血肿2012 慢性硬脑膜下血肿2012 颅骨良性肿瘤2012 颅前窝底脑膜瘤12.胸外科分册(共计35个,其中2016年发布15个)新增修订版次病种名称版次病种名称2016 贲门癌(食管-胃交界部癌)外科治疗2010 肋骨骨折合并血气胸2016 创伤性膈疝(无穿孔或绞榨)2010 漏斗胸2016 肺隔离症外科治疗2010 非侵袭性胸腺瘤2016 胸壁良性肿瘤外科治疗2010 肺良性肿瘤2016 手汗症外科治疗2010 纵膈良性肿瘤2016 支气管肺癌介入治疗2010 食管裂孔疝2016 肺大疱外科治疗2010 支气管扩张症2010 气管恶性肿瘤县医院适用2010 食管平滑肌瘤2016 食管癌外科治疗2010 纵膈恶性畸胎瘤2016 胸壁良性肿瘤2009 自发性气胸2016 支气管肺癌2009 食管癌2016 支气管扩张症外科治疗2009 贲门失弛缓症2016 纵隔良性肿瘤外科治疗2009 支气管肺癌2016 贲门癌外科治疗2016 贲门失弛缓症外科治疗县医院适用2016 创伤性膈疝(无穿孔或绞榨)2012 非侵袭性胸腺瘤2012 食管平滑肌瘤2012 食管裂孔疝2012 肺良性肿瘤2012 自发性气胸2012 肋骨骨折合并血气胸新增修订版次病种名称版次病种名称2016 主动脉夹层腔内治疗2011 动脉导管未闭2016 腹主动脉瘤腔内治疗2011 房间隔缺损2016 风湿性心脏病主动脉瓣关闭不全2011 肺动脉瓣狭窄2016 风湿性心脏病主动脉瓣狭窄2011 二尖瓣病变2016 二尖瓣关闭不全成形修复术2011 主动脉瓣病变人工机械瓣置换术2011 主动脉瓣病变人工生物瓣置换术2011 升主动脉瘤2011 升主动脉夹层动脉瘤2010 主动脉瓣病变2010 升主动脉瘤2009 房间隔缺损2009 室间隔缺损2009 动脉导管未闭2009 冠状动脉粥样硬化性心脏病2009 风湿性心脏病二尖瓣病变新增修订版次病种名称版次病种名称2016 无精子症手术2010 肾癌2016 体外冲击波碎石日间手术2010 肾盂癌2016 阴茎部尿道下裂2010 输尿管癌2016 输尿管内支架2010 前列腺癌2016 输尿管支架管(D-J管)留置2010 肾上腺无功能腺瘤2016 肾盂积水伴输尿管狭窄/特指肾盂积水2010 睾丸鞘膜积液2016 尿失禁(经阴道闭孔尿道中段悬吊延长术) 手术2010 精索鞘膜积液2016 膀胱肿瘤日间手术2010 精索静脉曲张2016 膀胱癌2009 肾癌2016 膀胱造瘘日间手术2009 膀胱肿瘤2016 膀胱结石2009 良性前列腺增生2016 尿潴留日间手术2009 肾结石2016 输精管结扎术2009 输尿管结石2016 ▲精索静脉曲张2016 机器人辅助下腹腔镜肾根治性切除术县医院适用2016 机器人辅助下腹腔镜肾部分切除术2012 睾丸鞘膜积液2016 附睾肿物日间手术2012 精索静脉曲张2016 附睾结节日间手术2011 良性前列腺增生2016 ▲睾丸鞘膜积液(成人)2011 肾结石2016 包皮过长手术2016 包茎或包皮过长日间手术2016 包茎2016 取除输尿管支架2016 睾丸肿瘤2016 肾结核2016 肾盂肿瘤2016 肾肿瘤2016 前列腺穿刺活检2016 肾盂输尿管连接部狭窄2016 腺性膀胱炎日间手术2016 ▲精索鞘膜积液2016 ▲输尿管结石县医院适用2016 精索静脉曲张2016 良性前列腺增生2016 肾结石2016 输尿管癌2016 睾丸鞘膜积液新增修订版次病种名称版次病种名称2016 闭合伸肌腱损伤(1区)2012 肱骨干骨折2016 闭合性跟骨骨折2011 肱骨髁骨折2016 闭合性跟腱断裂2011 尺骨鹰嘴骨折2016 臂丛神经鞘瘤2011 尺桡骨干骨折2016 成人髋关节先天性发育不良2011 股骨髁骨折2016 尺骨骨折2011 髌骨骨折2016 尺骨撞击综合征2011 胫腓骨干骨折2016 单侧掌腱膜挛缩症2011 股骨下端骨肉瘤2016 单发掌骨骨折2011 青少年特发性脊柱侧凸2016 单发跖骨骨折2011 退变性腰椎管狭窄症2016 单指狭窄性腱鞘炎2011 强直性脊柱炎后凸畸形2016 第一腕掌关节炎2011 胸椎管狭窄症2016 多发掌骨骨折2011 股骨头坏死2016 多发跖骨骨折2011 髋关节发育不良2016 恶性肿瘤骨转移2011 髋关节骨关节炎2016 腓总神经卡压2011 膝内翻2016 腓总神经损伤2011 膝关节骨关节炎2016 跟骨骨折2011 股骨干骨折2016 股骨粗隆间骨折2009 腰椎间盘突出症2016 骨关节炎2009 颈椎病2016 骨肉瘤化疗2009 重度膝关节骨关节炎2016 骨折术后内固定取出2009 股骨颈骨折2016 踝关节侧副韧带损伤2009 胫骨平台骨折2016 踝关节软骨损伤2009 踝关节骨折2016 踝关节置换县医院适用2016 寰枢关节脱位20122016 脊柱结核2012 颈椎病2016 肩关节复发性前脱位2012 退变性腰椎管狭窄症2016 肩袖损伤2012 锁骨骨折2016 腱鞘囊肿2012 肱骨干骨折2016 腱鞘炎2012 肱骨髁骨折2016 颈椎管狭窄症2012 尺骨鹰嘴骨折2016 颈椎间盘突出症2012 股骨髁骨折2016 髋关节滑膜炎2012 胫骨平台骨折2016 髋关节镜手术2012 髌骨骨折2016 拇指狭窄性腱鞘炎2011 踝关节骨折2016 内生性软骨瘤2011 股骨干骨折2016 全髋关节置换2011 腰椎间盘突出症续上表新增版次病种名称2016 桡骨骨折2016 桡骨茎突狭窄性腱鞘炎2016 桡骨远端骨折2016 桡神经损伤2016 伸肌腱自发断裂2016 锁骨骨折2016 ▲退变性腰椎管狭窄2016 腕尺管综合征2016 膝关节半月板损伤2016 膝关节髌骨脱位2016 膝关节骨关节病关节镜下病灶清理2016 膝关节后交叉韧带断裂2016 膝关节交叉韧带内固定异物反应2016 膝关节前交叉韧带断裂2016 膝关节置换2016 膝滑膜炎2016 新鲜稳定型舟骨骨折2016 胸腰椎骨折手术2016 胸腰椎骨折术后内固定取出术2016 胸腰椎骨质疏松性椎体压缩骨折2016 血管瘤2016 腰椎滑脱症2016 腰椎间盘突出合并不稳症2016 ▲腰椎间盘突出症2016 肢体骨肉瘤2016 肢体骨肉瘤保肢术2016 舟骨骨折2016 肘关节镜2016 肘管综合症2016 椎管内良性肿瘤2016 Morton趾2016 多部位骨折2016 进行性结构性脊柱侧凸2016 急性骨髓炎16.妇产科分册(共计63个,其中2016年发布48个)新增修订版次病种名称版次病种名称2016 子痫前期2010 过期妊娠2016 急诊剖宫产2010 完全性前置胎盘2016 胎儿生长受限2010 阴道分娩因胎盘因素导致产后出血2016 妊娠剧吐2010 宫缩乏力导致产后出血2016 引产阴道分娩2010 产褥感染2016 糖尿病合并妊娠2010 阴道产钳助产2016 妊娠相关性血栓性微血管病2010 医疗性引产2016 中期妊娠引产2009 子宫平滑肌瘤2016 阴道胎头吸引术助产2009 计划性剖宫产2016 ▲输卵管妊娠手术治疗2009 子宫腺肌病2016 异位妊娠甲氨蝶呤药物保守治疗2009 卵巢良性肿瘤2016 无痛人流术日间手术2009 宫颈癌2016 无痛刮宫术日间手术2009 输卵管妊娠2016 无痛宫腔镜检查日间手术2009 胎膜早破行阴道分娩2016 宫颈癌姑息化疗2009 自然临产阴道分娩2016 宫颈癌放射治疗2016 卵巢子宫内膜异位囊肿2016 子宫脱垂2016 稽留流产县医院适用2016 葡萄胎版次病种名称2016 ▲子宫平滑肌瘤子宫切除手术2016 产褥感染2016 ▲宫颈癌手术治疗2016 宫缩乏力导致产后出血2016 卵巢因素不孕宫腹腔镜手术治疗2016 过期妊娠2016 子宫内膜恶性肿瘤手术治疗2016 计划性剖宫产2016 初治的上皮性卵巢癌手术治疗2016 胎膜早破行阴道分娩2016 宫腔因素不孕宫腹腔镜手术治疗2016 完全性前置胎盘2016 输卵管因素不孕手术治疗2016 足月胎膜早破引产阴道顺产2016 子宫内膜良性病变宫腔镜手术2016 阴道产钳助产2016 ▲卵巢良性肿瘤2016 阴道分娩因胎盘因素产后出血2016 重度子宫内膜异位症2016 自然临产阴道分娩2016 女性重度盆腔器官脱垂2016 中期妊娠引产2016 输卵管妊娠手术治疗2016 子宫内膜良性病变宫腔镜手术2016 子宫平滑肌瘤2016 子宫腺肌病2016 卵巢良性肿瘤手术治疗2016 宫颈癌手术治疗新增修订版次病种名称版次病种名称2016 性早熟2010 矮小症2016 新生儿窒息2010 病毒性心肌炎2016 新生儿化脓性脑膜炎2010 川崎病2016 新生儿高胆红素血症2010 传染性单核细胞增多症2016 新生儿低血糖症2010 癫痫2016 ▲儿童过敏性紫癜2010 1型糖尿病2016 ▲毛细支气管炎2010 急性肾小球肾炎2016 儿童支气管哮喘2010 免疫性血小板减少性紫癜2016 ▲儿童肾病综合征2010 原发性肾病综合征2016 儿童急性上呼吸道感染2010 自身免疫性溶血性贫血2016 儿童病毒性脑炎2010 过敏性紫癜2016 ▲母婴ABO血型不合溶血病2010 毛细支气管炎2016 婴儿腹泻2010 热性惊厥2016 急性支气管炎2010 胃食管反流病2016 苯丙酮尿症2010 消化性溃疡2016 ▲新生儿呼吸窘迫综合征2010 新生儿呼吸窘迫综合征2016 新生儿败血症2010 新生儿胎粪吸入综合征2016 四氢生物蝶呤缺乏症2010 阵发性室上性心动过速2010 支气管肺炎2010 儿童急性淋巴细胞白血病2010 儿童急性早幼粒细胞白血病2009 轮状病毒肠炎2009 支原体肺炎2009 麻疹合并肺炎2009 母婴ABO血型不合溶血病县医院适用2013 母婴ABO血型不合溶血病2013 毛细支气管炎2013 轮状病毒肠炎2013 支原体肺炎2013 手足口病新增修订版次病种名称版次病种名称2016 小儿气管(支气管)异物2010 法洛四联症2016 ▲发育性髋脱位(2岁以上)2010 儿童房间隔缺损2016 婴儿型先天性膈疝或膈膨升2010 儿童室间隔缺损2016 先天性漏斗胸2010 儿童先天性动脉导管未闭2016 先天性脐膨出2010 儿童先天性肺动脉瓣狭窄2016 小儿隐匿性阴茎2010 先天性肠旋转不良2016 小儿鞘膜积液2010 甲状舌管囊肿或鳃源性囊肿2016 小儿腹股沟斜疝2010 先天性胆管扩张症2016 肾母细胞瘤术后化疗2010 急性化脓性阑尾炎2016 儿童颅骨凹陷性骨折2010 发育性髋脱位(2岁以上)2016 ▲儿童房间膈缺损2010 先天性马蹄内翻足2016 ▲儿童室间膈缺损2010 梅克尔憩室2016 ▲单侧隐睾(腹股沟型)2010 肾盂输尿管连接部梗阻性肾积水2016 先天性脑积水2010 肾母细胞瘤(Ⅰ-Ⅱ期)2016 肠闭锁2010 先天性肛门直肠畸形(中低位)2016 胆道闭锁2010 先天性肌性斜颈2016 食管闭锁2010 隐睾(睾丸可触及)2016 ▲先天性胆管扩张症2009 先天性巨结肠2016 ▲肾母细胞瘤(Ⅰ-Ⅱ期)2009 先天性幽门肥厚性狭窄2016 腹膜后神经母细胞瘤(Ⅰ-Ⅱ期)2009 尿道下裂2016 神经源性膀胱2009 急性肠套叠2016 后尿道瓣膜2016 ▲肾盂输尿管连接部梗阻性肾积水2016 ▲儿童先天性动脉导管未闭2016 ▲儿童先天性肺动脉瓣狭窄2016 ▲法洛四联症县医院适用2016 腹股沟斜疝2016 扳机指2016 包茎或包皮过长2016 化脓性阑尾炎2016 皮脂囊肿2016 脐茸2016 单侧隐睾(腹股沟型)19.眼科分册(共计51个,其中2016年发布34个)新增修订版次病种名称版次病种名称2016 增生性糖尿病视网膜病变2011 白内障囊外摘除联合人工晶体植入术2016 ▲翼状胬肉手术2011 慢性泪囊炎鼻腔泪囊吻合术2016 眼眶肿瘤2011 急性虹膜睫状体炎2016 眼睑肿物切除术2011 角膜白斑穿透性角膜移植术2016 小儿睑板腺囊肿(霰粒肿)手术2011 角膜裂伤2016 先天性白内障2011 难治性青光眼睫状体冷冻术2016 下睑眼袋矫正术2011 经巩膜二级管激光睫状体光凝术2016 细菌性角膜炎2011 翼状胬肉切除手术2016 特发性黄斑裂孔2009 老年性白内障2016 视网膜中央静脉阻塞2009 原发性急性闭角型青光眼2016 视神经挫伤2009 单纯性孔源性视网膜脱离2016 上斜视2009 共同性斜视2016 缺血性视神经病变2009 上睑下垂2016 麻痹性斜视2016 老年性黄斑变性县医院适用2016 角膜穿通伤术后拆线2012 角膜裂伤2016 黄斑水肿2012 上睑下垂2016 单纯硅油填充取出2012 共同性斜视2016 ▲共同性内斜视2012 翼状胬肉2016 倒睫手术2016 黄斑前膜2016 垂直分离性偏斜2016 部分调节性内斜视2016 并发性白内障2016 爆裂性眼眶骨折2016 外斜V征2016 无晶状体眼2016 ▲共同性外斜视2016 年龄相关性白内障2016 ▲原发性急性闭角型青光眼2016 ▲单纯性孔源性视网膜脱离2016 ▲角膜白斑穿透性角膜移植术2016 眼眶爆裂性骨折县医院适用2016 老年性白内障。
2021年临床实践指南更新:SITC淋巴瘤免疫治疗指南(全文)

2021年临床实践指南更新:SITC淋巴瘤免疫治疗指南(全文)近几年,肿瘤免疫治疗发展迅速,尤其是在淋巴瘤领域,美国食品药品监督管理局(FDA)现已批准了43种治疗淋巴瘤的药物,这一数据高于其它恶性肿瘤。
而且,如今淋巴瘤的治疗选择越来越个体化,基层医院的医生们很难及时了解每一次更新。
基于此,癌症免疫治疗协会(SITC)近期发布了最新的淋巴瘤免疫治疗指南,旨在为临床医生提供淋巴瘤免疫治疗临床应用的最新思路。
医脉通将主要内容整理如下。
注:SITC淋巴瘤免疫治疗专家组有12位成员,包括9名肿瘤内科医生、1名儿科肿瘤学家、1名执业护士和1名患者权益维护者。
该指南的制定遵循《美国医学研究所(IOM)制定值得信赖的临床实践指南的标准》(以下简称IOM标准)相关规定,治疗建议主要以现有文献证据为基础,并酌情参考临床经验。
需要强调的是,专家组成员只关注FDA已经批准的药物。
常规建议和临床试验总的说来,专家组建议所有淋巴瘤患者都应考虑参与临床试验。
有一项针对患者预后的系统性评价结果表明,参与临床试验通常不会导致患者预后变差。
基于这一发现,专家组建议患者常规参与临床试验,尤其是在获批的治疗方案有限的情况下。
专家组建议所有新诊断淋巴瘤患者均应进行氟代脱氧葡萄糖(18F-FDG)正电子发射计算机断层显像(PET/CT)检查,常规进行全血细胞计数(CBC)及血清IgG检测。
专家组表示,针对CBC检测中性粒细胞减少及淋巴细胞绝对计数降低,而且血清IgG水平降低的患者,可考虑采取预防感染的相关措施。
此外,专家组建议新诊断淋巴瘤患者在接受具有潜在心脏毒性的治疗之前,均应进行心血管病史及风险因素评估。
基于评估结果,建议患者接受超声心动图和心电图等检查,并定期监测。
经典型霍奇金淋巴瘤患者治疗建议1I/II期患者的一线治疗关于I/II期经典型霍奇金淋巴瘤(cHL)的一线治疗,专家组推荐ABVD 方案(多柔比星[阿霉素]、博来霉素、长春花碱、达卡巴嗪)。
外周T细胞淋巴瘤治疗进展

58外周T细胞淋巴瘤治疗进展丁梦杰张明智广义的外周T细胞淋巴瘤是非霍奇金淋巴瘤的一种,起源于异质性的成熟T细胞,属于侵袭性淋巴瘤,包括非特异性外周T细胞淋巴瘤(PT C L—U)、N K/T细胞淋巴瘤、血管免疫母细胞性T细胞淋巴瘤、皮下脂膜炎样T细胞淋巴瘤、肠病型T 细胞淋巴瘤等,以PT C L—U最为常见。
一般我们认为的外周T 细胞淋巴瘤为PT C L—U。
PT CL—U是指在P TC L中除已明确类型(如N K/T细胞淋巴瘤、血管免疫母细胞性T细胞淋巴瘤、皮下脂膜炎样T细胞淋巴瘤、肠病相关T细胞淋巴瘤、间变大细胞性淋巴瘤.、蕈样霉菌病等)的外周T细胞淋巴瘤外,缺乏其他特征,未能独立分型的一类T细胞来源淋巴瘤。
本文主要讨论PT C L—U的治疗研究进展。
1概述1.1流行病学:本病发病率有显著的地区差异,欧美圈家约占非霍奇金淋巴瘤(N H L)的12%,在亚洲国家其发病率相对较高,大约占N H L的20%一35%左右。
有报道的最小发病年龄为12岁,最大80岁,好发于中老年人,中位发病年龄为58岁,我困报道为39~42岁,男女比例2.4:1~2.8:1¨。
1。
本病流行病学的东西方差异,提示可能在发病机制上存在东西方的差异。
1.2病理表现:单纯依靠形态学诊断PTC L—U比较困难,PTC L—U亚型需要仔细的免疫表型来鉴别。
在形态学上,PT C L—U呈现或多或少的不典型多形性成分,淋巴结结构缺失,常伴随炎性改变,通常以中等大小或大细胞为主,小淋巴细胞少见。
肿瘤细胞胞浆中等量,通常多累及淋巴结富T细胞的副皮质区。
免疫表型:最具有特异性的是C D3阳性,C D2、C D5、C D43、C D45R O也可为阳性,B细胞相关抗原(C D20、C D l9、C D79et)阴性。
另外需要排除其他类别的外周T细胞淋巴瘤,如:淋巴母细胞淋巴瘤(T d T阳性)、N K/T细胞淋巴瘤(C D56阴性)。
伯基特淋巴瘤临床路径

伯基特淋巴瘤临床路径一、伯基特淋巴瘤(BL)临床路径标准住院流程(一)适用对象第一诊断为伯基特淋巴瘤(ICD-10:C83.701,M9687/3)。
(二)诊断依据根据《World Health Organization Classification of Tumors. Pathology and Genetic of Tumors of Haematopoietic and Lymphoid Tissue.》(2008),《血液病诊断及疗效标准》(张之南,沈悌主编,第三版,科学出版社),《NCCN Clinical Practice Guidilines in Oncology:Non-Hodgkin Lymphoma》(version 1,2011)。
1.临床表现:地方性BL非洲高发,常以颌面骨肿块为首发症状,散发性BL多以腹部肿块为首发表现,结外受累及中枢神经系统(CNS)在BL多见,注意询问有无头痛、视物模糊等可疑中枢神经系统(CNS)侵犯表现,患者可伴有发热、乏力、出血等症状。
2.实验室检查:血常规、肝肾功能、电解质、乳酸脱氢酶(LDH)、EBV血清学。
3.组织病理检查:肿瘤细胞中等大小,形态相对单一,弥漫浸润生长,“星空现象”和高增殖指数(ki-67>95%)是其特征。
病理免疫组化抗体应包括sIgM、CD45(LCA)、CD20、CD3、CD10、Ki-67、c-MYC、BCL-2、BCL-6、TdT。
组织荧光原位杂交(FISH)检查明确是否存在c-MYC异位。
4.骨髓检查:包括形态学、流式免疫分型、病理及免疫组化,有骨髓侵犯者行染色体核型检查,组织病理FISH结果不理想时,可行骨髓细胞FISH检测MYC异位。
5.鞘注及脑脊液检查:发病时怀疑CNS受累者应进行脑脊液检查,包括常规、生化,有条件时行流式免疫分型检测。
6.影像学检查:颈、胸、腹、盆腔CT,明确肿瘤侵犯范围。
有条件者可直接行PET-CT检查。
你一定很好奇 什么是外周T细胞淋巴瘤

你一定很好奇什么是外周T细胞淋巴瘤*导读:什么是外周T细胞淋巴瘤?外周T细胞淋巴瘤因为
具有成熟的T细胞免疫表型,其异质型形态出现了变化。
……
外周T细胞淋巴瘤在非霍奇金淋巴瘤中占了7%左右。
主要
是通过专业的血液病理学按照活检病理以及免疫表型进行诊断的。
外周T细胞淋巴瘤的治疗方案主要有CHOP等。
年纪比较小
的患者,一般在发病的早期可以通过造血干细胞移植进行治疗。
外周T细胞淋巴瘤因为具有成熟的T细胞免疫表型,其异质型形态出现了变化,侵袭性肿瘤随之发生改变。
目前,有比较多不同类型的临床综合征也包含在外周T细胞淋巴瘤。
外周T细胞淋巴瘤的诊断可以通过活检病理以及免疫表型
而进行。
大部分的外周T细胞淋巴瘤CD4都会呈现阳性,极少部分的CD8是呈阳性的。
没有特征性的基因异常。
外周T细胞淋巴瘤的诊断标准还包含了反应性T细胞浸润。
在一些特殊的病例中,我们发现可以通过T细胞受体基因重排,是单克隆的T细胞群。
外周T细胞淋巴瘤的患者一般都会出现不乐观的预后因素,大概有80%以上的患者的IPI积分会大于2,还有30%以上的患
者IPI积分是大于4。
IPI所预示结果则代表外周T细胞淋巴瘤
患者的预后结果非常不乐观,一般只有25%的病人患上此病后还可以存活5年以上。
从诊断到治疗一文读懂外周T细胞淋巴瘤最新进展

从诊断到治疗一文读懂外周T细胞淋巴瘤最新进展来源:肿瘤资讯过去十年中,外周T细胞淋巴瘤(PTCLs)发病率不断增加,与诊断进步和人口老龄化有关。
相较于其它类型淋巴瘤,PTCL的发生率仍较低,这使其诊断与治疗非常具有挑战性。
Zing教授在Oncology杂志发文,概括地介绍了PTCL近年来在诊断、预后和治疗方面的新进展。
外周T细胞淋巴瘤概况PTCL约占非霍奇金淋巴瘤10%-20%,超过20余种亚型,几乎均为侵袭性,预后不良。
PTCLs在男性、高加索、50-60岁人群中发病率更高,血液系统恶性疾病、免疫功能紊乱、酗酒和吸烟是PTCLs 的风险因素。
根据临床表现,PTCL分为4种亚型:淋巴结型、结外型、白血病型和皮肤型。
上述亚型的形态学、免疫组化表型、基因表达和临床结果不同,前三者对区分亚型有意义。
按摩放松用约单,专业技师为您服务广告PTCL诊断后应风险分层,患者年龄、一般状态和并发症对治疗决定有影响。
国际预后评分(IPI)主要用于侵袭性B细胞淋巴瘤风险评估,现也用于PTCL风险评估,与总生存(OS)相关。
2004年Gallamini的 T细胞淋巴瘤预后评分(PIT)主要基于PTCL-NOS数据得出,尽管已做了调整,但仍有明显缺陷,无法对亚组进行风险评分。
展开剩余87%PTCL预后通常较差,只有一半患者治疗后可获得完全缓解,复发很常见,因此自体干细胞移植(autoSCT)常用于初次缓解时。
PTCL-NOSPTCL的淋巴结型主要见于欧洲和北美,PTCL-NOS是其最常见组织学类型,中位发病年龄60岁,男性为主,多数诊断时为进展期。
PTCL-NOS并不是单一疾病,而是一组不能划入其它PTCLs的异质性疾病,基因表达确定PTCL-NOS有3种亚型:TBX21过表达、GATA3过表达、表达其它细胞毒基因。
传统细胞遗传学检查少见再现性核型异常,目前正采用MicroRNA 分析探讨PTCL-NOS疾病特征。
一线治疗方案衍生于B细胞淋巴瘤治疗方案,CHOP±巩固放疗是最常使用的方案。
外周T细胞性淋巴瘤药物治疗进展

Omorad“ogy
2009.V01.2 No.3:83-86
2001年颁布的WHO淋巴肿瘤新分类认为外周T细胞淋巴瘤 (peripheral
T-cell
显示,31例可评估的病人,22例CR(包括Cru),6例部分缓解, 中位有效期为13个月[71。但严重副反应限制了类似联合治疗,毒 副作用包括急性输注相关事件如发热,皮疹、呼吸困难和低血压, 还可以出现外周水肿和低蛋白血症等。 阿伦单抗是一种人源化抗-CD52单克隆抗体,可造成CD52+ 细胞迅速减少。CD52是表达在所有淋巴细胞的膜表面糖蛋白,包 括T细胞,B细胞和NK细胞,在单核细胞和精子表面也表达。起 初批准用于B细胞性慢性淋巴细胞性白血病,也有报道在皮肤T 细胞淋巴瘤和T细胞性白血病中,阿伦单抗的有效率达到55%一 75%t¨01。阿伦单抗治疗PTCL取得很好疗效,但毒性较大。最近 一项意大利多中心研究显示,阿伦单抗+CHOP一线治疗24例 IylrCL,总反应率75%,其中17例获得CR。但是随访16个月,一 年无进展生存率仅54%,而且严重的骨髓抑制常见I川。尽管采取 预防措施,感染也很常见。阿伦单抗联合化疗具有有效率高,反 应大的特点。 CD2和CD4都是T细胞的标志,在多数PTCL中表达。 Zanolimumab(HuMax—CD4)是人源化抗CD4单克隆抗体,治 疗arcL有很好的效果112l。一项正在进行的¨期lf缶床试验中期分 析提示,HuMax-CD4治疗2l例难治复发的CD4+的PTCL,2例 达CRu,3例达部分缓解”3I。Siplizumab是人源化抗CD2单克隆
万方数据
中国肿■影像学2009年第2卷第3期
ChineseJournaJofOncoradk)Iogy 2000,Vol2No.3
2024盐酸米托蒽醌脂质体注射液治疗外周T细胞淋巴瘤专家共识(全文)

2024盐酸米托蒽醌脂质体注射液治疗外周T细胞淋巴瘤专家共识(全文)外周T细胞淋巴瘤(PTCL)是一组起源于胸腺后成熟T细胞的异质性疾病。
根据2022年世界卫生组织(WHO)淋巴组织肿瘤分型标准,PTCL 包含多种病理亚型,我国最常见的是结外NK/T细胞淋巴瘤(NKTCL)、外周T细胞淋巴瘤-非特指型(PTCL-NOS)、淋巴结滤泡辅助性T细胞淋巴瘤-血管免疫母细胞型(nTFHL-AI)、间变性淋巴瘤激酶阳性间变大细胞淋巴瘤(ALK+ ALCL)、间变性淋巴瘤激酶阴性间变大细胞淋巴瘤(ALK- ALCL)。
流行病学资料显示,2022年我国非霍奇金淋巴瘤(NHL)新发病例约9.3万,其中PTCL占21.4%,远高于西方国家的10%~15%。
目前PTCL(结外NKTCL除外)初始治疗仍以CHOP类方案为主,治疗完全缓解(CR)率为50%~ 70%,5年总生存(OS)率为20%~35%。
对于复发难治患者,2023年美国国立综合癌症网络(NCCN)T细胞淋巴瘤诊疗指南和2023年中国临床肿瘤学会(CSCO)淋巴瘤诊疗指南均首选推荐参加临床试验。
此外,指南推荐单药方案包括西达本胺、维布妥昔单抗(适用于CD30+ PTCL)、克唑替尼(适用于ALK+ ALCL)、普拉曲沙、苯达莫司汀、吉西他滨、盐酸米托蒽醌脂质体等;联合化疗方案包括DHAP、ESHAP、GDP、GemOx、ICE等。
对于初治或复发难治结外NKTCL,指南主要推荐含左旋门冬酰胺酶/门冬酰胺酶的联合化疗方案,具有较好的临床疗效。
另外,放疗也是结外NKTCL治疗的重要组成部分。
由于该病异质性强、预后差,复发或难治患者的最佳治疗方案和策略仍在探索中。
米托蒽醌是一种蒽醌类抗肿瘤药物,可用于治疗恶性淋巴瘤、乳腺癌、急性白血病和其他恶性肿瘤。
由于骨髓抑制和心脏不良反应,其临床使用受到限制。
盐酸米托蒽醌脂质体注射液是一种改良型新药,在治疗复发难治PTCL的关键Ⅱ期研究中显示出一定的疗效[客观缓解率(ORR)41.7%,CR率23.1%]和安全性,于2022年1月获得中国国家药品监督管理局(NMPA)批准上市,适用于既往至少经过一线标准治疗的复发或难治PTCL成年患者,并被纳入2023版CSCO淋巴瘤诊疗指南复发难治PTCL 治疗的Ⅱ级用药推荐。
血液科-非霍奇金淋巴瘤化疗临床路径1

非霍奇金淋巴瘤化疗临床路径标准住院流程一、适用对象:为非霍奇金淋巴瘤(弥漫大B细胞淋巴瘤、滤泡性淋巴瘤3级、外周T细胞淋巴瘤),行化学治疗。
二、诊断依据:根据《美国国家癌症综合网淋巴瘤治疗指南2009年第一版(中国版)》、《临床诊疗指南》(中华医学会编著,人民卫生出版社)1、临床症状:无痛性进行性淋巴结肿大。
2、临床体征:浅表淋巴结肿大、肝脾肿大。
3、辅助检查:影像学检查、淋巴结活检等提示。
三、选择治疗方案的依据根据《美国国家癌症综合网非霍奇金淋巴瘤治疗指南2009年第一版(中国版)》(一)标准住院日路径一:6天内路径二 10天内(二)进入路径标准1、第一诊断为非霍奇金淋巴瘤(弥漫大B细胞淋巴瘤、滤泡性淋巴瘤3级、外周T细胞淋巴瘤)。
2、临床路径一为一线化疗路径。
3、临床路径二为复发、难治患者的二线化疗路径。
四、化疗前准备,所必须的检查项目1、血细胞分析+凝血四项2、血型鉴定(初次)3、尿液分析+尿沉渣分析4、大便常规+OB5、住院生化常规6、血脂分析(≥35岁)7、免疫常规8、乙肝两对半(根据患者意愿酌情选择)9、血β2-MG10、尿β2-MG11、心电图12、心脏彩超(必要时)13、胸腹部CT或PET-CT(必要时)五、治疗开始于完善检查后第1天六、化疗方案路径一 A :CHOP±美罗华a)CTX 750 mg/m2 iv d1b)ADM/THP 50 mg/m 2 iv d1c)VCR 1.4 mg/m2 iv d1d)强的松 60mg/m2/d po d1-5;q2-3W共6-8程,每2程评价。
注:美罗华于化疗前一天应用,剂量为375mg/m2B:EPOCHe)ADM/THP 10 mg/m 2/d Civ96hf)VCR 0.4 mg/m2/d Civ96hg)VP-16 50mg/ m 2/d Civ96hh)CTX 750 mg/m2 iv d5i)强的松 60mg/m2/d po d1-5;j)第6天开始预防性应用G-CSF(化疗结束24h后开始使用); q3W共6-8程,每2程评价。
外周T细胞淋巴瘤临床路径

外周T细胞淋巴瘤临床路径This manuscript was revised by the office on December 22, 2012外周T细胞淋巴瘤临床路径(2016年版)一、外周T细胞淋巴瘤(初治)临床路径标准住院流程(一)适用对象。
第一诊断为外周T细胞淋巴瘤(ICD-10:C84.400)。
(二)诊断及分期依据。
根据《NCCN非霍奇金淋巴瘤指南(2016)》,《血液病诊断和疗效标准》(张之南、沈悌主编,科学出版社,2008年,第三版),《WorldHealthOrganizationClassificationofTumors.Pat hologyandGeneticofTumorsofHaematopoieticandLymphoid Tissue》(2008年版)。
诊断标准1.临床表现:无痛性淋巴结肿大是主要临床表现之一,常常伴有脾脏累及和骨髓侵犯。
瘤块浸润、压迫周围组织而有相应临床表现。
可有发热、乏力、盗汗、消瘦等症候。
2.实验室检查:血清乳酸脱氢酶(LDH)可升高。
侵犯骨髓可造成贫血、血小板减少,中性粒细胞可减低、正常或升高;涂片或可见到淋巴瘤细胞。
3.病理组织学检查:系确诊本病必需的依据。
外周T细胞淋巴瘤,非特指型肿瘤细胞表达CD45、全T细胞标记物(CD2、CD3、CD5、CD7)、CD45RO、CD43,大多病例CD4+/CD8-,部分大细胞的肿瘤可表达CD30,仅极少数结内PTCL病例表达CD56和细胞毒颗粒蛋白(TIA-1、granzymeB、perforin),偶可检出EB病毒(多在反应性B细胞中)。
临床实践中,石蜡切片免疫组化辅助诊断PTCL常用抗体组合及典型免疫表型:肿瘤细胞CD45(LCA)+、CD3+、CD45RO(UCHL1)+、CD43(Leu22)+、CD20(L26)-、CD79a-、CD68(KP1)-、Ki-67+(检测瘤细胞增殖活性)。
3.外周T细胞淋巴瘤诊疗进展-张智慧

1. International Non-Hodgkin's Lymphoma Prognostic Factors Project. N Engl J Med. 1993;329:987-994. 2. Gallamini A, et al. Blood. 2004;103:2474-2479.
PTCL的生物预后因素
18.5%
Primary cutaneous ALCL Hepatosplenic T cell Subcutaneous panniculitis-like Unclassifiable PTCL Other disorders
International T-Cell Lymphoma Project. J Clin Oncol. 2008;26:4124-4130.
The IPI is calculated based on the sum of the number of risk factors present at diagnosis: 0-1 Low 2 Low/intermediate 3 High/intermediate 4-5 High
The PIT is based on number of risk factors present at diagnosis: Group 1: 0 risk factor (62% 5-yr OS) Group 2: 1 risk factor (53% 5-yr OS) Group 3: 2 risk factors (33% 5-yr OS) Group 4: 3-4 risk factors (18% 5-yr OS)
Aggressive
Indolent
T-/NK-cell neoplasms Mature T-/NK-cell neoplasms Extranodal
外周T细胞淋巴瘤诊疗规范方案

外周T细胞淋巴瘤(非特指型)诊疗规范(征求意见稿)苏州大学附属第一医院血液科1. 概述外周T细胞淋巴瘤(Peripheral T-cell lymphoma, PTCL)是一组起源于胸腺后成熟T 淋巴细胞的淋巴系统恶性肿瘤。
NCCN2014版明确指出PTCL包括4类亚型:外周T 细胞淋巴瘤-非特指型(Peripheral T-cell lymphoma, not otherwise specified, PTCL-NOS),血管免疫母细胞性T细胞淋巴瘤(angioimmunoblastic T-cell lymphoma, AITL),间变大细胞淋巴瘤(anaplastic large cell lymphoma, ALCL)和肠病相关T细胞淋巴瘤(Enteropathy associated T-cell lymphoma, EATL)。
外周T细胞淋巴瘤,非特指型(PTCL-NOS)是PTCL中最常见的亚型。
所谓“非特指型”,是强调这一亚型与已明确的各种独立的成熟T细胞淋巴瘤均不符合,即PTCL-NOS 其实是一大组不属于已明确的任何一类独特亚型的成熟T细胞淋巴瘤。
PTCL-NOS是一类异质性疾病,在细胞形态学、遗传学、分子生物学和临床表现等方面均无特异性。
本病属于排除性诊断,即只有在排除其它独立分型的T细胞淋巴瘤后,方能做出PTCL-NOS的诊断。
本病临床表现为侵袭性病程,对化疗不敏感,易复发,5年生存率仅为25~45%。
2. 流行病学PTCL-NOS是最常见的T细胞淋巴瘤亚型。
在西方国家,PTCL-NOS占所有NHL的7%~10%,占PTCL发病的30%。
而亚洲国家发病率更明显高于欧美,占所有NHL的15%~22%,占PTCL发病的50%。
发病常见于中老年人,中位年龄55岁,儿童少见。
男性多见,男女比例约为2:1。
3. 病因及发病机制本病病因尚未明确,可能与EBV感染有一定关系,也可能与自身免疫功能降低或周围环境影响有关。
国家发布临床路径目录(1010个)
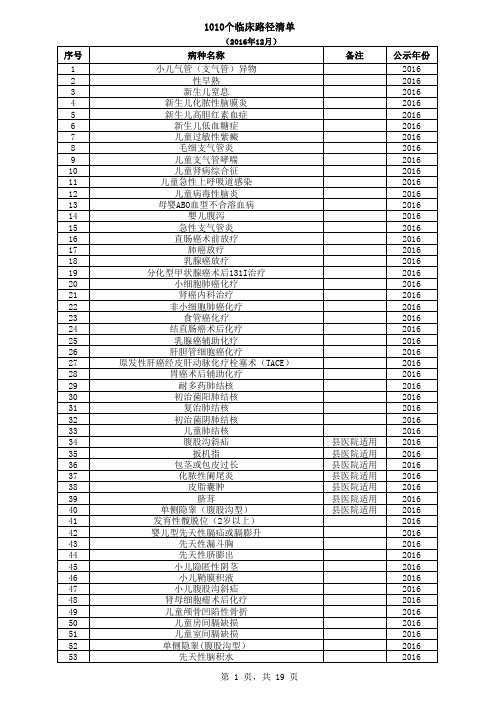
病种名称
非酒精性脂肪性肝病 急性胃炎
溃疡性结肠炎 慢性胃炎 克罗恩病
下消化道出血 肝硬化合并食管胃静脉曲张出血(内科治疗)
ESD/EMR术 肝硬化并发肝性脑病 溃疡性结肠炎(中度)
下消化道出血 药物性肝病
大肠息肉 内镜下胃息肉切除术
肠息肉切除术后 胃石
胃食管反流病 消化性溃疡 药物性肝损伤 流行性腮腺炎 流行性感冒 急性乙型肝炎
扳机指 包茎或包皮过长
化脓性阑尾炎 皮脂囊肿 脐茸
单侧隐睾(腹股沟型) 发育性髋脱位(2岁以上) 婴儿型先天性膈疝或膈膨升
先天性漏斗胸 先天性脐膨出 小儿隐匿性阴茎 小儿鞘膜积液 小儿腹股沟斜疝 肾母细胞瘤术后化疗 儿童颅骨凹陷性骨折 儿童房间膈缺损 儿童室间膈缺损 单侧隐睾(腹股沟型) 先天性脑积水
序号
166 167 168 169 170 171 172 173 174 175 176 177 178 179 180 181 182 183 184 185 186 187 188 189 190 191 192 193 194 195 196 197 198 199 200 201 202 203 204 205 206 207 208 209 210 211 212 213 214 215 216 217 218 219 220 221
病种名称
子痫前期 急诊剖宫产 胎儿生长受限
妊娠剧吐 引产阴道分娩 糖尿病合并妊娠 妊娠相关性血栓性微血管病 中期妊娠引产 阴道胎头吸引术助产
产褥感染 宫缩乏力导致产后出血
过期妊娠 计划性剖宫产 胎膜早破行阴道分娩 完全性前置胎盘 足月胎膜早破引产阴道顺产 阴道产钳助产 阴道分娩因胎盘因素产后出血 自然临产阴道分娩 中期妊娠引产 增生性糖尿病视网膜病变 翼状胬肉手术
课程资料:T细胞淋巴瘤治疗进展与病例分享

• Romidepsin、Belinostat 均写入2014第三版NCCN指南
组蛋白去乙酰化酶抑制剂:抗肿瘤作用机制
表观遗传学调节 DNA序列不变 基因表达改变 调节方式 DNA甲基化 组蛋白乙酰化 非编码RNA
DNA甲基化 组蛋白修饰
Qiu, J., Nature, 2006. 441(7090): p. 143-5
❖ AITL 9例 ❖ PTCLU 1例 ❖ T淋母 3例 ❖ 肝脾γδ T 1例
❖ 方案:
❖ 西达苯胺+ICE/DHAP/VP ❖ 西达苯胺维持
治疗前 6周
西达本胺---病例分享
❖ 服药时间:2周-15月 ❖ 疗效
❖ CR7例(CR2 3例) ❖ SD5例 ❖ 死亡 2例(T淋母)
❖ 1例特殊类型(肝脾γδ T),随访15月SD ❖ 毒副反应:血细胞减少,特别是血小板减少
❖ 约占NHL的10%-15%(北美);32.5%(中国) ❖ 一组异质性疾病
18.5% 6.6% 5.5% 26%
56.6%
外周T细胞淋巴瘤概述
➢ 普通化疗:预后很差 ➢ CHOP:5年FFS 20%;OS 30%
Alison J, et al. Blood, 2014, 123(17): 2636-2414.
逐渐增效,部分患者从PR到CR,SD到PR,进而到CR
编号 110 097 072
036
疗效 PR PR CRu
PR
起效时间 8周 8周 6周
生存 持续1年,存活 缓解2.5年,存活 6个月进展,死亡
12周
4个月进展, ASCT存活
服药时间 352天 906天 172天
4年
Romodepsion :一线治疗外周T细胞淋巴瘤
外周t细胞淋巴瘤是什么 如何治疗

外周t细胞淋巴瘤是什么如何治疗*导读:外周t细胞淋巴瘤,很多人可能还是对它比较陌生的,实际上这是淋巴瘤的一种,不过它比一般的淋巴瘤要更为严重,通常情况下需要进行大量的治疗甚至是造血干细胞移植等。
……外周t细胞淋巴瘤,属于非霍奇金淋巴瘤的一种。
它的诊断主要是主要依靠专业血液病理学家根据合适的活检病理和免疫表型而得出。
这种疾病主要是由致病因素如HTLV-和EB病毒引起的,较b细胞淋巴瘤来说,这种淋巴瘤的治疗难度更大,预后也更加不容乐观。
*外周t细胞淋巴瘤的检测既然这种淋巴瘤这么让人担忧,那么在检查的时候如何能够判断患上了这种淋巴瘤呢,一般来说要诊断外周T细胞淋巴瘤或它的特殊亚型,需要专业血液病理学家根据合适的活检病理和免疫表型而得出。
大多数外周T细胞淋巴瘤CD4阳性,但很少CD8阳性,CD4和CD8双阳性或有NK细胞免疫表型。
没有特征性的基因异常。
怀疑外周T细胞淋巴瘤的鉴别诊断包括反应性T细胞浸润。
在某些病例,应用T细胞受体基因重排研究证明是一个单克隆T细胞群,对诊断是有帮助的。
*外周t细胞淋巴瘤的预后一般来说,这种t细胞淋巴瘤相比其他的淋巴瘤来说要更加难以治疗。
预后也更不容乐观,现在的治疗方式一般是用CHOP、EPOCH和HyperCVAD/MTX-AraC进行治疗。
对年青病人常常在病程早期考虑造血干细胞移植。
此外还可以尝试进行一定程度的中药治疗,但是也不能够依赖,此病的预后较差,只有少数患者存活的时间超过五年。
所以还有待新的生物技术研究来填补这方面的空白。
想知道如何预防疾病?疾病的最佳治疗方法?生病了吃什么好?生病了怎么护理吗?*微信扫描下方二维码马上知道!。
临床路径清单1010个路径分类
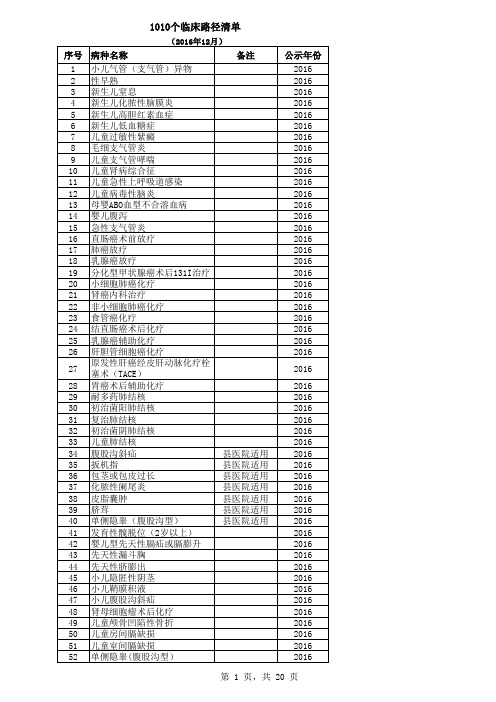
备注 县医院适用
公示年份
2016 2016 2016
2016
县医院适用
县医院适用 县医院适用 县医院适用 县医院适用 县医院适用 县医院适用 县医院适用
2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016
42 婴儿型先天性膈疝或膈膨升
43 先天性漏斗胸
44 先天性脐膨出
45 小儿隐匿性阴茎
46 小儿鞘膜积液
47 小儿腹股沟斜疝
48 肾母细胞瘤术后化疗
49 儿童颅骨凹陷性骨折
50 儿童房间膈缺损
51 儿童室间膈缺损
52 单侧隐睾(腹股沟型)
公示年份
2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016
228
229 230 231 232 233 234 235 236 237 238 239 240 241 242 243 244 245 246 247 248 249 250 251 252 253 254 255 256 257 258 259 260
261
262 263 264
265
病种名称
2016
2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016 2016
外周TPPT课件

单击此处输入你的正文,文字是您思想的提炼,为了最终演示发布的 良好效果,请尽量言简意赅的阐述观点
x
目录
01. 外周T-细胞淋巴瘤 02. AILD 03. 健康宣教 04. 患者支持
外周T-细胞淋巴瘤
疾病概述
01
02
外周T-细胞淋巴瘤 (PTCL)是一种起源 于外周T细胞的恶性肿 瘤,占非霍奇金淋巴瘤 (NHL)的10%-15%。
02
靶向治疗:针对特定基因突变,使用靶向药 物进行治疗,如伊布替尼等
03
免疫治疗:使用免疫检查点抑制剂,如PD1/PD-L1抑制剂等
04
联合治疗:根据病情,选择化疗、靶向治疗 和免疫治疗等多种治疗方案进行联合治疗
患者支持
心理关怀
鼓励患者参加社 交活动,增强他 们的社交支持
倾听患者的心声, 了解他们的需求
提供心理辅导, 帮助患者缓解焦 虑和抑郁情绪
提供心理治疗, 帮助患者建立积 极的心理状态
康复指导
1 保持良好的生活习惯,如规律作息、健康饮食等 2 定期进行身体检查,监测病情变化 3 保持乐观积极的心态,学会自我调节和放松 4 参加康复训练,提高身体素质和免疫力 5 寻求专业心理辅导,缓解心理压力和焦虑情绪 6 建立良好的社会支持系统,与家人、朋友保持良好的沟通和互动
社会支持
01
家庭支持:家庭成员的关心、 理解和陪伴
02
朋友支持:朋友之间的鼓励、 支持和帮助
03
社区支持:社区组织的活动、 服务和资源
04
专业支持:心理医生、社工 等专业人士的指导和帮助
05
社会舆论支持:媒体、公众 对患者的理解和尊重
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
外周T细胞淋巴瘤临床路径
(2016年版)
一、外周T细胞淋巴瘤(初治)临床路径标准住院流程
(一)适用对象。
第一诊断为外周T细胞淋巴瘤(ICD-10:)。
(二)诊断及分期依据。
根据《NCCN非霍奇金淋巴瘤指南(2016)》,《血液病诊断和疗效标准》(张之南、沈悌主编,科学出版社,2008年,第三版),《World Health Organization Classification of and Genetic of Tumors of Haematopoietic and Lymphoid Tissue》(2008年版)。
诊断标准
1.临床表现:无痛性淋巴结肿大是主要临床表现之一,常常伴有脾脏累及和骨髓侵犯。
瘤块浸润、压迫周围组织而有相应临床表现。
可有发热、乏力、盗汗、消瘦等症候。
2.实验室检查:血清乳酸脱氢酶(LDH)可升高。
侵犯骨髓可造成贫血、血小板减少,中性粒细胞可减低、正常或升高;涂片或可见到淋巴瘤细胞。
3.病理组织学检查:系确诊本病必需的依据。
外周T细胞淋巴瘤,非特指型
肿瘤细胞表达CD45、全T细胞标记物(CD2、CD3、CD5、CD7)、CD45RO、CD43,大多病例CD4+/CD8-,部分大细胞的肿瘤可表达CD30,仅极少数结内PTCL病例表达CD56和细胞毒颗粒蛋白(TIA-1、granzyme B、perforin),偶可检出EB病毒(多在反应性B细胞中)。
临床实践中,石蜡切片免疫组化辅助诊断PTCL常用抗体组合及典型免疫表型:肿瘤细胞CD45(LCA)+、CD3+、CD45RO (UCHL1)+、CD43(Leu22)+、CD20(L26)-、CD79a-、CD68(KP1)-、Ki-67+(检测瘤细胞增殖活性)。
90%患者有TCR基因重排,以γ位点的重排多见。
遗传学异常较常见,如+7q、+8q、+17q、+22q、5q-、10q-、12q-、13q-等。
4.影像学检查:颈、胸、腹、盆腔CT。
外周T细胞淋巴瘤,非特指型按照CT以及体检所发现的肿大淋巴结分布区域进行分期及评价疗效。
分期标准(Anne Arbor-Cotswolds 分期)见表1。
PET-CT对于淋巴瘤的分期和疗效评价更可靠,有条件者可直接行PET-CT检查。
表1. Ann Arbor-Cotswolds分期
I期单一淋巴结或淋巴组织器官区(I);单一结外器官或部位(IE)
II期膈上或膈下同侧受累淋巴结区≥2个;或病变局限侵犯结外器官或部位,并膈肌同侧一个以上淋巴结区(IIE)
III期膈上下两侧均有淋巴结受累(III);伴结外器官或组织局部侵犯(IIIE),或脾脏受累(IIIS),或两者皆受累(IIISE)
IV期一个或多个结外器官或组织广泛受累,伴或不伴淋巴结肿大
说明:有B症状者需在分期中注明,如II期患者,应记作IIB;肿块直径超过10 cm或纵膈肿块超过胸腔最大内径的1/3者,标注X;受累脏器也需注明,如脾脏、肝脏、骨骼、皮肤、胸膜、肺等分别标记为S、H、O、D、P和L
(三)治疗方案的选择。
根据《NCCN非霍奇金淋巴瘤指南(2016)》。
PTCL-U呈侵袭性,预后较差,5年整体存活率和无病存
活率仅为20-30%。
EBV阳性、NF-κB信号途径失调、增殖指
数高、表达细胞毒性分子的患者预后较差。
PTCL-U预后指数(PIT)
(四)标准住院日为5-9天(如为初次诊断,诊断明确
后起)。
(五)进入路径标准。
1.第一诊断必须符合ICD-10:外周T细胞淋巴瘤疾病编码。
2.当患者同时具有其他疾病诊断,但住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)住院期间检查项目。
1.必需的检查项目:
(1)病变淋巴组织的活检,行常规病理和免疫组织病理学检查;
(2)影像学检查:颈、胸、腹、盆腔CT(根据临床表现增加其它部位)、浅表淋巴结及腹部B超、超声心动图;
(3)血常规及分类、尿及大便常规和潜血、心电图;
(4)肝肾功能、LDH、电解质、血型、输血前检查;
(5)骨髓穿刺涂片及活检:形态学、免疫组化;
(6)病毒学检查(包括HBV、EBV、HSV、CMV,有条件行HTLV等);
(7)出凝血功能检查。
2.根据患者情况可选择的检查项目:
(1)MRI、PET-CT检查;
(2)发热或疑有某系统感染者应行病原微生物检查;
(3)流式细胞仪免疫表型分析、细胞分子遗传学。
(七)治疗开始于确诊并完善检查后第1天。
(八)治疗方案与药物选择。
I、II期(aaIPI低危/低中危):临床试验或4-6周期联合化疗+局部放疗(30-40Gy)
I、II期(aaIPI高危/中高危)及III、IV期:临床试验或6-8周期联合化疗±放疗
治疗结束后复查所有原阳性检查,若PET-CT仍有阳性结果,在更换方案前建议再次活检。
达到CR后可行临床试验,或考虑干细胞移植,或观察。
未达CR改用二线方案。
1.化疗
一线方案:CHOEP
CHOP
GDPT
CHOP序贯ICE
CHOP序贯IVE(IFO+VP-16+EPI)与中剂量MTX交替, Da-EPOCH
HyperCVAD
二线方案:GDPT 吉西他滨 m2 d1,8 ivgtt
顺铂 75 mg/m2 分3-4天 ivgtt
地塞米松 20mg d1-5 ivgtt
沙利度胺 200mg/d qn PO
一线巩固方案:所有患者均应考虑大剂量化疗联合干细胞移植
2.抗感染及对症支持治疗,抗菌治疗可参考1.美国传染病学会(IDSA)中性粒细胞减少肿瘤患者抗菌药物应用临床实践指南(2010年);2.中国中性粒细胞缺乏伴发热患者抗菌药物临床应用指南(2012年);年ASCO成人中性细胞减少伴发热指南。
3.必要时局部放疗
(九)出院标准。
1.一般情况良好。
2.没有需要住院处理的并发症和/或合并症。
(十)变异及原因分析。
1.治疗中或治疗后有感染、贫血、出血及其他合并症者,进行相关的诊断和治疗,并适当延长住院时间。
2.若有中枢神经系统症状,建议腰穿检查,并鞘注化疗药物直至脑脊液检查正常,同时退出此途径,进入相关途径。
3.常规治疗反应不佳、疾病进展或复发需要选择其他治疗的患者退出路径,进入相关路径。
(十一)参考费用标准。
3000-30000元,针对不同治疗方案。
二、外周T细胞淋巴瘤(初治)临床路径表单适用对象:第一诊断为外周T细胞淋巴瘤(ICD-10:)
患者姓名:性别:年龄:门诊号:住院号:
住院日期:年月日出院日期:年月日标准住院日:5-9天内
长期医嘱:
□血液病护理常规
□二级护理
□饮食:◎普食◎糖尿病饮食◎其它
□抗菌药物(必要时)
□其他医嘱
临时医嘱:
□血常规、尿常规、大便常规
□病毒学检测:EB病毒、乙肝病毒、丙肝病毒、HIV、CMV病毒(必要时)
□肝肾功能、电解质、血沉、凝血功能、血型、输血
前检查、乳酸脱氢酶、2微球蛋白、免疫球蛋白检测(IgM、IgA、IgG、IgE)、血清蛋白电泳、尿蛋白定量
(24小时)、1-微球蛋白测定(尿液)、肿瘤标记物、血细胞簇分化抗原CD4+CD25(必要时)、血细胞簇分化抗原CD8+CD28(必要时)、TBNK淋巴细胞亚群流式细胞术检测(必要时)、自身免疫系统疾病筛查(必要时)□影像学检查:胸、腹、盆腔CT增强(根据临床表现增加其他部位),心电图、腹部B超,心超(必要时),肺功能检测(必要时),MRI(必要时),骨扫描(必要时),全身PET检查(有条件进行)
□静脉插管术
□血气分析(必要时)
□病原微生物培养
□输血(有指征时)等支持对症治疗
□其他医嘱。
