住院病人评估表
病人病情评估表

住院病人病情评估表科室床号住院号-一- 姓名性别年龄职业民族般初步诊断入院时间资入院方式□步行□轮椅□平车□背入第次入院料病史采集、体检:□经管医师□值班医师□进修医师联络人电话与患者关系态度:□关心□不关心□过于关心□无人照顾基病情简介本过敏药物或食物:□无□有:情手术外伤史:□无□有:况个人特殊嗜好:□无□有:评家族遗传及传染病史:□无□有:估大小便:□正常□异常:意识状态□清楚□嗜睡□烦躁□昏迷□其它自主能力□正常□全瘫□截瘫□偏瘫□其它体格检杳T P R BP 体重阳性体征□无□有:重要的辅助检查:□无□有:特殊的阴性体征:□无□有:风心脑血管□无□有:险呼吸系统□无□有:因消化系统□无□有:素神经系统□无□有:评其他:□无□有:估苴不良后果及预后:丿、他患者及豕属注意事项:诊疗计划评估等级:□ 一般□病重□病危处置结果:□收治口转院护理等级:□特级护理□一级护理□二级护理□三级护理收集资料时间提供资料者签名评估医师签名主治医师签名科主任签名住院病人再评估表科室床号姓名性别年龄住院号姓名: 中医科病人知情同意书性别:年龄:住院号:诊断:由普通病例转变成危重症病例:□否□是原因:病情 患者目前情况:变 意识状态:□清楚 □嗜睡 □烦躁 □昏迷□其它化 自主能力:□正常 □全瘫□截瘫□偏瘫□其它时 体格检杳:T PRBP体重评 阳性体征:□无□有:估重要的辅助检查:□无□有:特殊的阴性体征:□无□有:观察病情:□及时□不及时 原因危急值处理:□及时□不及时 原因调整治疗方案:□正确□不正确 理由上级医师查看病人:□及时□不及时原因执行医嘱:□及时□不及时 原因输血:□及时□不及时 原因医务人员之间病情及治疗方案讨论交流:□及时□不及时 原因病情危重或发生变化,医患沟通:□良好 □欠佳□没有沟通□无法沟通 □其它对心理不稳定患者进行心理干预:□是□ 否 原因 :会诊:□否□是 会诊科室(□院内、 □院外)转科:□否 □是□转科 □转院评估等级: □一般□病重 □病危护理等级: □特级护理 □一级护理□二级护理□三级护理评估医师签名 主治医师签名科主任签名评估时间出 出院时患者情况:院 意识状态:□清楚 □嗜睡 □烦躁 □昏迷□其它刖 自主能力:□正常 □全瘫□截瘫□偏瘫□其它评 体格检杳:T PRBP体重估阳性体征:□无□有:重要的辅助检查: □有:□无 特殊的阴性体征: 出入院诊断:□符合 出院时疗效判断:□痊愈□无 □有: □不符合□好转 □转院□自动出院出院后的随访事宜充分和清楚地向患者或家属交代:□是评估医师签名主治医师签名科主任签名□死亡 □其它□否原因 评估时间由于各种医学治疗方法均具有一定的风险,同时疾病本身的转归及预后、病人体质的特殊性等等原因,均使患者在治疗或住院期间可能发生以下的并发症或意外情况,虽然发生率很低,但是不能完全避免。
中医住院病人病情评估表

评估等级:□一般□病重□病危
护理等级:□特级护理□一级护理□二级护理□三级护理
评估医师签名主治医师签名科主任签名评估时间
出院前评估
出院时患者情况:
意识状态:□清楚□嗜睡□烦躁□昏迷□其它
自主能力:□正常□全瘫□截瘫□偏瘫□其它
体格检查:T P R BP体重
阳性体征:□无□有:
消化系统:□无□有:
神经系统:□无□有:
其他:□无□有:
其他
不良后果及预后:
患者及家属注意事项:
诊疗计划:
评估等级:□一般□病重□病危处置结果:□收治□转院
护理等级:□特级护理□一级护理□二级护理□三级护理
收集资料时间提供资料者签名
评估医师签名主治医师签名科主任签名
住院病人再评估表
科室床号姓名性别年龄住院号
□皮毛□筋骨□其他
(三)病性
□气滞□血瘀□痰饮□血虚□阴虚□气虚□阳虚□其他
三、基础情况
过敏药物或食物:□无□有:
手术外伤史:□无□有:
个人特殊嗜好:□无□有:
家族遗传及传染病史:□无□有:
阳性体征:□无□有:
重要的辅助检查:□无□有:
特殊的阴性体征:□无□有:
风险因素评估
心脑血管:□无□有:
呼吸系统:□无□有:
听力:□正常□下降□耳聋(□左□右)
视力:□正常□下降□失明(□左□右)
睡眠:□正常□夜难入寐□夜梦纷纭□易醒□早醒□其他
□辅助用药
饮食:□饮食正常□纳呆□饥不欲食□食后作胀□多食善饥□厌油腻□其他
大便:□正常□溏薄□秘结□柏油便□便中带血□完谷不化□失禁□造瘘
□其他
小便:□正常□消长□短赤□浑浊□尿中带血□淋漓不尽□尿失禁
住院病人再评估表

出院时患者情况:
意识状态:□清楚 □嗜睡 □烦躁 □昏迷 □其它
症状:
.体格检查::T℃P次/minR次/minBPmmHg体重kg
阳性体征:□无 □有:
重要的辅助检查:□无 □有:
特殊的阴性体征:□无 □有:
出入院诊断:□符合 □不符合
出院时疗效判断:□痊愈 □好转 □转院 □自动出院 □死亡 □其它
出院后的随访事宜充分和清楚地向患者或家属交代:□是 □否 原因
评估医师签名主治医师签床号姓名性别年龄住院号
病情变化时评估
由普通病例转变成危重症病例:□否 □是 原因:
患者目前情况:
意识状态:□清楚 □嗜睡 □烦躁 □昏迷 □其它
症状:
体格检查::T℃P次/minR次/minBPmmHg体重kg阳性体征:□无 □有:
重要的辅助检查:□无 □有:
特殊的阴性体征:□无 □有:
观察病情:□及时 □不及时 原因
危急值处理:□及时 □不及时 原因
科室讨论:□及时 □不及时 原因
病情危重或发生变化,医患沟通:□良好 □欠佳 □没有沟通 □无法沟通 □其它
会诊:□否 □是 会诊科室(□院内、□院外 □远程)
转科或转院:□否 □是
评估等级:□一般□病重□病危
护理等级:□特级护理□一级护理□二级护理□三级护理
住院患者生活自理能力评估表完整

住院患者生活自理能力评估表完整
本评估表用于评估住院患者的生活自理能力,旨在帮助医护人员了解患者在日常生活中的自理状况,为制定个性化的护理计划提供依据。
患者信息
- 姓名:
- 年龄:
- 性别:
- 住院号:
- 入院日期:
自理能力评估
请根据以下情况,选择相应的答案,标记“是”或“否”。
1. 是否可以独自完成进食?
2. 是否可以独自上厕所?
3. 是否可以独自穿脱衣物?
4. 是否可以独自洗漱和洗澡?
5. 是否可以独自行走?
6. 是否可以完成个人卫生?
7. 是否可以自己管理药物?
8. 是否可以处理简单日常事务,例如购物或支付账单?
9. 是否可以进行基本家务劳动,例如扫地、擦桌子等?
10. 是否具有独立决策和判断能力?
评价结果
根据患者的回答和观察情况,将每道题的答案填写在下面的表格中。
结论与建议
根据评估结果,对患者的生活自理能力进行综合评价。
- 如果患者能够独立完成所有问题,他们具有较好的生活自理能力。
- 如果患者在某些方面需要帮助或有一定程度的依赖,则需要提供相应的护理和支持。
- 如果患者在多个方面都无法独立完成,说明他们的生活自理能力较差,需要提供全面的护理和照顾。
综合评估结果,我们建议根据患者的具体情况设计个性化的护理计划,包括提供必要的生活辅助设备、进行康复训练以提高自理能力,并与患者及其家属进行有效沟通,帮助他们理解患者的状况和护理需求。
评估人员签名:_________________ 日期:_________________。
住院病人走失风险评估表(试行)

有无走失现象
意识状态
有无意识障碍(谵妄)
无 有
心理状态
情绪低落、焦虑抑郁等 心脑血管病变 (脑出血、脑梗塞、脑萎缩等)
无 有 无 有
术后认知功能障碍
疾病史
无 有 无 有 无 有 无 有 无
定向力障碍 (脑炎、肝性脑病、酒精性脑病等 ) 记忆或认知功能障碍 (智障、老年痴呆、癫痫等) 有精神行为异常 (精神分裂、抑郁、脑炎、癫痫等 ) 三环类抗抑郁药 (丙咪嗪、阿米替林、多虑平、氯 Nhomakorabea咪嗪等)
药物影响认知
抗癫痫药物 (苯巴比妥、苯妥英钠、卡马西平 等) 组胺 H2 受体拮抗剂 (西咪替丁、雷尼替丁、法莫替丁 )
有 无 有 无 有
1 0
1 0 1 0 1 0 总分
心脏药物(地高辛) p·受体阻滞剂(心得安、倍他乐克、 康可)
无 有 无
注:评估达到 1 分以上,必须进行走失动态评估和干预 (表二 ),评分越高,走失风险越大。
住院病人走失风险评估表(试行)
科室 住院号
项
床号 诊断
目
姓名
评
性别 入院时间:
估 年龄≥60
年龄 年 月
分
1 0 1 0 0 1 1 0 1 0 1 0 l 0 1 0 1 0 1 0 1 0 1 0
日
值
年
基本资料
龄
年龄<60 男性
性
别
女性 受过高等教育
文 化 程 度
既往史
未受过高等教育 有 无 有
住院病人护理评估

生活状态
食欲:□正常□增加□下降□厌食□其它
睡眠状态:□正常□入睡困难□失眠□需用药入睡
排尿方式:□自行□留置尿管□排便方式□自行□造口(部位)
吸烟:□无□有饮酒:□无□有
自理能力:□无需依赖□轻度依赖□中度依赖□重度依赖
主诉
主
要
护
理
诊
断
时间
护理诊断
签名
效果
评价
时
评估者
时间
自理能力
评估者
时间
自理能力
评估者
时间
自理能力
评估者
备注:入院时评估一次;A每日评估;B每周一、四评估;C每周一评估;D如无病情变化不需再评估。
市立医院住院病人护理评估表
科室:床号:姓名:住院号:
一
般资料
性别年龄职业民族婚姻状态文化程度
入院诊断入院时间
入院方式:□步行□扶行□轮椅□平车
过敏史:□无□有(过敏原)既往史:
护
理
体
检
T℃P次∕分R次∕分BPmmHg 体重Kg
神志: □清 □嗜睡 □烦躁 □昏迷 □其它
疼痛:部位分值
面容表情:□正常 □淡漠 □痛苦 □其它
语言沟通:□正常 □障碍
吞咽: □正常 □困难
呼吸: □正常 □困难 □咳嗽 □咳痰 □胸痛
心率: □齐 □不齐
消化: □正常 □恶心 □呕吐 □腹痛 □腹胀
活动: □正常 □全瘫 □截瘫 □偏瘫 □其它
视力: □正常 □异常
听力: □正常 □异常
皮肤: □黄染 □水肿 □完整 □不完整(部位及大小)
提供资料者评估时间评估护士护士长
住院病人风险因素评估记录单
中医住院病人病情评价表

住院病人病情评估表精选舌苔:□薄白□薄黄□黄苔□白苔□腻腐□白腻□黄腻□黑苔□其他舌质:□淡红□淡白□红绛□青紫□舌边尖红□齿痕裂纹胖大□瘦小□其他(二)闻诊声音:□正常□音哑□失音□谵语□呃逆□呻吟□语音低微□喘息气粗□咳声无力或重浊气味:□无□有(□臭□腥臭□其他)(三)问诊寒热:□正常□恶寒□发热□烦热□潮热□壮热□其他汗:□正常□无汗□有汗□自汗□盗汗□大汗□其他感知:□疼痛□瘙痒□麻木部位性质发作时间口渴:□不渴□ 口渴欲饮□渴不欲饮□其他听力:□正常□下降□耳聋(□左□右)视力:□正常□下降□失明(□左□右)睡眠:□正常□夜难入寐□夜梦纷纭□易醒□早醒□其他□辅助用药饮食:□饮食正常□纳呆□饥不欲食□食后作胀□多食善饥□厌油腻□其他大便:□正常□溏薄□秘结□柏油便□便中带血□完谷不化□失禁□造屡□其他小便:□正常□消长□短赤□浑浊□尿中带血□淋漓不尽□尿失禁□其他经产:胎产人流自然流产经带其他(四)切诊脉:□正常□浮□沉□迟□数□弦□滑□涩□洪□细□结代□其他精选精选精选科室床号姓名性别年龄住院号由普通病例转变成危重症病例:□否□是原因:病情,^目前情况:变化意识状态:□清楚□嗜睡□烦躁□昏迷□其它时评自主能力:□正常□全瘫□截瘫□偏瘫□其它估体格检查:T P R BP 体重阳性体征:□无口有「:重要的辅助检查:□无口有「:特殊的阴性体征:□无口有:观察病情:□及时□不及时原因危急值处理:□及时□不及时原因调整治疗方案:□正确□不正确理由上级医师查看病人:□及时□不及时原因执行医嘱:□及时□不及时原因输血:□及时□不及时原因医务人员之间病情及治疗方案讨论交流:□及时□不及时原因病情危重或发生变化,医患沟通:□良好□欠佳□没有沟通□无法沟通□其它对心理不稳定患者进行心理干预:□是□否原因:会诊:□否□是会诊科室(□院内、□院外)转科:□否□是□转科□转院精选评估等级: □ 一般 □病重 □病危重要的辅助检查:□无 □有:特殊的阴性体征:□无□有: 出入院诊断:□符合 □不符合出院时疗效判断:□痊愈 □好转 □转院 □自动出院 □死亡 □其它 出院后的随访事宜充分和清楚地向患者或家属交代:□是 □否 原因精选评估医师签名 主治医师签名科主任签名评估时间出出院时患者情况:院“ 意识状态:□清楚 刖□嗜睡 □烦躁 □昏迷 □其它 评自主能力:□正常 □全瘫 □截瘫□偏瘫□其它估体格检查:TP RBP体重阳性体征:□无 □有:护理等级:□特级护理 □一级 护理 □二级 护理 □三级护理评估医师签名主治医师签名 科主任签名 评估时间。
病人入院评估表样本

病人入院评估表样本病人入院评估表病人信息姓名:性别:年龄:住院号:入院日期:病人主诉:陪同者:与患者关系:体检结果体温:脉搏:呼吸:血压:身高:体重:入院评估1. 病史a. 现病史:b. 既往病史:c. 家族病史:d. 过敏史:2. 体格检查a. 皮肤:(颜色、湿润程度、有无异常)b. 头部:(头痛、眩晕、头晕等)c. 眼睛:(视力、结膜炎、白内障等)d. 耳鼻喉:(听力、耳鸣、流鼻涕等)e. 口腔:(口臭、口腔溃疡等)f. 心脏:(心悸、心绞痛等)g. 肺部:(咳嗽、咳痰等)h. 腹部:(胃痛、腹泻、便秘等)i. 生殖系统:(月经不调、阳痿等)j. 泌尿系统:(尿频、尿液异常等)k. 神经系统:(头昏、手脚麻木等)3. 专科检查a. 实验室检查:(血常规、肝肾功能等)b. 影像学检查:(X光、CT等)c. 其他检查:(心电图、超声波等)4. 诊断a. 主要诊断:b. 次要诊断:入院评估总结:根据患者的病史、体格检查和专科检查结果,患者主要症状为(主要症状),伴有(次要症状)。
实验室检查显示(实验室检查结果),影像学检查显示(影像学检查结果)。
综合上述结果,患者的主要诊断为(主要诊断),次要诊断为(次要诊断)。
备注:1. 患者入院后应按照医嘱进行治疗,密切关注患者病情变化;2. 建议患者注意饮食营养,多休息,避免过度劳累;3. 患者入院期间请负责人及时向医生汇报病情变化;4. 医生在患者住院期间会持续关注患者病情,做出调整治疗计划。
住院患者病情评估表填写模板

住院患者病情评估表填写模板住院患者病情评估表姓名:性别:年龄:入院日期:病区:床号:主治医生:一、基本信息1.就诊目的:(例如:初诊、复诊、术后随访等)2.主要症状和体征:(请详细描述患者的主要症状和体征)3.既往病史:(包括过去的疾病、手术、药物使用等)二、生命体征评估1.体温:2.心率:3.呼吸:4.血压:5.血氧饱和度:6.意识状态:(例如清醒、嗜睡、昏迷等)7.其他生命体征评估:(请描述其他重要的生命体征变化)三、症状评估1.疼痛评估:(请使用相关的疼痛评估工具,如VAS评分)2.恶心和呕吐评估:(请描述患者的恶心和呕吐症状)3.疲劳评估:(请描述患者的疲劳程度)4.其他症状评估:(请描述其他重要的症状变化)四、体格检查评估1.一般情况:(如面色、精神状态等)2.皮肤评估:(如皮疹、水肿等)3.心肺听诊:(包括心率、心音、呼吸音等)4.腹部触诊:(如腹痛、肿块等)5.其他体格检查评估:(请描述其他重要的体格检查所见)五、实验室检查评估(请列出患者进行的主要实验室检查项目及结果)1.血常规:(例如血红蛋白、白细胞计数等)2.生化指标:(例如血糖、肝功能、肾功能等)3.病原学检查:(例如培养、抗体检测等)4.影像学检查:(例如X光、CT扫描、核磁共振等)六、诊断评估(请列出医生对患者的初步诊断或临床印象)1.主要诊断:2.次要诊断/待排除诊断:七、治疗措施评估(请列出患者接受的主要治疗措施及效果评估)1.药物治疗:2.手术治疗:3.物理治疗:4.其他治疗措施:五、护理计划及评估(请列出针对患者病情的护理计划及实施评估)1.主要护理措施:2.教育与指导:3.预后评估:备注:(请在此处填写其他备注信息)以上是住院患者病情评估表的基本填写模板,具体填写内容可根据患者的实际情况进行调整。
住院病人风险评估表
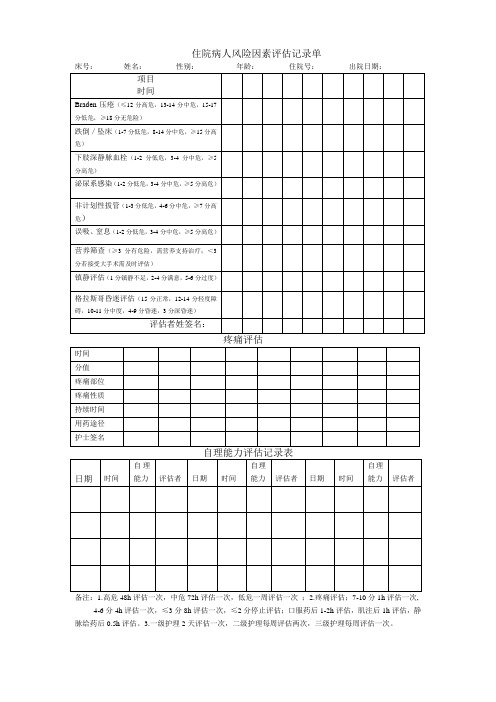
住院病人风险因素评估记录单
床号:姓名:性别:年龄:住院号:出院日期:项目
时间
Braden压疮(≤12分高危,13-14分中危,15-17
分低危,≥18分无危险)
跌倒/坠床(1-7分低危,8-14分中危,≥15分高
危)
下肢深静脉血栓(1-2分低危,3-4分中危,≥5
分高危)
泌尿系感染(1-2分低危,3-4分中危,≥5分高危)
非计划性拔管(1-3分低危,4-6分中危,≥7分高
危)
误吸、窒息(1-2分低危,3-4分中危,≥5分高危)
营养筛查(≥3分有危险,需营养支持治疗;<3
分若接受大手术需及时评估)
镇静评估(1分镇静不足,2-4分满意,5-6分过度)
格拉斯哥昏迷评估(15分正常,12-14分轻度障
碍,10-11分中度,4-9分昏迷,3分深昏迷)
评估者姓签名:
疼痛评估
时间
分值
疼痛部位
疼痛性质
持续时间
用药途径
护士签名
自理能力评估记录表
日期时间自理
能力评估者日期时间
自理
能力评估者日期时间
自理
能力评估者
备注:1.高危48h评估一次,中危72h评估一次,低危一周评估一次;2.疼痛评估;7-10分1h评估一次, 4-6分4h评估一次,≤3分8h评估一次,≤2分停止评估;口服药后1-2h评估,肌注后1h评估,静脉给药后0.5h评估。
3.一级护理2天评估一次,二级护理每周评估两次,三级护理每周评估一次。
住院病人病情评估表

医院住院病人病情评估表
科室:床号:住院号:入院时间:
填表注意事项
1、本表适用于在我院住院的所有患者,患者入院时均须进行评估。
2、首次评估时间为:患者入院2小时内。
3、病危、一级护理的患者,高危因素每周评估1次;其它,根据病情、用药变化随时评估。
4、压疮评分标准:①中危,每1周全面评估一次。
②高危,每3天全面评估一次。
③极高危,每天全面评估一次。
④分值>14分停止评估。
5、压疮评分标准≤12分,属于压疮高危患者,评估护士需上报护士长,护士长督促责任护士严格采取相应预防措施;当发生压疮时,按照《医院压疮上报流程》上报,并填写《压疮发生上报表》,采取相应的预防、监控、治疗措施。
6、坠床/跌倒评分≥4分者属于高危人群,1-3分者属于低危人群,0分者属于无危度人群,每周评估1次,科室内须积极采取相应措施预防,无需上报护理部,防止坠床/跌倒不良事件的发生;当发生坠床/跌倒不良事件时填写《护理不良事件报告表》按照不良事件上报流程上报。
7、管路评分≥13分属高危患者,每周评估1-3次,科室内须积极采取相应措施预防,无需上报护理部,防止管路滑脱不良事件的发生;当发生管路滑脱不良事件时填写《护理不良事件报告表》按照不良事件上报流程上报。
住院病人病情评估表

科室床号住院号
一般资料
姓名性别年龄职业民族
初步诊断入院时间
入院方式:□步行 □轮椅 □平车 □背入 第次入院
病史采集、体检:□经管医师□值班医师□进修医师
联络人电话与患者关系
态度:□关心 □不关心 □过于关心 □无人照顾
基
本
情
况
评
估
病情简介:
过敏药物或食物:□无 □有:
手术外伤史:□无 □有:
个人特殊嗜好:□无 □有:
家族遗传及传染病史:□无 □有:
大小便:□正常 □异常:
意识状态:□清楚 □嗜睡 □烦躁 □昏迷 □其它
自主能力:□正常 □全瘫 □截瘫 □偏瘫 □其它
.体格检查:TPRBP体重
阳性体征:□无 □有:
重要的辅助检查:□无 □有:
特殊的阴性体征:□无 □有:
风险因素评估
心脑血管:Байду номын сангаас无 □有:
呼吸系统:□无 □有:
消化系统:□无 □有:
神经系统:□无 □有:
其他:□无 □有:
其
它
不良后果及预后:
患者及家属注意事项:
诊疗计划::
评估等级:□一般□病重□病危处置结果:□收治□转院
护理等级:□特级护理□一级护理□二级护理□三级护理
收集资料时间提供资料者签名
评估医师签名上级医师签名
患者病情评估表

姓名 性别 年龄 职业 民族初步中医诊断: 证型: 入院时间:入院方式:□步行 □轮椅 □平车 □背入 第 次入院一般资料 病史采集、体检:□经管医师 □值班医师 □进修医师过敏药物或食物:□无 □有:基手术外伤史:□无 □有: 个人特殊嗜好:□无□有:本家族遗传及传染病史:□无 □有:大小便:□正常 □异常:阳性体征:□无□有:评四诊合参:医 医 院住院病人风险评估表科室床号 住院号联络人电话与患者关系态度:□关心病情简介:□不关心□过于关心□无人照顾情意识状态:□清楚自主能力:□正常□嗜睡□全瘫□烦躁□截瘫□昏迷□偏瘫□其它□其它况体格检查: TPRBP体重素估重要的辅助检查:□无□有:特殊的阴性体征:□无□有:心脑血管:□无□有:风呼吸系统:□无□有:险因消化系统:□无□有:评估神经系统:□无□有:其他:□无□有:不良后果及预后:其患者及家属注意事项:它诊疗计划::评估等级:□一般□病重□病危处置结果:□收治□转院护理等级:□特级护理□一级护理□二级护理□三级护理收集资料时间提供资料者签名评估医师签名主治医师签名科主任签名住院病人再评估表科室床号姓名性别年龄住院号时由普通病例转变成危重症病例:□否□是原因:患者目前情况:意识状态:□清楚□嗜睡□烦躁□昏迷□其它自主能力:□正常□全瘫□截瘫□偏瘫□其它体格检查:T P R BP 体重阳性体征:□无□有:四诊合参:重要的辅助检查:□无□有:病特殊的阴性体征:□无□有:情变化观察病情:□及时□不及时原因评估危急值处理:□及时□不及时原因调整治疗方案:□正确□不正确理由上级医师查看病人:□及时□不及时原因执行医嘱:□及时□不及时原因输血:□无□有□及时□不及时原因医务人员之间病情及治疗方案讨论交流:□及时□不及时原因病情危重或发生变化,医患沟通:□良好□欠佳□没有沟通□无法沟通□其它对心理不稳定患者进行心理干预:□是□否原因:会诊:□否□是会诊科室(□院内、□院外)评估等级:□一般□ 病重□病危护理等级:□特级护理□一级护理□二级护理□三级护理评估医师签名主治医师签名科主任签名评估时间出院时患者情况:意识状态:□清楚□嗜睡□烦躁□昏迷□其它自主能力:□正常□全瘫□截瘫□偏瘫□其它体格检查:T P R BP 体重阳性体征:□无□有:出院前重要的辅助检查:□无□有:评估特殊的阴性体征:□无□有:出入院诊断:□符合□不符合出院时疗效判断:□痊愈□好转□转院□自动出院□死亡□其它出院后的随访事宜充分和清楚地向患者或家属交代:□是□否原因评估医师签名主治医师签名科主任签名评估时间Welcome To Download !!!欢迎您的下载,资料仅供参考!。
(完整word版)住院病人跌倒评估表

(完整word版)住院病人跌倒评估表
住院病人跌倒/坠床评估表
1.病人入院或转入24小时内评估;
2.病情改变(意识、肢体活动改变)由责任护士重新评估,高危者每周重新评估一次。
3.总分≥4分,需列为护理问题—高危跌倒/坠床。
4。
带★评估说明:
★活动障碍、肢体偏瘫:肢体肌力下降1分;活动或转运需要他人或器具协助2分;走路步态不稳,行为忙乱,无控制能力3分。
★体能虚弱:白天过半时间要卧床1分;白天过半时间要坐椅2分;生活部分自理,控制能力较差3分.
★头晕、眩晕、体位性低血压:偶尔头晕1分;经常头晕伴有体位性低血压2分。
住院病人满意度评估表

住院病人满意度评估表
介绍
本评估表旨在评估住院病人对医院的满意程度,以便改进医疗服务质量和提供更好的医疗体验。
调查内容
1. 医疗设施满意度
- 床位舒适程度
- 医疗设备设施齐全度
- 病房清洁卫生程度
2. 医护人员服务满意度
- 护理人员的专业水平
- 医生的耐心和关怀程度
- 医护人员的态度和礼貌
3. 沟通和信息满意度
- 对病情和治疗方案的解释与沟通
- 提供及时的医疗信息与建议
- 是否接受并解答病患的问题和疑虑
4. 疼痛管理满意度
- 疼痛评估和记录程度
- 疼痛缓解方法和效果
- 是否给予足够的关注和照顾
5. 康复护理和出院指导满意度
- 康复计划和护理方案的编制
- 出院指导与康复建议
- 患者对康复进程的理解和配合程度
使用方法
请住院病人根据自己的实际经历,用以下评分等级评估每个调查项目:
- 非常满意
- 满意
- 一般
- 不满意
- 非常不满意
结果分析
根据住院病人的评分结果,可以对医院的服务质量进行整体评估。
通过统计和分析各项满意度得分,可以发现不足之处,并及时采取改进措施,改善住院病人的满意度。
结束语
住院病人满意度评估表是一个重要的工具,可以为医院提供定量的满意度反馈,帮助医疗机构改善服务质量,提高病人的满意度和医疗体验。
我们希望通过这份评估表,能够不断优化医疗服务,为病人提供更好的照顾和关怀。
住院患者日常生活能力评估量表

住院患者日常生活能力评估量表(Barthel指数)良61-90分,有轻度功能障碍,能独立完成部分日常活动,需要部分帮助;中41-60分,有中度功能障碍,需要极大的帮助方能完成日常生活活动;差≤40分,有重度功能障碍,大部分日常生活活动不能完成或需要他人完全照顾。
住院患者日常生活能力评估制度2010年8月27日首次制定1、日常生活能力(ADL)指人们在每日生活中,为了照料自己的衣、食、住、行,保持个人卫生整洁和进行独立的社区活动所必须的一系列的基本活动。
是人们为了维持生存及适应环境而每天必须反复进行的、最基本的、最具有共性的活动。
正常人行之自如,而残疾者则有不同程度的困难。
2、日常生活能力评估量表主要用于评定被试者的日常生活能力,Barthel指数法是公认的最常用的评估ADL能力的量表,为Barthel 指数评估量表。
3、Barthel指数法通过对进食、洗澡、修饰、穿衣、控制大便、控制小便、用厕、床椅转移、平地行走及上楼梯10项日常活动的独立程度打分的方法来区分等级。
4、对60岁以上的入院患者,责任护士根据病情、护理级别、年龄,根据Barthel指数评估量表评估其日常生活能力。
根据评估结果,按照住院病人基础护理服务项目及患者需要实施的基础护理。
5、科室针对危险因素采取相应措施,对中重度功能障碍的病人,做到定时观察、对患者的日常生活活动给予帮助,并做好床头交接。
6、选择适当的时间、地点,避免疲劳。
病情及治疗有变化、手术前后、出现异常情况应再次评估,但应在同一地点。
评估时应注意观察患者的实际操作能力,不能仅依靠口述。
对患者在帮助下才能完成的动作要做详细的描述。
入院病人风险评估表(医疗版)

出院时患者情况:
意识状态:□清楚 □嗜睡 □烦躁 □昏迷 □其它
自主能力:□正常 □全瘫 □截瘫 □偏瘫 □其它
.体格检查::T℃P次/minR次/minBPmmHg体重kg
阳性体征:□无 □有:
重要的辅助检查:□无 □有:
特殊的阴性体征:□无 □有:
出入院诊断:□符合 □不符合
出院时疗效判断:□痊愈 □好转 □转院 □自动出院 □死亡 □其它
病情危重或发生变化,医患沟通:□良好 □欠佳 □没有沟通 □无法沟通 □其它
对心理不稳定患者进行心理干预:□是 □否 原因:
会诊:□否 □是 会诊科室(□院内、□院外)
转科:□否 □是 □转科、转院
评估等级:□一般□病重□病危
护理等级:□特级护理□一级护理□二级护理□三级护理
评估医师签名主治医师签名科主任签名评估时间
个人特殊嗜好:□无 □有:
家族遗传及传染病史:□无 □有:
大小便:□正常 □异常:
意识状态:□清楚 □嗜睡 □烦躁 □昏迷 □其它
自主能力:□正常 □全瘫 □截瘫 □偏瘫 □其它
。体格检查:T℃P次/minR次/minBPmmHg体重kg
阳性体征:□无 □有:
重要的辅助检查:□无 □有:
特殊的阴性体征:□无 □有:
风险因素评估
心脑血管:□无 □有:
呼吸系统:□无 □有:
消化系统:□无 □有:
神经系统:□无 □有:
其他:□无 □有:
其
它
不良后果及预后:
患者及家属注意事项:
诊疗计划::
评估等级:□一般□病重□病危处置结果:□收治□转院
护理等级:□特级护理□一级护理□二级护理□三级护理
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
预防效果:□未发生走失□发生走失后找到□发生走失未找到
跌倒风险因素评估
项目
1分
2分
3分
神智
清楚
模糊
躁动
自理能力
全部自理
部分自理
不能自理
步态
稳健
不稳
蹒跚
既往史
无
眩晕病
癫痫
目前状况
四肢活动自如
体弱无力
肢体残疾
年龄
<60岁或>7岁
3-7岁或60-70岁
<3岁或>70岁
患者家属签名:与患者关系:责任护士:日期:年月日
预防效果:□未发生坠床跌倒□发生坠床□发生跌倒
护理措施
疾病等级:□病危□病重□一般处置结果:□抢救室□普通病房护理级别:□特级□一级□二级□三级
饮食情况:□禁食□流食□半流食□暜食自理程度:□完全不能自理□部分自理□完全自理
护理协助:□完全协助□部分协助□病人自理吸氧情况:□高流量□中流量□低流量□面罩L/每分
1分
2分
3分
4分
感觉
完全受限
1
2
3
4
非常受限
1
2
3
4
轻度受限
1
2
3
4
未受限
1
2
3
4
潮湿
持续潮湿
潮湿
有时潮湿
很少潮湿
活动力
限制卧床
可以座椅子
偶尔行走
经常行走
移动力
无法移动
严重受限
轻度受限
未受限
营养
非常差
可能不足够
足够
非常好
摩擦力剪切力
有问题
有潜在问题
无明显问题
得分:年月日得分:年月日得分:年月日得分年月日
患者家属签名:与患者关系:责任护士:日期:年月日
预防效果:□未发生压疮□发生压疮()期□出院时压疮愈合□出院时压疮未愈合
导管滑脱危险度评估躁动来自3偏瘫2
术后3天
3
胸管
3
营养管
1
难以耐受
3
嗜睡
2
焦虑
2
行动不便
2
胃管
3
中心静脉导管
2
一般能沟通
1
朦胧
2
恐惧
2
不能活动
1
尿管
1
可耐受
1
差、不配合
3
烦躁
3
≤70岁
1
有无意识障碍(谵妄)
1
抗癫痫药物(苯巴比妥、苯妥英钠、卡马西平等)
1
有无情绪低落、焦虑抑郁等
1
有无心脑血管病变(脑出血、脑梗塞、脑萎缩等)
1
有无认知功能障碍
1
有无定向力障碍(脑炎、肝性脑病、酒精性脑病等)
1
注:有1分,无0分评分越高,走失风险越大。 得分:得分:
防范措施:□患者实行腕带识别制度,在手腕带上注明患者姓名、性别、科室。□护士加强巡视,及时发现患者的去向,防止患者走失。□多与病人交谈,一旦发现苗头应及时看管和劝阻。□严格交接班,加强巡视。□告知家属病人住院期间必须有专人24小时陪护。
2
术区引流管
2
评估时间:入院(或转入)□ 手术后□ 评估护士:
备注:滑脱Ⅰ度 < 8分有可能脱落 滑脱Ⅱ度8―12分容易脱落 滑脱Ⅲ度 >12 随时脱落 得分: 得分:
防范措施:□正确可靠的固定□对于因诊疗或翻身需要移动患者,应妥善固定导管,不可提、拉、拽□对于躁动患者,适度镇静和肢体约束□加强置管期间注意事项的宣教和患者及家属的管道自护能力□书面上报护理部并认真做好交接班。
治疗护理:□急诊手术□监护□输液□输血□雾化□导尿□灌肠□术前准备□会阴护理□口腔护理
警示标示:□使用腕带□药物过敏□跌倒□压疮□管路脱落其它:□准备急救器械及药品□进行护理记录
健康宣教
入院宣教:□医院的各项规章制度□住院环境,生活设置的应用及注意事项□科主任、主管医生、护士长、责任护士□安全教育(患者物品保管,禁止吸烟、用电器) 宣教效果:□理解□基本理解□不理解
患者家属签名:与患者关系:责任护士:日期:年月日
预防效果:□未发生管道滑脱□发生滑脱
走失风险因素评估
年龄(≥65岁1分≤65岁0分)
1
有无记忆或认知功能障碍(智障、老年痴呆、癫痫等)
1
文化程度(未受过1分受过0分)
1
有无精神行为异常(精神分裂、抑郁、脑炎、癫痫等)
1
有无走失现象
1
三环类抗抑郁药(丙咪嗪、阿米替林、多虑平、氯丙咪嗪)
患者家属签名:与患者关系:责任护士:日期:年月日
收集资料时间:提供资料者:评估护士签名:护士长/质控员签名:
家族遗传及传染病史:□无□有:大小便:□正常□异常:皮肤情况:□正常□异常:
管道情况:□无□有:心脑血管:□无□有:呼吸系统:□无□有:
消化系统:□无□有:神经系统:□无□有:自主能力:□正常□全瘫□截瘫□偏瘫
意识状态:□清醒□嗜睡□烦躁□昏迷□其它辅助检查阳性结果:□无□有:
专科情况:
Braden压疮危险因数评估
住院宣教:□所患疾病的主要诱因及防范□用药及目的□特殊检查的目的及注意事项□饮食指导□卧位与床上活动的指导□休息与睡眠的指导□防坠床、跌倒的方法及措施□特殊用药的配合及注意事项□留置管道的目的及注意事项□康复锻炼的方法及重要性□手术名称及方式□术前检查主要项目、目的及配合方法□术前锻炼有效性、腹式呼吸的重要性□术前准备的禁食的重要性术后卧位、活动饮食的重要性宣教效果:□理解□基本理解□不理解
大理市第二人民医院住院病人护理评估表
基本情况评估
姓名性别年龄科室床号住院号入院时间
初步诊断入院方式:□步行□轮椅□平车□背入第次入院
联络人电话与患者关系态度:□关心□不关心□过于关心□无人照顾
主诉:
体格检查:T℃、P次/分、R次/分、BPmmHg、体重Kg.
过敏药物或食物:□未发现□有:手术外伤史:□无□有:个人特殊嗜好:□无□有:
出院宣教:□出院带药指导,遵医嘱用药,特殊药物用药注意事项□饮食营养指导□休息、活动及健康锻炼指导□疾病预防及保健知识□复诊时间: 年 月 日宣教效果:□理解□基本理解□不理解
患者签名:责任护士:日期:年月日
输液护理
一、静脉输液治疗具有较大的风险性,常见的不良反应包括:1.输液反应(含迟缓反应)导致短期发热、寒战、个别患者出现一过性白细胞升高或转氨酶升高,严重者出现发热较长、皮肤水疱等;2.局部刺激、渗液、出血或感染等,个别出现静脉炎,与个人体质有关;3.某些药物即使过敏试验阴性,仍可能出现迟发性过敏反应,出现皮疹、剥脱性皮炎,严重时可出现过敏性休克危及性命;4.某些药物说明书不要求过敏试验,但可能出现过敏反应;5.任何药物都有一定的副作用和不良反应,与静脉输液本身无关。二、如果您在输液过程中出现心慌、憋气、寒战、局部皮下血肿或组织水肿等情况,请您立即与医护人员联系。三、在输液过程中,不要自行调整输液滴数,以免因输液速度过快而出现急性心力衰竭或其他问题。在输液完成后,请您不要突然起身或变化体位,以防意外发生。四、建议您有成年家属陪伴,以便在发生不良反应时及时通知医护人员进行处理。五、发生输液问题的纠纷时,若您对药品成分产生怀疑,请告知护理人员,由双方封存,保存在输液科室,不要抢夺,否则,依法由您承担一切后果。
评分标准:最高23分,15-18分低危,13-14分中危,10-12分高危险,<9分非常危险。13-18分病情变化时评估,再每周评估;≤12分每天评估。18分作为预测有压疮发生危险诊断价值,评分≤18分应采取预防压疮措施。
外带压疮发生部位及面积压疮评定级:
防范措施:1、体位转换:□鼓励转动体位□协助变换体位,翻身、叩背□每天下床坐椅子。2、减少摩擦力和剪切力:□移动患者时要正确使用移动技巧□摩擦处粘贴保护膜□保持半坐卧位,床头摇起应≤30˚,特殊情况除外□侧卧位<30˚,特殊情况除外。3、压力减缓用具的使用□气圈□气垫床□肘部和足后跟使用压□翻身枕、靠垫的使用□水垫。4皮肤护理:□每天定时检查皮肤情况,特别是受压部位加强基础护理。□加强受压处皮肤护理,当皮肤弄脏时及时清洁□干燥皮肤使用润肤霜□长期受刺激浸润部位使用水凝胶贴膜□使用纸尿裤□使用尿套或外置引流装置□留置导尿管□大便失禁者及时清洗或定时给予便器。5支持营养:□合适的热量和蛋白质的摄入□鼻饲□静脉高营养□监测饮食摄入和排出。6书面上报护理部并认真做好交接班。
陪护
24 h有人陪护
陪护不固定
无
服药情况
未服镇静药、安眠药
小剂量长期服镇静药、安眠药
超剂量短期服镇静药、安眠药
感官
正常
视觉障碍、听觉障碍
眩晕
评分≥15分,提示病人发生跌倒的危险很大,应积极采取防范措施。得分:得分:
防范措施:□呼叫器放于患者易取位置,引导患者熟悉病房环境。□无论在卧床或下床活动时,应随时有陪伴在患者身旁。□避免穿大小不合适的鞋(或拖鞋),应用合适的助行器等辅助用物,以协助患者活动。□患者服药后情形,若感头晕、软弱无力时,确保其在床上休息,并请告知医护人员。□若患者意识不清楚或乱动时,为维护患者安全,需予以使用约束带。□至卫生间入厕时,陪伴请勿离开患者。□指导偏瘫患者应由健侧边的床缘上下床。□病房的医疗设备如有损坏或使用不便时(电灯等),请立即通知医护人员予以处理。□改变体位应遵守“三部曲”:即平躺30秒,坐起30秒,站立30秒,再行走。避免突然改变体位,尤其是夜间□有高危跌倒病人的标识。□书面上报护理部并认真做好交接班。
