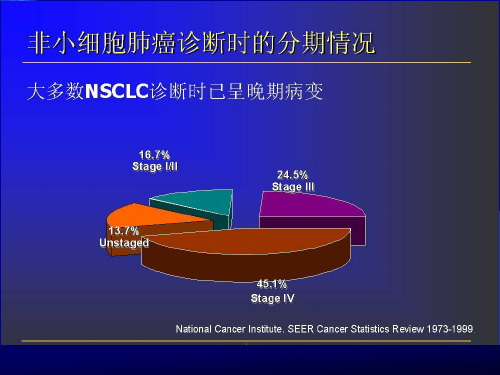
NSCLC纵隔淋巴结分期
肺癌分期纵隔淋巴转移的CT展示(自己改写)

肺癌的症状与体征
咳嗽
持续咳嗽、咳痰,痰中 带血或咯血。
胸痛
胸部疼痛、胸闷、气短 等。
全身症状
发热、消瘦、乏力等。
体征
肺部可闻及干湿啰音, 肿瘤压迫或侵犯邻近组 织时可能出现相应体征
。
02
CATALOGUE
肺癌分期
TNM分期系统
T
原发肿瘤的大小和范围, T0表示无原发肿瘤,T1至 T4表示肿瘤逐渐增大和扩 散。
比较疗效
不同治疗方法的疗效可以通过肺癌 的分期进行比较,为临床医生选择 最佳治疗方案提供依据。
分期与治疗选择
早期肺癌
TNM分期中的T1至T2、N0、 M0期肺癌可以考虑手术治疗,
术后辅以化疗或放疗。
中晚期肺癌
TNM分期中的T3至T4、N1至 N3、M0或M1期肺癌以化疗、 放疗和免疫治疗为主,必要时可
CT在淋巴结转移诊断中的应用
淋巴结大小
通常认为淋巴结短径大于1cm时,存在转移的可能性较大。
淋巴结形态
不规则、边缘模糊的淋巴结形态提示恶性可能。
淋巴结结构
淋巴结结构消失、密度不均提示恶性可能。
CT在肺癌治疗评估中的作用
疗效评估
通过CT检查,评估肿瘤在治疗前后的变化情况,判断治疗效 果。
预后评估
根据CT检查结果,评估患者的预后情况,为后续治疗提供参 考。
THANKS
感谢观看
05
CATALOGUE
肺癌分期纵隔淋巴转移的CT表现
肺癌肿块的CT表现
1 2
肿块形态
肺癌肿块在CT上通常表现为圆形、椭圆形或不规 则形,边缘可光滑或毛糙。
肿块密度
肺癌肿块的密度通常不均匀,可伴有钙化或坏死 。
纵隔淋巴结分组及2017肺癌TNM分期

多个、单一部位远处转移的MST分别为5个月、6个月 (p=0.006),1年生存率分别为20%和23%,多个部位 远处转移者预后更差。
Postmus, Pieter E, et al. J Thorac Oncol. 2007,2(8):686-693.
2017肺癌TNM分期
5. 定义肺部多发结节的诊断标准和分期
新分期中提出,对于肺部多发结节的病例,需要根据影
像学和病理学特征来区分是转移灶还是多原发,若为多原
任何T,任何N,M1a,b
纵隔淋巴结 分组
1组锁骨上淋巴结 与2组淋巴结的分 范围,仍属N2 。 10L组淋巴结的 范围扩至左主肺 动脉处 也属N2
2R和2L、4R和4L 的分界不再是气管 中线,而是气管左 侧缘。
4组和10组淋巴结 的分界不再是胸膜 反折处,右侧是奇 静脉下缘,左侧为 肺动脉上缘。
(5~7cm) (4~5cm)
(4~5cm)
STAGE IIA T2b N0 M0 (4~5cm)
右肺门淋巴结 属N1 ? N2 ? IIB T2a N1M0? IIIA T1a–c N2M0 ?
? STAGE IIB ?
第8版肺癌TNM 分期标准于 2017年1月1日 正式开始实施
T1a–c N1M0
2. 缺乏淋巴结大小的数据 头颈部肿瘤的研究提示淋巴结放化疗后,2年内≤3cm3的淋巴结控 制率为91%,>3cm3的淋巴结控制率下降至64%(p=0.021) [c] 。
a. De Langen AJ, et al. Eur J Cardiothorac Surg 2006;29(1):26-29. b. Berghmans T, J Thorac Oncol,2008,3(1):6-12. c. Vergeer MR, et al. Radiother Oncol 2006;79(1):39-44.
非小细胞肺癌(NSCLC)的TNM分期

肿瘤最大径≤1cm
T1b
肿瘤最大径>1cm,但≤2cm
T1c
肿瘤最大径>2cm,但≤3cm
T2
肿瘤最大径>3cm但≤5cm,或具有以下任一特征(具有这些特征的T2肿瘤如果≤5cm则归为T2):累及主支气管,但距隆突<2cm,但不侵犯隆突;或伴随全肺不张或阻塞性肺炎。
T2a
肿瘤最大径>3cm,但≤4cm
非小细胞肺癌(NSCLC)的TNM分期
表1NSCLC的TNM分期标准
TNM分期
原发肿瘤(T)
TX
原发肿瘤无法评估,或虽然痰或气管灌洗液中发现恶性细胞,但影像学或支气管镜检查未发现肿瘤
T0
无原发肿瘤证据
Tis
原位癌
T1
肿瘤最大径≤3cm,由肺组织或脏层胸膜包绕,支气管镜下未见病变侵及叶支气管。侵犯主支气管,但未侵及隆突(浅表弥漫型,不论大小)。
对侧肺叶内有转移结节;伴有胸膜结节或出现恶性胸膜或心包积液
M1b
远处器官单发转移灶
M1c
多个或单个器官多处转移
非小细胞肺癌(NSCLC)TNM分期:
TNM:肿瘤-淋巴结-转移(tumor-node-metastasis);NSCLC:非小细胞肺癌(non-small cell lung cancer).
T2b
肿瘤最大径>4cm,但≤5cm
T3
肿瘤最大径>5cm但≤7cm,或直接侵及以下部位:胸壁(包括肺上沟瘤)、膈神经、壁层心包;或在同一肺叶内有其他转移结节
T4
肿瘤最大径>7cm,或任何大小肿瘤侵及到以下部位:纵隔、膈肌、心脏、大血管、气管、食管、喉返神经、椎体、隆突;或在同侧不同肺叶内有其他转移结节
表2第8版NSCLC的TNM分期组合
肺癌淋巴结转移的规律

手术淋巴结清扫范围
• 王长利 尤健 孙承军报道: • 术前胸部CT扫描肺门及纵隔淋巴结肿大者中,术 后病理报告阳性者占48.2%;CT扫描淋巴结阴 性者中,术后病理报告阳性者占22.1%。术前 胸部CT的结果不能作为淋巴结清扫的依据。 • 结论上叶肺癌应常规清扫肺门、隆凸下及上纵隔 淋巴结,如果无隆凸下淋巴结转移可不清扫8、9 区; • 下叶及右中叶肺癌,无论有无肺门或隆凸下淋巴 结转移,均应广泛清扫上、下纵隔淋巴结。
跳跃式纵隔转移。
• 不伴有肺门淋巴结转移,称为跳跃组;伴有肺门淋巴结转 移,称为非跳跃组。 • 文献报道王思愚 吴一龙 等 将纵隔淋巴结分为3个区域, 分析两组患者淋巴结转移范围及其与生存率的关系。结果 在跳跃组中,有49例(92.5%)纵隔淋巴结转移局限于1个 区域(L1),而在非跳跃组中有45例(36.6%),纵隔淋 巴结转移扩至2或3个区域L2或L3),跳跃组的5年生存率 为29.3%,高于非跳跃组(12.2%,P=0.038),且在同一L1 上,跳跃组5年生存率(32.1%)亦高于非跳跃组 (15.3%,P=0.042)。结论 NSCLC患者纵隔淋巴结跳跃性 转移为纵隔淋巴结转移病变中独特的一个亚群。 • 其中上叶肺癌仅出现上纵隔跳跃式淋巴结转移;下叶肺癌 及右中叶肺癌则可出现上、下纵隔跳跃式淋巴结转移。
PET显示第八区淋巴结FDG摄取,对应的CT图像淋巴结未见增大(蓝箭),由 于PET对非增大淋巴结转移的摄取特异性高于增大淋巴结。
9区.肺韧带淋巴结,肺韧带淋巴结位于肺韧带内,包括下肺静脉后壁及下方淋巴结。 肺韧带是纵隔胸膜在肺门部反折向下延伸所致。
临床淋巴结分区
• 10区.肺门淋巴结,肺门淋巴结临近肺叶淋 巴结及纵隔胸膜反折,在右侧临近中间段 支气管。10-14区淋巴结不位于纵隔内,因 此均为N1期淋巴结。 • 在肺癌中,如10-14区有淋巴结转移属N1, 如1-9区淋巴结有转移属N2,当有对侧或锁 骨上淋巴结转移时为N3淋巴结。
NSCLC的分期及意义

Ⅲ期生存期
总结词
预后较差,生存期较短
详细描述
当肺癌进展至Ⅲ期时,肿瘤已扩散至肺内其他淋巴结区 域或胸膜腔,甚至可能侵犯了纵隔或心脏周围的淋巴结 。这一阶段的肺癌患者预后较差,生存期相对较短,治 疗难度也较大。
Ⅳ期生存期
总结词
预后最差,生存期极短
详细描述
nsclc的Ⅳ期意味着肿瘤已经扩散至身体的远处器官, 如骨、脑、肝等。这一阶段的肺癌患者预后极差,生 存期非常短,治疗主要以缓解症状和减轻痛苦为主。
详细描述
Ⅲ期nsclc已经进一步发展,肿瘤可能侵犯到胸壁、纵隔、心包等邻近结构,或存在广泛的淋巴结转移。 患者可能出现严重的咳嗽、呼吸困难、疼痛等症状,对日常生活和工作产生严重影响。Ⅲ期nsclc患者的 活动能力受限,生活质量明显下降。
Ⅳ期生活质量
总结词
最差生活质量
详细描述
Ⅳ期nsclc已经发生远处转移,如脑、肝、骨等部位。患者可能 出现全身症状,如消瘦、乏力、疼痛等,严重影响日常生活和 工作能力。Ⅳ期nsclc患者的生存期较短,生活质量最差,需要 更多的医疗和护理支持。
THANKS FOR WATCHING
感谢您的观看
Ⅱ期
总结词
中期阶段,肿瘤已侵犯周围组织或器官,但没有远处转移。
详细描述
Ⅱ期非小细胞肺癌肿瘤已经突破肺叶,侵犯了胸膜、支气管、肺动脉或纵隔淋巴结等邻近组织。这个阶段的肺癌 可能需要进行手术切除,并结合化疗或放疗进行治疗,预后较Ⅰ期稍差。
Ⅲ期
总结词
局部晚期阶段,肿瘤较大或已侵犯重要器官,可能伴随淋巴结转移。
长和减轻症状。
04 分期与生存期的关系
Ⅰ期生存期
总结词
预后良好,生存期较长
NSCLC的分期及意义汇总

复旦大学附属中山医院胸外科 王群
T分期
• Tx: 原发肿瘤不能评价;
或痰、支气管冲洗液找到癌细胞 但影像学或支气管镜没有可视肿瘤 • T0: 没有原发肿瘤的证据
• Tis:原位癌 • T1: 肿瘤最大径≤3厘米,周围为肺或脏层胸膜
所包绕,镜下肿瘤没有累及叶支气管以上 (即没有累及主支气管)
57~94%、阳性预计值64~84%)
• MRI:对于判断肿瘤有否侵犯纵隔血管或胸壁效果优于CT
如用于Pancoast瘤,但不作为常规
N分期
• CT(淋巴结短轴大于1cm):准确率56~82%、敏感度
29~95%、特异性46~94%
• MRI:效果与CT相仿,准确率50~82%,敏感度65%,特异性72%
76
84 68
Stage II(n=214)
T1-2N1M0 T3N0(胸壁受侵) T3N0(隆突受侵) 47 56 36
T3N0(纵隔受侵)
29
30 26
Stage III
N2(手术、n=151)
Stage III N2(化疗+手术、n=89)
分期的临床指导意义
I期NSCLC的治疗策略
• 首选肺叶切除加肺门纵隔淋巴结清扫术 • 术前已行纵隔镜检查者只需行取样活检,两者 生存率及复发率无差异 • 对肺功能储备较差者可行肺段或楔形切除术 • 因各种原因不能或不愿手术的病例应考虑予单 独放疗 • IB期患者术后考虑行辅助化疗(不超过4周期) • 可考虑辅助生物治疗(干扰素或白介素-2等)
病例数 511 549 76 五年生存率(%) 67 57 55
2019/1/16
288 87 55 344 572 458 1427
肺癌淋巴结转移的规律

PET显示第八区淋巴结FDG摄取,对应的CT图像淋巴结未见增大(蓝箭),由 于PET对非增大淋巴结转移的摄取特异性高于增大淋巴结。
9区.肺韧带淋巴结,肺韧带淋巴结位于肺韧带内,包括下肺静脉后壁及下方淋巴结。 肺韧带是纵隔胸膜在肺门部反折向下延伸所致。
临床淋巴结分区
• 10区.肺门淋巴结,肺门淋巴结临近肺叶淋 巴结及纵隔胸膜反折,在右侧临近中间段 支气管。10-14区淋巴结不位于纵隔内,因 此均为N1期淋巴结。
右上肺癌,未见7组及对侧肺门淋巴 结转移
左下肺癌,左锁骨上淋巴结、腹膜 后淋巴结转移
左上肺癌,对侧淋巴结转移不可靠
• 结果:①肺癌 N_2转移极为活跃,可呈现单组、多组多发、甚至跳跃式 转移,分别占41.2%, 58.8%与29.3%。②N_2转移分布范围也十分广泛, 各型或各叶肺癌 N_2分布最密集的部位是第7组淋巴结,占48.8%,其次 是第4、3、5组淋巴结,分别占45.6%,31.3%与25.6%。③N_2转移分 布与肿瘤大小、组织学类型及分化程度密切相关:就鳞癌与腺癌而言, 肿瘤长径在1cm 以内者均无 N_2转移,长径>1cm 者,N_2转移串随长 径增加而增加,尤以腺癌为突出;而且低分化腺癌 N_2转移率明显高于 高分化者(P<0.01)。④鳞癌、腺癌转移淋巴结的平均长径分别为 15.3mm 与9.1mm。⑤转移淋巴结对主支气管壁的侵袭是 N_2转移的 又一特点。结论:对肺癌淋巴结的清除,切勿仅凭手触摸或靠肉眼观察 淋巴结大小盲目估计其是否转移。除 T1、肿瘤长径<1mm 者外,淋巴 结系统清除的范围原则上必须包括同侧胸腔的肺门及上、下纵隔各组 淋巴结,尤其要重视转移分布较密集区域的淋巴结,即右侧的# 2、# 3、 #4、#7与左侧的#4、#5、#6、#7。还应重视转移淋巴结对主支气管 璧的侵袭性。
非小细胞肺癌(NSCLC)纵隔淋巴结转移规律探讨

c a n c e r ( N S C L C )
Ze n g Ha l , Zh o ng Ya h u a , Xi e Co n g h H a , Ga o Mi n
D e p a r t m e n t o fO  ̄o l o g y , F i r s t p e o p l e d H o s p i t a l o fJ i n g z h o u , Hu b e i J i n g z h o u 4 3 4 0 0 0 , C h i n a ; D e p a r t m e n t fC o h e m o r a d i o t h e r a p y , Z h o n g
O p i n O b s t e t G y n e c o l , 2 0 0 5 , 1 7 ( 1 ) : 1 3— 2 0 .
[ 7 ] 张美云 , 李小凤 , 刘芹 . 消化系统恶性肿瘤放化疗前后血浆 D一 二聚体与血浆癌胚 抗原变 化及临床 意义 [ J ] . 中国临床保健 ,
[ 5 ] 贾雄杰 , 杨小红 , 宋艳茹 , 等. 术 前和术后 D一二聚体检 测对直 肠癌术 后复发 的预测意义[ J ] . 医学研究与教 育, 2 0 1 0 , 2 7 ( 1 ) :
3 7 —3 8.
散复发提供依 据。方法 简便 、 快速 、 敏感性 高 , 易于 开展 , 具
非小 细 胞肺 癌 ( N S C L C ) 纵 隔 淋 巴结转 移 规律 探讨
曾 海 , 钟 亚华 , 谢 丛 华 , 高 敏
C l i n i c a l c h a r a c t e r i s t i c s o f me d i a s t i n a l l y mp h n o d e me t a s t a s i s i n n o n— — s ma l l c e l l l u n g
NSCLC非小细胞肺癌进展课件
复发和远处转移的治疗——一线治疗一线治疗:
NSCLC非小细胞肺癌进展课件
NSCLC非小细胞肺癌进展课件
四个三代铂方案之比较ECOG 1594: Outcome (All Arms)
四个三代铂方案之比较ECOG 1594: Outcome (
维持治疗
对于4~6个周期化疗之后肿瘤缓解或疾病稳定而没有发生进展的患者, 可给予维持治疗。目前尚无随机试验数据支持传统细胞毒药物能够在4~6个周期化疗之后用于继续维持治疗。(1)继续维持(使用至少一种在一线治疗中使用过的药物):生物制剂 (在初始治疗中与传统化疗药物联合使用): 持续使用至疾病进展或者出现不可耐受的毒性反应;贝伐单抗(1类): 可在4~6个周期的初始治疗 (即, 含铂两药化疗联合贝伐单抗)之后继续使用;西妥昔单抗 (1类): 可在4~6个周期的初始治疗 (即, 顺铂+长春瑞滨联合西妥昔单抗) 之后继续使用;培美曲塞(2B类): 也可用于继续维持治疗。 (2)换药维持(使用另一种不包含在一线方案中的药物):2项临床研究结果显示, 对于一线治疗4~6个周期之后没有出现疾病进展的患者, 开始培美曲塞或者厄洛替尼维持治疗能够带来无进展生存和总生存的获益;非鳞状细胞癌患者:在含铂两药联合方案一线化疗4~6个周期之后可开始培美曲塞维持治疗 (2B类) 。 含铂两药联合方案一线化疗4~6个周期之后可开始厄洛替尼 (2B类) 或多西他赛 (3类) 维持治疗。
新辅助化疗(诱导化疗)通过对局部肿瘤和局部淋巴结的减灭作用,
新辅助化疗(诱导化疗)
适应症:局部晚期非小细胞肺癌(LANSCLC)早期(ⅠB、ⅡA、ⅡB)非小细胞肺癌的诱导化疗也有报道 LANSCLC:纵隔淋巴结(N2)和锁骨上淋巴结(N3)转移、侵犯肺尖部和纵隔重要结构(T4),用现有的检查方法未发现有远处转移的非小细胞肺癌。约占NSCLC的60%~70%,占全部肺癌的50%左右 一般使用联合化疗,共化疗2周期,最多3周期化疗结束3~4周待患者的一般状况和免疫功能恢复后,再行手术治疗
支气管镜诊断技术的指导-382-2019年华医网继续教育答案

支气管镜诊断技术的指导-382-2019年华医网继续教育答案2019年华医网继续教育答案-382-支气管镜诊断技术的指导备注:红色选项或后方标记“[正确答案]”为正确选项一)支气管镜标准操作1、气管镜操作中低氧的处理,错误的是()A、持续监测氧浓度B、吸氧C、增加BAL的每次液量[正确答案]D、避免不必要的吸引E、要求病人深呼吸或咳嗽2、支气管肺泡灌洗最常用的液体是()A、37度的无菌生理盐水[正确答案]B、甘露醇C、无菌肝素生理盐水D、磷酸缓冲盐溶液E、Hank's液3、合格的支气管肺泡灌洗液应具备的条件,不正确的是()A、无大气道分泌物混入B、回收率大于40%C、存活细胞占>95%D、上皮细胞跨越总数的3%[精确答案]E、红细胞少于细胞总数的10%4、支气管镜术前利多卡因的血浆浓度大于()可抑制咳嗽A、1.5~2.0μg/mlB、2.0~2.3μg/mlC、2.3~3.0μg/ml[正确答案]D、3.0~4.0μg/mlE、4.3~5.0μg/ml5、关于支气管镜术后的处理,不正确的是()A、住院患者术后观察24~48小时B、门诊患者生命征观察至少2小时C、禁食、水两小时D、通例拍胸片[精确答案]E、咳嗽重可服用镇咳药6、支气管镜检查的过程,不正确的是()A、先健侧、后患侧B、先全面观察、后取标本C、先上后下,按一定的顺序观察D、先取活检,后支气管肺泡灌洗[正确答案]E、先针吸、后活检7、支气管镜检查的相对禁忌证是()A、咯血B、心-肺功用状态不稳定[精确答案]C、弥漫性肺疾病D、肺不张E、反复肺炎或难治性肺炎8、肺弥漫性病变时,透壁肺活检选择的部位是()A、上叶B、中叶C、下叶[正确答案]D、舍叶E、肺尖9、可弯曲支气管镜是()的操作A、手指B、腕部[精确答案]C、肘部D、口部E、肩部10、支气管镜检查前应禁食水()以上A、2小时B、3小时C、4小时D、6小时[精确答案]E、8小时11、气管镜检查时减轻咳嗽的方法,错误的是()A、放缓检查速度[精确答案]B、部分麻醉C、要求病人屏住呼吸或慢速哈气式呼吸D、止咳药物E、向病人解释,取得配合二)支气管肺泡灌洗术1、关于支气管肺泡灌洗的操作,错误的是()A、气管镜紧密楔入管口,XXX满意的收受接管量B、充裕抑制咳嗽,防止支气管壁的粘膜的损伤出血C、最常用的液体是预热到体温的无菌生理盐水D、液体从支气管镜的活检口缓慢注入肺段,然后马上吸出回收[正确答案]E、吸收的气力通常是50~100mmHg2、支气管肺泡灌洗时生理盐水每次的用量为()A、5-10mlB、10-20mlC、20-50ml[精确答案]D、50-100mlE、100-150ml3、淋巴细胞为主的BALF常见的疾病是()A、特发性肺纤维化B、结节病[正确答案]C、肺部化脓性熏染D、ARDSE、肺泡出血4、BAL最常见的并发症是()A、发烧B、胸膜性胸痛C、支气管痉挛D、低氧[精确答案]E、出血5、提高BALF的收受接管率的措施,不精确的是()A、选择下垂部位的肺叶[正确答案]B、XXXC、嘱患者深呼吸D、吸气相注水,呼气相吸出E、缓慢逐渐回收液体6、下述灌洗部位收受接管率最低的是()A、下叶[正确答案]B、右中叶C、左舌叶D、上叶尖段E、上叶前段7、支气管肺泡灌洗回收好的基础是()A、灌洗的部位B、灌洗的范围C、患者的体位D、嵌严[精确答案]E、回收的速度8、可用于BALF细胞学检查的是()A、XXX染色B、GMS染色C、铁染色[正确答案]D、抗酸染色E、六胺银染色9、支气管肺泡灌洗回收液应()保存A、0℃B、4℃[正确答案]C、20℃D、37℃E、-4℃10、支气管肺泡灌洗时灌洗液的总量应大于()A、20mlB、50mlC、100ml[正确答案]D、300mlE、500ml三)支气管镜下活检方法及选择1、TBLB后出血的处理最佳的选择是()A、垂体后叶素静推B、冰盐水,去甲肾上腺素灌注C、生长抑素静滴D、冰盐水,肾上腺素滴注[正确答案]E、酚磺乙胺静滴2、关于经支气管壁透壁肺活检(TBLB)的说法,不正确的是()A、临床最常用的工具是穿刺针[正确答案]B、主要应用于肺部弥漫性病变及周缘型肺内局灶性病变C、通常选择的活检部位为下叶D、可以在透视下进行,甚至可以盲取,不必坚持气管镜下的模糊视野E、后退时支气管镜尖端保持嵌住3、下列哪项不属于自发荧光支气管镜的优点()A、可获得高模糊度图像,只会表现荧光图[精确答案]B、反射光加强图像C、同时利用荧光和反射光D、前置CCDE、白光和荧光可自由切换4、关于电磁导航支气管镜(ENB)的应用优势,错误的是()A、在探头引导下可深入细支气管直至肺泡B、精确地术前诊断和定位标记,避免不必要的肺切除C、ENB通过螺旋CT与超声装备使活检器械准确抵达肺四周构造[精确答案]D、可区分肺本色与固体肿瘤病变,提高诊断率E、对小气道及周围组织有360度的超声波视图5、关于支气管镜冷冻肺活检(TBCB)技术的叙述,错误的是()A、冷冻肺活检技术的活检标本比活检钳技术的活检标本小[正确答案]B、诊断准确率较活检钳活检显著高C、在支气管镜下利用冷冻探头取活检标本D、患者耐受性好,操作简便易行E、创伤小,安全有效,费用较低6、导向鞘引导的超声支气管镜(EBUS-GS)其优点不包括()A、提高了对肺外周病变的诊断率B、并发症的发生率降低C、可对同一病灶实行多次活检,缩短手术时间D、抵达病灶的规模遍及[精确答案]E、定位准确,技术可靠7、下列关于经支气管壁透壁肺活检(TBLB)的步骤,不正确的是()A、第一步将气管镜卡住支气管B、第二步定位胸膜直至有阻力或患者疼痛C、第三步将活检钳退回1-2cmD、第四步呼气时张开活检钳[精确答案]E、第五步呼气时活检钳深入8、下列选项中不属于自发荧光支气管镜(AFB)的是()A、窄谱成像支气管镜(NBI)B、共聚焦显支气管镜(FCFM)C、内科胸腔镜(Pleuroscopy)[精确答案]D、光学相干断层成像(OCT)E、细胞内镜(EC)9、自发荧光支气管镜区分肿瘤和正常组织的最佳波长为()A、400nmB、405nm[正确答案]C、410nmD、415nmE、420nm10、经支气管壁透壁肺活检(TBLB)可诊断的疾病不包括()A、肺泡蛋白沉着症B、非特异性支气管炎[精确答案]C、肺泡蛋白沉着症D、结节病E、Wegener肉芽肿四)透支气管壁针吸活检1、TBNA并发症不包括()A、菌血症B、气胸C、出生D、心包积液[正确答案]E、针折断2、下列哪项不属于TBNA的主要适应证()A、气管外病变对气管的外压病灶B、诊断气道内坏死肿瘤病变[正确答案]C、对已知肺癌进行分期D、纵隔或肺门淋巴结肿大E、气道粘膜下病变3、下列关于TBNA的基本原则中不正确的是()A、操作时要保证患者舒适B、XXX应在取粘膜原发病变前进行以避免污染C、疑诊恶性病变有淋逢迎转移时先取分期最低的病变(N1>N2>N3)[精确答案]D、疑诊淋巴瘤时需求考虑构造学和或流式细胞计E、疑诊良性病变时取最好取的病变4、以下影像技术中不能增加TBNA阳性率的是()A、支气管内超声(EBUS)B、螺旋CT3D重建C、彩色多普勒超声[精确答案]D、FluroscopicCTE、透视5、关于XXX的历史发展,不正确的是()A、1978年,王国本(Ko-penWang)用食管血管曲张针通过硬质气管镜进行纵隔肺门淋巴结活检B、目前在许多国度已经是呼吸专科医生必须把握的技术之一C、XXX之父阿根廷Schieppati使XXX真正成为临床上的一项实用技术[正确答案]D、王国本(Ko-XXX)经过不竭改进,创建了Wang氏TBNA定位和操作方法E、1949年,XXX之父阿根廷Schieppati对病变构造活检的检出率为38%6、在TBNA阳性的淋逢迎中90%以上属于()A、左侧肺门淋巴结B、右侧气管旁、气管前及隆突下淋巴结[正确答案]C、右上肺门淋巴结和隆突远端淋巴结D、后隆突淋逢迎E、左气管旁淋巴结7、下列不属于TBNA禁忌证的是()A、气道内有出血性肿瘤病变者[正确答案]B、麻醉药过敏不能用其他药物代替者C、出凝血机制严峻障碍者D、全身状态或其他器官极度衰竭者E、出凝血机制严重障碍者8、TBNA技术操作时的注意事项,错误的是()A、制止金属头对着气道壁反复进出[精确答案]B、穿刺时要尽大概距离淋逢迎最近、最直接C、将支气管镜送至穿刺部位时先越过方针部位再弯曲支气管镜至穿刺部位D、穿刺时尽可能不要暴露穿刺针E、穿刺时将穿刺针置于粘膜外表,同时促进和弯曲支气管镜,然后穿刺9、TBNA的操作技术方法不包括()A、推进法B、咳嗽法C、突刺法D、提拉法[正确答案]E、金属环贴近气道壁法10、关于XXX可探及的淋巴结的解剖位置,错误的是()A、气管右侧的矢状面是左、右第4组淋逢迎(4R)的分界限[精确答案]B、下气管旁淋巴结位于气管周围,主动脉弓平面的尾侧C、气管左缘的矢状平面可以区分左、右第2组(2R)淋逢迎D、肺门淋巴结右侧位于奇静脉下缘的尾侧,左侧位于肺动静脉的上缘E、叶间淋巴结位于支气管分叉处五)超声支气管镜的临床应用1、EBUS的临床应用不包括()A、肺癌的分期B、心血管疾病的诊断[精确答案]C、纵隔肿物和肿大淋逢迎的诊断D、肺外周病变的诊断E、判断病变良恶性2、下列关于EBUS-TBNA技术的基本原则,毛病的是()A、疑诊恶性病变有淋逢迎转移时先取分期最低的病变[精确答案]B、XXX应在取粘膜原发病变前进行以避免污染C、疑诊淋巴瘤时需要考虑组织学和或流式细胞计D、取得阳性病变的恶性标本后应换针以避免假阳性E、疑诊良性病变时取最好取的病变3、超声最早应用于气道是在()年A、2004B、2002C、1992[正确答案]D、19524、关于一般的胸外科医生来说,做()次EBUS-XXX 就能把握该方法的操作A、2B、5C、10[精确答案]D、20E、305、EBUS-TBNA对于有手术可能的NSCLC的纵隔淋巴结分期每一站淋巴结()可以达到理想结果A、1针B、2针C、3针[正确答案]D、4针E、5针6、能够明显减少EBUS-XXX穿刺针数的穿刺针为()A、21GB、22GC、21G+ROSE[正确答案]D、22G+ROSEE、21G和22G无明显差异7、下述诊断方法中对肺癌的诊断和分期敏感性最高的是()A、超声B、EUSC、EBUSD、BEUS结合EUS[正确答案]E、纵隔镜8、关于辐状探头支气管超声的描述不精确的是()A、用于判断病变侵犯支气管壁的深度B、评价气管、支气管旁的病灶C、引导活检D、可在超声实时监测下进行[正确答案]E、超声扫描的方向与活检器械方向不一致9、下述对纵隔、肺门淋逢迎及肿物的诊断方法创伤最小的是()A、纵隔镜B、CT[精确答案]C、EBUS引导的XXXD、PET。
Ⅲa期非小细胞肺癌(pN2)术后辅助放化疗疗效观察

Ⅲa期非小细胞肺癌(pN2)术后辅助放化疗疗效观察雷玉洁,毛承毅,黄云超*,赵光强,贺猛,王霁阳,赵铁荣昆明医学院第三附属医院(云南省肿瘤医院) 胸心血管外科,云南 昆明 650118) 摘要: 目的本文比较Ⅲa期pN2非小细胞肺癌(Non-Small Cell Lung Cancer,NSCLC)患者术后化疗与术后放化疗的远期疗效以观察放疗在术后辅助治疗中的作用。
方法 回顾性分析昆明医学院第三附属医院(云南省肿瘤医院)、昆明医学院第二附属医院2001年1月-2005年12月经手术治疗并术后辅助治疗的Ⅲa期pN2NSCLC患者共100例。
术后化疗组60例(A组),术后放疗+化疗组40例(B组)。
术后化疗均采用铂类为主的联合方案,化疗共4周期。
术后放疗采用局部照射,序贯放化疗。
结果A组与B组1、3、5年生存率分别为65.1%、46.1%、26.3 % 和65.6%、46.9%、30.4%,三者比较差异无统计学意义。
两组中位生存期分别为20.8月和 22.7月,两者差异无统计学意义(P=0.453)。
A和B组中位无进展生存期分别为13.5月和18.4月,两者差异具有统计学意义(P=0.038)。
结论 Ⅲa期pN2NSCLC患者术后在铂类为主联合化疗的基础上加用局部放疗与术后单纯化疗相比较,对患者远期生存率无显著改善,但对患者无进展生存期有明显提高。
关键词:肺肿瘤;手术;淋巴转移;放疗;化疗中图分类号:R734.2Clinical Observation Of adjuvant radiotherapy after operation in patients with stage IIIa (pN2) Non-small Cell Lung CancerMao Chengyi,Zhao Guangqiang,Huang Yunchao,et al.(Thoracic and Cardiovascular Surgery,The 3rd Affiliated Hospital of Kunming Medical College (Yunnan Tumor Hospital), Kunming 650118, China) Abstract: Objective The aim of this study is to evaluate the survival time and the progression-free survival of postoperative chemotherapy or chemoradiotherapy in the treatment of stage IIIa of Non-Small Cell Lung Cancer. Methods Retrospective analysis of a total of 100 cases of pN2NSCLC which were accepted surgery and postoperative adjuvant therapy in the 3rd Affiliated Hospital of Kunming Medical College (Yunnan Tumor Hospital) and the 2nd Affiliated Hospital of Kunming Medical College in January 2001-December 2005 year period.60 cases have received postoperative chemotherapy(Group A) and 40 cases received postoperative chemotherapy plus radiotherapy(Group B). All cases adopted platinum-based combination chemotherapy for 4 cycles. The postoperative radiotherapy adopted local irradiation and sequential chemotherapy. Results Group A and Group B 1,3,5 year survival rates were 65.1%, 46.1%, 26.3% and 65.6%, 46.9%, 30.4%,respectively.No significant difference between the three. The median survival in Group A was 20.8 months and in Group B was 22.7 months, the difference was not statistically significant (P = 0.453). The progression-free survival in Group A was 13.5 months and in Group B was 18.4 months, the difference was statistically significant (P=0.038).Conclusion IIIa of NSCLC(pN2) patients with the platinum-based combination chemotherapy plus radiotherapy compared with postoperative chemotherapy alone, on the long-term survival rate survival rate have no significantly improvement, but have significantly improvement on the progression-free survival.Key words: Lung neoplasms; Surgery; Lymphatic Metastasis; Radiotherapy; Chemotherapy, Adjuvant非小细胞肺癌(Non-Small Cell Lung Cancer ,NSCLC)约占肺癌总数的75 %,新诊断的本课题受云南省高发肺癌防治研究省创新团队基金资助(200800014)作者简介: 毛承毅(1982~),男,在读硕士研究生,研究方向:胸心外科*通讯作者:黄云超,E-mail: huangych2001@NSCLC病人中根据纵隔淋巴结病理结果分期约30%定义为N2,其自然中位生存率仅为7月[1]。
李晓琳

N0分期患者选择
作者 分期方法 cⅠ pⅠ NPV
D‘Cunha J
CT,胸腔镜
489
302
67.8
Choi YS
CT
291
201
69.1
Fuwa N
CT
604
443
73.3
约30%患者非病理Ⅰ期
N0分期患者选择
Michael K等2003年荟萃分析,汇总39项病 理对照研究,每个研究平均中位例数为51 例(18-237),结果显示:
Zimmermamm 2006 Xia Koto Scorsetti Lagerwaard 2006 2007 2007 2008
SBRT治疗早期NSCLC
Onishi等(2007)共入组257例Ⅰ期NSCLC患者 行SBRT治疗。 164例为 T1N0M0, 93 例T2N0M0, 其中可手术患者65例,中位随访时间38个月。 局部进展率:14%,
SBRT治疗早期NSCLC
目前,已有较多SBRT治疗早期不可手术
NSCLC的研究
SBRT治疗早期NSCLC
作者 Uemastu Timmermann 时间 2001 2006 例数 50 70 68 25 31 43 206 可手术 % 58 0 0 0 35 0 19 cⅠ % 48 50 100 42 61 67 59 分割方式 5-12Gy ×5-10f 20-22Gy ×3f 6-12.5Gy ×3-5f 7Gy ×10f 7.5-15Gy ×3-8f 7-10Gy ×2-4f 7.5-20Gy ×3-8f OS % 86(3y) 55(2y) 53(3y) 91(3y) 72(3y) 53(2y) 64(2y) 局控率 % 94(3y) 95(2y) 88(3y) 95(3y) 78(3y) — 97(2y)
纵隔淋巴结分区及临床意义

纵隔淋巴结分区及临床意义纵隔淋巴结分区是指纵隔内淋巴结按其位置布局进行分区划分。
淋巴结是淋巴系统中的重要组成部分,具有筛选和过滤作用,是免疫应答的重要场所。
淋巴结分区的划分有助于指导临床外科手术切除范围及放射治疗的设计,并对淋巴结转移的疾病进行归类和评估,有重要的临床意义。
目前广泛应用的纵隔淋巴结分区是根据「纵隔解剖五分区分法」划分的,即1/2/3/4/5区。
具体如下:1.1区:上纵隔或纵隔顶部淋巴结区1区位于胸骨上缘至锁骨上缘之间,包括纵隔侧胸动脉和喉返神经之间的淋巴结。
1区淋巴结包括纵隔间储的上纵隔淋巴结,属于纵隔最高、最前和最靠近颈部的限类淋巴结。
临床意义:1区淋巴结的异常可提示胸部肿瘤的转移,并且1区淋巴结环围绕大血管和喉返神经,操作时需注意避免损伤这些结构。
2.2区:上纵隔、外侧胸廓模型和桥模型淋巴结区2区位于3区腹内侧,2区淋巴结包括纵隔胸导管的上端淋巴结、肺门的外侧端开口淋巴结、内乳结淋巴结和胸骨旁淋巴结。
临床意义:2区淋巴结的淋巴道与肿瘤的转移有关,亦可接受4区、5区的淋巴流。
2区淋巴结是纵隔肿瘤手术切除范围的重要部分。
3.3区:下纵隔淋巴结(腹侧三角)区3区是下纵隔或腹侧三角的淋巴结区,包括位于胸椎左侧和右侧,大静脉后方,食管旁边及膈胸膜内。
3区淋巴结沿食管旁边的大血管躯干排列,在切除食管肿瘤时需要注意保护。
临床意义:3区淋巴结的异常常见于肺癌、食管癌等恶性肿瘤,是肺癌的常见淋巴结转移区域。
4.4区:下纵隔、膈上下两个腹侧三角淋巴结区4区是纵隔的前下方或膈上腹侧三角的淋巴结区,包括在肺袖中的、胸骨体后方附近、大血管之后的、以及胸腔膜下腹侧三角。
4区淋巴结直接与肺癌的转移关系密切。
临床意义:4区淋巴结的切除范围取决于肿瘤的位置和阶段,对肺癌的淋巴结转移具有重要指导意义。
5.5区:膈下最前纵隔淋巴结区5区是指位于膈下最前纵隔的淋巴结区,包括在主动脉及其分枝之前的淋巴结。
5区淋巴结与食管癌的转移有关。
经支气管针吸活检在非小细胞肺癌术前淋巴结分期中的应用

经支气管针吸活检在非小细胞肺癌术前淋巴结分期中的应用周燕娟;周尧;姜敏炎;薛志新;仇铁峰;朱小波;凌夏君;缪小辉;蒋一雅【摘要】目的探讨经支气管针吸活检(TBNA)在非小细胞肺癌(NSCLC)术前淋巴结分期中的临床应用价值和安全性. 方法对术前胸部增强CT检查疑有纵隔/肺门淋巴结转移的26例NSCLC患者行TBNA检查,并与术后病理检查结果进行对比. 结果 TBNA的敏感性、特异性、准确性、阳性预测值和阴性预测值,分别是76%(38/50)、100% (31/31)、85.2% (69/81)、100%(38/38)和72.1% (31/43).病理分型总符合率为92.3% (24/26).术前采用TBNA的c-N分期与p-N分期对比准确率可达92.3%(24/26).全组无严重并发症发生. 结论经TBNA进行NSCLC术前淋巴结分期,具有较高的临床实用价值和安全性.【期刊名称】《实用老年医学》【年(卷),期】2013(027)005【总页数】3页(P424-426)【关键词】经支气管针吸活检;非小细胞肺癌;淋巴结分期【作者】周燕娟;周尧;姜敏炎;薛志新;仇铁峰;朱小波;凌夏君;缪小辉;蒋一雅【作者单位】213002江苏省常州市,江苏大学附属武进医院呼吸科;213002江苏省常州市,江苏大学附属武进医院呼吸科;213002江苏省常州市,江苏大学附属武进医院胸外科;213002江苏省常州市,江苏大学附属武进医院病理科;213002江苏省常州市,江苏大学附属武进医院呼吸科;213002江苏省常州市,江苏大学附属武进医院胸外科;213002江苏省常州市,江苏大学附属武进医院呼吸科;213002江苏省常州市,江苏大学附属武进医院呼吸科;213002江苏省常州市,江苏大学附属武进医院呼吸科【正文语种】中文【中图分类】R734.2;R443.8对于Ⅱ期及部分ⅢA 期非小细胞肺癌(non-smallcell lung cancer,NSCLC)患者,手术治疗仍是首选的治疗手段。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
可切除非小细胞肺癌的准确术前纵隔临床分期以及治疗后重分期对于治疗决策是至关重要的。
在 2007 年,欧洲胸外科医师学会(ESTS)公布了一项整合了影像学、内镜学以及外科技术在内的术前纵隔分期指南。
在过去的几年当中,一些纵隔分期技术不断涌现,更多的证据不断发表。
因此,ESTS 指南需要进行新版本的修订:对于 CT 或者 PET-CT 提示的纵隔淋巴结肿大,都建议进行组织学的确认。
超声内镜细针穿刺活检(EBUS-TBNA)在有条件的情况下,是首选方法,因为它不仅是微创技术,还有除外纵隔淋巴结转移的较高灵敏性。
如果 EBUS-TBNA 是阴性的,那么可以通过手术技术分期,同时进行淋巴结清扫或活检。
而电视纵隔镜的推荐级别高于普通纵隔镜。
内镜分期技术与外科技术的联用可以获得最高的准确度。
假设 CT上未见肿大淋巴结,或者 PET-CT 上未见高摄取淋巴结,对于≤3cm的外周肺结节可以直接进行手术切除加系统性淋巴结清扫术。
对于中央型肿瘤或者有 N1 淋巴结受累的患者,推荐常规进行术前纵隔分期检查。
至于是进行 EBUS/EUS(经食道超声)细针穿刺还是纵隔镜,取决于各地医师自己的把握,但原则是采用最小的创伤进行检查。
对于超过3cm 的病变,也常规推荐术前纵隔评估,特别是在有 SUV 高摄取的腺癌患者中。
背景对于没有远处转移的非小细胞肺癌患者,纵隔分期是非常重要的,它可以对疾病程度作出准确判断,指导合理治疗方式,以及判断患者预后。
在 2007 年,ESTS 在当时证据的基础上,发布了术前纵隔分期的指南。
这个指南整合了影像学、内镜技术以及手术技术等。
这个指南的应用范围非常广,而且实践性很好。
它的阴性预测价值是 0.94。
新技术使人们对纵隔分期的了解有了进一步认识。
因此,ESTS 委员会同意工作组开展旧版指南的修订和更新的工作。
对于术前纵隔淋巴结分期的阐述目前肺癌的治疗指南是由纵隔淋巴结的临床状态决定的。
纵隔分期的目的是为了排除那些很可能存在纵隔淋巴结转移的患者,毕竟这些患者并不能在手术中获益。
对于 N2 疾病的最佳治疗目前存在争议,这是由淋巴结的异质性决定的。
所有的患者特点、肿瘤特征以及切除程度都可以影响治疗方式的选择。
在治疗前就病理学证实 N2 受累的患者需要接受外科多学科综合治疗,这些患者先进行诱导化疗或者诱导放化疗。
假设纵隔淋巴结获得了降期,或者这些淋巴结及肿瘤的缓解非常显著,则可以进行手术切除及系统性淋巴结清扫,从而在可接受的并发症前提下获得可观的五年生存率。
目前公认的一些预后预测因素,其中的一些与原发肿瘤有关,另外一些与淋巴结疾病的程度有关。
进入外科多学科综合治疗的患者,首先他的病变在技术上应当是可切除的。
假设患者的病变不可切除,如已经存在了结外转移(通过纵隔镜可以清晰的观察到),或者在 CT 上呈现的整块融合状 N2 受累,便无法进入接下来的外科多学科治疗。
这些患者假设身体状况允许,应当是放化疗的绝对适应征。
整块 N2 疾病很难以定义,但是它与美国胸外科医师学会(ACCP)循证医学临床实践指南所描述的影像学“A组病变”有一些关联。
这一组影像学定义为纵隔的淋巴结浸润融合,很难评估以及分辨单个的淋巴结。
整块的概念并不严格地规定淋巴结的大小,但是根据 ACCP 的指南,短径超过 25mm 的淋巴结就可以定义为整块受累(V 级)。
整块受累可以表现为单站或者多站 / 多区域的淋巴结受累。
由于这篇文章讨论的是术前淋巴结分期,因此获取整块纵隔淋巴结疾病的技术将不在此进行讨论。
术前纵隔淋巴结分期尽管我们应当追求最高的敏感度和阴性预测值,工作组也认为在严格的评估之后,10% 以内的病理 N2 也是可以接受的。
在彻底的纵隔分期之后,这种遗漏的病理 N2 一般也是单站并且可切除的。
目前有几项可采用的技术,但是这也取决于当地医疗水平和习惯这些技术包括:1. 影像学技术1.1 胸部CT胸部 CT 一直在肺癌影像学中有着重要的地位。
然而,由于它的低敏感度(55%)和特异度(81%),我们不可能单独靠 CT 所提供的解剖图像就选择如何进行组织的活检的方式。
1.2PET-CT扫描PET 联合 CT 可以进一步提高淋巴结分期的准确性,总体的敏感度在 80-90%,特异度 85-95%。
PET-CT 在外周型非小细胞肺癌中有着检测纵隔淋巴结疾病的较高的阴性预测值。
除了以下几种情况:I.可疑 N1 淋巴结转移II.肿瘤>3cmIII.中心型肿瘤,并且 CT 或者 PET 没有发现可疑淋巴结转移在一项日本的研究当中,143 例 CT 发现 N1 淋巴结受累的患者(淋巴结短径大于 1cm)中的 30% 都病理证实了 N2 或 N3 受累的情况。
一项近期的荟萃分析证实,PET-CT 的阴性预测值在肿瘤≤3cm的患者中是 94%(649 名患者),而肿瘤>3cm 的 T2(第 6 版 TNM 分期)患者中是 89%(130 名患者)。
这项发现在西班牙学者的一项近期的前瞻性研究中得到了确认:对于外周型≤3cm的肿瘤,PET-CT 的预测值为 92%,而对于外周>3cm 的患者却只有85%。
根据这些研究,我们现在推荐 CT 及 PET-CT 未见肺门或者纵隔淋巴结肿大的外周型≤3cm肿瘤的患者,可以不进行进一步的纵隔分期。
研究发现在腺癌中的纵隔淋巴结转移率高于其他肿瘤(风险比 2.72)。
同时原发病灶的 FDG 高摄取也增加非预期纵隔淋巴结转移的风险。
对于肿瘤>3cm 的患者(主要是腺癌并且有着 FDG 高摄取的患者)而言,应当进行进一步的病理学检查除外纵隔转移。
Lee 教授等检测了临床 I 期(采用 PET 及 CT 未见肺门及纵隔肿大淋巴结)非小细胞肺癌患者术后证实病理N2 的情况。
I 期外周型肺癌的病理 N2 比例为 2.9%,而中央型肺癌为 21.6%。
1.3 磁共振检查磁共振成像技术的进展使得我们可以获得弥漫加权成像核磁图像(DWI),它可以提供非常好的组织对比度。
这项技术可以反映细胞水平大量有效的信息,并且提供肿瘤的细胞结构和完整的细胞膜结构图像。
在近期的一项荟萃分析中,DWI 和 PET-CT 的准确性都进行了评估,进行整合的 DWI 敏感度为 0.95,显著地高于 PET-CT 的 0.89。
然而,目前为止还没有大型的前瞻性试验对比 DWI 和 PET-CT 技术的优劣,并且现在还无法评估 DWI 技术在非小细胞肺癌中应用的价值。
2. 内镜技术2.1 传统细针穿刺:尽管传统的 TBNA 技术使用了近 30 年,然而在之前可切除 I-III 期的非小细胞肺癌患者中,只有少部分的患者(10-15%)接受了 TBNA 的检查来进行纵隔淋巴结分期。
主要限制它使用的原因是结节的大小(CT 短径>15-20mm)和操作技术。
荟萃分析汇报了 TBNA 技术的敏感性为 78%,假阴性率为 28%。
传统的 TBNA 盲穿如果可以证实 N3 受累,那是非常到位的操作,但是内镜科医师常常在证实了 N2 受累之后就不会再进行穿刺除外 N3 受累。
2.2 超声内镜:经食道超声穿刺及经气管镜超声穿刺。
实践方面:尽管经食道(气管镜)超声细针穿刺在一些中心可以在全身麻醉下进行,大多数的中心都是在门诊患者中采用局麻以及轻微镇静的方式进行的。
EBUS 能够观察到上纵隔及下纵隔淋巴结,根据最新淋巴结解剖图谱,包括 2R/2L,4R/4L 和 7 站,以及10、11 甚至 12 站的肺门淋巴结。
EUS 主要可以看到上纵隔 4L 的淋巴结,以及下纵隔 7、8、9 站的淋巴结(Rusch 2009)。
所以说 EUS 可以弥补其他手段的不足,比如一些站的淋巴结(如 8、9 等)在 EBUS-TBNA 或者纵隔镜难以获取。
尽管一些专业的中心认为 EUS 可以穿刺 5、6 站淋巴结,目前有限的数据使我们无法推荐这种穿刺方式。
目前技术可以达到的是,至少 5mm 的淋巴结就能够进行可视化以及充分的取样,研究发现每站最佳的穿刺次数为 3 次。
假设患者需要进行纵隔淋巴结分期检查,采用内镜技术是完全可以实现系统性淋巴结活检的。
确实,几项超声内镜的研究都展示出了纵隔淋巴结活检的站数为每个患者 3-4 站。
我们规定在超声内镜检查的过程中 4R、4L 和 7 组都是必须活检并描述在报告中的。
除此之外,超声发现的>5mm 的淋巴结,以及 FDG 高代谢的淋巴结都是需要进行活检和病理检查的。
而且根据指南,内镜医生是可以进行 10R 和 10L 组的活检的。
为了避免采用一根穿刺针造成的污染和肿瘤播散,淋巴结的活检应当从 N3 淋巴结开始,之后进行 N2 站淋巴结,最后再检查 N1 站淋巴结。
性能特征:几项荟萃分析表明,EUS 穿刺本身、EBUS 穿刺本身以及 EUS 联合 EBUS 穿刺在肺癌纵隔分期中的敏感度从 83% 到 94% 不等。
只有一项随机对照试验(Aster 试验)对比的是在 2007 版 ESTS 指南中规定的纵隔镜以及超声内镜之后进行纵隔镜这两种方案的优劣。
结果发现在敏感度以及阴性预测值方面没有发现纵隔镜与内镜技术之间的差异。
然而,联用超声内镜进行纵隔分期可较单独使用纵隔镜而言显著提高 N2/3 分期的准确性。
另外一个结果表明超声内镜进行纵隔淋巴结的分期可以显著降低采用纵隔镜的必要性。
另一方面,结果表明进行了超声内镜检查阴性的患者,术后出现病理证实 N2 受累的可能性为 13-15%。
这个比例在我们看来还不够低。
因此我们仍然推荐患者同时进行其他的分期方法,为了避免阴性超声内镜检查而术后病理证实 N2 受累的情况。
然而,也有一些经验丰富的中心发表的前瞻性研究表明,在进行了超声内镜穿刺了至少 3 站纵隔淋巴结之后,假设再进行纵隔镜,将不能进一步的提高分期的敏感性。
EBUS-TBNA 和 EUS 穿刺是一种安全的技术,并发症<1%。
随着这些技术的快速发展,经常会有一些关于严重并发症的报道,如需要进行闭式引流的气胸、支气管囊肿感染、肺气肿、肺 / 纵隔脓肿以及纵隔血肿等等。
但目前为止,与 EBUS-TBNA 技术相关的死亡只报道过 1 例。
3. 外科分期技术3.1 经颈纵隔镜经颈纵隔镜是通过 Carlens 在 1959 年提出的胸骨上窝气管前筋膜的切口进行的。
它使得外科医生可以获取同侧乃至对侧纵隔的完整淋巴结情况。
经颈纵隔镜应在全麻下进行,在门诊患者中也是一种非常安全的术式。
许多年过去了,它仍然是可手术肺癌患者纵隔分期技术的金标准。
自 1995 年来,电视辅助技术的发展也应用到了纵隔镜方面,称为电视辅助纵隔镜(VAM)。
VAM 可以显著地提高纵隔镜技术的可视化和教学技术,因为训练者和受训者都可以在显示器上观看到操作画面。
有一些回顾性研究对比了传统纵隔镜与 VAM 的优劣。
