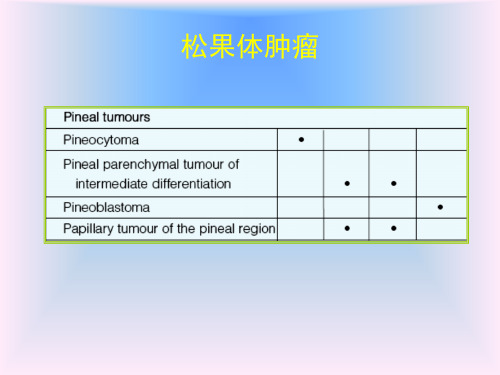
2007年WHO中枢神经系统肿瘤分类
脑室肿瘤诊断要点及鉴别诊断

脑室肿瘤-脉络丛乳头状瘤
(choroid plexus papillom)
影像学特征
CT平扫: 扩大的脑室内见团块样高密度灶,其内可见斑点钙化;病灶 形态欠规则,分叶状,周边可见结节样改变,颗粒感较明显;增强扫 描呈明显均匀强化,边缘清楚;周围脑实质未见水肿效应(只有肿瘤 较大压迫脑室壁时才导致脑组织水肿效应)。
肿瘤 T1WI 呈稍低信号,T2WI 呈稍高信号,因肿瘤常有囊变、钙化,少数可合 并出血,使信号不均匀,囊变区 T1WI 呈低信号或高信号,T2WI 呈高信号,钙 化灶在 T1WI、T2WI 上一般都呈低信号 。
瘤周水肿效应轻。
脑室肿瘤-室管膜瘤(ependymoma)
脑室肿瘤-室管膜瘤(ependymoma)
脑室肿瘤-中枢神经细胞瘤(central neurocytoma )
CNC影像学特征
常以宽基底与透明隔粘连,累及孟氏孔,引起梗阻性脑积水。 较大的肿瘤常侵犯侧脑室顶壁、侧壁。 肿瘤多呈囊实性;增强扫描后实性部分明显强化,囊变区无强化。
肿瘤周边或内部可见流空血管影。 瘤周水肿罕见。 MRS 发现高甘氨酸伴高丙氨酸峰或者肌醇峰伴高丙氨酸峰对诊断有较高价值。
脑室肿瘤-室管膜巨细胞星形细胞瘤
(subependymal giant cell astrocytoma SEGA)
脑室肿瘤-脉络丛乳头状瘤
(choroid plexus papillom)
脉络丛乳头状瘤属良性肿瘤,起源于脉络上皮细胞,是一种少见的 肿瘤,占颅内肿瘤的0.4%~0.7%,占胶质瘤的2%。占儿童颅内肿 瘤的1.8%~3% 约45%的脉络丛乳头状瘤患者在1岁内发病 74% 在10岁以内发病。
中国中枢神经系统胶质瘤诊断和治疗指南

髓母细胞瘤——主要推荐
方式和方法:
– 建议术后24~72 h做脑增强MRI;术后2~3周做脊髓增强MRI;脑积液细胞学检
查应在术后2周以后
–
全脑全脊髓照射CS+后颅凹加量照射PF;照射分割剂量1 8 Gy/
次
• 一般风险组:CS 36 Gy;PF加量至54~56 Gy;或CS 23 4 Gy; PF 加量
MRI增强
无强化
通常无强化或轻微强化
囊实性节细胞胶质瘤表现为囊性病灶内见实性壁结节;囊性成分呈 T1WI低信号 T2WI高信号;水抑制T2WI多为低信号;实性节细胞胶质 瘤表现为T1WI稍低信号 T2WI稍高信号
实性部分呈T1WI等信号 T2WI稍高信号;囊变呈T1WI低信号 T2WI高 信号;钙化呈T2WI低信号;梯度回波序列T2WI呈明显低信号
替莫唑胺TMZ75 mg/m2同步放化疗;并随后行6个周期的
TMZ蛋氨酸 18F乙基酪氨酸的PET有助于鉴别假性进
展和肿瘤进展;动态观察MRI的变化;是目前最好的建议
处理:TMZ联合放疗后出现早期无体征和临床症状的影像学进展性病变;原则上
应继续替莫唑胺辅助化疗 如出现明显临床症状;或增强病灶短期快速增大;则应对
至54~56 Gy;联合化疗
• 高风险组:CS 36 Gy;PF 加量至54~56 Gy;联合化疗
•
应用三维适形或调强放射治疗技术照射
靶区的确定:
– 全脑照射野+全脊髓照射野; – 后颅窝区肿瘤应整个后颅窝加量照射;或推荐一般风险患者仅瘤床加量照射
联合化疗
放/化疗联合:高风险患者:联合放化疗;一般风险患者:减量放疗应联合化疗
>65岁 术前神经功能状况较差者KPS<70 脑内深部或脑干部位的恶性 脑胶质瘤和脑胶质瘤病
中枢神经系统肿瘤的WHO分类及影像学诊断(三)
Age and sex distribution of medulloblastoma, based on 651 cases.
• 临床及神经影像
– 患者常出现共济失调、步态紊乱。由于脑脊液循 环受阻,出现高颅压症状,包括嗜睡、头痛和晨 起呕吐 – 在CT 和MRI 上,髓母细胞瘤为高密度信号影,增 强后均匀强化。约l/3 患者发生脑脊液播散,影 像学上表现为软脑膜或脑室壁上出现点状高密度 /信号影
• 特点
– 相当于WHOⅣ级。是颅内罕见肿瘤,占松果体肿瘤的 45%
Age and sex distribution of pineoblastoma based on 93 cases.
• 神经影像
• 肿瘤在CT 上呈大的分叶状,边界不清,密度均匀, 增强后可强化,少见钙化。MRI TlW上呈低信号或 等信号,可有不均匀增强
• 定义
– 发生于大脑或幕上的胚胎性肿瘤,由未分化的或分化 差的神经上皮细胞构成。这些细胞具有向神经元、星 形细胞、室管膜细胞、肌肉或黑色素细胞方向分化的 能力
• 特点
– 相当于WHO ห้องสมุดไป่ตู้级。位于幕上大脑和鞍上。松果体区的 PNET 为松果体母细胞瘤。发病年龄4 周~20 岁,平均 年龄5.5 岁,男女之比为2:1
On T1-weighted MRI, pineoblastoma shows homogeneous contrast enhancement.
A Large, haemorrhagic pineoblastoma.B Highly cellular pineoblastoma showing undifferentiated small cell histology.
Medulloblastoma of the cerebellar vermis compressing the brain stem.
髓母细胞瘤

2016年WHO髓母细胞瘤病理分型和分子分型
病理分型 ① 经典型(Classic) ②促纤维增生型或结节型(Desmoplastic / nodular, DN) ③ 广 泛 结 节 型 ( Medulloblastoma with extensive nodularity,MBEN) ④ 大细胞型或间变型(Large cell/anaplastic,LC/A) ⑤未另行命名的分型(Not otherwise specified,NOS)
儿童髓母细胞瘤的诊治新进展
吕胜青 (教 授)
第三军医大学新ห้องสมุดไป่ตู้医院神经外科
概况
2007版WHO肿瘤分类标准
髓母细胞瘤(medulloblastoma, MB) 是一种常见的儿童颅内肿 瘤,占儿童颅内肿瘤第二位 (18-20%) , 偶 见 于 成 年 患 者 。 2007版《世界卫生组织中枢神 经系统肿瘤分类标准》将其定 义为WHO IV级,是一种常见、 高度恶性、呈浸润性生长的儿 童颅内肿瘤,好发于后颅窝中 线 部 位 , 75% 以 上 的 患 者 起 源 于小脑蚓部,并容易通过脑脊 液循环通路播散。
WNT:wnt / wingless, SHH:Sonic Hedgehog
多层玫瑰花环样-伴有C19MC染色体改变的胚胎来源肿瘤
(Embryonal tumor with multilayered rosettes, C19MC-altered, ETMR)
在病理形态学上与髓母细胞瘤类似,常见于幕上,儿童或青少年高发, 既 往 称 之 为 : 原 始 神 经 上 皮 来 源 肿 瘤 (primitive neuroectodermal tumor, PNET),主要由未分化和低分化的神经上皮肿瘤构成,可有未分 化成熟的神经元、星形细胞和室管膜细胞成分,或者相互混杂;主要表 现为颅内压增高和肿瘤局部压迫产生的局灶性症状,WHO IV级。2016 年《WHO中枢神经系统肿瘤分类标准(修订版)》中已取消该类肿瘤的 命名,修订为现名。其病理亚型有:髓上皮瘤(medulloepithelioma)、 中枢神经系统神经母细胞瘤(CNS neuroblastoma)、中枢神经系统节细 胞神经母细胞瘤(CNS ganglioneuroblastoma)、未另行命名的中枢神 经系统胚胎源性肿瘤(CNS embryonal tumor, NOS)以及非典型畸胎瘤/ 横纹肌样瘤(atypical teratoid/rhabdoid tumor, AT/RT)。其分子病理学 特点主要是染色体19q13.42位点的改变,表现为扩增或融合。
医学影像-颅内、椎管内肿瘤(临床医学)

病因
先天性或遗传性因素 电离辐射是目前唯一明确的诱发胶质瘤和脑膜 瘤的危险因素 电离辐射是一切能引起物质电离的辐射总称, 射线 颅脑放射可使脑膜瘤发生率增加10%,胶质瘤 发生率增加3~7%
分类:2007年世界卫生组织对中枢神经系 统肿瘤的分类
1 神经上皮组织肿瘤:起源神经上皮组织 2颅神经和脊神经肿瘤 3脑膜的肿瘤:起源脑膜 4 淋巴和造血组织肿瘤 5 生殖细胞肿瘤 6 鞍区肿瘤 7 转移性肿瘤
鉴别诊断
脑脓肿 结核瘤 脑寄生虫病 慢性硬膜下血肿 脑血管病 良性颅内压增高
术前评价
MRI扫描并增强是诊断颅脑肿瘤的首选检查, 尤其是后颅窝肿瘤和增强不明显的肿瘤 CT对骨质、钙化和出血显示比MRI好 CT/MRI结合便于对肿瘤的定性、定位,制定详 细的治疗方案 PET(正电子发射断层扫描)利用能发射正电 子的11C,13N,15O等同位素,测量组织的代谢活 性蛋白质的合成率,以及受体密度和分布等, 提供人体代谢和功能的图像 活检:定性困难时
桥小脑脚肿瘤:患侧耳鸣,听力下降、后组 颅神经功能障碍等
各种肿瘤由部位的不同可只引起上述 症状中的一部分,组成不同的综合 征。可以根据这些症状初步确定肿瘤 部位。
颅内肿瘤的临床诊治路径
颅高压或神经定位征患者
X线,CT,MRI (增强检查很重要)
肿瘤定位,定性
定性困难者根 据情况选做 PET,活检等
颅内、椎管内肿瘤
南方医院神经外科 潘军
神经外科学
用外科学方法,以手术为主要治疗手段 中枢神经系统疾病
外伤 感染 肿瘤 血管病 先天性疾病
癫痫功能
脑血管病 []
外伤感染等
第一节 颅内肿瘤
概述 ※发病率10—12/10万人口 ※ 50%为恶性 ※年龄:20—50岁,任何年龄都可以发病,但
中枢神经系统常见肿瘤的影像诊断

肺 癌 脑 转
移
左肺癌脑转移
T1WI平扫 多发脑转移癌
T2WI
男,55岁,头痛10天。
T1WI增强
脑膜瘤
影像学诊断要点: 多见于中年女性,生长缓慢,病程长 圆形、哑铃形或分叶状肿块,边界清楚、锐利,水肿
相对较轻 广基与颅骨或硬膜相连,可有颅骨反应性增生和或压
迫 增强后呈明显均一强化,部分可见硬膜尾征 位于好发部位可提示诊断。
影像学表现
MRI表现 脑中线旁的深部脑组织(脑干、丘脑及基底节
区)或脑室旁白质区多见,病灶可位于脑实 质表面。 病灶形态: 团块状、类圆形,边缘清晰但多不 规则,可见切迹、棘状突起或分叶,典型呈 握拳征。 病灶大小: 肿瘤大小不等,最大径5mm~80mm, 平均20.5mm。
影像学表现
信号: 平扫肿瘤T1WI呈等、低信号,T2WI 呈低信号、高信号或高低混杂信号,以低信 号最为特征,坏死或囊变少见;
男,42岁,椎管肿瘤术后,双侧肢体麻木半年
(L2-4椎管内)符合间变性室管膜瘤伴坏死(WHOⅢ级)。
室管膜瘤
部位:脊髓圆锥部、马尾及终丝、颈髓 形态:长圆形,球形,分叶状 信号:T2WI等低信号,T2WI高信号。 增强:实性部分明显强化 种植转移和脊髓空洞形成是其较特征改变 出血较星形细胞瘤多见。
矢状位T2WI
冠状位T2WI
矢状位T1WI--C+
冠状位T1WI--C+
病理组织片—脊膜瘤
T1WI
T2WI
T2WI
女,62岁,左下肢无力。T3-4水平椎管内髓外硬 膜下肿块,T1WI呈等信号,T2WI呈低等信号
横断面T2WI
肿块上方层面
肿块层面 平扫横断面示肿块部位蛛网膜下腔 消失,肿块上下方蛛网膜下腔增宽。 为髓外硬膜下病变的共同特征。
儿童颅内肿瘤-孙国强

小儿颅脑肿瘤影像学诊断首都医科大学附属北京儿童医院影像中心孙国强世界卫生组织中枢神经系统肿瘤的分类(2007年)Ⅰ神经上皮肿瘤★1.星形细胞肿瘤毛细胞星形细胞瘤Ⅰ室管膜下巨细胞型星形细胞瘤Ⅰ间变性星形细胞瘤Ⅲ胶质母细胞瘤Ⅳ★8.松果体区肿瘤★9.胚胎性肿瘤--髓母细胞瘤Ⅳ--非典型性畸胎瘤/横纹肌样肿瘤Ⅳ胶质母细胞瘤Ⅳ★2.少突胶质细胞瘤Ⅱ★3.少突星形细胞瘤★4.室管膜肿瘤★5.脉络丛肿瘤★6.其他神经上皮肿瘤★7.神经元及混合性神经元-胶质肿瘤--中枢神经细胞瘤ⅡⅡ颅神经和脊旁神经肿瘤Ⅲ脑膜肿瘤Ⅳ淋巴和造血组织肿瘤Ⅴ生殖细胞肿瘤--生殖细胞瘤Ⅵ蝶鞍区肿瘤Ⅶ转移性肿瘤2007 WHO 神经系统肿瘤分级 I级为增殖能力低,手术可能治愈的肿瘤;Ⅱ级为浸润肿瘤,增殖活性虽低,但常复发,并具有进展为更高级别的恶性肿瘤倾向;级肿瘤具有恶性肿瘤的组织学证据,包括胞 III核间变、有丝分裂活跃,多数Ill级肿瘤病人需接受辅助性放疗和/或化疗;IV级肿瘤具有恶性细胞学表现,有丝分裂活跃,坏死倾向,肿瘤术前及术后进展快,致死性临床结局,如胶质母细胞瘤,向周围组织广泛浸润和脑、脊髓播散特点小儿幕下肿瘤髓母细胞瘤小脑星形细胞瘤室管膜瘤脑干胶质瘤(星形细胞瘤) 脊索瘤,等男,2岁呕吐20余天后颅窝中线占位:髓母细胞瘤男,8岁间断呕吐20天+C+C小脑蚓部占位性病变,周围见水肿带,四脑室受压髓母细胞瘤M,17m,间断呕吐2天T1WI T2WI FLAIRC+右侧小脑半球髓母细胞瘤髓母细胞瘤Medulloblastoma 恶性胚胎性肿瘤(PNET)Primitive neuroectodermal toumor原始神经外胚叶瘤起源于第四脑室顶部之上的小脑蚓部(90%) 占小儿后颅窝肿瘤的40%发病年龄4月~14岁,高峰6~8岁,男多于女 症状:头痛、呕吐、走路不稳和视乳头水肿肿瘤生长迅速,预后较差CT表现:圆形,类圆形或结节状,等或高密度肿块肿块边界清楚,CT值40~50Hu,+C增加16Hu肿块周围低密度水肿带,第四脑室受压变形幕上脑室积水MR表现:T1WI呈低信号,T2WI呈高信号矢状面显示肿瘤压迫第四脑室及脑干清楚转移至脑室壁和蛛网膜下腔及脊髓呈结节条状高信号女,2岁,走路不稳1个月T1WI CE-T1 T2WICE-T1 T2WI 小脑半球星形细胞瘤女,6m,恶心,呕吐CT T2WI女,6m,恶心,呕吐C+小脑半球星形细胞瘤男,7岁,间断头痛、恶心半月,时有呕吐右小脑毛细胞星形细胞瘤(Ⅰ级)星形细胞瘤(astrocytoma) 好发于4~8岁小儿,71.4%的肿瘤发生于幕下;组织学:青少年毛细胞型、纤维型、混合型和少见的间变型,其中以青少年毛细胞星形细胞瘤(pilocytic astrocytoma)最为常见;临床表现有颅内压增高征象,共济失调,眼颤,肌张力减低,复视,外展神经及面神经麻痹和吞咽困难等;毛细胞星形细胞瘤影像学表现:主要分为三种类型I型为典型的大囊伴有壁结节II型为实性肿块伴有不同程度的囊变坏死; III型为实性肿块伴有囊变坏死,且至少有一个边缘囊变肿瘤实性部分平扫CT呈低密度,22%伴点状钙化男,11岁5个月来进行性消瘦、呕吐、头痛+C+C后颅窝混杂信号占位,呈囊实性,实性部分强化明显室管膜瘤+C女,9Y ,间断失神发作2周伴失语2小时+CC+手术:肿瘤位于额叶,囊性约5.5cm,壁薄,其内草黄色稀薄液体,瘤体结节位于浅表近中线处,与大脑镰相粘连3×2×2cm,粉红,质软,血运中等病理:室管膜母细胞瘤+C室管膜瘤(Ependy moma)来源于原始室管膜上皮,多位于第四脑室,占后颅凹第三位幕上多位于侧脑室三角区及第三脑室发病年龄1~10岁,高峰4~5岁分良、恶性;室管膜母细胞瘤归为原发外胚层肿瘤颅内压增高,小脑体征及颅神经麻痹特点:肿瘤容易包裹血管和颅神经血供丰富钙化常见良恶均可复发和扩散CT表现:呈等密度肿块,强化明显,50%钙化MR表现:T1WI呈低信号,T2WI呈高信号或混杂信号增强MR呈不规则强化室管膜,蛛网膜下腔,椎管扩散•女,4岁,进行性走路不稳10天脑干胶质瘤•女,9岁,走路不稳,言语不清,伴强迫头位20余天。
得了非典型性脉络丛乳头状瘤怎么办

如对您有帮助,可购买打赏,谢谢得了非典型性脉络丛乳头状瘤怎么办导语:非典型性脉络丛乳头状瘤是近几年出现的一种疾病,不得不感慨,人类社会越来越发展我们需要面对的疾病的越来越多,这种疾病说好也不好,毕竟非典型性脉络丛乳头状瘤是近几年出现的一种疾病,不得不感慨,人类社会越来越发展我们需要面对的疾病的越来越多,这种疾病说好也不好,毕竟是一种肿瘤,我们不能忽视这种疾病带来的危害,下面我们就来了解一下吧,知道这种疾病吧!一、非典型性脉络丛乳头状瘤是2007年第4版WHO中枢神经系统肿瘤分类中新增的一个肿瘤亚型,是介于脉络丛乳头状瘤(CPP)和脉络丛癌(CPC) 的中间类型,WHO II级,疾病编码(ICD-O9390/1)[1] 。
由于非典型性脉络丛乳头状瘤的发病率较低且为新增肿瘤,国内外学者研究不多,在影像学上仅见数篇个案报道且无特征性分析,临床缺乏认识,术前较难诊断。
现收集我院2008年2月~2011年2月经病理证实的4例ACPP,分析其MRI表现,以加深对此肿瘤的认识。
二、临床及病理概述脉络丛肿瘤起源于脉络丛上皮细胞,约占颅内原发性肿瘤的0.4%~0.8% ,其中绝大多数位于有脉络丛存在的脑室系统内。
发病年龄与好发部位有一定的相关性,儿童脉络丛肿瘤的好发部位通常为侧脑室;而成人脉络丛肿瘤则多见于第四脑室。
少数肿瘤也可发生于脑室外的桥小脑角区,且多为成人,一般学者认为该处肿瘤是由第四脑室直接蔓延至此或由脑室内的肿瘤细胞沿脑脊液种植播散,也有学者认为正常情况下存在于Luschka孔外侧隐窝内的小脉络丛可以突入桥小脑角区,也可以是脉络丛肿瘤的原发部位。
脉络丛肿瘤大多为良性肿瘤;恶性肿瘤只在20%左右,且多为2岁以内的儿童,少数为中老年人,有报道肿瘤可沿脑脊液播散种植转移至脑室、脑池以及椎管内。
预防疾病常识分享,对您有帮助可购买打赏。
室管膜肿瘤组织分化谱系及分子分型进展

室管膜肿瘤组织分化谱系及分子分型进展王行富【摘要】室管膜肿瘤是临床较少见的神经上皮组织肿瘤,组织分化谱系多样,除目前世界卫生组织(WHO)承认的亚型和变异亚型外,尚有许多特殊变异亚型或组织分化模式,如巨细胞型、黑色素型、印戒细胞型、脂肪/空泡化生型、软骨化生(伴或不伴骨形成)型、嗜酸细胞型、上皮样等.病理科医师应注意上述特殊变异亚型的识别和鉴别诊断.基因组学和DNA甲基化谱系研究将室管膜肿瘤分为9种分子亚型,RELA融合基因阳性室管膜瘤被2016年WHO中枢神经系统肿瘤分类作为室管膜瘤的独特分子亚型.尽管分子亚型对预后的评价优于传统组织学分级,然而如何将分子遗传学特征与组织分化谱系整合尚待进一步深入研究.%Ependymal tumors are relatively infrequent neuroepithelial neoplasms,but they have a wide and complex histologic spectrum including subtypes and variants recognized by the current Word Health Organization (WHO),and some special morphologic variants or growth patterns such as giant cell morphology,melanin differentiation,signet-ring,fat or vacude metaplasia,cartilage metaplasia with or without boneformation,oncocytic,epithelioid,and so on.Pathologists need to pay attention to identification and differential diagnosis of these special morphologic variants.Genomic and DNA methylation profiling studies have defined nine distinct molecular subgroups of ependymal tumors.RELA fusion-positive ependymoma has now been designated as one of the distinctive molecular variants of ependymoma by 2016 WHO classification of central nervous system tumors.Risk stratification by molecularsubgrouping is superior to histological grading.However,how to integrated molecular genetic features into the histological spectrum need to be further researched.【期刊名称】《中国现代神经疾病杂志》【年(卷),期】2017(017)010【总页数】9页(P708-716)【关键词】室管膜瘤;病理学;免疫组织化学;综述【作者】王行富【作者单位】350005 福州,福建医科大学附属第一医院病理科【正文语种】中文室管膜肿瘤约占所有神经上皮组织肿瘤的10%,儿童多见,约占3岁以下儿童中枢神经系统肿瘤的 30%[1⁃2]。
中枢神经系统肿瘤

Ⅰ急性放射损伤
⒈ 颅内肿瘤或头面部肿瘤照射体积内包含有部分脑 组织时,应用常规放疗的时间-剂量分次方案,出 现的急性放射损伤一般比较轻微;头部X刀大剂量 照射1次就能产生明显的急性放射损伤症状。
⒉ 在接受与几种细胞毒性药物化疗或续贯进行的全 脑或次全脑照射期间,常发生急性放射反应。这些 药物有:顺铂、阿糖孢苷、氨甲蝶呤、干扰素、白 介素-2等;
中枢神经系统构成
脊髓:31节 颈髓 8 胸髓12 腰髓5 骶髓5尾 髓1
脊髓节段与椎骨序数关系:颈,胸上段+1 ; 胸中段+2;胸下段+3;腰髓位于10-12胸椎 水平;骶髓位于12胸椎-1腰椎水平
WHO中枢神经系统肿瘤分类:
2007年第四版《WHO中枢神经 系统肿瘤分类》蓝皮书是世界 各国对中枢神经系统肿瘤进行 诊断和分类的重要依据(I级证 据)
颞叶
叶
外侧沟
脑干 brain stem
脑干由下至上分为延髓、脑桥和中脑三部分 脑干背面与小脑之间形成第四脑室 有10对脑神经与脑干相连,其中延髓4对,脑
桥4对,中脑2对。
小脑 cerebellum
位置与外形
小脑蚓 小脑半球
中间部 外侧部
十二对脑神经
Ⅰ 嗅神经 Ⅱ 视神经
一嗅二视三动眼
5、运动语言中枢—优势半球额下回后部,运动性 失语(能发声,但不能组成语言)。
6、书写中枢—额中回后部,失写症(不能书写、 绘画等精细动作)。
7、旁中央小叶—后部接受对侧足、趾的感觉,前 部支配膀胱、肛门括约肌运动、对侧小腿以下的骨 骼肌运动。
8、内脏皮质区—定位不集中,主要分布于额叶的 扣带回前部、眶回后部、颞叶前部、海马及海马钩 回、岛叶。易出现胃肠道症状(恶心、呕吐及血压、 呼吸、心率的变化)
版WHO神经系统肿瘤分类

一、神经上皮组织肿瘤1.星形细胞肿瘤毛细胞型星形细胞瘤毛细胞黏液型星形细胞瘤室管膜下巨细胞星形细胞瘤多形性黄色星形细胞瘤弥漫性星形细胞瘤纤维型星形细胞瘤原浆型星形细胞瘤肥胖型星形细胞瘤间变性星形细胞瘤胶质母细胞瘤巨细胞胶质母细胞瘤胶质肉瘤大脑胶质瘤病2.少突胶质细胞肿瘤少突胶质瘤间变性少突胶质瘤3.少突胶质星形细胞瘤少突星形细胞瘤间变性少突星形细胞瘤4.室管膜肿瘤室管膜下瘤黏液乳头型室管膜下瘤室管膜瘤细胞型乳头型透明细胞型脑室膜细胞型5.脉络膜丛肿瘤脉络膜丛乳头状瘤非典型脉络膜丛乳头状瘤脉络丛乳头状癌6.其他神经上皮组织肿瘤星形母细胞瘤三脑室脊索样胶质瘤血管中心性胶质瘤7.神经元和混合性神经元-神经胶质肿瘤小脑发育不良性节细胞瘤胚胎发育不良性神经上皮瘤节细胞瘤节细胞胶质瘤间变性节细胞胶质瘤中央性神经细胞瘤脑室外神经细胞瘤小脑脂肪神经细胞瘤乳头状胶质神经元肿瘤四脑室菊形团形成性胶质神经元肿瘤8.松果体区肿瘤松果体细胞瘤中间分化型松果体实质瘤松果体母细胞瘤松果体区乳头状瘤9.胚胎性肿瘤髓母细胞瘤多纤维性/结节性髓母细胞瘤髓母细胞瘤伴广泛结节形成间变性髓母细胞瘤大细胞性髓母细胞瘤中枢神经系统原始神经外胚层肿瘤(PENTs)中枢神经系统神经母细胞瘤中枢神经系统节细胞神经母细胞瘤髓上皮瘤室管膜母细胞瘤非典型畸胎样/横纹肌样瘤二、颅和椎旁神经肿瘤施旺(雪旺)瘤(神经鞘瘤,神经瘤)细胞型丛状型黑色素型神经纤维瘤丛状型神经束膜瘤神经束膜瘤恶性神经束膜瘤恶性周围神经鞘膜瘤(MPNST)上皮样型MPNST伴有间质分化的MPNST黑色素型MPNST伴有腺样分化的MPNST三、脑(脊)膜肿瘤1.脑(脊)膜上皮细胞肿瘤脑(脊)膜瘤上皮型纤维(纤维母细胞)型过渡型(混合型)砂粒型血管瘤型微囊型分泌型淋巴浆细胞丰富型化生型脊索样型透明细胞型非典型性乳头型横纹肌样型间变性(恶性)2.脑(脊)膜间质肿瘤脂肪瘤血管脂肪瘤蛰伏脂肪瘤(冬眠瘤)脂肪肉瘤(颅内)孤立性纤维瘤纤维肉瘤恶性纤维组织细胞瘤平滑肌瘤平滑肌肉瘤横纹肌瘤横纹肌肉瘤软骨瘤软骨肉瘤骨瘤骨肉瘤骨软骨瘤血管瘤上皮样血管内皮瘤血管外皮细胞瘤间变性血管外皮细胞瘤血管肉瘤Kaposi肉瘤Ewing肉瘤3.原发性黑色素细胞病变弥漫性黑色素细胞增生症黑色素细胞瘤恶性黑色素瘤脑膜黑色素瘤病4.其他与脑(脊)膜相关的肿瘤血管母细胞瘤四、淋巴瘤和造血系统肿瘤恶性淋巴瘤浆细胞瘤粒细胞肉瘤五、生殖细胞肿瘤生殖细胞瘤胚胎性癌卵黄囊瘤绒毛膜癌畸胎瘤成熟型未成熟型混合性生殖细胞肿瘤六、鞍区肿瘤颅咽管瘤釉质瘤型乳头型颗粒细胞瘤垂体细胞瘤腺垂体梭形细胞嗜酸细胞瘤七、转移性肿瘤3、真真的心,想你;美美的意,恋你;暖暖的怀,抱你;甜甜的笑,给你;痴痴的眼,看你;深深的夜,梦你;满满的情,宠你;久久的我,爱你!4、不管从什么时候开始,重要的是开始以后不要停止;不管在什么时候结束,重要的是结束以后不要后悔。
WHO中枢神经系统肿瘤分类总结

WHO中枢神经系统肿瘤分类总结中枢神经系统肿瘤是一类严重的疾病,它们可以发生在脑、脊髓和周围神经系统中。
对于这些肿瘤的分类和管理,世界卫生组织(WHO)制定了一套全面的分类标准。
本文将深入探讨这些分类,并总结每种类型的特点、病因、发病率、临床表现、诊断方法和预后评估。
中枢神经系统肿瘤分类根据世界卫生组织的分类标准,中枢神经系统肿瘤主要分为以下几类:胶质瘤:这是最常见的脑肿瘤,可以分为低级别(如胶质母细胞瘤)和高级别(如间变性胶质瘤)两种类型。
这些肿瘤通常起源于神经胶质细胞,并且可能在脑的各个部位发生。
神经元和混合神经元-胶质肿瘤:这类肿瘤包括各种神经元和混合神经元-胶质成分的肿瘤,例如神经节细胞瘤、室管膜瘤等。
这些肿瘤通常发生在脑和脊髓的不同部位。
垂体腺瘤:垂体腺瘤起源于垂体腺,这是一种位于大脑底部的内分泌器官。
这类肿瘤可以分为多种类型,包括功能性肿瘤(如泌乳素瘤、生长激素瘤等)和非功能性肿瘤。
松果体肿瘤:松果体位于大脑的后上部,松果体肿瘤可以是恶性的也可以是良性的。
这类肿瘤通常比较罕见。
颅底肿瘤:颅底肿瘤可以发生在头骨和脑的交界处,包括良性和恶性肿瘤。
这类肿瘤通常需要多学科联合治疗。
临床表现和诊断中枢神经系统肿瘤的症状取决于肿瘤的类型和位置。
一些常见的症状包括头痛、视力障碍、感觉异常、运动障碍等。
对于这些症状,医生通常会进行一系列检查,例如CT、MRI等影像学检查,以及血液检查和病理活检等。
随着医疗技术的不断进步,越来越多的新技术和治疗方法被应用于中枢神经系统肿瘤的诊断和治疗中。
例如,免疫治疗和基因治疗等新型治疗方法已经在临床试验中显示出令人鼓舞的结果。
一些新的影像学技术也为医生提供了更准确的诊断工具。
预后评估对于中枢神经系统肿瘤的治疗,预后评估是至关重要的。
根据世界卫生组织的分类标准,不同类型的肿瘤具有不同的预后特点。
患者的年龄、身体状况和其他因素也会影响预后。
在预后评估中,医生通常会综合考虑患者的病情、肿瘤的分级和分子标记物等因素。
中国中枢神经系统胶质瘤诊断和治疗指南

PPT文档演模板
中国中枢神经系统胶质瘤诊断和治疗 指南
•不同胶质瘤的MRI平扫及增强扫描结果
胶质瘤类型
毛细胞型星形细胞 瘤 毛细胞粘液型星形 细胞瘤 多形性黄色星形细 胞瘤
星形细胞瘤WHO II 级
室管膜瘤
少突胶质细胞瘤 WHO II级
MRI平扫
肿瘤实性部分呈T1WI稍低信号、T2WI稍高信号;囊性部分呈 T1WI低信号、T2WI及水抑制T2WI均为高信号。
PPT文档演模板
中国中枢神经系统胶质瘤诊断和治疗 指南
胶质瘤病理诊断的操作流程
•胶质瘤病理诊断 •操作流程图
PPT文档演模板
中国中枢神经系统胶质瘤诊断和治疗 指南
指南内容
影像学诊断 病理诊断及分子生物学标记 手术治疗 放射治疗 化学治疗 复发治疗与随访 康复治疗
PPT文档演模板
中国中枢神经系统胶质瘤诊断和治疗 指南
上
• 人群中发病率明显增高。
• 尽管神经影像学及胶质瘤的治疗均取得了一定进展,但胶质瘤的 • 预后远不能使人满意。
•CBTRUS,美国脑肿瘤注册中心
PPT文档演模板
中国中枢神经系统胶质瘤诊断和治疗 指南
•2012《中国中枢神经系统胶质瘤诊断和治疗指南》的 •目的及变化
•目的
➢ 更新2009版“中国中枢神经系统恶性胶质瘤诊断和治疗”专家共识;
• 适用于:优势半球弥漫浸润性生长者、病灶侵及双侧半球者、老年患
者(>65岁)、术前神经功能状况较差者(KPS<70)、脑内深部或脑 干部位的恶性脑胶质瘤和脑胶质瘤病。
开颅手术活检:适用于位置浅表或接近功能区皮质的病灶; 立体定向(或导航下)活检:适用于位置更加深在的病灶。
17神经系统肿瘤

WHO
分级
肿瘤分类
5. 脉络丛起源肿瘤
Ⅰ
⑴ 脉络丛乳头状瘤
Ⅰ
⑵ 非典型性脉络丛乳头状瘤
Ⅱ
⑶ 脉络丛癌
Ⅱ 6. 其他神经上皮起源肿瘤
Ⅱ
⑴ 星形母细胞瘤
Ⅱ
⑵ 第三脑室脊索瘤样胶质瘤
Ⅱ
⑶ 血管中心型胶质瘤
Ⅲ
WHO
分级
Ⅰ Ⅱ Ⅲ
△ Ⅱ Ⅰ
神经上皮性肿瘤
肿瘤分类
WHO 分级
肿瘤分类
7. 神经元及混合性神经元神经胶质起源肿瘤
中枢神经系统肿瘤 2007 WHO
CNS肿瘤2007WHO分类
➢ 神经上皮性肿瘤 ➢ 颅神经和脊柱旁神经肿瘤 ➢ 脑膜肿瘤 ➢ 淋巴造血系统肿瘤 ➢ 生殖细胞肿瘤 ➢ 鞍区肿瘤 ➢ 转移性肿瘤
CNS肿瘤2007WHO分级标准
Ⅰ级(良性)细胞增生不活跃,无核异型,无核分裂,无血管内皮
增生,无坏死;境界清楚易分离,单纯外科手术全切可以治愈,或 术后复发间隔期>5年
大细胞型髓母细胞瘤
WHO 分级
肿瘤分类
⑵ CNS原始神经外胚层肿瘤 (PNET)
Ⅳ
CNS神经母细胞瘤
WHO 分级
Ⅳ
Ⅳ
Ⅳ
CNS神经节细胞神经母细胞瘤 Ⅳ
Ⅳ
髓上皮瘤
Ⅳ
Ⅳ
室管膜母细胞瘤
Ⅳ
Ⅳ
⑶ 非典型性畸胎样 / 横纹 肌形细胞起源肿瘤
➢ 毛细胞星形细胞瘤(WHOⅠ级)
➢ 儿童常见,好发于20岁之前,无明显性别差异,好发于视神 经、视交叉/下丘脑、丘脑和基底节、大脑半球、小脑、脑干
星形细胞起源肿瘤
➢ 多形性黄色瘤型星形细胞瘤(WHOⅡ级)
➢ 儿童和年轻人常见,2/3病例见于18岁以前,无明显性别 差异,好发于大脑半球的浅表部位,特别是颞叶处,临床 常有较长的癫痫病史
简介2007年中枢神经系统肿瘤WHO分类_第四版_

实验与检验医学2008年12月第26卷第6期·综述·1956年世界卫生组织(WHO)执行委员会的一个提案:制定全世界接受和使用的人类肿瘤分类和分级。
WHO组织了世界范围内的专家按系统进行了肿瘤分类工作,1979年出版了第一版神经系统肿瘤组织学分类。
随着免疫组织化学引入病理诊断所带来的进步,1993年出版了神经系统肿瘤组织学分类第二版。
2000年出版的第三版神经系统肿瘤病理学和遗传学分类,包括了流行病学、临床症状和体征、影像学、遗传学、预后等内容,作为国际上临床肿瘤防治机构和肿瘤研究中心定义脑肿瘤的标准,产生了重大而深远的影响。
2006年11月在德国海德堡癌症研究中心由25名世界各地病理学和遗传学专家组成的国际工作组,经过反复研讨,并汇集另外50名专家的意见,形成了2007年中枢神经系统肿瘤WHO分类(第四版)。
此书的重点在中枢神经系统肿瘤,也包括了颅神经和脊柱旁神经肿瘤。
而外周神经系统肿瘤如交感神经系统的神经母细胞瘤和感觉神经母细胞瘤将被归入其它WHO书系列。
1新的变化1.1肿瘤分类2007年中枢神经系统肿瘤WHO分类与第三版比较有许多不同的改变,这些变化反映脑部肿瘤最新类型的认识,并能更好地理解肿瘤的生物学行为。
书中明确区分肿瘤实体、变异型和组织学构型,新的肿瘤实体需要有特征性的形态学,发生部位,年龄分布和生物学行为,而非仅有罕见的组织病理学类型。
肿瘤实体变异型被定义为具有确定的组织学形态且与临床预后相关,但仍然属于之前已确定的肿瘤实体。
不同分化的组织学构型具有组织形态上可识别的差异,但并没有显著的临床或病理意义。
新增加八种肿瘤实体:血管中心性胶质瘤(Angiocentric glioma)、非典型脉络丛乳头状瘤(Atypical choroid plexus papilloma)、脑室外神经细胞瘤(Ex-traventricular neurocytoma)、乳头状胶质神经元肿瘤(Papillary glioneuronal tumour)、第四脑室伴菊形团形成型胶质神经元肿瘤(Rosette-forming glioneuronal tumour of the fourth ventricle)、松果体区乳头状肿瘤(Papillary tumour of the pineal region)、垂体细胞瘤(Pituicytoma)、腺垂体梭形细胞嗜酸细胞瘤(Spindle cell oncocytoma of the adenohypophysis)。
大脑胶质瘤病

大脑胶质瘤病一概述大脑胶质瘤病(GC),又名弥漫性星形细胞瘤、脑弥漫性胶质瘤等,是一种临床少见的中枢神经系统肿瘤性疾病。
本病特征为:病变浸润性或多发性生长,涉及2个及以上脑叶。
2007年WHO中枢神经系统肿瘤的分类将其归属于神经上皮组织肿瘤中的星形细胞肿瘤,恶性程度为3级。
GC的临床表现不具特异性,一般为亚急性起病,进行性加重。
若出现进行性加重的头痛、偏瘫和癫痫发作,影像学上显示脑实质内多个脑叶受累的病变,应考虑本病。
目前该病尚无特殊有效的治疗方法,基本治疗包括手术、放疗和化疗。
二病因大脑胶质瘤病来源目前尚不清楚,有三种主要学说:脑神经胶质细胞胚胎发育障碍,导致瘤细胞样畸变,最终形成离心样弥漫分布的肿瘤;可能由单发肿瘤经内在广泛扩布或区域性转移扩散;肿瘤为多中心起源,瘤细胞经进一步离心扩散呈弥漫性浸润。
目前多认为它是在一定的内外因素作用下大范围的胶质细胞间变所致,同时瘤细胞沿着脑白质内的传导束向远处浸润扩散,而扩散的瘤细胞在适宜的部位和内外因素作用下又发展成为另一相对独立的瘤巢。
有人认为,脑胶质瘤可能来源于胚胎组织或为慢性炎症影响的结果,如脑梗死的亚急性期、多发性硬化、进行性多灶性白质脑病等,它们均可合并有明显胶质细胞增生。
胶质瘤病分子水平的研究很少,分子水平改变还是很大的未知领域。
ChristianM报道,在胶质瘤病中存在P53的改变,但这并不是病情恶化的必要条件。
三临床表现临床表现为进行性颅内压增高和癫痫反复发作,同时伴有不同程度的智力与精神障碍。
其常见的症状依次为:皮质脊髓束受累占58%,智能减退或痴呆占44%,头痛占39%,癫痫发作占38%,脑神经损害占37%,颅内压增高占34%,脑脊液受累占33%。
四检查影像学检查示病变弥散,侵犯大脑半球2个或2个以上脑叶。
CT平扫病灶可呈高密度、低密度或等密度,病变边界欠清楚,同一病例不同病灶密度也可不相同。
病灶可强化或不强化,瘤周多有不同程度水肿。
WHO-CNS肿瘤分类

WHO中枢神经系统肿瘤分类列表
中枢神经系统肿瘤分类发展情况
●WHO-CNS肿瘤分类1979年公布第一版
●1988、1990两次在休斯敦和苏梨士召开会议进行修改,于1993年发布第二版
●2000年WHO组织21个国家的106位专家,再次修订,并发布第三版
●2007年6月,国际癌症研究机构IARC,根据临床病理学、免疫组化、分子生物学等,与
国际肿瘤分类相接轨,公布第四版
中枢神经系统肿瘤分级标准
●St.Ann-Mayo改良法
●I级,增值指数很低,单纯手术可治愈。
●II级,有一定侵袭性,增值指数不高,但常复发。
●III级,出现间变特征及显著的核分裂相,生存期2-3年。
●IV级,出现血管生成、坏死,生存期明显缩短。
最新标准中中枢神经系统肿瘤共分七大类
●神经上皮组织起源的肿瘤
●颅神经及脊柱旁神经的肿瘤
●脑膜肿瘤
●淋巴造血系统肿瘤
●生殖细胞肿瘤
●鞍区肿瘤
●转移性肿瘤。
2007年WHO中枢神经系统肿瘤分类

[肿瘤分级]中枢神经系统肿瘤分类及分级(WHO,2007)一.星形细胞肿瘤1、毛细胞型星形细胞瘤(Ⅰ)9421/1黏液性毛细胞型星形细胞瘤(Ⅱ)9425/32、室管膜下巨细胞型星形细胞瘤(Ⅰ)9384/13、多形性黄色瘤型星形细胞瘤(Ⅱ)9424/34、弥漫性星形细胞瘤(Ⅱ)9400/3纤维型星形细胞瘤(Ⅱ)9420/3肥胖细胞性星形细胞瘤(Ⅱ)9411/3原浆型星形细胞瘤(Ⅱ)9410/35、间变性星形细胞瘤(Ⅲ)9401/36、多形性胶质母细胞瘤(Ⅳ)9440/3巨细胞型胶质母细胞瘤(Ⅳ)9441/3胶质肉瘤(Ⅳ)9442/37、大脑胶质瘤病(Ⅲ)9381/3二.少突胶质细胞的肿瘤1、少突胶质细胞瘤(Ⅱ)9450/32、间变性少突胶质细胞瘤(Ⅲ)9451/3三.混合性胶质瘤]1、少突星形细胞瘤(Ⅱ)9382/32、间变性少突星形细胞瘤(Ⅲ)9382/3四.室管膜肿瘤1、室管膜下瘤(Ⅰ)9383/12、粘液乳头状型室管膜瘤(Ⅰ)9394/13、室管膜瘤(Ⅱ)9391/3富细胞型(Ⅱ)9391/3乳头状型(Ⅱ)9393/3透明细胞型(Ⅱ)9391/3伸展细胞型(Ⅱ)9391/3 4、间变性室管膜瘤(Ⅲ)9392/3 五.脉络丛肿瘤1、脉络丛乳头状瘤(Ⅰ)9390/02、不典型脉络丛乳头状瘤(Ⅱ)9390/1 2、脉络丛癌(Ⅲ)9390/3 六.不明起源的神经胶质肿瘤1、星形母细胞瘤9430/32、三脑室脊索瘤样胶质瘤(Ⅱ)9444/13、血管中心性胶质瘤(Ⅰ)9431/1 七.神经元和混合神经元-胶质肿瘤1、小脑发育不良性神经节细胞瘤(Ⅰ)(Lhermitte-Duclos) 9493/0 2、促纤维增生性幼稚星形细胞瘤/神经节细胞胶质瘤(Ⅰ)9412/1 3、胚胎发育不良性神经上皮肿瘤(Ⅰ)9413/04、神经节细胞瘤(Ⅰ)9492/05、神经节细胞胶质瘤(Ⅰ-Ⅱ)9505/16、间变性神经节细胞胶质瘤(Ⅲ)9505/37、中枢性神经细胞瘤(Ⅱ)9506/18、脑室外神经细胞瘤(Ⅱ)9506/19、小脑脂肪神经细胞瘤(Ⅱ)9506/110、乳头状胶质神经元肿瘤(Ⅰ)9509/111、四脑室Rosette-forming胶质神经元肿瘤(Ⅰ)9509/112、副神经节瘤(Ⅰ)8680/1 八.松果体实质肿瘤1、松果体细胞瘤(Ⅰ)9361/12、中等分化的松果体实质肿瘤(Ⅱ-Ⅲ)9362/33、松果体母细胞瘤(Ⅳ)9362/34、松果体区乳头状肿瘤(Ⅱ-Ⅲ)9395/3 九.胚胎性肿瘤1、髓母细胞瘤(Ⅳ)9470/3促纤维增生/结节型髓母细胞瘤(Ⅳ)9471/3髓母细胞瘤伴广泛结节(Ⅳ)9471/3间变型髓母细胞瘤(Ⅳ)9474/3大细胞型髓母细胞瘤(Ⅳ)9474/3 2、CNS原始神经外胚层肿瘤(Ⅳ)9473/3CNS神经母细胞瘤(Ⅳ)9500/3CNS神经节细胞神经母细胞瘤(Ⅳ)9490/3髓上皮瘤(Ⅳ)9501/3室管膜母细胞瘤(Ⅳ)9392/3 3、非典型性畸胎样/横纹肌样肿瘤(Ⅳ)9508/3一.雪旺细胞瘤(神经鞘瘤)(Ⅰ)9560/0 富细胞型(Ⅰ)9560/0丛状型(Ⅰ)9560/0黑色素型(Ⅰ)9560/0 二.神经纤维瘤(Ⅰ)9540/0 丛状型(Ⅰ)9550/0 三.神经束膜瘤(Ⅰ-Ⅲ)1、神经束膜瘤,NOS(Ⅰ)9571/02、恶性神经束膜瘤9571/3 四.恶性外周性神经鞘膜瘤(MPNST)(Ⅲ-Ⅳ)1、上皮样型MPNST(Ⅲ-Ⅳ)9540/32、MPNST伴间叶性样分化(Ⅲ-Ⅳ)9540/33、黑色素型MPNST(Ⅲ-Ⅳ)9540/34、MPNST伴腺样分化(Ⅲ-Ⅳ)9540/3一.脑膜皮细胞肿瘤脑膜瘤9530/01、脑膜皮型脑膜瘤(Ⅰ)9531/02、纤维型(成纤维型)脑膜瘤(Ⅰ)9532/03、过渡型(混合型)脑膜瘤(Ⅰ)9537/04、砂粒型脑膜瘤(Ⅰ)9533/05、血管瘤型脑膜瘤(Ⅰ)9534/06、微囊型脑膜瘤(Ⅰ)9530/07、分泌型脑膜瘤(Ⅰ)9530/08、富淋巴-浆细胞型脑膜瘤(Ⅰ)9530/09、移行型脑膜瘤(Ⅰ)9530/010、脊索瘤样型脑膜瘤(Ⅱ))9538/111、透明细胞型脑膜瘤(Ⅱ9538/112、非典型脑膜瘤(Ⅱ)9539/113、乳头状瘤型脑膜瘤(Ⅲ)9538/314、横纹肌样型脑膜瘤(Ⅲ)9538/315、间变性(恶性)脑膜瘤(Ⅲ)9530/3 二.间叶性非脑膜皮肿瘤1、脂肪瘤(Ⅰ)8850/02、血管脂肪瘤(Ⅰ)8861/03、冬眠瘤(Ⅰ)8880/04、脂肉瘤(颅内)(Ⅳ)8810/35、单发纤维性肿瘤(Ⅰ)8815/06、纤维肉瘤(Ⅳ)8810/37、恶性纤维组织细胞瘤(Ⅳ)8830/38、平滑肌瘤(Ⅰ) 8890/09、平滑肌肉瘤(Ⅳ) 8890/310、横纹肌瘤(Ⅰ) 8890/011、横纹肌肉瘤(Ⅳ) 8890/312、软骨瘤(Ⅰ) 9220/013、软骨肉瘤(Ⅳ) 9220/314、骨瘤(Ⅰ) 9180/015、骨肉瘤(Ⅳ) 9180/316、骨软骨瘤(Ⅰ) 9210/017、血管瘤(Ⅰ) 9120/018、上皮样血管内皮瘤(Ⅱ) 9133/119、血管外皮细胞瘤(Ⅱ) 9150/120、间变性血管外皮细胞瘤(Ⅲ) 9150/321、血管肉瘤(Ⅳ) 9120/322、卡波西(Kaposi)肉瘤(Ⅳ) 9140/323、Ewing 肉瘤-PNET(Ⅳ) 9364/3 三.脑膜原发性黑色素细胞病变1、弥漫性黑色素细胞增生 8728/02、黑色素细胞瘤 8728/13、恶性黑色素瘤 8720/34、脑膜黑色素瘤病 8728/3 四.与脑膜相关的其它肿瘤血管母细胞瘤(Ⅰ) 9161/1一.恶性淋巴瘤 9590/3 二.浆细胞瘤 9731/3三.颗粒细胞肉瘤 9930/3一.胚生殖细胞瘤 9064/3二.胚胎癌 9070/3三.卵黄囊瘤 9071/3四.绒毛膜上皮癌 9100/3五.畸胎瘤 9080/1成熟型 9080/1未成熟型 9080/3畸胎瘤恶性变 9084/3六.混合性生殖细胞肿瘤 9085/3一.颅咽管瘤(Ⅰ) 9350/1成釉细胞瘤型(Ⅰ) 9351/1乳头状型(Ⅰ) 9352/1二.颗粒细胞瘤(Ⅰ) 9582/0三. 垂体细胞瘤(Ⅰ) 9432/1四. 腺垂体梭形细胞嗜酸性细胞瘤(Ⅰ) 8291/0注:括号中的Ⅰ、Ⅱ、Ⅲ、Ⅳ为肿瘤分级,未标明数字的肿瘤,由于其生物学行为多变,缺乏足够的临床和病理学资料,WHO未给明确分级。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
2007年WHO中枢神经系统肿瘤分类解放军总医院病理科桂秋萍中枢神经系统肿瘤分为七大类•神经上皮组织起源的肿瘤•颅神经及脊柱旁神经的肿瘤•脑膜肿瘤•淋巴造血系统肿瘤•生殖细胞肿瘤•鞍区肿瘤•转移性肿瘤概论:神经系统肿瘤的临床病理特点•脑肿瘤发病的年龄及性别特点:•发病的两个高峰,分别为儿童及成年人(45-70岁)•儿童70%的颅内肿瘤发生在幕下,成人70%发生在幕上•胶质瘤及胚胎性肿瘤更常见于男性,而脑膜瘤女性患者多见(女性脑内肿瘤50% 是脑膜瘤)脑肿瘤发病部位的特点•发生在小脑幕下肿瘤又根据部位分为:小脑实质内肿瘤,第四脑室内肿瘤,小脑桥脑角肿瘤,和脑干肿瘤•小脑实质内肿瘤主要有小脑星形细胞瘤,髓母细胞瘤,和血管母细胞瘤•第四脑室内肿瘤多为室管膜瘤和脉络丛乳头状瘤•小脑桥脑角部位主要发生神经鞘瘤和脑膜瘤•髓母细胞瘤多发生在小脑,出现在大脑和脊髓有类似组织结构特点的肿瘤称原始神经外胚叶肿瘤(PNETs)。
•脑肿瘤生长形式的特点:•扩张性生长——多见于发生在脑实质外的肿瘤,扩张性生长的颅内肿瘤多是有完整包膜,分化好的良性肿瘤,如脑膜瘤和神经鞘瘤等•浸润性生长——脑内肿瘤特别是神经胶质瘤无论分化好与坏都呈弥漫浸润性生长。
•弥漫性浸润生长:脑实质内肿瘤弥漫性生长主要见于大脑胶质瘤病,瘤细胞多围绕固有脑组织结构生长而不破坏整脑结构。
包括:沿皮层分子层表面生长,围绕神经元周围呈卫星样生长,围绕血管周围脑组织内生长和沿脑白质神经传导束之间生长等方式。
这些生长方式统称继发性结构。
•多中心性生长:主要是不同程度分化的胶质瘤、原发性中枢神经系统恶性淋巴瘤及颅内生殖细胞瘤等。
••脑肿瘤转移规律上的特点:•颅内肿瘤很少发生颅外转移,有人认为与脑肿瘤侵犯血管能力差和脑内缺少淋巴引流装置有关。
•还有认为颅外环境不适合脑肿瘤的生长。
•颅内肿瘤常经脑脊液循环在蛛网膜下腔和脑室系统范围内种植转移。
•与颅内肿瘤很少发生颅外转移相反,脑和脑膜本身是颅外多数癌的好发转移部位,特别是肺癌。
•各论:•是指起源于原始神经管髓上皮成份的肿瘤,即广义的“胶质瘤”•神经上皮性肿瘤包括:•星形细胞肿瘤•少突胶质细胞肿瘤•室管膜细胞瘤•脉络丛肿瘤•其他神经上皮性肿瘤•神经元及神经胶质混合性细胞肿瘤•松果体肿瘤•胚胎性肿瘤•胶质瘤:•胶质瘤是脑内最常见的肿瘤,据美国1990-1994年统计显示,发病率约占所有原发性中枢神经系统肿瘤的43--51%•由于其生长部位、生长方式及潜在恶性倾向的生物学行为,是一严重危害人类健康的一类肿瘤•胶质瘤病理诊断的基础:•组织学分型•组织学分级•细胞增殖动力学的检测•免疫组化和分子生物学标记••2000年WHO分类•弥漫性星形细胞瘤(Ⅱ)•亚型:纤维型、原浆型•肥胖型•间变型星形细胞瘤(Ⅲ)•胶质母细胞瘤(Ⅳ)•亚型:巨细胞胶质母细胞瘤•胶质肉瘤•毛细胞星形细胞瘤(Ⅰ)•多形性黄瘤细胞瘤(Ⅱ)•室管膜下星形细胞瘤瘤(Ⅰ)•••••2000年WHO胶质瘤的病理分级标准:••瘤细胞密度•细胞的多形性•核分裂•仅有一项为是Ⅰ级•有两项是Ⅱ级•微血管增殖•肿瘤性坏死•••弥漫浸润型星形细胞瘤:•占所有星形细胞肿瘤的10%-15%,发病年龄高峰是30-40岁年轻成人•组织学特征:瘤细胞密度中度增加,常有微囊变性,有一些核的异型性,核分裂没有或见个别核分裂像•组织学亚型:纤维型、原浆型及肥胖型•WHO Ⅱ级•MIB-1<4%,P53 突变率>60%•平均生存率68月,即生存期大于5年。
••分化不良(间变型)星形细胞瘤:•WHOⅢ级肿瘤•发病年龄高峰是40-50岁•从低级别星形细胞瘤演变而来(平均间期4-5年)•演变成胶质母细胞瘤(间期约2年)•组织学特征:•区域性或弥漫性细胞密度增高,明显的核不典型性,核分裂多见,瘤细胞的增殖标记指数(ki-67/MIB-1 <5%-10%),分子生物学:很高P53 突变率,30%有P16的缺失•平均生存期2-5年•胶质母细胞瘤:•成人恶性度最高的星形细胞肿瘤(WHOⅥ级)•占所有星形细胞肿瘤的50%-60%•儿童胶质母细胞瘤仅占8.8%•发病年龄高峰是45-70岁•平均生存期11个月(即<1年)•可分为原发性胶质母细胞瘤及继发性胶质母细胞瘤,以及亚型:巨细胞胶质母细胞瘤、胶质肉瘤••继发性胶质母细胞瘤:•2000年WHO 将胶质母细胞瘤Glioblastoma (GBM) 分为原发性和继发性两型。
•继发性胶母又称GBMⅠ型,占所有GBM10-40%,是从低级别或间变型星形细胞瘤发展而来(病程可长达1-10年,平均4-5年),病人相对年轻(30-45岁),预后较原发性胶母为好(中位生存期为7.8个月),其特征性的分子遗传改变为P53突变和17p上的杂合性缺失,而无EGFR基因扩增。
••原发性胶质母细胞瘤:•原发性GBM又称为Ⅱ型GBM ,占老年GBM 病人的大部分(60-90%),平均发病年龄62 岁,中位生存期4.7月,临床病史较短(常小于3个月) ,以前没有较低级别胶质瘤的病史或组织学证据•其特征性分子遗传学改变是EGFR 基因的扩增,而无染色体17p 上的杂合性丢失和/ 或p53 基因突变。
•胶质母细胞瘤组织学特征:•瘤细胞密度高和多形性,分化差,多数核分裂像,微血管增殖和血管内血栓形成,凝固性坏死、栅栏状坏死••巨细胞胶质母细胞瘤:•颅内原发性含巨大而奇异细胞的肿瘤少见, 巨细胞胶质母细胞瘤(giantocellular glioblastoma ) ,也称为怪细胞肉瘤 (monstrocellular sarcoma)。
•文献统计本瘤占中枢神经系统肿瘤的0. 43%~ 0. 85%,该瘤好发于年轻人及儿童,该瘤生长迅速, 常于短期内死亡; 但较多形性胶质母细胞瘤预后稍好,WHO为Ⅳ级•诊断标准:在间变型星形细胞瘤(WHOⅢ级)的基础上出现>50%的巨怪细胞•多量的核分裂像(>5个/10HPF)及大片坏死(地图样坏死),P53强阳性,EGFR(-),Ki -67>25%,EMA、Syn(-)及丰富的网织纤维••胶质肉瘤:•定义:胶质母细胞亚型,具有胶质和间叶组织双向分化的恶性肿瘤,WHOⅣ级•病理诊断要点:具有双向分化成胶质和间叶组织的能力是诊断的关键,必须确定出现肿瘤性的间叶组织成分和网状纤维••大脑胶质瘤病:•大脑胶质瘤病是指弥漫性的胶质肿瘤广泛浸润脑组织,侵及超过三个以上相邻脑叶或解剖结构,常常侵及双侧大脑半球或脑深部灰质,甚至侵及脑干、小脑甚至至脊髓。
•该肿瘤可以为星形细胞源性,但有时也可是少突胶质细胞源性或混和性胶质性肿瘤•镜下:肿瘤细胞弥漫性的浸润大脑半球。
在很多病例中肿瘤细胞显示不分化,因缺乏胞浆而呈裸核细胞,其他的仅有少量的胞浆分化。
•大多大脑胶质瘤病是星形细胞来源的肿瘤,但某些时候病变区也显示少突胶质细胞瘤的特征。
•由于自然屏障的缘故,大脑胶质瘤病也象其他浸润性胶质瘤一样(如纤维型星形细胞瘤及少突胶质细胞瘤)可见些特出的生长方式,如皮层下生长、神经元周生长、纤维束间以及血管周生长等,此并不为大脑胶质瘤病所特有的。
•该病为恶性病变,WHO分级为Ⅲ级。
•该病是诊断有一定难度的独立的疾病,除了组织学外需同时结合影像学一起做出诊断。
••限局性星形细胞肿瘤:•2007年WHO分类包括:毛细胞星形细胞瘤(Ⅰ)、毛粘液型星形细胞瘤(Ⅱ)、室管膜下巨细胞星形细胞瘤瘤(Ⅰ)、多形性黄瘤性细胞瘤(Ⅱ)••毛细胞星形细胞瘤:•毛细胞星形细胞瘤是限局性、生长缓慢的,常伴有囊性变的肿瘤,儿童及青年常见大多呈良性经过,既便行局部切除,患者仍可有较长的生存期•组织学上呈双相生长模式,伴广泛的Rosenthal纤维及嗜酸性颗粒小体(eosinophilic granular bodies (EGB))。
•毛细胞星形细胞瘤的常见位置:视神经,视交叉,下丘脑,丘脑,基底节,大脑半球,小脑及脑干(即位于中线部位)。
脊髓的毛细胞星形细胞瘤少见。
•Ki-67增值指数: 0--3.9%,WHO分级为Ⅰ级•PA术后生存期5年为86-100%,而10年为83%,20年为70%•毛细胞粘液样星形细胞瘤:•是2007年WHO新描述的毛细胞星形细胞瘤的一种特殊类型,其发病年龄、组织学特征与毛细胞星形细胞瘤不全相同•该肿瘤常见于2岁以下儿童,多呈单一的生长模式,较PA具有侵袭性生物学行为大部分病例肿瘤位于视交叉和下视丘部位(即鞍上区)等特殊部位,丘脑、小脑、脑干、颞叶和脊髓也偶有报道。
镜下:肿瘤呈单一形态结构,以粘液背景及梭形细胞围血管中心性排列为特征,缺乏Rosenthal纤维和EGB 。
•肿瘤细胞表达GFAP、Syn、S-100 (+),关于Ki-67阳性细胞指数报道差别较大,从2-20%不等,总的来说,该肿瘤的增值指数要高于PA 。
该肿瘤易局部复发及脑脊液播散,是较PA更具有侵袭性生物学行为的肿瘤,WHO分级为Ⅱ级。
••室管膜下巨细胞性星形细胞瘤:•是发生在室管下区的错构瘤性病变,系细胞在神经胚胎期发育迁移过程中障碍及分化不全所致,是结节硬化综合症(Tuberous Sclerosis Complex 简称TS)病变之一,发病率占TS病人的10%,中位发病年龄13岁。
结节硬化综合症也称作Bournevill氏病,是一种常染色体支配的外显率不高的神经皮肤综合症,包括各种类型的良性肿瘤。
其中有脑的室管膜下巨细胞型星形细胞瘤,心脏的横纹肌瘤及肾脏的血管平滑肌脂肪瘤等。
这种综合症的发生在新生儿中约为万分之一,但却被认为是第二常见的神经皮肤综合症(仅次于神经纤维瘤病)。
室管膜下巨细胞星形细胞瘤多伴发于结节性硬化,肿瘤起源于侧脑室壁,在侧脑室形成肿块,瘤组织内见不规则形状的肥大星形细胞,围绕小血管呈假菊形团结构,细胞核偏位,可见核仁(部分细胞像神经节细胞),免疫组化染色:瘤细胞GFAP+,S-100+,本瘤WHO分级为Ⅰ级,完整切除后,预后良好••多形性黄瘤型星形细胞瘤:•在神经胶质瘤的病理组织学诊断中,肿瘤细胞的多形性常被看作是肿瘤恶性行为的标志。
然而,近年来常有报道,在一些含有黄瘤样细胞的胶质瘤病例中,尽管肿瘤细胞明显的多形性并可见瘤巨细胞,而随访却有一良好的临床经过。
Kepes等将这组具有特殊形态和临床行为的肿瘤称之为多形性黄瘤性星形细胞瘤。
该肿瘤发病率占全部星形细胞肿瘤的1%,常见儿童及青年人。
2/3的病人年龄小于18岁。
但也有个案报道该肿瘤发生在62岁及82岁老人中。
生长部位:98%肿瘤发生在大脑半球的表面,特别常见颞叶的部位。
但发生在小脑,脊髓及视网膜也有报道。
镜下特点•细胞多形性,可见瘤巨细胞,多含脂质的肿瘤细胞,很少核分裂象及坏死,细胞间有丰富的网织纤维及淋巴细胞浸润,多数肿瘤细胞中GFAP染色呈阳性反应。
