脑膜瘤WHO分类
WHOCNS肿瘤分类

WHO中枢神经系统肿瘤分类列表
中枢神经系统肿瘤分类发展情况
●WHO-CNS肿瘤分类1979年公布第一版
●1988、1990两次在休斯敦和苏梨士召开会议进行修改,于1993年发布第二版
●2000年WHO组织21个国家的106位专家,再次修订,并发布第三版
●2007年6月,国际癌症研究机构IARC,根据临床病理学、免疫组化、分子生物学等,与
国际肿瘤分类相接轨,公布第四版
中枢神经系统肿瘤分级标准
●St.Ann-Mayo改良法
●I级,增值指数很低,单纯手术可治愈。
●II级,有一定侵袭性,增值指数不高,但常复发。
●III级,出现间变特征及显著的核分裂相,生存期2-3年。
●IV级,出现血管生成、坏死,生存期明显缩短。
最新标准中中枢神经系统肿瘤共分七大类
●神经上皮组织起源的肿瘤
●颅神经及脊柱旁神经的肿瘤
●脑膜肿瘤
●淋巴造血系统肿瘤
●生殖细胞肿瘤
●鞍区肿瘤
●转移性肿瘤。
2021版中枢神经系统肿瘤WHO分类的概述(六)

2021版中枢神经系统肿瘤WHO分类的概述(六)编者按:第五版中枢神经系统肿瘤WHO分类即将于今年正式出版。
相比于上一版分类,新版分类中一些肿瘤名称及分型发生了较多变化,体现了分子诊断学在中枢神经系统肿瘤分类中的作用。
为了让读者能够及时了解新版分类中的主要变化,91360智慧病理网特推出2021版中枢神经系统肿瘤WHO分类概述的系列文章。
2021版中枢神经系统肿瘤WHO分类的概述(六)3髓母细胞瘤WHO CNS5对髓母细胞瘤建立了4种主要分子组别:WNT-活化型,SHH活化型,3组和4组。
2016分类中包括了WNT和SHH髓母细胞瘤,SHH肿瘤根据TP53状态进行划分(TP53突变和TP53野生型肿瘤具有明显不同的临床病理特征)。
非WNT/非SHH髓母细胞瘤包含了第3组和第4组肿瘤,这些组在WHO CNS5中有代表(表1)。
然而,通过大规模甲基化和转录组分析,在4种主要分子组以下的更细水平上出现了新的亚组:4个SHH亚组和8个非WNT/非SHH髓母细胞瘤亚组。
与髓母细胞瘤的4个主要分子组一样,有些亚组与提供临床价值的临床病理和遗传学特征密切相关,具有诊断、预后或预测价值。
2016 WHO分类中髓母细胞瘤的组织学分类包含了4种形态类型:经典,促纤维增生性/结节性,髓母细胞瘤具有广泛的结节(MBEN)和大细胞/间变性。
这些现已合成一节,作为一个包容肿瘤类型的形态学结构而描述它们,髓母细胞瘤,组织学上定义型。
分子定义的髓母细胞瘤证实与形态学结构密切相关,如所有真正的促纤维增生/结节性髓母细胞瘤和MBENs与SHH分子组一致,大多数为SHH-1和SHH-2亚组。
几乎所有WNT肿瘤具有经典的形态学,大多数为大细胞/间变性肿瘤或者属于SHH-3亚组,或者为Grp3/4亚组2。
4胚胎性肿瘤其他胚胎性肿瘤(如除了髓母细胞瘤外)是AR/RT、具有多层菊形团的胚胎性肿瘤(ETMR)、CNS神经母细胞瘤,FOXR2活化型和具有BCOR内串联重复的CNS肿瘤(ITD,图5)。
什么是非典型脑膜瘤WHO二级
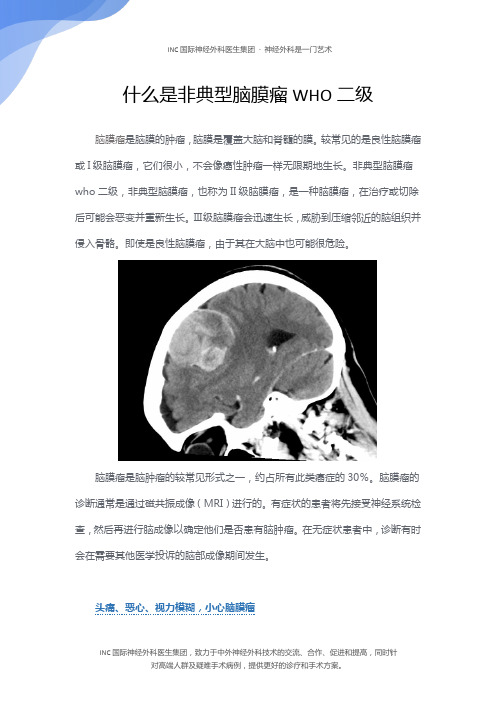
什么是非典型脑膜瘤WHO二级脑膜瘤是脑膜的肿瘤,脑膜是覆盖大脑和脊髓的膜。
较常见的是良性脑膜瘤或I级脑膜瘤,它们很小,不会像癌性肿瘤一样无限期地生长。
非典型脑膜瘤who二级,非典型脑膜瘤,也称为II级脑膜瘤,是一种脑膜瘤,在治疗或切除后可能会恶变并重新生长。
Ⅲ级脑膜瘤会迅速生长,威胁到压缩邻近的脑组织并侵入骨骼。
即使是良性脑膜瘤,由于其在大脑中也可能很危险。
脑膜瘤是脑肿瘤的较常见形式之一,约占所有此类癌症的30%。
脑膜瘤的诊断通常是通过磁共振成像(MRI)进行的。
有症状的患者将先接受神经系统检查,然后再进行脑成像以确定他们是否患有脑肿瘤。
在无症状患者中,诊断有时会在需要其他医学投诉的脑部成像期间发生。
头痛、恶心、视力模糊,小心脑膜瘤有症状的患者通常具有非典型或恶性变种。
他们报告神经系统症状,例如头痛,癫痫发作,感觉丧失,恶心,视力模糊和对光敏感。
它们几乎可以在神经系统中的任何地方发育,但是大多数脑膜瘤发生在头部,通常在脑干,颅底,静脉窦或视神经鞘附近。
非典型脑膜瘤多见于中年以上妇女,少见于儿童。
男性很少见到脊髓型脑膜瘤。
它们的生长速度快于I级肿瘤,但生长速度不及明显的恶性肿瘤。
II级脑膜瘤占总发病率的不到10%。
恶性II级病例约占2%。
非典型脑膜瘤who二级即使手术复发率也很高非典型脑膜瘤可能需要治疗以防止进一步增长。
通常将导致患者症状的任何肿瘤视为恶性的。
治疗包括手术切除和后续放射治疗以杀死剩余的肿瘤细胞。
治疗的选择在于肿瘤的生长,对脑组织,患者年龄和健康的当前和未来风险以及手术的可能后果,例如感染或脑水肿。
有时,放射线和手术的电击可能比肿瘤缓慢生长所带来的风险更大。
例如,在没有快速增长的肿瘤的老年患者中,经常优选定期观察作为治疗方法,因为手术可能比肿瘤本身具有更多威胁生命的并发症。
如果已通过外科手术切除,I级肿瘤很少复发,但非典型脑膜瘤的复发风险更高。
手术切除率决定着复发率的高低脑膜瘤既接受颈外动脉系统如脑膜动脉、板障血管供血,又接受颈内动脉系统如大脑前动脉及大脑中动脉供血,或椎-基底动脉系统的分支供血,故血供非常丰富。
第五版 WHO神经肿瘤分类体系简介

NF2,MYCN
髓母细胞瘤,
WNT激活的CTNNB1,APC
髓母细胞瘤, SHH激活的
TP53,PTCH1,SUFU,SMO,MYCN,GLI2(甲基组)
髓母细胞瘤, 非WNT/非SHH-
MYC,MYCN,PRDM6,KDM6A(甲基组)
非典型畸胎样/横纹肌样肿瘤
MARCB1、SMARCA4
具有多层花环的胚胎肿瘤
松果体肿瘤 松果体细胞瘤 中分化松果体实质瘤 松果母细胞瘤 松果体区乳头状瘤 松果体区促结缔组织增生性粘液样瘤,SMARCB1突变
颅及椎旁神经肿瘤 神经鞘瘤 神经纤维瘤 神经周围瘤 混合神经鞘瘤 恶性黑色素性神经鞘瘤 恶性周围神经鞘瘤 副神经节瘤
脑膜瘤 脑膜瘤
间叶性非脑膜上皮肿瘤 软组织肿瘤 成纤维细胞和成肌细胞肿瘤 孤立性纤维瘤 血管肿瘤 血管瘤和血管畸形 血管母细胞瘤 骨骼肌肿瘤 横纹肌肉瘤 不确定微分 颅内间质瘤,FET-CREB融合阳性 CIC重排肉瘤 原发性颅内肉瘤,DICER1突变型 尤文肉瘤
C19MC,DICER1
中枢神经系统神经母细胞瘤,FOXR2激活的
FOXR2
中枢神经系统肿瘤伴BCOR内部串联重复
BCOR
松果体区促结缔组织增生性粘液样瘤,SMARCB1突变型
SMARCB1
脑膜瘤
NF2, AKT1, TRAF7, SMO, PIK3CA; KLF4, SMARCE1, BAP1 in subtypes; H3K27me3;
脑和脊髓实质转移 脑膜转移
胚胎发育不良性神经上皮肿瘤
GFR1
具有少突胶质细胞瘤样特征和核团的弥漫性神经胶质瘤
染色体14,(甲基组)
分子特征
乳头状神经胶质瘤
WHO2013软组织肿瘤分类

脂肪细胞肿瘤(adipocytic tumours)良性脂肪瘤(lipoma)脂肪瘤病(lipomatosis)神经脂肪瘤病(lipomatosis of nerve)脂肪母细胞瘤(lipoblastoma)/脂肪母细胞瘤病(lipoblastomatosis)血管脂肪瘤(angiolipoma)平滑肌脂肪瘤(myolipoma)软骨样脂肪瘤(chondroid lipoma)肾外血管平滑肌脂肪瘤(extrarenal angiomyolipoma)肾上腺外髓性脂肪瘤(extra-adrenal myelolipoma)梭形细胞/ 多形性脂肪瘤(spindle/pleomorphic lipoma)冬眠瘤(hibernoma)中间性(局部侵袭性)非典型脂肪瘤性肿瘤(atypical lipomatous tumour)/ 分化好的脂肪肉瘤(well differetiated liposarcoma)恶性去分化脂肪肉瘤(dedifferentiated liposarcoma)粘液样脂肪肉瘤(myxoid liposarcoma)多形性脂肪肉瘤(pleomorphic liposarcoma)混合型脂肪肉瘤(mixed-type liposarcoma)脂肪肉瘤,无其它特异性(liposarcoma,not otherwise specified)纤维母细胞/肌纤维母细胞肿瘤(fibroblastic/myofibroblastic tumours)良性结节性筋膜炎(nodular fasciitis)增生性筋膜炎(proliferative fasciitis)增生性肌炎(proliferative myositis)骨化性肌炎(myositis ossificans)指(趾)纤维骨性假瘤(fibro-osseous pseudotumour of digits)缺血性筋膜炎(ischaemic fasciitis)弹力纤维瘤(elastofibroma)婴儿纤维性错构瘤(fibrous hamartoma of infancy)颈纤维瘤病(fibromatosis colli)幼年性透明性纤维瘤病(juvenile hyaline fibromatosis)包涵体纤维瘤病(inclusion body fibromatosis)腱鞘纤维瘤(fibroma of tendon sheath)纤维组织增生性纤维母细胞瘤(desmoplastic fibroblastoma)乳腺型肌纤维母细胞瘤(mammary-type myo fibroblastoma钙化性腱膜纤维瘤(calcifying aponeurotic fibroma)血管肌纤维母细胞瘤(angiomyo fibroblastoma)细胞性血管纤维瘤(cellular angiofibroma)项型纤维瘤(nuchal-type fibroma)Gardner纤维瘤(Gardner fibroma)钙化性纤维性肿瘤(calcifying fibrous tumour)中间性(局部侵袭性)掌/跖纤维瘤病(palmar/plantar fibromatoses)韧带样型纤维瘤病(desmoid-type fibromatoses)脂肪纤维瘤病(lipofibromatosis)巨细胞纤维母细胞瘤(giant cell fibroblastoma)中间性(偶见转移性)隆突性皮肤纤维肉瘤纤维肉瘤样隆突性皮肤纤维肉瘤色素性隆突性皮肤纤维肉瘤孤立性纤维性肿瘤(solitary fibrous tumour)恶性孤立性纤维性肿瘤(solitary fibrous tumour,malignant)炎性肌纤维母细胞性肿瘤(inflammatory myofibroblastic tumour)低级别肌纤维母细胞肉瘤(low grade myofibroblastic sarcoma)粘液样炎性纤维母细胞肉瘤(myxoinflammatory fibroblastic sarcoma)/非典型性粘液样炎性纤维母细胞肿瘤(atipical myxoinflammatory fibroblastic tumor)婴儿纤维肉瘤(infantile fibrosarcoma)恶性成人纤维肉瘤(adult fibrosarcoma)粘液纤维肉瘤(myxofibrosarcoma)低级别纤维粘液样肉瘤(low grade fibromyxoid sarcoma)透明性梭形细胞肿瘤(hyalinizing spindle cell tumour)硬化性上皮样纤维肉瘤(sclerosing epithelioid fibrosarcoma)所谓的纤维组织细胞性肿瘤(so-called fibrohistiocytic tumours)良性腱鞘巨细胞肿瘤(tenosynovial giant cell tumour)局限型(localized type)弥漫型(diffuse type)恶性(malignant)深部良性纤维组织细胞瘤(deep benign fibrous histiocytoma)中间性(偶见转移性)丛状纤维组织细胞肿瘤(plexiform fibrohistiocyticv tumour)软组织巨细胞肿瘤(giant cell tumour of soft tissues)平滑肌肿瘤(smooth muscle tumours)良性深部平滑肌瘤(deep leiomyoma)恶性平滑肌肉瘤(leiomyosarcoma)(不包括皮肤)周细胞(血管周细胞)肿瘤(pericytic(perivascular) tumoues)血管球瘤(和变型)(glomus tumour and variants)血管球血管瘤病(glomangiomatosis)恶性血管球瘤(malignant glomus tumour)肌周细胞瘤(myopericytoma)肌纤维瘤(myofibroma肌纤维瘤病(myofibromatosis)血管平滑肌瘤(angioleiomyoma)骨骼肌肿瘤(skeletal muscle tumours)良性横纹肌瘤(rhabdomyoma)成人型(adult type)胎儿型(fetal type)生殖道型(genital type)恶性胚胎性横纹肌肉瘤(embryonal rhabdomyosarcoma)(包括葡萄簇状、间变性)腺泡状横纹肌肉瘤(alveolar rhabdomyosarcoma)(包括实性、间变性)多形性横纹肌肉瘤(pleomorphic rhabdomyosarcoma)梭形细胞/硬化性横纹肌肉瘤(spindle cell/sclerosing rhabdomyosarcoma)脉管肿瘤(vascular tumours)良性血管瘤(haemangiomas)滑膜(synovial)静脉性(venous)动静脉性(arteriovenous)肌内(intramuscular)上皮样血管瘤(epithelioid haemangioma)血管瘤病(angiomatosis)淋巴管瘤(lymphangioma)中间性(局部侵袭性)卡波西样血管内皮瘤(kaposiform haemangioendothelioma)中间性(偶见转移性)网状血管内皮瘤(retiform haemangioendothelioma)淋巴管内乳头状内皮瘤(papillary intralymphatic angioendothelioma)组合性血管内皮瘤(composite haemangioendothelioma)假肌源性(上皮样肉瘤样)血管内皮瘤(Pseudomyogenic (Epithelioid sarcoma-like)haemangioendothelioma)卡波西肉瘤(kaposi sarcoma)恶性上皮样血管内皮瘤(epithelioid haemangioendothelioma)软组织血管肉瘤(angiosarcoma of soft tissue)软骨-骨肿瘤(chondro-osseous tumours)软组织软骨瘤(soft tissue chondroma)骨外间叶性软骨肉瘤(extraskeletal mesenchymal chondrosarcoma)骨外骨肉瘤(extraskeletal osteosarcoma)胃肠道间质肿瘤(gastrointestinal stromal tumors)良性胃肠道间质瘤(benign gastrointestinal stromal tumor)胃肠道间质瘤,不能确定恶性潜能(gastrointestinal stromal tumor,uncertain malignant potential)恶性胃肠间质瘤(gastrointestinal stromal tumor,malignant)神经鞘膜肿瘤(nerve sheath tumours)良性神经鞘瘤(及其变型)(Schwannoma(including variants))色素性神经鞘瘤(melanotic Schwannoma)神经纤维瘤(及其变型)(neurofibroma(including variants))丛状神经纤维瘤(plexiform neurofibroma)神经束膜瘤(perineurioma)恶性神经束膜瘤(malignant perineurioma)颗粒细胞瘤(granular cell tumour)皮肤神经鞘粘液瘤(dermal nerve sheath myxoma)孤立性局限性神经瘤(solitary circumscribed neuroma)异位脑膜瘤(ectopic meningioma)鼻神经胶质异位(nasal glial heterotopia)良性蝾螈瘤(benign Triton tumour)混杂性神经鞘肿瘤(Hybrid nerve sheath tumours)恶性恶性外周神经鞘膜瘤(malignant peripheral nerve sheath tumour)上皮样恶性外周神经鞘膜瘤(epithelioid malignant peripheral nerve sheath tumour)恶性蝾螈瘤(malignant Triton tumour)恶性颗粒细胞瘤(malignant granular cell tumour)间叶瘤(ectomesenchymoma)不能确定分化的肿瘤(tumours of uncertain differentiation)良性肢端纤维粘液瘤(acral fibromyxoma)肌内粘液瘤(包括细胞性变型)(intramuscular myxoma,including cellular variant )关节旁粘液瘤(juxta-articular myxoma)深部(“侵袭性”)血管粘液瘤(deep (‘aggressive’) angiomyxoma)多形性透明变性血管扩张性肿瘤(pleomorphic hyalinizing angiectatic tumour)异位错构瘤性胸腺瘤(ectopic haemartomatous thymoma)中间性(局部侵袭性)含铁血黄素沉着性纤维组织细胞脂肪瘤性肿瘤(hemosiderotic fibrohistiocytic lipomatous tumor)中间性(偶见转移性)非典型性纤维黄色瘤(atypical fibroxanthoma)血管瘤样纤维组织细胞瘤(angiomatoid fibrous histocytoma)骨化性纤维粘液样肿瘤(ossifying fibromyxoid tumour)恶性骨化性纤维粘液样肿瘤(ossifying fibromyxoid tumour,malignant)混合瘤,非特殊性(mixed tumour,NOS)恶性混合瘤,非特殊性,(mixed tumour NOS,malignant)肌上皮瘤(myoepithelioma)高磷酸盐尿性间叶组织肿瘤,良性(phosphaturic mesenchymal tumour,benign)高磷酸盐尿性间叶组织肿瘤,恶性(phosphaturic mesenchymal tumour,malignant)滑膜肉瘤,非特殊性(synovial sarcoma NOS)滑膜肉瘤,梭形细胞型(synovial sarcoma,spindle cell)滑膜肉瘤,双相分化(synovial sarcoma,biphasic)上皮样肉瘤(epithelioid sarcoma)腺泡状软组织肉瘤(alveolar soft-part sarcoma)软组织透明细胞肉瘤(clear cell sarcoma of soft tissue)骨外粘液样软骨肉瘤(extraskeletal myxoid chondrosarcoma)骨外尤文肿瘤(extraskeletal Ewing sarcoma)促纤维组织增生性小圆细胞肿瘤(desmoplastic small round cell tumour)肾外横纹样肿瘤(extra-renal rhabdoid tumour)恶性间叶瘤(malignant mesenchymoma)具有血管周上皮样细胞分化的肿瘤(neoplasms with perivascular epithelioid cell differentiation,PEComa)良性具有血管周上皮样细胞分化的肿瘤(PECOma NOS,benign)恶性具有血管周上皮样细胞分化的肿瘤(PECOma NOS,malignant)血管内膜肉瘤(intimal sarcoma)未分化/不能分类的肉瘤Undifferentiated/Unclassified Sarcomas未分化梭形细胞肉瘤(Undifferentiated spindle cell sarcoma)未分化多形性肉瘤(Undifferentiated pleomorphic sarcoma)未分化圆形细胞肉瘤(Undifferentiated round cell sarcoma)未分化上皮样肉瘤(Undifferentiated epithelioid cell sarcoma)未分化肉瘤,非特殊性(Undifferentiated sarcoma NOS)。
脑膜瘤临床诊疗指南

脑膜瘤临床诊疗指南一、流行病学1.脑膜瘤是指起源于蛛网膜内皮细胞的肿瘤。
大部分为良性。
占颅内肿瘤的15〜24%,椎管内肿瘤22~43%;男女比例约为1:2;幕上较幕下多见,约为8:12.病因一尚不明确:①病毒感染:DNA病毒可能在脑膜瘤发生上起一些作用,但确切因果关系仍有待阐明。
②放射线:可通过直接或间接机制损伤DNA,导致肿瘤发生;③外伤:观点不统一;④遗传因素:22号染色体长臂上抑癌基因的缺失;⑤激素和生长因子受体:存在较大争议。
二、病理分型迄今未统一。
WH0将其分为3级。
I级为良性脑膜瘤, Ⅱ级为不典型胶质瘤,Ⅲ级为恶性(间变性)脑膜瘤。
2000年WHO关于脑膜瘤的分型(根据脑膜瘤复发倾向和侵袭性)三、诊断——临床症状+影像学资料(一)临床表现:病程一般较长,许多患者主要表现为不同程度的头痛、癫痫、精神障碍,部分患者因头外伤或其他原因,经头颅CT 检查偶然发现。
可伴有颅内高压症状及局灶神经功能缺损。
可见于任何颅内部位。
(二)影像学检查(1)X线平片:较少应用:①高颅压表现;②肿瘤钙化,见于砂粒型;③局部颅骨增生或破坏;④板障静脉增粗和增多,脑膜动脉沟增粗,棘孔可扩大。
(2)CT:重要方法:①瘤呈圆形或分叶状或扁平状, 边界清晰;②密度均匀呈等或偏高密度;③增强后密度均匀增高;④瘤内钙化多均匀,但可不规则;⑤局部颅骨可增生或破坏;⑥在肿瘤附近有不增强的低密度带,提示水肿、囊变。
(3)MRI:主要诊断方法:①以硬脑膜为其基底;②T1加权多为高信号,T2加权上,肿瘤呈低至高信号;③在T1和T2加权上常可见肿瘤与脑组织之间一低信号界面,代表受压的蛛网膜或静脉丛;④T2加权可清晰显示瘤周水肿;⑤脑膜尾征:反映该处硬脑膜的通透性增大,并不是肿瘤浸润。
(4)特殊MRI检查方法:①MRV:明确肿瘤和静脉窦的关系;②MRA:明确肿瘤和周围动脉的关系;③MRS:典型表现为丙氨酸峰升高,对于鉴别诊断有一定价值;④DWI:有助于明确瘤周水肿及肿瘤是否侵犯正常脑组织。
脑膜瘤病理分级诊断标准

脑膜瘤病理分级诊断标准全文共四篇示例,供读者参考第一篇示例:脑膜瘤是一种源自脑膜组织的恶性肿瘤。
脑膜瘤病理分级诊断是确定脑膜瘤恶性程度的重要方法,有助于指导治疗策略和预后评估。
目前,国际上广泛应用的是世界卫生组织(WHO)制定的脑膜瘤病理分级诊断标准,该标准根据肿瘤组织的形态特征和分子生物学特征将脑膜瘤分为不同级别。
根据WHO的分类标准,脑膜瘤可以分为三个级别:1. I级脑膜瘤:多数为良性脑膜瘤,生长缓慢,对周围组织的浸润较少。
通常手术切除后预后良好。
2. II级脑膜瘤:为低度恶性脑膜瘤,生长速度较快,有一定的浸润性。
手术切除后容易复发,可能需要放疗或化疗。
3. III级脑膜瘤:为高度恶性脑膜瘤,生长迅速,浸润性强。
预后较差,常常复发并发展成IV级脑膜瘤。
对于脑膜瘤的病理分级诊断,除了根据组织形态特征来划分病理级别外,分子生物学标记也越来越被重视。
脑膜瘤中有一些与预后相关的特异基因变异,如1p/19q共略、IDH基因突变等,这些基因标记对于预后评估和治疗策略的选择都具有重要的意义。
脑膜瘤病理分级诊断对于指导临床治疗至关重要。
对于I级和II级脑膜瘤,手术切除是首选治疗方法,但对于III级和IV级脑膜瘤,手术切除后通常需要辅助放疗或化疗。
分子生物学标记的检测也为临床治疗提供了更为精准的依据,有助于制定个性化的治疗方案,提高患者的生存率和生存质量。
在脑膜瘤的治疗过程中,病理分级诊断的重要性不言而喻。
通过准确判断脑膜瘤的恶性程度,医生可以合理选择治疗方案,提高治疗效果,减少患者的痛苦。
临床医生和病理医生需要加强病理分级诊断的学习和实践,提高对脑膜瘤病理特征的识别和判断能力,为患者提供更好的治疗服务。
第二篇示例:脑膜瘤是一种常见的颅内肿瘤,多起源于脑膜,由于其位置靠近大脑和脑干,因此治疗起来常常较为困难。
脑膜瘤是一种潜在的致命危险,并且其具有良性和恶性之分。
目前,对于脑膜瘤的病理分级诊断标准已经有了较为明确的规定,下面我们就来了解一下。
who脑膜瘤病理分级标准_解释说明以及概述

who脑膜瘤病理分级标准解释说明以及概述1. 引言1.1 概述脑膜瘤是一种常见的颅内肿瘤,起源于脑膜组织,通常无法通过体格检查诊断。
为了更好地评估和治疗脑膜瘤,国际上出现了多种病理分级标准,其中最为广泛使用的是WHO(World Health Organization)的脑膜瘤病理分级标准。
本文着重介绍和探讨WHO脑膜瘤病理分级标准,以帮助医学界更全面地了解这一标准的解释和说明。
文章将对该标准的概述、背景发展、详细解析进行阐述,并对其评价、局限性以及未来的发展方向进行讨论。
通过本文的阐述,旨在提供关于WHO脑膜瘤病理分级标准的全面认识和理解。
1.2 文章结构本文主要包括以下部分:引言、WHO脑膜瘤病理分级标准解释和说明、详细解析、结论与讨论以及结束语。
下面将逐一介绍每个部分所涵盖的内容。
1.3 目的本文的目的是全面介绍WHO脑膜瘤病理分级标准,并对其进行解释和说明。
通过对该标准的详细解析,旨在提供医学界一个清晰的了解和使用指南。
此外,本文还将对该标准的背景和发展历程进行回顾,并针对其局限性展开讨论。
最后,文章将总结观察结果并展望未来的发展方向,以促进脑膜瘤的诊断和治疗水平不断提高。
以上是我为您撰写的“1. 引言”部分的内容,请参考填入您的文章中。
如果需要其他部分或有任何补充或修改要求,请随时告知。
2. who脑膜瘤病理分级标准解释和说明2.1 脑膜瘤简介脑膜瘤是一种源于脑膜组织的肿瘤,通常表现为颅内肿块。
该肿瘤可分为不同的等级,这些等级根据其细胞学特征、生物学行为和预后来确定。
2.2 病理分级标准概述WHO(世界卫生组织)制定了关于脑膜瘤分类和分级的国际标准。
该标准将脑膜瘤按其组织类型和细胞学特征进行分类,并将其划分为四个等级:Grade I(一级)、Grade II(二级)、Grade III(三级)和Grade IV(四级)。
这些等级反映了不同程度的恶性程度和生长速率。
2.3 分级标准的背景和发展历程WHO的脑膜瘤分类系统最早出现在1979年,并于2007年进行了最新修订。
中枢神经系统肿瘤的WHO分类

中枢神经系统肿瘤的WHO分类(1993)1.神经上皮组织肿瘤(Tumours of neuroepitheLlial tissue)1.1 星形细胞肿瘤(Astrocytic tumor)1.1.1 星形细胞癌(Astrocytoma)1.1.1.1 变型(variants) :纤维型(Fibrillary)1.1.1.2原浆型(Protoplastnic)1.1.1.3肥胖细胞型(gernistocytic)1.1.2 间变性(恶性)星形细胞瘤【Anaplasic(malignant)astrocytoma】1.1.3 胶质母细胞细胞瘤(glioblastoma)1.1.3.1 变型(variants),巨细胞胶质母细胞瘤(giant cell glioblastoma)1.1.3.2 胶质肉瘤(gliosacoma)1.1.4 毛细胞型星形细胞瘤(Pilocytic astrocytoma)1.1.5 多形性黄色星形细胞瘤(Pleomorphic xanthoastrocytoma)1.1.6 室管膜下巨细胞星形细胞瘤(结节性硬化)【subependy ma]E giant cell astrcytomama(Tuberous sclerosIs)1.2少突胶质细胞肿瘤(Oligodendroglial tumours)1.2.1少突胶质瘤(Oligodendroglioma)1.2.2 间变性(恶性}少突胶质瘤【Anaplastic(malignant)oligodendroglioma】1.3 室管膜肿瘤(EpendymaL tumours)1.3.1 室管膜瘤(ependymomal)1.3.1.1 变型(variants):J细胞型(Cellular)1.3.1.2 乳头型(papillary)1.3.1.3 透明细胞型(Clear cell )1.3.2 间变性(恶性l室管膜瘤[Anaplastic(malignant)ependymoma]1.3.3 粘液乳头状室管膜瘤(Myxopapillary ependymoma)1.3.4 室管膜下瘤(Snbependymoma)1.4 混合性胶质瘤(Mixed gliomas)1.4.1 少突星形细胞瘤(Oligo—astroeytoma)1.4.2 间变性(恶性)少突星形细胞瘤【Anaplastic(malignant)olio—astrocytoma】1.4.3 其他(other)1.5 脉络丛肿瘤(Choroid plexus tumours)1.5.1 脉络丛乳头状瘤(Choroid plexus papilloma)1.5.2 脉络丛癌(Choroid plexus carcinoma)1.6来源未定的神经上皮肿瘤(N enroepithelial tumonrs of uncertain origin)1.6.1星形母细胞瘤(Astroblastoma)1.6.2 极性成胶质细胞瘤(polar spongioblastomal)1.6.3 大脑胶质瘤病(gliomatosis cerebri)1.7神经元和混台性神经元一神经胶质肿瘤(neuronal and mixed neuronal-glial tomours)1.7.1节细胞瘤(Gangliocytoma)1.7.2 小脑发育不良性节细胞瘤(Lhermhtte-doclos)【dysplastic gangliocytoma of cerebellum(ehermhtte-doclos) )】1.7.3 多纤维性婴儿节细胞腔质瘤(Desmoplastic infantile ganglioglioma)1.7.4 胚胎发育不良性神经上皮瘤(Dysernbryoplastic neuroepithelial tumour)1.7.5 节细胞脏质瘤(Gang]ioglioma)1.7.6 间变性(恶性)节细胞胶质瘤【Anaplastic(malignant) ganglioglioma]1.7.7 中央性神经细胞瘤(Central neurocytoma)1.7.8 终丝副神经节瘤(paraganglioma of the filum terminale)1.7.9 嗅神经母细胞瘤(感觉性神经母细胞瘤)【Olfactory neuoblastoma(aestbesioneuroblastoma)】1.7.9.1 变型(Variant}:嗅神经上皮瘤(Olfactory neuroepithelioma )1.8松果体实质肿瘤(Pineal parenchyma]tumours)1.8.1松果体细胞瘤(Fineoeytoma)1.8.2松果体母细胞瘤(Pineoblastoma)1.8.3 松果体细胞与松果体母细胞混合癌(Mixed/transitional pineal tumours)1.9胚胎性肿瘤(Embryonal tumours)1.9.1髓上皮瘤(Medulloeplthelioma )1.9.2神经母细胞瘤neurobiastoma)1.9.2.1 变型(V ariant):节细胞神经母细胞瘤(Gangli oneuroblastoma)1.9.3 室管膜母细胞瘤(Ependymoblastoma)1.9.4 原始神经外胚层肿瘤(PNET)【Primitive neuroectodermal tumours(PNETs)】1.9.4.1 髓母细胞瘤(M ulloblastoma)1.9.4.1.1 变型( variants ):多纤维性髓母细胞瘤(Desmoplastie medulloblastoma)1.9.4.1.2 肌母髓母细胞瘤(Mednllomvoblastoma)1.9.4.1.3 黑素性髓母细胞瘤(Mel anotic medulloblastoma)2.脑神经及脊神经的肿瘤(Tumours of cranial and spinal nerves)2.1 施万瘤(神经鞘膜瘤,神经瘤)【Schwannomal(nenrilernmoma,neurimomal)2.1.1.1 变型(Variants):细胞型(CeLLuLar)2.1.1.2 丛状型(Plexiform)2.1.1.3 黑素型【Melanoticl2.2 神经纤维瘤(eurofihromal)2.2.1 局限型(孤立型)[circumseribed(silitary)】2.2.2 丛状型 (pleniform )2.3 恶性周围神经鞘膜肿瘤(神经源性肉瘤、间变性神经纤维瘤、恶性施万瘤”)【Malignant peripheral nervesheath tumour(MPNST)(Neurogenic sarcoma 、Anaplastic neurofihroma “Malignant schwannoma”)]2.3.1.1 娈型(Variants):上皮样型(Epithelioid)2.3.1.2 伴有问质和(或)上皮分化的MPNSTl(MPNST with divergent mesenehymal and/or epithelial differentiation )2.3.1.3 黑素瘤(Melanotic)3. 脑(脊)膜肿瘤(Tumours of the veninges )3.1 脑(肯】膜上皮细胞肿瘤(Tumours of mening othelial cells J3.1.1 脑(肯j膜瘤(Meningioma1)3.1.1.1 变型(varlants):脑膜上皮型(Meningothelial)3.1.1.2 纤维型 [Fib rou s (Fibrobl astic)]¨3.1.1.3 移行型(混合型)【Transitional(mixed)】3.1.1.4 砂粒型(Psammomatours)3.1.1.5 血管瘤型(Angiomatous)3.1.1.6 徽囊型(Microcystic)3.1.1.7 分泌型(Secretory)3.1.1.8 透明细胞型(Clear cell J3.1.1.9 脊索样型(Chordoul)3.1.1.10 淋巴浆细胞型(Lymphoplasmacyte-rich)3.1.1.11 化生型(Metaplastic)3.1.2 非典型性脑膜瘤(Atypical meningioma)3.1.3 乳头状脑膜瘤(Papillary meningioma)3.1.4 问变性(恶性)脑膜瘤[Anaplastic(Malignabt)meningeoma]3.2 脑膜间质非脑膜上皮细胞肿瘤(Meseuechymal,nonmeneningothelial tumour0良性肿瘤(benign neoplasmas)3.2.1 骨软骨瘤(Osteocartilaginous tumours)3.2.2 脂肪瘤(lipomal)3.2.3 纤维组织细胞瘤(Fibrous histiocytoma)3.2.4 其他(others)3.2.5 血管外皮细胞瘤(Homangiopericytomal)3.2.6 软骨肉瘤(Chondrosareoma)3.2.6.1 变型l(Variant ):间质性软骨肉瘤(Mesenchymal chondrnsarcoma)3.2.7 恶性纤维组织细胞瘤{Malig nant fibrous histrocytoma)3.2.8 横纹肌肉瘤(Rhabdomyosarcoma)3.2.9 脑膜肉瘤病(meningeal sarcomatosia)3.2.10 其他(Other)3.3 原发性黑素细胞病变(Primary melanoeytic lesions)3.3.1 弥漫性黑素细胞增生症l(Diffuse melanosis)3.3.2 黑素细胞瘤(Melanneocytoma)3.3.3 恶性黑素瘤(Malignant melanoma)3.3.3.1 变型(Variant):脑膜黑索瘤病(Meningeal melanomatosis)3.4组织来源未定的肿宿(Tumours of uncertain histogenesis)3.4.1血管母细胞瘤{毛细血管性血管母细胞瘤)[Haemangioblastoma(Capillaryhaemangioblastoma)]3.淋巴瘤和造血系统肿瘤(Lymphomas and Haemopoietic Neoplasms)4.1恶性淋巴瘤fMalignant eymphomas)4.2浆细胞瘤(Plasmaeytoma)4.3粒细胞肉瘤(Granulocytic sarcoma)4.4其他(others)5. 生殖细胞肿瘤(Germ Cell Tumours)5.1 牛殖细咆瘤(Germlnoma5.2 胚胎性癌(Embryonal carcinoma)5.3 卵黄囊瘸(内胚窦瘤)【Yolk sarcomar(Endoderreal sinus tumour)]5.4 绒毛膜癌(Choriateareinoma)5.5 畸胎瘤(teratoma)5.5.1 未成熟型(inmature)5.5.2 成熟型(mature)5.5.3 畸脑瘤恶变(teratoma with malignant transformation)5.6混台性生殖细胞瘤(Mixed germ cell tumours)6.囊肿及肿瘤样病变 (Cysts and Tumour—like Lesions)6.1颅颊裂囊肿(Rathke elett cyst)6.2表皮样囊肿(Epidermoid cyst)6.3皮样囊肿(dermoid cyst)6.4第二脑室胶样囊肿(colloid cyst of the third ventricle)6.5 肠源性囊肿(Enterogenous cyst)6.6 神经胶质囊肿(Neuroglial cyst)6.7 颗粒细胞瘤(迷芽瘤,垂体细胞瘤)[Granular ceil Yentricle(Choristoma,Pituieytomal0) 6.8 下丘脑神经元性错构瘤(Hypothalamic neuronal hamartoma)6.9 鼻胶质异位( Nasal glial heterotopia)7.鞍区肿瘤(Tumours of the Sellar Region)7.1垂体腺瘤(pituitary adenoma)7.2垂体腺癌(Pituitary carcinoma)7.3颅咽管瘤(craniopharyngioma)7.3.1 变型(Variants):牙蚰质型(Adamantinomatous7.3.2 乳头状型(Papillary)8.局部侵犯性肿瘤(Local Extensions from Regional tumour)8.1副神经节瘤(化学感觉器瘤)【Paraganglioma(chemodecttoma)】8.2脊索瘤(chordoma)8.3 软骨瘤(chondroma)软骨肉瘤(Chondrosarcoma)8.3各种癌肿(carcinoma)9.转移性肿瘤(Melastatle T umours)10. 未分娄的肿瘤(Unclassifted T umour)表3 世界卫生组织神经系统肿瘤的分类(2000年)神经上皮组织肿癌(Tt.NdOORS OF曼形细胞肿糟{ strocvtic tumcum)TISSUE孙漫性星形细胞瘤9400/3(Difu⋯ r0cvtoma 9400/3)纤维型星形细胞瘤9400/3(Fib⋯ill troe~10ma 9400/3 J原浆型星形细胞喧9410/3【Protoplasmie a~tl'o⋯to a 9410/3/肥胖细胞型星形细胞瘤94I1/3lGemi o⋯ti asI r0㈣to a 9411,3 J同变性星形细胞瘤9401/3IAnaplaslle asI roeytom&9401/3)胶质母细胞瘤9440/3(Glioblast0ma 9440/3 J巨细胞胶质母细胞瘤9441/3(Giant cel ]ioblast⋯ 9441/3)胶质肉瘤9442/3【Gli~ r⋯ a 9442/3)毛细胞型星形细胞喧 2l/l(Pi]ocyti⋯ I r0cv_0ma 942l/l J多形性黄色星形细胞喧9424/3lPIeomorphi⋯⋯th tro toma 9424/'3)室管膜下巨细胞星形细胞瘤9384/1fSubependYreal£iant cel⋯tro to 9384/1)少突腔质细胞肿癌{OI‘g0dend glial lumours)步突胶贡瘤9450/3(Oligodend roglioma 9450/3)问变性少突胶质瘤9451/3(Anaplastic 0】 g。
WHO中枢神经系统肿瘤分类总结

WHO中枢神经系统肿瘤分类总结中枢神经系统肿瘤是一类严重的疾病,它们可以发生在脑、脊髓和周围神经系统中。
对于这些肿瘤的分类和管理,世界卫生组织(WHO)制定了一套全面的分类标准。
本文将深入探讨这些分类,并总结每种类型的特点、病因、发病率、临床表现、诊断方法和预后评估。
中枢神经系统肿瘤分类根据世界卫生组织的分类标准,中枢神经系统肿瘤主要分为以下几类:胶质瘤:这是最常见的脑肿瘤,可以分为低级别(如胶质母细胞瘤)和高级别(如间变性胶质瘤)两种类型。
这些肿瘤通常起源于神经胶质细胞,并且可能在脑的各个部位发生。
神经元和混合神经元-胶质肿瘤:这类肿瘤包括各种神经元和混合神经元-胶质成分的肿瘤,例如神经节细胞瘤、室管膜瘤等。
这些肿瘤通常发生在脑和脊髓的不同部位。
垂体腺瘤:垂体腺瘤起源于垂体腺,这是一种位于大脑底部的内分泌器官。
这类肿瘤可以分为多种类型,包括功能性肿瘤(如泌乳素瘤、生长激素瘤等)和非功能性肿瘤。
松果体肿瘤:松果体位于大脑的后上部,松果体肿瘤可以是恶性的也可以是良性的。
这类肿瘤通常比较罕见。
颅底肿瘤:颅底肿瘤可以发生在头骨和脑的交界处,包括良性和恶性肿瘤。
这类肿瘤通常需要多学科联合治疗。
临床表现和诊断中枢神经系统肿瘤的症状取决于肿瘤的类型和位置。
一些常见的症状包括头痛、视力障碍、感觉异常、运动障碍等。
对于这些症状,医生通常会进行一系列检查,例如CT、MRI等影像学检查,以及血液检查和病理活检等。
随着医疗技术的不断进步,越来越多的新技术和治疗方法被应用于中枢神经系统肿瘤的诊断和治疗中。
例如,免疫治疗和基因治疗等新型治疗方法已经在临床试验中显示出令人鼓舞的结果。
一些新的影像学技术也为医生提供了更准确的诊断工具。
预后评估对于中枢神经系统肿瘤的治疗,预后评估是至关重要的。
根据世界卫生组织的分类标准,不同类型的肿瘤具有不同的预后特点。
患者的年龄、身体状况和其他因素也会影响预后。
在预后评估中,医生通常会综合考虑患者的病情、肿瘤的分级和分子标记物等因素。
脑膜瘤的影像诊断与鉴别诊断

微囊型ቤተ መጻሕፍቲ ባይዱ
• 以大量微囊形成为特征形成为特征。 • CT:低-等密度。 • MR:T1WI明显低信号,T2WI明显高信号,DWI见网状结
构,ADC值约为脑脊液的一半,88%肿瘤见瘤周水肿,水 肿较显著。 • 增强:典型的网状强化(蜂窝状),部分为弥漫明显强 化。
号。T2WI典型者表现为低信号,但也可表现为等-高信号。 • DWI等信号。 • 明显强化。 • 副鼻窦脑膜瘤多为砂粒型,易误诊为骨化性纤维瘤。
沙砾体型脑膜瘤
血管瘤型
• 富血供,男性为主。 • CT:稍高密度。 • MR:T1WI呈低信号,T2WI呈高信号,水肿较明显。 • 增强扫描显著强化,明显高灌注(主要由于其血管丰富且扩张,
谢谢
不常见征象
• 相对而言,其形态(不规则、有分叶)。 • 信号及密度(信号不均匀,可有出血、囊变)。 • 强化(不均匀,轻度甚至不强化,部分呈环形强化)。 • 放射状供血血管不明显。 • DWI(弥散不高)。 • ASL(等灌注甚至稍低灌注)。
沙砾体型脑膜瘤
• 以砂砾小体为特征。 • CT:肿瘤弥漫钙化或边缘钙化,T1WI表现为等信号伴或不伴低信
脑膜瘤的影像诊断 与鉴别诊断
概述
脑膜瘤90%~95%为良性,占颅内肿瘤的13.4%,仅次于胶质 瘤居第二位。
发病的高峰年龄在45岁。女性多见,为2:1。 脑膜瘤起源于脑膜及脑膜间隙的衍生物,大部分来自蛛网
膜细胞,多分布于矢状窦旁、大脑凸面、蝶骨嵴、鞍结节、 嗅沟、桥小脑角和小脑幕等部位。
病理类型
常见征像(上皮、纤维、过渡型)
• 直接征象:形态(双凸形、规则、有包膜)、信号及密度(信号 均匀,高密度且可有钙化)、强化(均匀且明显、基底位于内板 的放射状供血血管、脑膜尾征)、DWI(弥散高,ADC不低)、 ASL(灌注高)、MRS(丙氨酸峰)。
脑膜瘤

侧脑室非典型脑膜瘤与室管膜瘤
室管膜瘤是一种起源于室管膜细胞的恶性程度较低的肿瘤,好发于第四脑室, 以儿童多见。T1WI肿瘤以等低信号为主,T2 WI以高信号为主,肿瘤内可见 钙化、出血、坏死及囊变,瘤周水肿较轻,增强扫描实性部分明显强化。
鞍区脑膜瘤与海绵状血管瘤
二者临床表现类似,缺乏特异性。后者T 2WI呈明显高信号,较前者信号 要高,增强扫描呈渐进性明显强化。其强化方式有助于二者鉴别。
桥小脑角区非典型脑膜瘤与听神经瘤
听神经瘤是成人桥小脑角区最常见的肿瘤,患者以40 ~ 60岁居多,男性较 多见。临床以耳聋、耳鸣、头痛、眩晕、面部麻木为主要症状。 M RI扫描听神经瘤中心或基底部位于内听道开口处,与听神经相连呈“反逗 号”样改变。T1WI肿瘤呈等或低信号,T2WI呈高信号,瘤体增大时肿瘤内 坏死囊变多见。增强扫描肿瘤均匀明显强化,其强化程度低于脑膜瘤。
蛛网膜位于硬脑膜深方,是一层薄而有光泽的半透明的纤维膜,主要 由纤维结缔组织和少量弹力纤维构成,界于硬膜与软膜之间,缺乏血 管和神经。 该膜包绕整个脑,除大脑纵裂和横裂之外,一般不进入脑的沟和裂 。
某些部位蛛网膜的间皮细胞增生,形成许多微 小绒毛状突起,突入硬脑膜窦内,称为蛛网膜绒毛 (arachnoid villi )。 绒毛过度增生形成“菜花状”的小结节,深入 硬脑膜,或穿经硬脑膜孔突入硬脑膜窦内,这些小 结节称为蛛网膜颗粒(arachnoid granulations) 。 蛛网膜颗粒是人类脑脊液回流入血液的主要通 道(脑脊液最后通过蛛网膜粒渗透入静脉窦内)。
中枢神经系统HPC被认为具有一定恶性倾向和侵袭性,易原位复发及远 处转移。
脑膜瘤分级分型影像学研究进展

·94·
磁共振成像 2021 年 7 月第 12卷第7期 Chin J Magn Reson Imaging, Jul, 2021, Vol. 12, No. 7
综 述| Reviews
磁共振成像 2021 年 7 月第 12卷第7期 Chin J Magn Reson Imaging, Jul, 2021, Vol. 12, No. 7
脑膜瘤分级分型影像学研究进展
韩涛 1,2,3,周俊林 1,3*
作者单位:1. 兰州大学第二医院放射科,兰州 730030;2. 兰州大学第二临床医学院,兰州 730000;3. 甘肃省医学影像重点实验 室,兰州 730030 *通信作者:周俊林 ,E-mail :lzuzjl601@ 中图分类号:R445.2;R739.41 文献标识码:A DOI:10.12015/issn.1674-8034.2021.07.022 本文引用格式:韩涛, 周俊林 . 脑膜瘤分级分型影像学研究进展[J]. 磁共振成像, 2021, 12(7): 94-97.
[摘要] 脑膜瘤是颅内第二大常见肿瘤,多为良性,预后较好,世界卫生组织(World Health Organization,WHO) Ⅱ、Ⅲ级脑 膜瘤与Ⅰ级脑膜瘤比较具有恶性生长行为,有丝分裂旺盛、生长快且不均衡的特点,而且肿瘤的倍增时间短。Ⅱ、Ⅲ级脑膜瘤 患者常采用手术联合放化疗的综合治疗方式,术后易复发和转移。不同亚型的脑膜瘤因组织成分不同,治疗方式不尽相同。因 此,脑膜瘤术前无创分级、分型,尤其是Ⅱ和Ⅲ级脑膜瘤的准确分级对于临床治疗方案的选择具有重要意义。CT 和 MRI 是脑膜 瘤最常用且较成熟的影像学检查方法,但无法获得肿瘤血流动力学信息,在肿瘤的定性诊断、临床治疗方式的选择、评估预 后、疗效判断及预测复发等方面仍有不足。随着能谱 CT 及 MR 功能成像、分子影像等新技术的应用,诊断准确率有所提高。近 年来,人工智能的兴起,能更有效、无创地预测脑膜瘤分级分型,进一步提高术前诊断准确率。作者就有关脑膜瘤分级分型的 影像学研究予以综述。 [关键词] 脑膜瘤;分级分型;研究进展;计算机断层扫描;磁共振成像
WHO-CNS肿瘤分类

WHO中枢神经系统肿瘤分类列表
中枢神经系统肿瘤分类发展情况
●WHO-CNS肿瘤分类1979年公布第一版
●1988、1990两次在休斯敦和苏梨士召开会议进行修改,于1993年发布第二版
●2000年WHO组织21个国家的106位专家,再次修订,并发布第三版
●2007年6月,国际癌症研究机构IARC,根据临床病理学、免疫组化、分子生物学等,与
国际肿瘤分类相接轨,公布第四版
中枢神经系统肿瘤分级标准
●St.Ann-Mayo改良法
●I级,增值指数很低,单纯手术可治愈。
●II级,有一定侵袭性,增值指数不高,但常复发。
●III级,出现间变特征及显著的核分裂相,生存期2-3年。
●IV级,出现血管生成、坏死,生存期明显缩短。
最新标准中中枢神经系统肿瘤共分七大类
●神经上皮组织起源的肿瘤
●颅神经及脊柱旁神经的肿瘤
●脑膜肿瘤
●淋巴造血系统肿瘤
●生殖细胞肿瘤
●鞍区肿瘤
●转移性肿瘤。
who2级脑膜瘤病理诊断标准

who2级脑膜瘤病理诊断标准WHO 2级脑膜瘤的病理诊断标准主要包括以下几个方面:
1. 每0.16mm^2的10个连续HPF中有4-19个有丝分裂象(至少
2.5个/mm^2)。
2. 明确的脑浸润(不仅是血管周围扩散或脑压痕,无软脑膜侵犯)。
3. 特定形态学亚型,如脊索样或透明细胞型。
4. 至少满足以下三项特征:细胞密集、具高核浆比的小细胞、明显的核仁、成片(不间断的无模式或片状生长)、局灶自发性(非医源性)坏死。
如果满足以上条件,那么可能被诊断为WHO 2级脑膜瘤。
具体诊断需要由专业医生根据具体情况进行判断。
Ki-67增殖指数与脑膜瘤病理分级及预后的相关性

Ki-67增殖指数与脑膜瘤病理分级及预后的相关性张娇娇;谢新明;梁华;杨喆;宫惠琳【摘要】目的探讨Ki-67增殖指数与不同级别和亚型脑膜瘤及其复发的相关性.方法依据WHO(2014)中枢神经系统诊断标准从607例脑膜瘤中随机选取Ⅰ级脑膜瘤60例、Ⅱ级脑膜瘤20例、Ⅲ级脑膜瘤18例、复发性脑膜瘤20例及侵犯脑组织脑膜瘤13例行Ki-67免疫组化检测.607例中女性多发,发病年龄2 ~ 75岁,中位年龄53岁,其中7例年龄小于18岁.607例样本中Ⅰ、Ⅱ和Ⅲ级脑膜瘤分别为551、38和18例.结果 Ki-67表达水平与脑膜瘤级别呈正相关(P<0.05);同级别复发和未复发、Ⅱ级脑膜瘤侵犯脑组织和未侵犯脑组织脑膜瘤中,Ki-67表达差异有统计学意义(P<0.05).结论 Ki-67表达水平与脑膜瘤级别呈正相关,复发性、侵犯脑组织脑膜瘤的Ki-67增殖指数较同级别脑膜瘤增高.【期刊名称】《临床与实验病理学杂志》【年(卷),期】2015(031)011【总页数】3页(P1281-1283)【关键词】脑膜瘤;WHO分级;Ki-67增殖指数;复发;脑浸润【作者】张娇娇;谢新明;梁华;杨喆;宫惠琳【作者单位】西安交通大学第一附属医院病理科,西安 710061;西安交通大学医学部,西安 710061;西安交通大学第一附属医院病理科,西安 710061;西安交通大学第一附属医院病理科,西安 710061;西安交通大学第一附属医院病理科,西安 710061【正文语种】中文【中图分类】R730.264脑膜瘤是一种常见的中枢神经系统原发性肿瘤[1],约占成人颅内肿瘤的30%,年发病率约为6/10万,通常生长缓慢,常见于中老年人,女性发病率较高。
WHO(2014)中枢神经系统分类将脑膜肿瘤按生物学潜能增加分为Ⅰ、Ⅱ、Ⅲ级,Ⅰ级脑膜瘤包括脑膜上皮型、纤维型、过渡细胞型、砂粒体型、血管瘤型、微囊型、分泌型、富于淋巴浆细胞型、化生型脑膜瘤;Ⅱ级脑膜瘤包括非典型、透明细胞型、脊索瘤型;Ⅲ级脑膜瘤包括乳头型、间变型、横纹肌样型,分级标准对临床治疗具有指导意义。
