早产儿视网膜病变及最新筛查指南
早产儿视网膜病变筛查护理

早产儿视网膜病变筛查护理一、早产儿视网膜病变简介早产儿视网膜病变,简称ROP,是发生在早产儿的眼部疾病,严重时可导致失明。
其发生原因是多方面的。
与早产、低出生体重、吸氧、视网膜血管发育不成熟有密切关系。
随着我国围生医学技术的进步,早产儿抢救成功率提高,ROP的出生率也随之提高。
急需开展ROP的筛查。
二、筛查标准(2004年04月27日卫生部发布)1、出生体重<2000g的早产儿和低体重儿,开始进行眼底病变筛查,随诊直至周边视网膜血管化;2、对于患有严重疾病的早产儿筛查范围可适当扩大;3、首次检查应在生后4~6周或矫正胎龄32周开始。
4、检查时由有足够经验和相关知识的眼科医生进行。
三、临床体征1、ROP的发生部位分为3个区:1区是以视盘为中心,视盘中心到黄斑中心凹距离的2倍为半径画圆;2区以视盘为中心,视盘中心到鼻侧锯齿缘为半径画圆;2区以外剩余的部位为3区。
早期病变越靠近后极部,进展的危险性越大。
2、病变严重程度分为5期:1期约发生在矫正胎龄34周,在眼底视网膜颞侧周边有血管区与无血管区之间出现分界线;2期平均发生在35周(32~40周),眼底分界线隆起呈脊样改变;3期发生在平均36周(32~43周),眼底分界线的脊上发生视网膜血管扩张增殖,伴随纤维组织增殖;阈值前病变发生在平均36周,阈值病变发生在平均37周;4期由于纤维血管增殖发生牵引性视网膜脱离,先起于周边,逐渐向后极部发展;此期据黄斑有无脱离又分为A和B ,A无黄斑脱离;B黄斑脱离。
5期视网膜发生全脱离(大约在出生后10周)。
“Plus”病指后极部视网膜血管扩张、迂曲,存在“Plus”病时病变分期的期数旁写“+”,如3期+。
“阈值前ROP”,表示病变将迅速进展,需缩短复查间隔,密切观察病情,包括:1区的任何病变,2区的2期+,3期,3期+。
阈值病变包括:1区和2区的3期+相邻病变连续达5个钟点,或累积达8个钟点,是必须治疗的病变。
早产儿视网膜病的管理

光凝范围确定
确保光凝范围覆盖整个病 变区域,同时避免损伤正 常视网膜组织。
并发症预防
激光光凝过程中需注意预 防视网膜裂孔、玻璃体积 血等并发症。
手术治疗适应证及术式选择
玻璃体切割术
适用于视网膜脱离、玻璃体积血 等严重并发症的患儿,可挽救患
眼视力。
巩膜扣带术
通过加固巩膜、减少玻璃体牵拉, 有助于视网膜复位并控制病情进展 。
发病机制
ROP的发生与早产、低出生体重以及氧疗等因素密切相关。 在视网膜血管发育过程中,由于视网膜缺血、缺氧等因素刺 激,导致视网膜新生血管异常增殖,最终形成纤维膜,牵拉 视网膜脱离,导致视力损害甚至失明。
流行病学特点
发病率
ROP是儿童致盲的重要原因之一, 其发病率随着早产儿存活率的提高而 增加。
极低出生体重儿
出生体重低于1500克的 早产儿,其视网膜病变
的风险显著增加。
长期吸氧史
吸氧时间过长或氧浓度 过高的早产儿,容易导 致视网膜血管异常增生
。
多胎妊娠
多胎妊娠的早产儿由于 宫内环境拥挤,可能导
致视网膜发育不良。
家族史
有视网膜病变家族史的 早产儿,其患病风险也
会相应增加。
误诊原因分析及避免措施
家庭环境优化
指导家长为早产儿创造一个良好的家庭环境,避免对眼睛产生不良 刺激。
家庭与医疗团队沟通
鼓励家长与医疗团队保持密切沟通,共同关注早产儿的视网膜健康状 况。
长期随访计划制定
随访时间与频率
根据早产儿的病情和治疗情况,制定个性化的随访计划,确保及 时发现并处理视网膜病变。
随访内容与评估
随访内容包括视力检查、眼底检查等,评估视网膜发育情况和治疗 效果。
早产儿视网膜病变

程度,
• l型阈值前病变包括I区伴有附加病变的任 何一期病变、I区不伴附加病变的3期病 变、Ⅱ区的2期+或3期+病变;
• 2型阈值前病变包括I区不伴附加病变的l 期或2期病变,Ⅱ区不伴附加病变的3期 病变。阈值前病变平均发生在矫正胎龄
36周
急进型后极部ROP(aggressive posterior ROP,AP-ROP):
终止检查的条件
视网膜血管化(鼻侧已达锯齿缘,颞
1
侧距锯齿缘1个视乳头直径)
矫正胎龄45周,无阈值前病变
2
或阈值病变,视网膜血管已发
育到Ⅲ区
3
视网膜病变退行
治疗原则
1
23Biblioteka 4对 3 区的 1 期、 2 期病变定期随诊
对阈值前病变Ⅱ 型应密切观察眼 底情况, 如有进 展,及时治疗
对阈值前病变 I 型 及阈值病变, 应行 间接眼底镜下光凝 或冷凝治疗
早产儿视网膜病变
余兆敏
定义
早产儿视网膜病变 (retinopathy of prematurity, ROP)
——是发生在早产儿和低体重儿的眼部视网膜血管增生性疾病。
中华医学会眼科学分会眼底病学组. 中国早产儿视网膜病变筛查指南(2014 年)[J]. 中华眼科杂志 ,2014,50(12) : 933 -935. DOI:10. 3760 / cma. j. issn. 0412-4081. 2014. 12. 017.
可以2—3周随诊
BW(birth weight) :出生体重 GA(gestational age) :孕周; PNA(post natal age) :出生后 周龄; PCA(postconceptional age) : 矫正胎龄; PMA(postmenstrual age) :矫 正孕龄; NM(not mentioned) :未提及 0.4FiO2:40%氧浓度; 危险因素*:1500g<BW<2000g, 合并不稳定的临床经过。
中国早产儿视网膜病变筛查指南
随着我国围产医学和新生儿学突飞猛进的发展,新生儿重症监护病房(neonatal intensive cRre unit,NICU)的普遍建立,早产儿、低体重儿的存活率明显提高,曾在发达国家早期就已出现的早产儿视网膜病变(retinopathy of prematurity,ROP)在我国的发病有上升趋势。
ROP 严重时可导致失明,是目前儿童盲的首位原因,对家庭和社会造成沉重负担。
ROP 的发生原因是多方面的,与早产、视网膜血管发育不成熟有关,用氧是抢救的重要措施,又是致病的常见危险因素。
出生孕周和体重愈小,发生率愈高。
2004 年卫生部颁布了中华医学会制定的《早产儿治疗用氧和视网膜病变防治指南》,积极推动了我国早产儿救治和ROP 防治的工作进程,但目前ROP 的防治任务仍十分严峻。
ROP 最早出现在矫正胎龄(出生孕周+ 出生后周数)32 周,早期筛查和正确治疗可以阻止病变的发展。
为进一步解决这一严重影响早产儿生存质量的问题,做好ROP 的防治工作,减少ROP 致盲率,中华医学会眼科学分会眼底病学组重新修订中国早产儿视网膜病变筛查指南,供临床应用。
一、疾病定义、分区和分期、专业术语1.定义:ROP 是发生在早产儿和低体重儿的眼部视网膜血管增生性疾病。
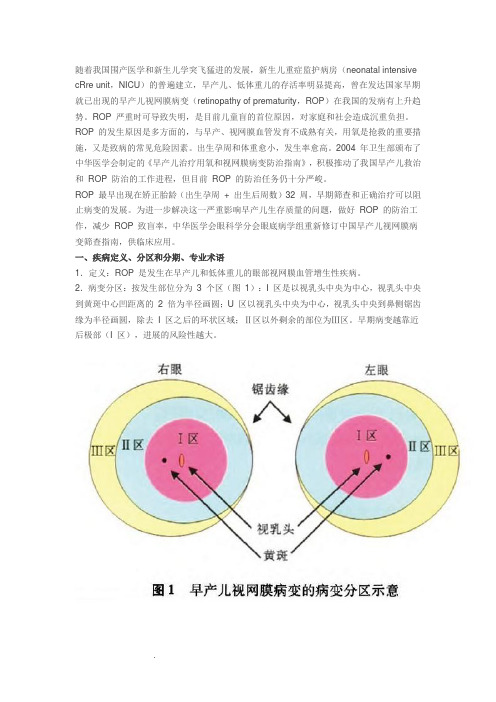
2.病变分区:按发生部位分为3 个区(图1):I 区是以视乳头中央为中心,视乳头中央到黄斑中心凹距离的2 倍为半径画圆;U 区以视乳头中央为中心,视乳头中央到鼻侧锯齿缘为半径画圆,除去I 区之后的环状区域;Ⅱ区以外剩余的部位为Ⅲ区。
早期病变越靠近后极部(I 区),进展的风险性越大。
3.病变分期:病变按严重程度分为5 期(图2-7):(1)1 期:约发生在矫正胎龄34 周,在眼底视网膜颞侧周边有血管区与无血管区之间出现分界线;(2)2 期:平均发生于矫正胎龄35 周(32~40 周),眼底分界线隆起呈嵴样改变;(3)3 期:平均发生于矫正胎龄36 周(32~43 周),眼底分界线的嵴样病变上出现视网膜血管扩张增殖,伴随纤维组织增殖;阈值前病变平均发生于矫正胎龄36 周,阈值病变平均发生于矫正胎龄37 周;(4)4 期:由于纤维血管增殖发生牵拉性视网膜脱离,先起于周边,逐渐向后极部发展;此期根据黄斑有无脱离又分为A 和B,4A 期无黄斑脱离,4B 期黄斑脱离;(5)5 期:视网膜发生全脱离(大约在出生后10 周)。
中国早产儿视网膜病变筛查指南

随着我国围产医学和新生儿学突飞猛进的发展,新生儿重症监护病房(neon atal in te nsive cRre unit,NICU )的普遍建立,早产儿、低体重儿的存活率明显提高,曾在发达国家早期就已出现的早产儿视网膜病变(retinopathy of prematurity ,ROP )在我国的发病有上升趋势。
ROP严重时可导致失明,是目前儿童盲的首位原因,对家庭和社会造成沉重负担。
ROP的发生原因是多方面的,与早产、视网膜血管发育不成熟有关,用氧是抢救的重要措施,又是致病的常见危险因素。
出生孕周和体重愈小,发生率愈高。
2004年卫生部颁布了中华医学会制定的《早产儿治疗用氧和视网膜病变防治指南》,积极推动了我国早产儿救治和ROP防治的工作进程,但目前ROP的防治任务仍十分严峻。
ROP最早出现在矫正胎龄(出生孕周+出生后周数)32周,早期筛查和正确治疗可以阻止病变的发展。
为进一步解决这一严重影响早产儿生存质量的问题,做好ROP的防治工作,减少ROP致盲率,中华医学会眼科学分会眼底病学组重新修订中国早产儿视网膜病变筛查指南,供临床应用。
一、疾病定义、分区和分期、专业术语1.定义:ROP是发生在早产儿和低体重儿的眼部视网膜血管增生性疾病。
2•病变分区:按发生部位分为3个区(图1): I区是以视乳头中央为中心,视乳头中央到黄斑中心凹距离的2倍为半径画圆;U区以视乳头中央为中心,视乳头中央到鼻侧锯齿缘为半径画圆,除去I区之后的环状区域;n区以外剩余的部位为川区。
早期病变越靠近后极部(I 区),进展的风险性越大。
右駆左眼E1 K.・1早产儿视网膜病变的病变分区示意3•病变分期:病变按严重程度分为5期(图2-7 ):(1)1期:约发生在矫正胎龄34周,在眼底视网膜颞侧周边有血管区与无血管区之间出现分界线;(2)2期:平均发生于矫正胎龄35周(32~40周),眼底分界线隆起呈嵴样改变;(3)3期:平均发生于矫正胎龄36周(32~43周),眼底分界线的嵴样病变上出现视网膜血管扩张增殖,伴随纤维组织增殖;阈值前病变平均发生于矫正胎龄36周,阈值病变平均发生于矫正胎龄37周;(4)4期:由于纤维血管增殖发生牵拉性视网膜脱离,先起于周边,逐渐向后极部发展;此期根据黄斑有无脱离又分为A和B,4A期无黄斑脱离,4B期黄斑脱离;(5)5期:视网膜发生全脱离(大约在出生后10周)。
《早产儿治疗用氧和视网膜病变防治指南》(修订版)解读

对平均胎龄为26周的早产儿进行的随机临床试验显示,用
mL/L,10~20
ROP分类标准 2005年ICROP进行了修订。2“,在原来3区5期和附加病
变的基础上,重点提出和强调了以下概念:(1)前Plus病:介于 正常眼底血管形态和Plus病眼底血管形态之间的一种病变状 态,血管迂曲、扩张程度未达到Plus病程度,但较正常血管迂 曲、扩张,可视为Plus病的早期表现,进一步发展即可成为Plus 病。可与分期同时诊断,如2期并前Plus病。(2)急进性后极 部ROP(AP—ROP):为一种少见、进展迅速严重ROP病变,多见 于胎龄、体质量较低的极不成熟儿,预后较差;治疗不及时,可很 快进展至5期。此种病变多见于后极部1区,少数也见于后极 部2区,4个象限均可见病变,动静脉难以辨别,Plus表现明显, 但l~3期分期界限常不明显。对AP—ROP应予以高度重视,并 早期治疗。在本次指南修订中,按照ICROP,也对相应内容进行 了增补,旨在强化对Plus病变及AP—ROP的高度警惕,减少不必
Science)指出,对32周以
下早产儿,采取空气和纯氧进行复苏均是不合适的,可能导致
低氧或高氧情况,应该依据血氧饱和度情况采用30%~90%吸 入氧体积分数,如果无空氧混合设施,则应该选择空气复苏。1…。 国际新生儿复苏项目发布的2010年早产儿指南中,亦认为对早 产儿采取空气或纯氧复苏不合适,可能导致血氧饱和度过高或 过低,应视SaO:调节不同供氧体积分数,并推荐SaO:初始时应 为60%,并在出生后10 min达到90%的目标值。1“。我国2004 版指南中,建议初始吸入氧体积分数400 mL/L左右,该体积分
早产儿治疗用氧和视网膜病变防治指南(修订

早产儿治疗用氧和视网膜病变防治指南(修订)引言早产儿是指在妊娠期未满37周的胎儿。
由于早产儿的肺功能不健全,他们通常需要额外的氧气供应来维持呼吸。
然而,过度或不足的氧气供应都可能对早产儿的视网膜造成损害,从而导致视网膜病变。
本指南旨在提供早产儿治疗用氧和视网膜病变防治的指导,帮助医生们制定科学合理的治疗方案。
氧气治疗原则1.个体化治疗:根据早产儿的具体情况,确定合理的氧气供应。
2.动态监测:对早产儿的氧气供应进行动态监测,随时调整氧浓度,以满足患儿的需求。
3.避免高浓度氧气治疗:尽量避免给早产儿高浓度氧气治疗,以减少可能的视网膜病变风险。
4.补充氧气时机:根据早产儿的氧饱和度进行补充氧气,保持在90%-95%的范围内。
5.适时减少氧气供应:一旦早产儿的氧饱和度稳定在90%以上,逐渐减少氧气供应。
视网膜病变预防和治疗1.早期筛查:早产儿出生后4-6周进行眼底检查,以早期发现视网膜病变的征兆。
2.定期随访:对于有视网膜病变征兆的早产儿,应定期进行随访,密切监测病情的发展。
3.个体化治疗:根据早产儿的视网膜病变程度和眼底血管发育情况,制定个体化的治疗方案。
4.光凝治疗:对于有严重视网膜病变的早产儿,可考虑进行光凝治疗,以阻止病变的进一步恶化。
5.家庭教育:向早产儿的家长提供必要的教育,告知他们早产儿视网膜病变的风险和预防措施,以保障早产儿的眼健康。
注意事项1.团队合作:早产儿治疗用氧和视网膜病变防治需要一个多学科的团队合作,包括儿科医生、眼科医生、呼吸治疗师等。
2.患者家属沟通:与早产儿的家长积极沟通,解答他们对治疗和预后的疑问,提供必要的心理支持。
3.随访和追踪:对早产儿的治疗过程进行随访和追踪,及时发现和处理可能的并发症和损害。
4.知情同意:在进行治疗之前,应与早产儿的家长充分沟通,取得知情同意,并解释可能的风险和预期效果。
结论早产儿治疗用氧和视网膜病变防治是一个复杂的过程,需要一个多学科的团队合作,以确保治疗方案的科学合理和早产儿的视网膜健康。
早产儿治疗用氧和视网膜病变防治指南【最新版】

早产儿治疗用氧和视网膜病变防治指南为指导医务人员规范开展早产儿、低体重新生儿抢救及相关诊疗工作,降低早产儿视网膜病变的发生,提高早产儿、低体重新生儿生存质量,卫生部委托中华医学会组织儿科学、围产医学、新生儿重症监护、眼科等专业的专家,就早产儿治疗用氧和视网膜病变防治问题进行了专门研究,总结国内外的经验,拟定了《早产儿治疗用氧和视网膜病变防治指南》,供医务人员在执业过程中遵照执行。
随着医学科学的发展和医疗技术的进步,早产儿、低体重新生儿的抢救存活率不断提高,许多在原有医疗条件下难以成活的早产儿、低体重新生儿得以存活。
但是,一些由于早产儿器官发育不全和医疗救治措施干预引发的早产儿视网膜病变、支气管-肺发育不良等问题也逐渐暴露出来。
据世界卫生组织统计,早产儿视网膜病变已成为高收入国家儿童致盲的首位原因。
这一问题引起国内外医疗学术界的高度重视。
卫生部要求,在《指南》执行过程中,卫生行政部门和医疗机构要有针对性地组织对医务人员进行早产儿抢救治疗用氧和视网膜病变的预防、诊断、治疗方面的培训,重点加强对产科、儿科和眼科专业医务人员的培训,使其能够按照《指南》要求,正确应用早产儿抢救措施,早期识别早产儿视网膜病变,降低致盲率。
医疗机构之间要建立转诊制度。
医疗机构尤其是基层医疗机构医务人员要提高对早产儿视网膜病变的认识,加强对早产儿的随诊,要及时指引早产儿到具备诊治条件的医疗机构进行检查、诊断或治疗。
卫生行政部门要加强对医疗机构执行《指南》有关情况的指导和监督,重点加强对产科、儿科和眼科医务人员掌握《指南》情况及医疗机构落实转诊制度等情况的监督检查。
二○○四年四月二十七日附件早产儿治疗用氧和视网膜病变防治指南近10余年来,随着我国围产医学和新生儿学突飞猛进的发展,新生儿重症监护病房(neonatal intensive care unit, NICU)的普遍建立,早产儿、低出生体重儿经抢救存活率明显提高,一些曾在发达国家出现的问题如早产儿视网膜病变(retinopathy of prematurity,ROP)、支气管肺发育不良(broncho-pulmonary dysplasia, BPD)等在我国的发病有上升趋势。
早产儿视网膜病变的初步筛查及分析

571早产儿视网膜病变的初步筛查及分析谢兵,蔡善君,蒋模(遵义医学院附属医院眼科,贵州遵义563000)[关键词]早产儿,视网膜病变,筛查[中图分类号]R774.1[文献标识码]B[文章编号]1000-2715(2010)06-0571-02[收稿日期]2010-06-12[基金项目]遵义医学院中青年资金,项目编号:F-188[作者简介]谢兵(1975—),男,硕士研究生,主治医师,研究方向:眼底病。
[通迅作者]蔡善君(1966—),男,主任医师,研究方向,玻璃体视网膜病。
早产儿视网膜病变又称未成熟儿视网膜病变(Retinopathy of prematurity,RO P ),是发生于早产儿和低体重儿的视网膜血管异常发育和纤维增生的病变,是全世界范围内早产儿致盲的主要原因之一。
早期筛查和及时发现病变,发现病变后早期进行手术干预,可以有效避免早产儿致盲,挽救患儿视力。
我们对2006年以来进行早产儿视网膜病变筛查的31例患儿进行了回顾性分析,现总结报道如下。
1资料与方法自2006年来,我院眼科对来我院就诊或临床会诊的早产儿共31例(62眼)进行ROP 筛查,其中男23例,女8例;单胞胎14例,双胞胎14例,三胞胎3例;出生时体重800~2250g ,平均体重(1525±252)g ;孕周27~36周,平均孕周(31.5±0.27)周;吸氧时间1~30d ,平均吸氧时间(15.5±0.32)天;ROP 筛查时矫正胎龄34~40周,平均矫正胎龄(37±0.28)周。
本组病例筛查纳入标准:①出生体重<2000g 或胎龄<34周的早产儿和低体重儿;②出生体重虽≥2000g ,但病情危重曾经接受机械通气或持续气道正压辅助通气(Continuous positive airway pr es-sure ,CPAP )、吸氧时间较长(≥3天)的新生儿,或合并全身性疾病,如新生儿窒息、肺支气管发育不良、呼吸窘迫综合症、高胆红素血症、高碳酸血症、颅内出血等,可适当扩大筛查范围。
中国早产儿视网膜病变筛查指南2014

《中国早产儿视网膜病变筛查指南(2014)》来源:中华眼科杂志2014年12月第50卷第12期作者:中华医学会眼科学分会眼底病学组随着我国围产医学和新生儿学突飞猛进的发展,新生儿重症监护病房(neonatalintensivecareunit,NICU)的普遍建立,早产儿、低体重儿的存活率明(ROP2004峻。
ROP做好ROP一、疾病定义、分区和分期、专业术语1.定义:ROP是发生在早产儿和低体重儿的眼部视网膜血管增生性疾病。
2.病变分区:按发生部位分为3个区(图1):Ⅰ区是以视乳头中央为中心,视乳头中央到黄斑中心凹距离的2倍为半径画圆;Ⅱ区以视乳头中央为中心,视乳头中央到鼻侧锯齿缘为半径画圆,除去Ⅰ区之后的环状区域;Ⅱ区以外剩余的部位为Ⅲ区。
早期病变越靠近后极部(Ⅰ区),进展的风险性越大。
3(1)1图2(2)2图3(3)336周,图4早产儿视网膜病变3期眼底像,可见嵴上出现新生血管(4)4期:由于纤维血管增殖发生牵拉性视网膜脱离,先起于周边,逐渐向后极部发展;此期根据黄斑有无脱离又分为A和B,4A期无黄斑脱离,4B期黄斑脱离;图5早产儿视网膜病变4A期眼底像,可见周边牵拉性视网膜脱离期眼底(大角图74(1)附加病变(plusdisease):指后极部至少2个象限出现视网膜血管扩张、迂曲,严重的附加病变还包括虹膜血管充血或扩张(图8)、瞳孔散大困难(瞳孔强直),玻璃体可有混浊。
附加病变提示活动期病变的严重性。
存在附加病变时用“+”表示,在病变分期的期数旁加写“+”,如3期+;图8早产儿视网膜病变(附加病变)眼部外观,可见虹膜新生血管(2)阈值病变(thresholddisease):Ⅰ区或Ⅱ区的3期+,相邻病变连续至少达5个钟点,或累积达8个钟点,是必须治疗的病变。
阈值病变平均发生在矫正胎龄37周;(3)阈值前病变(pre-thresholddisease):指存在明显ROP病变但尚未达到阈值13期病23期图9(I(4常位于Ⅰ区,进展迅速、常累及4个象限,病变平坦,嵴可不明显,血管短路不仅发生于视网膜有血管和无血管交界处,也可发生于视网膜内;病变可不按典型的1至3期的发展规律进展,严重的“附加病变”,曾称为“Rush”病,常发生在极低体重的早产儿(图10)。
早产儿视网膜病变

早产儿视网膜病变*导读:什么是早产儿视网膜病变?早产儿视网膜病变是一种发生于低体重早产儿的视网膜血管性疾病,主要是由于早产儿出生时视网膜发育仍不完善。
在多种因素影响下,视网膜形成新生血管,这种新生血管易向玻璃体内增殖,并牵拉视网膜引起视网膜脱离,如果治疗不及时就可能导致永久失明。
……*什么是*早产儿视网膜病*变?早产儿视网膜病变是一种发生于低体重早产儿的视网膜血管性疾病,主要是由于早产儿出生时视网膜发育仍不完善。
在多种因素影响下,视网膜形成新生血管,这种新生血管易向玻璃体内增殖,并牵拉视网膜引起视网膜脱离,如果治疗不及时就可能导致永久失明。
早产儿视网膜病变分为五期,第一、第二期视网膜与正常新生儿视网膜相比会有些异常,不过这时候还没有出现明显的新生血管,不需要治疗。
大部分新生儿病情会自动痊愈,但要定期到医院检查,因为仍有部分新生儿病情会自动发展到第三期。
第三期,病儿视网膜开始出现新生血管增殖,这时可以用冷凝或视网膜光凝的方法来治疗,大部分病儿的病情都可以得到控制并好转。
但如果不及时治疗,新生血管继续增殖,会牵拉视网膜,使局部视网膜发生脱离,并最终导致全视网膜脱离,这就是第四期和第五期的改变。
如果孩子的两只眼睛都已发生了全视网膜脱离,治愈的希望微乎其微。
早产儿视网膜病变的原因及防治:目前一致认为,胎龄和胎儿出生时的体重是早产儿视网膜病变的重要影响因素,胎龄越小,出生时体重越低,早产儿视网膜病变的发生率越高,程度越严重。
在孕34周以下,出生体重低于1500克,出生后有吸氧史的新生儿,视网膜病变的发生率约为60%,孕期更短或出生体重更低者,发生率可达66%--82%。
其次,不合理吸氧,多胎妊娠,孕妇在妊娠期间出现高血压或服用一些药物及胎儿发生过宫内感染,宫内窘迫等,都有可能增加早产儿视网膜病变的危险。
预防早产儿视网膜病变,重点在于早期检查,早期发现,早期治疗。
这不但需要医生的诊断和治疗,也需要家长重视并定期带孩子检查眼睛,定期追踪观察,及时干预治疗,对孩子今后的视觉发育至关重要。
我国发布早产儿视网膜病变筛查指南

我国发布早产儿视网膜病变筛查指南随着我国围产医学和新生儿学突飞猛进的发展,新生儿重症监护病房(neonatal intensive cRre unit,NICU)的普遍建立,早产儿、低体重儿的存活率明显提高,曾在发达国家早期就已出现的早产儿视网膜病变(retinopathy of prematurity,ROP)在我国的发病有上升趋势。
ROP严重时可导致失明,是目前儿童盲的首位原因,对家庭和社会造成沉重负担。
ROP的发生原因是多方面的,与早产、视网膜血管发育不成熟有关,用氧是抢救的重要措施,又是致病的常见危险因素。
出生孕周和体重愈小,发生率愈高。
2004年卫生部颁布了中华医学会制定的《早产儿治疗用氧和视网膜病变防治指南》,积极推动了我国早产儿救治和ROP防治的工作进程,但目前ROP的防治任务仍十分严峻。
ROP最早出现在矫正胎龄(出生孕周+出生后周数)32周,早期筛查和正确治疗可以阻止病变的发展。
为进一步解决这一严重影响早产儿生存质量的问题,做好ROP的防治工作,减少ROP致盲率,中华医学会眼科学分会眼底病学组重新修订中国早产儿视网膜病变筛查指南,供临床应用。
一、疾病定义、分区和分期、专业术语1.定义:ROP是发生在早产儿和低体重儿的眼部视网膜血管增生性疾病。
2.病变分区:按发生部位分为3个区(图1):I区是以视乳头中央为中心,视乳头中央到黄斑中心凹距离的2倍为半径画圆;U区以视乳头中央为中心,视乳头中央到鼻侧锯齿缘为半径画圆,除去I区之后的环状区域;Ⅱ区以外剩余的部位为Ⅲ区。
早期病变越靠近后极部(I区),进展的风险性越大。
3.病变分期:病变按严重程度分为 5 期(图2-7):(1)1 期:约发生在矫正胎龄34 周,在眼底视网膜颞侧周边有血管区与无血管区之间出现分界线;(2)2 期:平均发生于矫正胎龄35 周(32~40 周),眼底分界线隆起呈嵴样改变;(3)3 期:平均发生于矫正胎龄36 周(32~43 周),眼底分界线的嵴样病变上出现视网膜血管扩张增殖,伴随纤维组织增殖;阈值前病变平均发生于矫正胎龄36 周,阈值病变平均发生于矫正胎龄37 周;(4)4 期:由于纤维血管增殖发生牵拉性视网膜脱离,先起于周边,逐渐向后极部发展;此期根据黄斑有无脱离又分为A 和B,4A 期无黄斑脱离,4B 期黄斑脱离;(5)5 期:视网膜发生全脱离(大约在出生后10周)。
中国早产儿视网膜病变筛查指南 (2014 年)精编版

随着我国围产医学和新生儿学突飞猛进的发展,新生儿重症监护病房(neonatal intensive cRre unit,NICU)的普遍建立,早产儿、低体重儿的存活率明显提高,曾在发达国家早期就已出现的早产儿视网膜病变(retinopathy of prematurity,ROP)在我国的发病有上升趋势。
ROP 严重时可导致失明,是目前儿童盲的首位原因,对家庭和社会造成沉重负担。
ROP 的发生原因是多方面的,与早产、视网膜血管发育不成熟有关,用氧是抢救的重要措施,又是致病的常见危险因素。
出生孕周和体重愈小,发生率愈高。
2004 年卫生部颁布了中华医学会制定的《早产儿治疗用氧和视网膜病变防治指南》,积极推动了我国早产儿救治和ROP 防治的工作进程,但目前ROP 的防治任务仍十分严峻。
ROP 最早出现在矫正胎龄(出生孕周+ 出生后周数)32 周,早期筛查和正确治疗可以阻止病变的发展。
为进一步解决这一严重影响早产儿生存质量的问题,做好ROP 的防治工作,减少ROP 致盲率,中华医学会眼科学分会眼底病学组重新修订中国早产儿视网膜病变筛查指南,供临床应用。
一、疾病定义、分区和分期、专业术语1.定义:ROP 是发生在早产儿和低体重儿的眼部视网膜血管增生性疾病。
2.病变分区:按发生部位分为3 个区(图1):I 区是以视乳头中央为中心,视乳头中央到黄斑中心凹距离的2 倍为半径画圆;U 区以视乳头中央为中心,视乳头中央到鼻侧锯齿缘为半径画圆,除去I 区之后的环状区域;Ⅱ区以外剩余的部位为Ⅲ区。
早期病变越靠近后极部(I 区),进展的风险性越大。
3.病变分期:病变按严重程度分为5 期(图2-7):(1)1 期:约发生在矫正胎龄34 周,在眼底视网膜颞侧周边有血管区与无血管区之间出现分界线;(2)2 期:平均发生于矫正胎龄35 周(32~40 周),眼底分界线隆起呈嵴样改变;(3)3 期:平均发生于矫正胎龄36 周(32~43 周),眼底分界线的嵴样病变上出现视网膜血管扩张增殖,伴随纤维组织增殖;阈值前病变平均发生于矫正胎龄36 周,阈值病变平均发生于矫正胎龄37 周;(4)4 期:由于纤维血管增殖发生牵拉性视网膜脱离,先起于周边,逐渐向后极部发展;此期根据黄斑有无脱离又分为A 和B,4A 期无黄斑脱离,4B 期黄斑脱离;(5)5 期:视网膜发生全脱离(大约在出生后10 周)。
早产儿视网膜病变怎么分期分区

早产儿视网膜病变怎么分期分区早产儿视网膜病变是指出生时身体未发育完全,导致眼睛内部结构未完全形成,从而引起视网膜发育异常的一种病变。
这种病变可能会导致婴儿失明,因此需要早期诊断和治疗。
本文将介绍早产儿视网膜病变的分期分区、治疗方法和注意事项。
一、分期分区1.分期早产儿视网膜病变的分期是由美国儿科学会提出的,分为5个分期,分别是:(1)Ⅰ期:表现为视网膜三叉神经轨迹区内小白点。
这种白点有时难以分辨,需要医生进行检查。
(2)Ⅱ期:表现为视网膜内有锥状凸起,但没有断裂。
(3)Ⅲ期:表现为视网膜内有大的锥状凸起,且有一定程度的出血和增生组织。
(4)Ⅳ期:表现为视网膜内有网状纤维组织,且视网膜有完全或部分脱离。
(5)Ⅴ期:表现为视网膜内有血管瘤。
2.分区早产儿视网膜病变的分区是指视网膜内的区域,按照部位分为3个区,分别是:(1)区1:包括视神经盘周围和黄斑中心区域。
(2)区2:包括黄斑内侧和外侧区域。
(3)区3:包括黄斑外围区域。
二、治疗方法早产儿视网膜病变的治疗方法主要包括:1.观察对于Ⅰ期和Ⅱ期的早产儿视网膜病变,医生可以采用观察的方法,情况不严重时,一些病变可以在数周甚至数月内自行愈合。
2.激光治疗对于Ⅲ期早产儿视网膜病变,可以尝试激光治疗。
激光治疗可以帮助减缓视网膜的增生和出血情况,从而减少病变的严重程度。
3.手术治疗对于Ⅳ期和Ⅴ期早产儿视网膜病变,需要手术治疗。
手术包括玻璃体切除术、巩膜瓣移植术和视网膜手术等。
这些手术可以减轻视网膜脱离的情况,从而预防失明。
三、注意事项1.定期检查早产儿视网膜病变病情进展较快,因此有早产史的婴儿需要从出生后的第一周开始定期接受眼科医生检查,以便及时发现病变。
2.预防感染对于出生时体重低于2000克的早产儿,由于其免疫系统尚未发育完全,很容易受到感染,因此需要采取措施预防感染。
3.保持营养均衡良好的营养可以增强早产儿的身体素质,同时也可以预防早产儿视网膜病变。
因此需要科学合理地安排早产儿的饮食和营养。
早产儿治疗用氧和视网膜病变防治指南

・早产儿视网膜病・早产儿治疗用氧和视网膜病变防治指南中华医学会制定(2004年5月) 近10余年来随着我国围产、新生儿学突飞猛进的发展,新生儿重症监护病房(neonatal intensive care unit,N ICU)的普遍建立,早产儿、低出生体重儿经抢救存活率明显提高,一些曾在发达国家出现的问题如早产儿视网膜病变(retinopa2 thy of prematurity,ROP)、支气管肺发育不良(broncho2pul2 monary dysplasia,BPD)等在我国的发病有上升趋势。
ROP 是发生在早产儿的眼部疾病,严重时可导致失明,其发生原因是多方面的,与早产、视网膜血管发育不成熟有密切关系,不规范用氧是重要的原因。
胎龄、体重愈小,发生率愈高。
随着我国新生儿抢救水平的提高,使原来不能成活的早产儿存活下来,ROP的发生率也相应增加。
在发达国家,ROP是小儿致盲的主要眼疾,最早出现在纠正胎龄(孕周+出生后周数)32周,阈值病变大约出现在纠正胎龄37周,早期筛查和干预可以阻止病变的发展。
为解决这一严重影响早产儿生存质量的问题,做好ROP的防治工作,尽量减少ROP的发生,中华医学会特制定《早产儿治疗用氧和视网膜病变防治指南》,供临床应用。
早产儿治疗用氧一、给氧指征临床上有呼吸窘迫的表现,在吸入空气时,动脉氧分压(PaO2)<50mm Hg或经皮氧饱和度(T cSO2)<85%者。
治疗的目标是维持PaO250~80mm Hg,或T cSO290%~95%。
二、氧疗及呼吸支持方式1.头罩吸氧或改良鼻导管吸氧:用于有轻度呼吸窘迫的患儿。
给氧浓度视病情需要而定,开始时可试用40%左右的氧,10~20分钟后根据PaO2或TcSO2调整。
如需长时间吸入高浓度氧(>40%)才能维持PaO2稳定时,应考虑采用辅助呼吸。
2.鼻塞持续气道正压给氧(nCPA P):早期应用可减少机械通气的需求。
早产儿视网膜病变的筛查及临床分析

表 l ROP组 与 正 常 眼 底 组 患 儿 的 出生 体 重 情 况 ( , 0 例 V)
明 , P发生 率 与 长 时 间持 续 高 浓 度 吸 氧呈 正 相 关 RO
2 结 果
2 1 两 组 的基 本情 况 本 组 筛查 的 3 0例 (0 . 5 7 0只 眼) 共 发现各 期 RO 3例 ( 1 . ) 中, P5 占 5 1 。其 中 I
的发 病率 为 1 ~ 3 O 5
。我 国 R OP的 发病 率 各
地报 道 不 一 致 , 文 为 1 . , 虹 等 报 道 为 1 . 本 51 尹 7 3 ] 过钦 群 等 报 道 为 1 . 1 ] 李 东 豪 等 报 道 , O 1 , 为 4 . l , 6 3 8 可能 与各 地 区 的 医疗 水平 和经 济 水 平 ]
tt na ea dt et f x g nt ea yb t e ai g n h i o y e h rp ewen ROP g o pa d n r l u d sg o p [ n lso lNo sa d r o me o ru n o ma fn u ru . Co cu in n tn a d
有关 。
期 R 2例 , OP 3 Ⅱ期 RO 4例 , P1 Ⅲ期 及 以上 R OP 7 例 , 中达 到 阈值 病 变 患 儿 5例 。5 其 3例 RO P患 儿
中, 持续 吸氧 超 过 4" 8h以上 的 3 7例 ( 1 7 ) 2 7 7 . ; 9 例正 常 患 儿 中 , 续 吸 氧 超 过 4 的 8 持 8h 9例 ( 0 3.
早产儿视网膜病变(1)

早产儿视网膜病变(1)早产儿视网膜病变是指由于早产儿的视网膜在正常情况下未能完全发育成熟,而导致发生可导致失明的病变。
这是一种令人担忧的情况,需要及早诊断和治疗。
一、引起早产儿视网膜病变的原因1.早产儿出生时,其视网膜及周边组织还未完全发育。
2.婴儿出生时体重过轻、体积过小,使视网膜及其周围的血管组织不能得到充分供应。
3.需要对新生儿进行高浓度氧气吸入治疗,使视网膜及周围组织受到损伤。
二、早产儿视网膜病变的症状1.出现弱视症状,比如眼睛不能跟随手指移动等。
2.出现视力下降、色彩感受障碍、视野缩小或视网膜毛细血管的变形。
3.视力衰退进一步加剧,最终可能导致失明。
三、早产儿视网膜病变的预防方法1.对于早产儿,应定期去医院进行检查和评估,确保视网膜和周围组织正常成长。
2.保持孩子的健康状态,营养均衡、避免高热感染,预防氧中毒。
3.家长应观察婴儿的眼睛和瞳孔变化,及时向医生报告异常情形。
四、早产儿视网膜病变的治疗方法1.依据病变程度和性质,如果不严重可以暂时不处理,但更常见的情况是需要给予药物治疗。
原本应提前出现的血管的延迟出现可能导致病变的加重,这时一些药物如Vascular endothelial growth factor (VEGF)抑制剂等可能是比较适宜的。
2.已经出现了明显的病变,需要进行激光治疗或手术治疗。
3.病变早期检查不能发现的孩子,需要家长长期观察孩子是否出现新症状,如突然出现黑点、被光照射出现白点等,应及时送往医院治疗。
总之,早产儿视网膜病变是一种令人担忧的疾病,需要及早诊断和治疗。
家长要积极做好预防工作,定期检查视网膜及周边组织的生长情况,并在出现异常情况时及时就医。
对于患了该病的孩子,要尽早治疗,以保证视力和眼睛的健康。
Panocam筛查早产儿视网膜病变的临床资料分析

内蒙古医科大学学报2020年10月第42卷第5期Panocam 筛查早产儿视网膜病变的临床资料分析(内蒙古医科大学附属医院眼科,内蒙古呼和浩特010050)摘要:目的:应用Panocam 广域眼底成像系统筛查早产儿视网膜病变(ROP ),分析检查结果及本组病例ROP 的发病特点。
方法:回顾性分析新生儿重症监护病房(NICU )早产儿眼底检查结果,共112例224眼,综合分析其中确诊早产儿视网膜病变(ROP )24眼的临床资料。
结果:使用Panocam 检出24眼各期ROP 病变,其中1期ROP 10眼(10/24),2期ROP 10眼(10/24),3期ROP 4眼(4/24),无4期和5期病变。
统计检查结果显示双眼发病者多于单眼,双胎高于单胎,差异有统计学意义(P <0.05)。
汉族早产儿ROP 发病率较蒙古族高,差异有统计学意义(P <0.05)。
ROP 发病率在男女性别之间差异无统计学意义(P >0.05),本组病例中ROP 自然转归率达75%(18/24)。
结论:Panocam 广域眼底成像系统应用于临床筛查早产儿视网膜病变,早期发现因早产和低出生体重导致的ROP,及时治疗,有效避免婴幼儿低视力和盲,且能够客观呈现眼底表现,便于随访。
关键词:Panocam 广域眼底照相;早产儿视网膜病变;临床分析中图分类号:R77文献标识码:B文章编号:2095-512X (2020)05-0539-03刘历东,史桂桃*,任燕收稿日期:2020-05-03;修回日期:2020-07-13基金项目:内蒙古医科大学科技百万工程联合项目(YKD 2017KJBW(LH)025)作者简介:刘历东(1969-),女,内蒙古医科大学附属医院眼科副主任医师。
通讯作者:史桂桃,主任医师,E-mail:**************.com 内蒙古医科大学附属医院眼科,010050Panocam 广域眼底成像(Panocam wide-area fun-dus imaging system)是应用于新生儿眼底筛查的专业检查设备,检查前需要告知患儿家长检查目的及可能出现的相关风险及筛查前后注意事项,签署知情同意书。
英国早产儿视网膜病变的筛查和治疗指南2022更新版解读

英国早产儿视网膜病变的筛查和治疗指南2022更新版解读董晓燕;李嘉知;罗可人;唐军;母得志
【期刊名称】《中国当代儿科杂志》
【年(卷),期】2024(26)5
【摘要】英国早产儿视网膜病变的筛查和治疗指南2022更新版由英国皇家儿科与儿童健康学院和皇家眼科学院的多学科指南制订小组按照英国国家卫生与临床优化研究所标准制订,于2022年3月发表在英国皇家儿科与儿童健康学院网站和皇家眼科学院网站,2023年3月在Early Human Development杂志正式发表。
该指南对早产儿视网膜病变的筛查及治疗进行了循证推荐和建议。
与更新前的指南相比,2022更新版最重要的变化是将胎龄筛查标准降至31周以下;治疗部分涵盖了早产儿视网膜病变的治疗适应证、时间、方法及随诊。
该文对该指南进行解读并与国内早产儿视网膜病变指南/共识进行比较,为国内同行提供参考和借鉴。
【总页数】7页(P437-443)
【作者】董晓燕;李嘉知;罗可人;唐军;母得志
【作者单位】四川大学华西第二医院儿科/出生缺陷与相关妇儿疾病教育部重点实验室;四川大学华西第二医院眼科
【正文语种】中文
【中图分类】R72
【相关文献】
1.《世界卫生组织指南:慢性丙型肝炎感染者的筛查、护理和治疗(2016年更新版)》推荐意见
2.早产儿视网膜病变和足月新生儿眼病筛查指南
3.英国早产儿重症视网
膜病变筛查、治疗和疗效的人群研究4.世界卫生组织《结核病整合指南模块4:耐
药结核病治疗2022年更新版》解读5.ISUOG实用指南(更新版):胎儿心脏超声
筛查指南解读
因版权原因,仅展示原文概要,查看原文内容请购买。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
Ⅲ期(ROP Ⅲ )
临床分期
Ⅳ期
由于纤维血管增殖发生牵拉性视网膜脱离,先起于周边,逐渐 向后极部发展; Ⅳa期无黄斑脱离, Ⅳb期黄斑脱离;
Retinal Detachment
Ⅳa期(ROP Ⅳa期)
extrafoveal
Ⅳb期(ROP Ⅳb期)
foveal
临床分期
Ⅴ期
视网膜全脱离(大约在出生后10周),常成漏斗型。此期有关 反结缔组织增生和机化膜形成,导致晶状体后纤维膜。病变晚期前 房变浅或消失,可继发青光眼、角膜变性、眼球萎缩等。
3.贫血和输血 4.代谢性酸中毒:持续时间越长,新生血管形成的发生率越高。 5.呼吸暂停:反复呼吸暂停早产儿ROP发生率越高。 6.感染: 7.PaO2过低:可致视网膜血管收缩,导致视网膜血管缺血。 8.基因差异及种族
发病机制
视网膜血管正常发育过程
视网膜由2个血管床提供营养: 外周-脉络膜循环(GA20周发育完成) 内侧-视网膜循环(GA20周开始发育—早期无血管)
早产儿视网膜病
(retinopHale Waihona Puke thy of prematurity)
2020/7/14
早产儿视网膜病变( ROP)
是发生在早产儿和低体重儿的眼部视网膜血管增生性 疾病。
是未成熟的视网膜血管在发育过程中出现新生血管和 纤维增生所致的病变,多见于低出生体重、低孕周的早 产儿,可导致视力下降、视网膜脱离甚至失明,是早产 儿的一种严重并发症,同时也是目前儿童致盲的首位原 因。1
纤维化增生侵入玻璃体致渗出、出血、 挛缩,随之导致视网膜褶和剥离、黄斑异 位和瘢痕化、视力急剧下降。
临床表现
分区
Ⅰ区是以视乳头中央为中心, 视乳头中央到黄斑中心凹距 离的2倍为半径画圆;
Ⅱ区以视乳头中央为中心, 视乳头中央到鼻侧锯齿缘为 半径画圆,除去Ⅰ区之后的 环状区域;
Ⅱ区以外剩余的部位为Ⅲ区 。
临床分期
Ⅱ期
平均发生于矫正胎龄35周(32-40周),白色分界线进一步变 宽且增高,形成高于视网膜表面的嵴形隆起。
Ⅱ期(ROP Ⅱ )
临床分期
Ⅲ期
平均发生于矫正胎龄36周(32-43周),嵴形隆起愈加显著, 嵴样病变上出现视网膜血管扩张增殖,呈粉红色,此期伴纤维增殖, 进入玻璃体。阈值前病变平均发生于矫正胎龄36周,阈值病变平 均发生于矫正胎龄37周。
胎龄越小,体重越低,视网膜发育越不成熟,ROP发生率越高,病情越严重。
2.吸氧:
吸氧浓度:高浓度氧气可使视网膜血管收缩,引起视网膜缺氧,诱导产生血管生长因子,
导致新生血管生成。
吸氧时间:吸氧时间越长,ROP发生率越高 吸氧方式:CPAP或机械通气,氧疗>15天,CPAP>7天,FiO2>60%, ROP发生率更高更重 动脉氧分压:波动越大,ROP发生率越高
1 《中国早产儿视网膜病变筛查指南(2014)》
流行病学特点
美国
ROP 的致盲率1950年50% 通过调整氧疗等预防措施
降至1965年的40%
20 世纪70 ~ 80 年代, 由于极低出生体重儿生存率的提高
ROP 出现了第2次发病高峰 随着各项预防措施的积极开展
20 世纪90 年代,ROP 的发病率、严重度及阈值病 变均呈下降趋势
与此同时,中国大陆部分大城市的NICU 才开展早产儿ROP 筛查
流行病学特点
大陆地区ROP发生率:为8% ~ 30%。2
发展中国家,由于产科 技术和早产儿救治技术的显 著提高,出生体重<1 500 g 的早产儿数量逐年增多,存 活率明显提高,但ROP的高 发生率已成为严重问题。
Normal immature retina
发病机制
1 高氧性血管停滞期(急性期) 以相对性视网膜高氧和正常血管化停滞为特征;
2 缺氧性血管增生期(慢性期或晚期) 以相对性视网膜缺氧和异常血管纤维化增殖为特征。
早产儿出生时视网膜血管未发育成熟, 周边为无血管区,大片视网膜无血管区处 于缺氧状态,产生血管生长因子,刺激新 生血管生长。
未成熟的视网膜血管对氧敏感,高浓 度氧使视网膜血管收缩和闭塞,引起视网 膜缺氧,扩大视网膜的无灌注区,因而产 生大量新生血管,且带入大量纤维组织, 导致玻璃体内严重的纤维组织增殖,引起 牵引性视网膜脱离。
早期病变越靠近后极部(Ⅰ区),进展的风险性越大。
Hemisection looking down into the left eye with the temporal side to the left and the nasal side to the right.
临床分期
Ⅰ期
约发生在矫正胎龄34周,在眼底视网膜后极部有血管区与无 血管区之间出现白色平坦的细分界线;
Brian W. Fleck and Neil McIntosh. Retinopathy of Prematurity: Recent Developments NeoReviews,Jan 2009;10.
2中国大陆早产儿视网膜病变临床特点和眼病变的多中心调查
病因及高危因素
1.早产低出生体重:根本原因。
GA32周视网膜血管开始发育,始于视盘并以其为中心呈 “树枝样分叉”生长至锯状缘,40-42w完成;鼻侧血管比颞
侧先到达锯状缘;
Vascularization of the retina begins at approximately 16 weeks gestation at the optic nerve and proceeds peripherally. Retinal vessels reach the ora serrata (the periphery of the eye) on the nasal side at 32 weeks gestation and on the temporal side at 36 to 40 weeks gestation. The numbers in the figure are weeks of gestation.
Retinal Detachment
Ⅴ期(ROP Ⅴ期)
Total retinal detachment
特定病变
附加病变(plus diseases):视网膜后极血管怒张、扭曲,
