直肠癌手术配合PPT课件
合集下载
腹腔镜直肠癌根治术手术配合

腹腔镜设备和器械准备
• 腔镜系统
• 超声刀系统
• 工作平台
• 常规备器械﹕大包器械,碗包,手术衣,
大包布,裤套,腹腔镜布袋,外科腹腔镜 器械、荷 包钳及荷包线,超声刀及导线
• 一次性物品:一次性圆形吻合器,切割闭
合器,一次性穿刺器,长条,3/0 12条线吸 收线或3/0 8根带针吸收线,7#丝线,大角 针,引流管,尿袋,钛夹,Hem-o-lok
• 二.患者入室后在上肢建立一条静脉通路,
连接三通管。最好是采用中心静脉穿刺,
以利于麻醉师给药及快速补液。协助麻醉 师进行气管内插管全麻。患者取头低脚高 截石位,腿架高度不超过30cm,受压处垫 软垫,预防压到腓总神经,并用约束带将 膝部固定在腿架上,患者双腿分开的角度 为100°~110以便术中充分暴露手术野, 电刀负极板放置于肌肉丰富处。
• 三.安装好各仪器,把各仪器与手术台的器械连接
好,自动气腹机、电刀、超声刀调至 所需的大小, 调节冷光源保持适宜光度
• 四.准备碘伏,以供术中擦拭镜头,防止镜头表面
形成水汽,造成视野模糊而影响手术,一切准备 就绪后开始手术
• 五.严格执行无菌技术操作原则,监督并督促术者
及参观手术人员遵守无菌原则。术中密切观察患 者病情变化及手术进展情况,注意检查各仪器的 性能,如发生意外及时处理
⑺在盆腔内注入200ml生理盐水浸ቤተ መጻሕፍቲ ባይዱ过吻合口,观 察肛门处有无液体溢出。完成吻合后用生理盐水 灌洗盆腔,吸尽后递腹腔引流管从右侧穿刺套管 引出。清点手术器械、物品数目,放出腹腔内二 氧化碳气体,拔除穿刺套管,关闭小切口。
注意事项
• 术中密切观察生命体征变化。由于腹腔内充气及头低位,
对病人循环呼吸功能可产生不同程度的影响,因此术中严 密监测脉搏、心率、血压、血气、氧饱和度
直肠癌完整版课件

新药研发与治疗手段创新
多学科协作与综合治疗
未来直肠癌的治疗将更加注重多学科 协作,综合运用手术、放疗、化疗、 免疫治疗等多种手段,提高治疗效果 和患者生存质量。
随着科研的深入,未来有望研发出更 多针对直肠癌的新药和创新治疗手段 。
2024/1/28
32
谢谢您的聆听
THANKS
2024/1/28
33
8
实验室检查及影像学检查
直肠指检
是诊断直肠癌的必要检查步骤,约80%的直肠癌 患者就诊时可通过直肠指检被发现。可触及质硬 、凹凸不平肿块;晚期可触及肠腔狭窄,肿块固 定。指套见含粪的污浊脓血。
大便隐血试验
可作为直肠癌的初筛手段,阳性者需进一步检查 。
2024/1/28
直肠镜检
可窥见肿瘤大小、形状、部位。并可直接取组织 作病检。
2024/1/28
10
2024/1/28
03
直肠癌治疗原则与方法
11
手术治疗原则及术式选择
根治性
彻底切除肿瘤,清扫淋巴结,达到根 治目的。
功能性
保留肛门括约肌功能,提高患者生活 质量。
2024/1/28
12
手术治疗原则及术式选择
• 个体化:根据患者年龄、体质、肿瘤分期等因素制定个体 化手术方案。
直肠癌是指发生在直肠齿状线以 上至乙状结肠与直肠移行部之间 的恶性肿瘤。
发病率
在全球范围内,直肠癌的发病率 逐年上升,且男性发病率高于女 性。
4
病因及危险因素
遗传因素
饮食因素
家族性腺瘤性息肉病、遗传性非息肉病性 结直肠癌等遗传性疾病可增加直肠癌的发 病风险。
高脂肪、低纤维饮食,过多摄入红肉和加 工肉类,缺乏蔬菜、水果等膳食纤维的摄 入,可增加直肠癌的发病风险。
多学科协作与综合治疗
未来直肠癌的治疗将更加注重多学科 协作,综合运用手术、放疗、化疗、 免疫治疗等多种手段,提高治疗效果 和患者生存质量。
随着科研的深入,未来有望研发出更 多针对直肠癌的新药和创新治疗手段 。
2024/1/28
32
谢谢您的聆听
THANKS
2024/1/28
33
8
实验室检查及影像学检查
直肠指检
是诊断直肠癌的必要检查步骤,约80%的直肠癌 患者就诊时可通过直肠指检被发现。可触及质硬 、凹凸不平肿块;晚期可触及肠腔狭窄,肿块固 定。指套见含粪的污浊脓血。
大便隐血试验
可作为直肠癌的初筛手段,阳性者需进一步检查 。
2024/1/28
直肠镜检
可窥见肿瘤大小、形状、部位。并可直接取组织 作病检。
2024/1/28
10
2024/1/28
03
直肠癌治疗原则与方法
11
手术治疗原则及术式选择
根治性
彻底切除肿瘤,清扫淋巴结,达到根 治目的。
功能性
保留肛门括约肌功能,提高患者生活 质量。
2024/1/28
12
手术治疗原则及术式选择
• 个体化:根据患者年龄、体质、肿瘤分期等因素制定个体 化手术方案。
直肠癌是指发生在直肠齿状线以 上至乙状结肠与直肠移行部之间 的恶性肿瘤。
发病率
在全球范围内,直肠癌的发病率 逐年上升,且男性发病率高于女 性。
4
病因及危险因素
遗传因素
饮食因素
家族性腺瘤性息肉病、遗传性非息肉病性 结直肠癌等遗传性疾病可增加直肠癌的发 病风险。
高脂肪、低纤维饮食,过多摄入红肉和加 工肉类,缺乏蔬菜、水果等膳食纤维的摄 入,可增加直肠癌的发病风险。
直肠癌手术配合PPT课件

4.分离乙状结肠系膜 剪开乙状结肠侧腹膜和腹膜反折处, 分离乙状结肠系膜
5.结扎肠系膜下血管
2019/10/29 6.分离直肠后壁
17
7.分离直肠前壁 男性:将直肠与膀胱、输尿管、精囊前列
腺后壁分开, 女性:将直肠与阴道分开
8.切断直肠两侧韧带先右后左 直肠下动脉在其中,结扎:7号线
9.切断乙状结肠 切断乙状结肠时,肠钳子夹住近端,准备
挤靠在膝关节处。
2019/10/29
10
手术体位 膀胱结石位(头低脚高)
2019/10/29
11
直肠癌手术方法分两类
•不保留肛门 •保留肛门
2019/10/29
12
不保留肛管括约肌的方法:
治愈率高, 切口多, 范围广, 创面大, 时间长, 术中可能出现的问题较多。
2019/10/29
13
Miles切除范围
无瘤技术
在手术过程中器护应主动配合术者做 好无瘤技术操作
及时更换污染的器械,敷料,手套, 特别是吸引管头
提高手术效果,延长寿命。
2019/10/29
25
手术配合要点
病人摆截石位,注意在腘窝处垫海绵,
保护腓总神经。
电刀负极板应贴在大腿外侧或小腿处, 避免消毒液弄湿,引起短路。
手术结束后先将手术床腿板安置好,先 放下一侧下肢,等1-2分钟再放另一侧, 并注意观察血压变化。
经腹-会阴术式切除直肠癌多用于肿瘤下缘距肛缘 <6cm者主要包括:
大部分乙状结肠
全部直肠及系膜、淋巴结
肠系膜下血管根部的淋巴结
盆腔底部的腹膜
直肠侧韧带
肛提肌、肛管、肛门周围皮肤
肛管括约肌
腹腔镜直肠癌根治术 ppt课件

• 病因 直肠癌的病因目前仍不十分清楚,其发病与社会环境、饮食习惯、
遗传因素等有关。直肠息肉也是直肠癌的高危因素。目前基本公认 的是动物脂肪和蛋白质摄入过高,食物纤维摄入不足是直肠癌发生 的高危因素。
ppt课件
4
直肠癌手术方式
常用的直肠癌手术方式可以分为: 保留肛门和不保留肛两大类。
1.经腹直肠癌前切除术(Dixon术) 2.腹会阴联合切除保留肛门括约肌手术(Bacon术) 3.腹会阴联合直肠切除术(Miles术)
33
手术配合点及注意点
腹腔镜器械使用前可用石蜡油棉球润滑一下,减少阻力, 使器械使用更顺畅。
主刀使用超声刀时,配合打开Trocar排出产生的废气烟雾。 处理肠系膜下血管时备好血管夹按需使用,另外密切观察
手术进程有无出血及时准确传递血管夹止血。 术中所使用的纱布块特别放置在病人体内的纱布块必须记
ppt课件
8
直肠癌手术禁忌症
●肿瘤直径>6 cm 和(或)与周围组织广泛浸润; 腹 部严重粘连、重度肥胖者、结肠直肠癌的急症手术 (如急性梗阻、穿孔等) 和心肺功能不良者为相对手 术禁忌。 ●全身情况不良, 虽经术前治疗仍不能纠正或改善者; 有严重心、肺、肝、肾疾患而不能耐受手术为手术禁 忌。
ppt课件
手术配合
远端直肠扩肛至4~5指,并用稀 碘伏水灌洗。
再次建立气腹,在腹腔镜直视下经吻合器完成乙状 结肠-直肠端端吻合,并检查肠管有无扭转张力、出血 等。
ppt课件
31
ppt课件
32
手术配合
冲洗及引流 生理盐水冲洗创面、查有无活动性出血后,于尾骨
前方、吻合口背侧放置1~2根引流管,由穿刺孔引出。
ppt课件
ppt课件
遗传因素等有关。直肠息肉也是直肠癌的高危因素。目前基本公认 的是动物脂肪和蛋白质摄入过高,食物纤维摄入不足是直肠癌发生 的高危因素。
ppt课件
4
直肠癌手术方式
常用的直肠癌手术方式可以分为: 保留肛门和不保留肛两大类。
1.经腹直肠癌前切除术(Dixon术) 2.腹会阴联合切除保留肛门括约肌手术(Bacon术) 3.腹会阴联合直肠切除术(Miles术)
33
手术配合点及注意点
腹腔镜器械使用前可用石蜡油棉球润滑一下,减少阻力, 使器械使用更顺畅。
主刀使用超声刀时,配合打开Trocar排出产生的废气烟雾。 处理肠系膜下血管时备好血管夹按需使用,另外密切观察
手术进程有无出血及时准确传递血管夹止血。 术中所使用的纱布块特别放置在病人体内的纱布块必须记
ppt课件
8
直肠癌手术禁忌症
●肿瘤直径>6 cm 和(或)与周围组织广泛浸润; 腹 部严重粘连、重度肥胖者、结肠直肠癌的急症手术 (如急性梗阻、穿孔等) 和心肺功能不良者为相对手 术禁忌。 ●全身情况不良, 虽经术前治疗仍不能纠正或改善者; 有严重心、肺、肝、肾疾患而不能耐受手术为手术禁 忌。
ppt课件
手术配合
远端直肠扩肛至4~5指,并用稀 碘伏水灌洗。
再次建立气腹,在腹腔镜直视下经吻合器完成乙状 结肠-直肠端端吻合,并检查肠管有无扭转张力、出血 等。
ppt课件
31
ppt课件
32
手术配合
冲洗及引流 生理盐水冲洗创面、查有无活动性出血后,于尾骨
前方、吻合口背侧放置1~2根引流管,由穿刺孔引出。
ppt课件
ppt课件
2024年度直肠癌优秀课件pptx

病理分级
根据肿瘤细胞的分化程度进行分级,分化越差,恶性程度越高,预后 越差。
分子生物学标志物
如上述KRAS、BRAF、MSI/MMR和HER2等基因状态,也是影响直 肠癌患者预后的重要因素。
其他因素
如患者年龄、性别、合并症、手术方式和术后并发症等也会影响直肠 癌患者的预后。
12
03 直肠癌影像学检查方法
检查前准备
患者需进行肠道准备,如服用泻 药清洁肠道,确保检查视野清晰
。
2024/2/3
操作技巧
医生需熟练掌握内镜操作技巧,如 插入、旋转、退镜等,以充分观察 肠道黏膜。
注意事项
医生在操作过程中需关注患者反应 ,避免过度充气或损伤肠道黏膜。
15
CT、MRI在直肠癌诊断中应用价值
CT检查
CT可清晰显示直肠壁增厚、肿瘤浸润范围及淋巴结转移情况,为临床分期提供重 要依据。
早期活动
鼓励患者尽早下床活动,促进肠道功能恢复 和防止肌肉萎缩。
康复锻炼指导
指导患者进行正确的康复锻炼,包括呼吸训 练、肢体运动等。
2024/2/3
实施效果评价
定期评估患者康复情况,及时调整康复计划 ,确保康复效果。
32
THANKS FOR WATCHING
感谢您的观看
2024/2/3
33
围。
技巧分享
精确的定位技术、多模态影像融 合、剂量优化算法等,可提高放 射治疗的精确度和效果,降低对
周围正常组织的损伤。
注意事项
放射治疗过程中需密切关注患者 反应和副作用,及时调整治疗方
案和剂量。
2024/2/3
20
化学治疗方案制定及调整策略
化学治疗方案制定
根据患者病情、身体状况、病理类型等因素,选择合适的化疗药物 和方案,可联合放疗或手术治疗。
根据肿瘤细胞的分化程度进行分级,分化越差,恶性程度越高,预后 越差。
分子生物学标志物
如上述KRAS、BRAF、MSI/MMR和HER2等基因状态,也是影响直 肠癌患者预后的重要因素。
其他因素
如患者年龄、性别、合并症、手术方式和术后并发症等也会影响直肠 癌患者的预后。
12
03 直肠癌影像学检查方法
检查前准备
患者需进行肠道准备,如服用泻 药清洁肠道,确保检查视野清晰
。
2024/2/3
操作技巧
医生需熟练掌握内镜操作技巧,如 插入、旋转、退镜等,以充分观察 肠道黏膜。
注意事项
医生在操作过程中需关注患者反应 ,避免过度充气或损伤肠道黏膜。
15
CT、MRI在直肠癌诊断中应用价值
CT检查
CT可清晰显示直肠壁增厚、肿瘤浸润范围及淋巴结转移情况,为临床分期提供重 要依据。
早期活动
鼓励患者尽早下床活动,促进肠道功能恢复 和防止肌肉萎缩。
康复锻炼指导
指导患者进行正确的康复锻炼,包括呼吸训 练、肢体运动等。
2024/2/3
实施效果评价
定期评估患者康复情况,及时调整康复计划 ,确保康复效果。
32
THANKS FOR WATCHING
感谢您的观看
2024/2/3
33
围。
技巧分享
精确的定位技术、多模态影像融 合、剂量优化算法等,可提高放 射治疗的精确度和效果,降低对
周围正常组织的损伤。
注意事项
放射治疗过程中需密切关注患者 反应和副作用,及时调整治疗方
案和剂量。
2024/2/3
20
化学治疗方案制定及调整策略
化学治疗方案制定
根据患者病情、身体状况、病理类型等因素,选择合适的化疗药物 和方案,可联合放疗或手术治疗。
腹腔镜下直肠癌根治术的手术配合PPT课件

2.安装好各仪器,将显示器摆在患者的左下侧,把各仪器与手术台的器械连 接好,气腹机、电刀、超声刀调至所需的大小,调节冷光源保持适宜光度。
3.注意保持导尿管通畅及连接管无菌,术中定时观察尿量及其颜色。
4.准备70℃-80℃无菌生理盐水,以供术中预热镜头,以防止腹腔内热气在冷 镜头表面形成水汽,造成视野模糊而影响手术,一切准备就绪后开始手术。
5
Company name
6
Company name
7
Company name
直肠的形态
直肠在盆隔以上的部 分称为直肠盆部,盆 部的下段肠腔膨大, 称为直肠壶腹。盆隔 以下的部分缩窄称为 肛管或直肠肛门部。 直肠有两个弯曲 :上段凸向后,与骶 骨前面的曲度一致, 形成骶曲,下段向后 下绕过尾骨尖,形成 凸像前的会阴曲。
8
Company name
9
Company name
10
Company name
11
Company name
12
Company name
13
Company name
直肠癌的临床表现
1.早期直肠癌大多数无症状。
2.直肠癌生长:到一定程度时可以出现便血习惯改变,血便,脓 血便,里急后重,便秘,腹泻等。
房间准备:
于术前60min打开层流开关,调节室温在22℃-25℃,湿度40%-60%。
仪器准备:
摄像系统一套,气腹机、冷光源、超声刀、电刀、二氧化碳、吸引器、体位架 肩托 等。
高耗材的准备:
一次性吻合器、腔镜直线切割闭合器、60#钉仓、荷包线、2—0及4—0复星线、长胶、防粘膜、 创必复、术尔泰、生物夹等。
二.姑息性手术:如癌肿局部侵润严重或转移广泛而无法根 治时,为了解除梗阻和减少病人痛苦,可 行姑息性切除。
直肠癌手术方式简介ppt课件

无论是 Dixon术式、 Hartmann
术式还是 Miles术式, 都没有准 确地指出 手术的切 除范围
医生手术 时,就直 肠侧方、 远端系膜 及直肠周 围需要切 除的界限 不甚明确
术后患者 的肿瘤复 发率较高, 生存率较 低,严重 影响着手 术效果
80年代Heald等提出全直肠系膜切除的观点 90年代逐步推广
(3)、经肛门括约肌径路手术 (Mason)手术
• 适用于:肛管上部,病灶较大,经肛门切 除有一定困难的患者。
• 缺点:手术需切点肛门括约肌,有伤口感 染、裂开、肛门失禁等危险
(4)、经肛门内镜显微手术
TEM: Transanal Endoscopic Microsurgery
• 可用于全直肠肿物切除,最远距肛24cm • 优点:保留括约肌功能、缩短住院时间、
(1)、经骶部途径的直肠癌切除术
• 最早由Kocher于1875年所倡导,10Βιβλιοθήκη 后由 Kraske将这一手术在欧洲推广
• 适用于:距肛6-10cm • 缺点:视野差、复发率高、吻合口瘘发生
率高 • 1980年MiLes手术问世后,逐步被取代
(2)、经肛门途径直肠癌切除术
• 为临床最常用的手术方式 • 优点:操作简单、创伤小,术后恢复快
2~3只 • Endowrist仿真机械臂 工作臂 • Intuitive控制技术
SUCCESS
THANK YOU
2020/6/20
标本上形成一个狭窄的腰 部,即外科腰
这里正好是不能保留肛门的直肠癌的好发部位
(3)、肛提肌外腹会阴联合直肠癌切 (ELAPE)
• 2007年瑞典学者Holm提出低位直肠癌柱状 切除术,即现在的ELAPE术式
直肠癌根治miles手术配合ppt课件

❖ 直肠与小骨盆腔脏器的毗邻关系男女不同,男性直肠的前 面有膀胱、前列腺和精囊腺;女性则有子宫和阴道。因此, 临床指诊时,经肛门可触查前列腺和精囊腺或子宫和阴道 等。
Company Logo
Company Logo
相关解剖
❖ 齿状线是直肠与肛管的交界线,是重要的解剖学标志,对 直肠与肛管在解剖上的区别有重要的临床意义。
Company Logo
相关解剖
❖ 直肠:直肠是大肠的末端,肛缘起向上全长10- 15cm,周围 多脂肪、无纵带,位于膀胱和生殖器官的背侧 。上端平第3 骶椎处接乙状结肠,沿骶骨与尾骨前面下行,穿盆膈终于肛 门,两者以盆膈为界(由肛提肌等所组成),在盆膈以上部 分为肛管,长约4cm,平时处于关闭状态。
Company Logo
相关解剖
❖直肠的血供 :
❖ 动脉
(1)直肠上动脉 (2)直肠下动脉
❖ 静脉
(1)直肠上静脉 (2)直肠下静脉
Company Logo
相关解剖
淋巴
Company Logo
直肠癌的治疗方法
❖ 直肠癌的治疗目前仍以外科手术为主,放化疗为辅。 ❖ 手术治疗 分为根治性和姑息性两种 ❖ 根治性手术 手术方式根据癌肿在直肠的位置而定
口,递腹腔拉钩,探查有无腹水、是否转移淋巴结,周围 脏器情况,以确定手术方式
Company Logo
手术步骤及配合
❖ 分离乙状结肠及其系膜,显露双侧输尿管 腹腔拉钩暴 露,湿纱垫保护肠组织,递长镊,长分离剪剪开侧腹膜, 长弯钳分离、钳夹止血,准备缝扎或中弯钳带4#或7#丝线 结扎,结扎肠系膜下动静脉
4.保留盆腔植物神经减少术后排尿及性功能障碍
Company Logo
手术步骤及配合
Company Logo
Company Logo
相关解剖
❖ 齿状线是直肠与肛管的交界线,是重要的解剖学标志,对 直肠与肛管在解剖上的区别有重要的临床意义。
Company Logo
相关解剖
❖ 直肠:直肠是大肠的末端,肛缘起向上全长10- 15cm,周围 多脂肪、无纵带,位于膀胱和生殖器官的背侧 。上端平第3 骶椎处接乙状结肠,沿骶骨与尾骨前面下行,穿盆膈终于肛 门,两者以盆膈为界(由肛提肌等所组成),在盆膈以上部 分为肛管,长约4cm,平时处于关闭状态。
Company Logo
相关解剖
❖直肠的血供 :
❖ 动脉
(1)直肠上动脉 (2)直肠下动脉
❖ 静脉
(1)直肠上静脉 (2)直肠下静脉
Company Logo
相关解剖
淋巴
Company Logo
直肠癌的治疗方法
❖ 直肠癌的治疗目前仍以外科手术为主,放化疗为辅。 ❖ 手术治疗 分为根治性和姑息性两种 ❖ 根治性手术 手术方式根据癌肿在直肠的位置而定
口,递腹腔拉钩,探查有无腹水、是否转移淋巴结,周围 脏器情况,以确定手术方式
Company Logo
手术步骤及配合
❖ 分离乙状结肠及其系膜,显露双侧输尿管 腹腔拉钩暴 露,湿纱垫保护肠组织,递长镊,长分离剪剪开侧腹膜, 长弯钳分离、钳夹止血,准备缝扎或中弯钳带4#或7#丝线 结扎,结扎肠系膜下动静脉
4.保留盆腔植物神经减少术后排尿及性功能障碍
Company Logo
手术步骤及配合
直肠癌根治手术PPT课件
Company Logo
手术方式和指征
Surgical Modality & Indications
1. Mile氏手术(Abdominal Peritonium Resection,APR):
1908年mile提出经腹—会阴术式切除直肠癌,多用 于肿瘤下缘距肛缘 < 6cm者 (1)优点:彻底切除原发灶和区域淋巴结
Dixon与Miles
Company Logo
1.足够的肿瘤原发灶切除
四原则
2.合理的淋巴结清扫
3.合理的直肠系膜全切除术
4.保留盆腔植物神经减少术后排尿及性功能障碍
Company Logo
物品准备 剖腹包、无菌手术衣、剖腹器械、胸止、大S拉 钩、肠钳、电刀、腹腔撑开器、无菌手套、切口 保护膜、手术刀片(11#、22#)、丝线(1#、4#、 7#)、吸引器及吸引器头、石蜡油、无菌生理盐 水、碘伏、新洁尔灭棉球 如条件允许可准备超声刀
超声刀
Company Logo
手术步骤(以dixon手术为例) 1. 2. 3. 4. 5. 6. 7. 8. 进腹 游离保护输尿管 游离乙状结肠 游离直肠 切除病变肠管,移去标本 结直肠吻合 冲洗,关闭盆腔腹膜,放置双套引流管 关腹
Company Logo
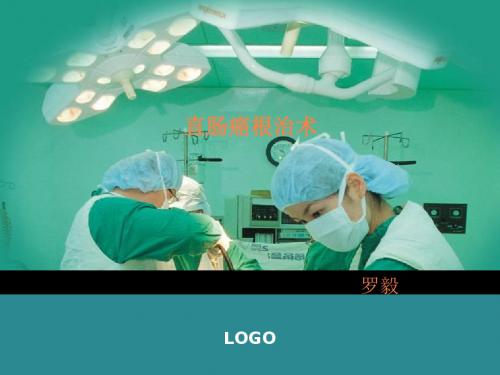
直肠癌根治术
罗毅
LOGO
主要内容
1 2 3 4 5
5
历史与现状
直肠癌简介
相关解剖 手术配合要点o
历史与现状
1885年 Kraske
1908年 Miles
1939年 Dixon
Company Logo
吻合器的应用
经腹直肠癌根治术、结肠造瘘术 手术配合 PPT

直肠并不直,在矢状面上有两
个弯曲,一是凸向后的弯曲,称骶曲, 距肛门7-8cm;一是凸向前的弯曲,称 会阴曲,距肛门3-5cm。
直肠上端与乙状结肠交接处的
管径较细,向下其肠腔显著扩大,至 直肠下部膨大成直肠壶腹。
直肠的黏膜形成上、中、下3个半 月状的横行皱襞,叫直肠横襞
血供
肠系膜下动脉→ 直肠上动脉 髂内动脉 →直 肠下动脉 骶正中动脉 肛管动脉
直肠癌
pany Logo
直肠癌简介
疾病分期
0期:癌局限于粘膜层,无淋巴结转移 Ⅰ期:肿瘤局限于固有肌层以内,无淋巴结转移 Ⅱ期:肿瘤浸润超过固有肌层,但无淋巴结转移 Ⅲ期:淋巴结有转移 Ⅳ期:远处转移(肝脏、肺等)或腹膜转移
手术方式
手术配合及步骤
经腹直肠癌根治术(Dixon手术)
经腹直肠癌切除、远端关闭、 近端造瘘术(Hartmann手术) 内括约肌切除术(Intersphinct Eric resection, ISR)
静脉
直肠上静脉丛→门静脉 直肠下静脉丛 →下腔静脉
淋巴回流
以齿状线为界:上下两组
上组 上:肠系膜下动脉旁 中、下:髂内淋巴结
下组 下:腹股沟淋巴结 周围:腹股沟或髂内淋巴 结
❖ 直肠指检:70%(+)
辅助检查
描述: 肿瘤位置(距肛缘)、 大小、 形态、 活动度、 异常分泌物
……
电子结肠镜检查: 取材病理活检 定性、定位
❖ 电刀切开乙状结肠系膜的右侧及向盆腔切开直肠 右侧后腹膜至腹膜返折附近。向上切开乙状结肠 腹膜至肠系膜下动脉根部,注意勿损伤肠系膜下 动脉根部的神经。根据情况可行肠系膜下动脉根 部结扎或分出左结肠动脉处结扎,或直肠上动脉 根部结扎。为了使降结肠下移,使吻合口无张力, 多数在肠系膜下动脉根部结扎。
个弯曲,一是凸向后的弯曲,称骶曲, 距肛门7-8cm;一是凸向前的弯曲,称 会阴曲,距肛门3-5cm。
直肠上端与乙状结肠交接处的
管径较细,向下其肠腔显著扩大,至 直肠下部膨大成直肠壶腹。
直肠的黏膜形成上、中、下3个半 月状的横行皱襞,叫直肠横襞
血供
肠系膜下动脉→ 直肠上动脉 髂内动脉 →直 肠下动脉 骶正中动脉 肛管动脉
直肠癌
pany Logo
直肠癌简介
疾病分期
0期:癌局限于粘膜层,无淋巴结转移 Ⅰ期:肿瘤局限于固有肌层以内,无淋巴结转移 Ⅱ期:肿瘤浸润超过固有肌层,但无淋巴结转移 Ⅲ期:淋巴结有转移 Ⅳ期:远处转移(肝脏、肺等)或腹膜转移
手术方式
手术配合及步骤
经腹直肠癌根治术(Dixon手术)
经腹直肠癌切除、远端关闭、 近端造瘘术(Hartmann手术) 内括约肌切除术(Intersphinct Eric resection, ISR)
静脉
直肠上静脉丛→门静脉 直肠下静脉丛 →下腔静脉
淋巴回流
以齿状线为界:上下两组
上组 上:肠系膜下动脉旁 中、下:髂内淋巴结
下组 下:腹股沟淋巴结 周围:腹股沟或髂内淋巴 结
❖ 直肠指检:70%(+)
辅助检查
描述: 肿瘤位置(距肛缘)、 大小、 形态、 活动度、 异常分泌物
……
电子结肠镜检查: 取材病理活检 定性、定位
❖ 电刀切开乙状结肠系膜的右侧及向盆腔切开直肠 右侧后腹膜至腹膜返折附近。向上切开乙状结肠 腹膜至肠系膜下动脉根部,注意勿损伤肠系膜下 动脉根部的神经。根据情况可行肠系膜下动脉根 部结扎或分出左结肠动脉处结扎,或直肠上动脉 根部结扎。为了使降结肠下移,使吻合口无张力, 多数在肠系膜下动脉根部结扎。
腹腔镜下直肠癌根治术的手术配合ppt课件

直肠的形态
直肠在盆隔以上的部 分称为直肠盆部,盆 部的下段肠腔膨大, 称为直肠壶腹。盆隔 以下的部分缩窄称为 肛管或直肠肛门部。 直肠有两个弯曲 :上段凸向后,与骶 骨前面的曲度一致, 形成骶曲,下段向后 下绕过尾骨尖,形成 凸像前的会阴曲。
直肠癌的临床表现
1.早期直肠癌大多数无症状。 2.直肠癌生长:到一定程度时可以出现便血习惯改变,血便,脓 血便,里急后重,便秘,腹泻等。
航空都获得了一定程度的发展。
(2)近代中国交通业受到西方列强的控制和操纵。 (3)地域之间的发展不平衡。 3.影响 (1)积极影响:促进了经济发展,改变了人们的出行方式,
一定程度上转变了人们的思想观念;加强了中国与世界各地的
联系,丰富了人们的生活。 (2)消极影响:有利于西方列强的政治侵略和经济掠夺。
腹腔镜下直肠癌根治术的手术配合
何春燕
腹腔镜手术的优势
直肠癌的概念:
直肠癌是指发生在直肠齿状线以上至直肠,乙状结肠交界处的恶性 肿瘤。
直肠癌的病因:
直肠癌的病因目前任不十分清楚,其发病与社会环境,饮食习惯,遗传 因素有关。
直肠的解剖:
直肠为大肠的末段,长约1516cm,位于小骨盆内。上端平 第3骶椎处持续乙状结肠,沿骶 骨和尾骨的前面下行,穿过盆隔, 下端以肛门而终。
会生活。
2.清朝黄遵宪曾作诗曰:“钟声一及时,顷刻不少留。虽
有万钧柁,动如绕指柔。”这是在描写 A.电话 C.电报 B.汽车 D.火车 ( )
解析:从“万钧柁”“动如绕指柔”可推断为火车。 答案:D
[典题例析] [例1] 上海世博会曾吸引了大批海内外人士利用各种
交通工具前往参观。然而在19世纪七十年代,江苏沿江 居民到上海,最有可能乘坐的交通工具是 A.江南制造总局的汽车 B.洋人发明的火车 ( )
腹腔镜下直肠癌手术的配合ppt课件

腹腔镜下直肠癌手术的护理
汇报人:李海琴
2016年7月20日
·
1
目录
直肠癌的简介 直肠癌手术发展的趋势 直肠癌手术步骤演示 护理配合要点
·
2
1.直肠癌的简介
直肠癌是指直肠齿状线以上至直肠和乙状结肠交界 部的肿块。
肿块表面高低不平,质地坚硬,由粘膜和粘膜下层发生,
生长迅速,容易转移,术后容易复发,肠癌是一种生活方式病,
• 对盆腔植物神经丛的识别及保护更确切 • 锐性解剖 完整切除直肠系膜(TME) • 对肿瘤的挤压明显减少
·
25
穿刺孔选择
A 10.5cm B5.5cm C5.5cm· D10.5cm E5.5cm
26
4.手术护理配合
·
27
术前—手术体位
• 取Trendelenburg体位 头低足高约30度,并且右外侧倾斜20度 最大限度的将小肠等腹腔脏器向患者腹腔
(2)保肛手术 Dixon术:距肛缘5-7cm的手术方式 Parks术:距肛缘5cm的手术方式 拖出术TTME:(尚未开展)
·
9
Dixon手术
• Dixon手术保留了部分下段直肠和完整的肛管 、 肛门内外括约肌及其支配神经和肛提肌
• 是目前各种直肠癌根治术中,保留肛门后控制排 便功能最为满意的手术
上方移动,显露盆腔
·
28
手术体位
·
29
术前—合理化布局
·
30
合理化布局
·
31
术前—物品准备
• 常规器械 • 1号包 骨科布巾(备长巾)胃钳包 腹腔镜手术
器械一套 备齐中转器械及物品
·
32
一次性物品准备
吸引器皮条2根,头1个,短电刀1个,24#菌管2根,引流袋2个,腔镜套3 个,电钻套1个,中大号敷贴1个,小敷贴2个1 4 7号线各1个,大小圆针,大 三角1个,冲洗器1个,小纱布10块,Y型管1个。
汇报人:李海琴
2016年7月20日
·
1
目录
直肠癌的简介 直肠癌手术发展的趋势 直肠癌手术步骤演示 护理配合要点
·
2
1.直肠癌的简介
直肠癌是指直肠齿状线以上至直肠和乙状结肠交界 部的肿块。
肿块表面高低不平,质地坚硬,由粘膜和粘膜下层发生,
生长迅速,容易转移,术后容易复发,肠癌是一种生活方式病,
• 对盆腔植物神经丛的识别及保护更确切 • 锐性解剖 完整切除直肠系膜(TME) • 对肿瘤的挤压明显减少
·
25
穿刺孔选择
A 10.5cm B5.5cm C5.5cm· D10.5cm E5.5cm
26
4.手术护理配合
·
27
术前—手术体位
• 取Trendelenburg体位 头低足高约30度,并且右外侧倾斜20度 最大限度的将小肠等腹腔脏器向患者腹腔
(2)保肛手术 Dixon术:距肛缘5-7cm的手术方式 Parks术:距肛缘5cm的手术方式 拖出术TTME:(尚未开展)
·
9
Dixon手术
• Dixon手术保留了部分下段直肠和完整的肛管 、 肛门内外括约肌及其支配神经和肛提肌
• 是目前各种直肠癌根治术中,保留肛门后控制排 便功能最为满意的手术
上方移动,显露盆腔
·
28
手术体位
·
29
术前—合理化布局
·
30
合理化布局
·
31
术前—物品准备
• 常规器械 • 1号包 骨科布巾(备长巾)胃钳包 腹腔镜手术
器械一套 备齐中转器械及物品
·
32
一次性物品准备
吸引器皮条2根,头1个,短电刀1个,24#菌管2根,引流袋2个,腔镜套3 个,电钻套1个,中大号敷贴1个,小敷贴2个1 4 7号线各1个,大小圆针,大 三角1个,冲洗器1个,小纱布10块,Y型管1个。
直肠癌根治术手术配合ppt课件-直肠癌根治术的手术配合46页PPT

28、知之者不如好之者,好之者不如乐之者。——孔子
▪
29、勇猛、大胆和坚定的决心能够抵得上武器的精良。——达·芬奇
▪
30、意志是一个强壮的盲人,倚靠在明眼的跛子肩上。——叔本华
谢谢!
46
直肠癌根治术手术配合ppt课件-直肠 癌根治术的手术配合
6
、
露
凝
无
游
氛
,
天
高
风
景
澈
。
7、翩翩新 来燕,双双入我庐 ,先巢故尚在,相 将还旧居。
8
、
吁
嗟
身
后
名
,
于
我
若
浮
烟
。
9、 陶渊 明( 约 365年 —427年 ),字 元亮, (又 一说名 潜,字 渊明 )号五 柳先生 ,私 谥“靖 节”, 东晋 末期南 朝宋初 期诗 人、文 学家、 辞赋 家、散
文 家 。汉 族 ,东 晋 浔阳 柴桑 人 (今 江西 九江 ) 。曾 做过 几 年小 官, 后辞 官 回家 ,从 此 隐居 ,田 园生 活 是陶 渊明 诗 的主 要题 材, 相 关作 品有 《饮 酒 》 、 《 归 园 田 居 》 、 《 桃花 源 记 》 、 《 五 柳先 生 传 》 、 《 归 去来 兮 辞 》 等 。
1
0
、
倚南Βιβλιοθήκη 窗以寄傲
,
审
容
膝
之
易
安
。
▪
26、要使整个人生都过得舒适、愉快,这是不可能的,因为人类必须具备一种能应付逆境的态度。——卢梭
▪
27、只有把抱怨环境的心情,化为上进的力量,才是成功的保证。——罗曼·罗兰
▪
直肠癌根治术手术配合ppt课件

或子宫和阴道等。
从使用情况来看,闭胸式的使用比较 广泛。 敞开式 盾构之 中有挤 压式盾 构、全 部敞开 式盾构 ,但在 近些年 的城市 地下工 程施工 中已很 少使用 ,在此 不再说 明。
相关解剖
从使用情况来看,闭胸式的使用比较 广泛。 敞开式 盾构之 中有挤 压式盾 构、全 部敞开 式盾构 ,但在 近些年 的城市 地下工 程施工 中已很 少使用 ,在此 不再说 明。
术式分型
经腹直肠癌根治术 (Dixon)
腹会阴联合直肠癌 根治术(Miles)
从使用情况来看,闭胸式的使用比较 广泛。 敞开式 盾构之 中有挤 压式盾 构、全 部敞开 式盾构 ,但在 近些年 的城市 地下工 程施工 中已很 少使用 ,在此 不再说 明。
手术原则
经腹会阴联合切除术(Miles):
适用于肿瘤距肛缘7cm以下直肠癌。切除范围包括乙状 结肠下部及其系膜和全部直肠、肠系膜下动脉周围淋巴结 、肛提肌、坐骨直肠窝内脂肪、肛管和周围直径约5cm的 皮肤以及全部肛门括约肌。乙状结肠近端在左下腹做永久 性人工肛门。
Miles手术配合
8.切断双侧直肠侧韧带,结扎
直肠中动静脉,切断肠系膜下
血管,递胆囊钳,中弯夹闭血
管,4#丝线结扎或小圆针4#线
7.游离直肠后壁及直肠旁
缝扎。
的蜂窝组织,分离前壁,提
拉直肠,传递胆囊钳分离血管,
准备长扁桃剪及4#带线随时
结扎血管。
从使用情况来看,闭胸式的使用比较 广泛。 敞开式 盾构之 中有挤 压式盾 构、全 部敞开 式盾构 ,但在 近些年 的城市 地下工 程施工 中已很 少使用 ,在此 不再说 明。
Miles手术配合
9.切断乙状结肠:递 肠钳夹闭肠管,递切缝器 切断乙状结肠,递活力碘棉 球消毒残端,将吻合器蘑菇头 抹上石蜡油放入肠管4#线缝荷 包。或用一次性荷包钳夹
从使用情况来看,闭胸式的使用比较 广泛。 敞开式 盾构之 中有挤 压式盾 构、全 部敞开 式盾构 ,但在 近些年 的城市 地下工 程施工 中已很 少使用 ,在此 不再说 明。
相关解剖
从使用情况来看,闭胸式的使用比较 广泛。 敞开式 盾构之 中有挤 压式盾 构、全 部敞开 式盾构 ,但在 近些年 的城市 地下工 程施工 中已很 少使用 ,在此 不再说 明。
术式分型
经腹直肠癌根治术 (Dixon)
腹会阴联合直肠癌 根治术(Miles)
从使用情况来看,闭胸式的使用比较 广泛。 敞开式 盾构之 中有挤 压式盾 构、全 部敞开 式盾构 ,但在 近些年 的城市 地下工 程施工 中已很 少使用 ,在此 不再说 明。
手术原则
经腹会阴联合切除术(Miles):
适用于肿瘤距肛缘7cm以下直肠癌。切除范围包括乙状 结肠下部及其系膜和全部直肠、肠系膜下动脉周围淋巴结 、肛提肌、坐骨直肠窝内脂肪、肛管和周围直径约5cm的 皮肤以及全部肛门括约肌。乙状结肠近端在左下腹做永久 性人工肛门。
Miles手术配合
8.切断双侧直肠侧韧带,结扎
直肠中动静脉,切断肠系膜下
血管,递胆囊钳,中弯夹闭血
管,4#丝线结扎或小圆针4#线
7.游离直肠后壁及直肠旁
缝扎。
的蜂窝组织,分离前壁,提
拉直肠,传递胆囊钳分离血管,
准备长扁桃剪及4#带线随时
结扎血管。
从使用情况来看,闭胸式的使用比较 广泛。 敞开式 盾构之 中有挤 压式盾 构、全 部敞开 式盾构 ,但在 近些年 的城市 地下工 程施工 中已很 少使用 ,在此 不再说 明。
Miles手术配合
9.切断乙状结肠:递 肠钳夹闭肠管,递切缝器 切断乙状结肠,递活力碘棉 球消毒残端,将吻合器蘑菇头 抹上石蜡油放入肠管4#线缝荷 包。或用一次性荷包钳夹
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
15
Miles手术步骤
1.六层中单置于臀下,铺截石位单
2.留置尿管,接尿袋从大腿(男女)面 至床边
3.常规开腹探查:切口(左下腹旁正中 切口,起自5.耻结扎骨肠系联膜下合血,管 止于脐上3-4 厘米)
4.分离乙状结肠系膜
剪开乙状结肠侧腹膜和腹膜反折处, 分离乙状结肠系膜
5.结扎肠系膜下血管
6.分离直肠后壁
16
7.分离直肠前壁 男性:将直肠与膀胱、输尿管、精囊前列
腺后壁分开, 女性:将直肠与阴道分开
8.切断直肠两侧韧带先右后左 直肠下动脉在其中,结扎:7号线
9.切断乙状结肠 切断乙状结肠时,肠钳子夹住近端,准备
碘伏棉球,消毒残端,并用干纱布包裹。 残端用手套套住,7号丝线扎紧(不保留肛
门时由肛门取出)
1 直肠癌(rectal cancer)是胃肠道中常 见的恶性肿瘤,发病率仅次于胃和食道
癌是大肠癌的最常见部分(占65% 左右)
2 男女比例约2-3:1 3 直肠癌是一种生活方式病
4 到当前为止仍然不十分明了,不过多数
认为与食 物或遗传有关
5
疾病分期
0期:癌局限于粘膜层,无淋巴结转移 Ⅰ期:肿瘤局限于固有肌层以内,无淋巴结转 移 Ⅱ期:肿瘤浸润超过固有肌层,但无淋巴结转 移 Ⅲ期:淋巴结有转移 Ⅳ期:远处转移(肝脏、肺等)或腹膜转移
高位结扎 4.分离直肠前后壁,切断双侧侧韧带
21
保留肛门的术式手术步骤
5.结肠直肠吻合:吻合器法、两层吻合 法
切除物、棉球与刀一并放入弯盘或 小盆内,
使用一次性吻合器,准备荷包线 (7*20圆针7号丝线),
准备5*14圆针4号丝线缝合浆肌层。
6.冲洗、关盆底腹膜、放引流、关腹
22
标本覆盖 温水冲洗
全部直肠及系膜、淋巴结
肠系膜下血管根部的淋巴结
盆腔底部的腹膜
直肠侧韧带
肛提肌、肛管、肛门周围皮肤
肛管括约肌
坐骨直肠窝的淋巴结
14
手术分两组:腹部手术组及会阴手术 组
优点:当腹部手术完毕后,不需翻动 病人,即可进行会阴部手术,而且在 有困难的情况下,可以由两手术组联 合进行操作,增加手术的安全性,缩 短手术时间。
切下的标本置弯盘或小盆内应加盖敷布。 温水冲洗
23
无瘤技术
在手术过程中器护应主动配合术者做 好无瘤技术操作
及时更换污染的器械,敷料,手套, 特别是吸引管头
提高手术效果,延长寿命。
24
手术配合要点
病人摆截石位,注意在腘窝处垫海绵,
保护腓总神经。 电刀负极板应贴在大腿外侧或小腿处,
避免消毒液弄湿,引起短路。 ห้องสมุดไป่ตู้手术结束后先将手术床腿板安置好,先
造口周围用凡士林油纱保护并敷盖。 腹腔常规清点物品无误后逐层关闭
19
保留肛门的术式
经腹部切除直肠癌, 近端结肠与远端直肠端端吻合, 并发症少, 排便功能好, 能提高生存质量。
适应症:距齿状线≥5cm,肿瘤≤3cm 未浸润 浆膜
20
保留肛门的术式手术步骤
1.腹部常规开腹、洗手、探查 2.游离、结扎肿瘤近端肠腔 3.分离乙状结肠及系膜,肠系膜下血管
10
手术体位 膀胱结石位(头低脚高)
11
直肠癌手术方法分两类
•不保留肛门 •保留肛门
12
不保留肛管括约肌的方法:
治愈率高, 切口多, 范围广, 创面大, 时间长, 术中可能出现的问题较多。
13
Miles切除范围
经腹-会阴术式切除直肠癌多用于肿瘤下缘距肛缘 <6cm者主要包括:
大部分乙状结肠
直肠并不直,在矢状面上有 两个弯曲,一是凸向后的弯曲, 称骶曲,距肛门7-8cm;一是凸向 前的弯曲,称会阴曲,距肛门35cm。
直肠上端与乙状结肠交接处 的管径较细,向下其肠腔显著扩 大,至直肠下部膨大成直肠壶腹。
直肠的黏膜形成上、中、下3个 半月状的横行皱襞,叫直肠横襞。
3
直肠解剖
4
直肠癌简介
6
直肠癌概念
指齿状线至直肠 乙状结肠交界处 之间的肿瘤.
7
物品准备
胃包(备用包+肠钳拉钩)、食道特 器、手术衣、中单、敷料、大纱垫、 小纱垫、脱边、小纱块、自动拉钩、 直肠拉钩、大刀片(2个)、慕斯线 (1#、4#、7#)、电刀(长、短)、 电刀擦、吸引器管及吸引器头、荷包 钳、闭合器、灯把
8
物品准备:
荷包线、一次性吻合器29、一次性 直线切割(2个)、闭合器钉60(2 个)
90(2个)、 引流管(26的2个)、引流 袋
9
体位
截石位 双下肢以腘窝的自然弯曲放于腿架上 腘窝处垫减压垫, 捆绑不宜过紧, 不能过度外展, 术中随时观察或提醒术者,避免医生将上肢或身体
挤靠在膝关节处。
直肠癌手术配合
1
直肠解剖
全长12-15cm, 直肠上1/3前面及
两侧有腹膜覆盖 中1/3仅前面有腹
膜覆盖 下1/3完全在腹腔
外
2
直肠解剖
直肠是大肠的末端,全长1215cm,上端平第3骶椎处接乙状 结肠,沿骶骨与尾骨前面下行, 穿盆膈终于肛门,两者以盆膈为 界(由肛提肌等所组成),在盆 膈以上部分为肛管,长约4cm, 平时处于关闭状态。
17
10.切除肛门
电刀、吸引器、器械、敷料不可与腹部 切口共用,清点。
将病变肠管切断后,会阴部再次消毒, 拉出新切除的肠管连同肛门一并切除(7 号挂线)
冲洗术野(稀释10-20倍碘伏盐水)放置 骶前引流,逐层缝合。
18
11.造瘘
在左下腹偏外方,做一直径3cm圆形切 口,逐层分离。
将近端肠管从切口拉出,准备圆针 (5*14)1号丝线固定,八针。
放下一侧下肢,等1-2分钟再放另一侧, 并注意观察血压变化。 病人出室前要妥善固定好各个管路,并 检查病人皮肤的完好性。
25
26
Miles手术步骤
1.六层中单置于臀下,铺截石位单
2.留置尿管,接尿袋从大腿(男女)面 至床边
3.常规开腹探查:切口(左下腹旁正中 切口,起自5.耻结扎骨肠系联膜下合血,管 止于脐上3-4 厘米)
4.分离乙状结肠系膜
剪开乙状结肠侧腹膜和腹膜反折处, 分离乙状结肠系膜
5.结扎肠系膜下血管
6.分离直肠后壁
16
7.分离直肠前壁 男性:将直肠与膀胱、输尿管、精囊前列
腺后壁分开, 女性:将直肠与阴道分开
8.切断直肠两侧韧带先右后左 直肠下动脉在其中,结扎:7号线
9.切断乙状结肠 切断乙状结肠时,肠钳子夹住近端,准备
碘伏棉球,消毒残端,并用干纱布包裹。 残端用手套套住,7号丝线扎紧(不保留肛
门时由肛门取出)
1 直肠癌(rectal cancer)是胃肠道中常 见的恶性肿瘤,发病率仅次于胃和食道
癌是大肠癌的最常见部分(占65% 左右)
2 男女比例约2-3:1 3 直肠癌是一种生活方式病
4 到当前为止仍然不十分明了,不过多数
认为与食 物或遗传有关
5
疾病分期
0期:癌局限于粘膜层,无淋巴结转移 Ⅰ期:肿瘤局限于固有肌层以内,无淋巴结转 移 Ⅱ期:肿瘤浸润超过固有肌层,但无淋巴结转 移 Ⅲ期:淋巴结有转移 Ⅳ期:远处转移(肝脏、肺等)或腹膜转移
高位结扎 4.分离直肠前后壁,切断双侧侧韧带
21
保留肛门的术式手术步骤
5.结肠直肠吻合:吻合器法、两层吻合 法
切除物、棉球与刀一并放入弯盘或 小盆内,
使用一次性吻合器,准备荷包线 (7*20圆针7号丝线),
准备5*14圆针4号丝线缝合浆肌层。
6.冲洗、关盆底腹膜、放引流、关腹
22
标本覆盖 温水冲洗
全部直肠及系膜、淋巴结
肠系膜下血管根部的淋巴结
盆腔底部的腹膜
直肠侧韧带
肛提肌、肛管、肛门周围皮肤
肛管括约肌
坐骨直肠窝的淋巴结
14
手术分两组:腹部手术组及会阴手术 组
优点:当腹部手术完毕后,不需翻动 病人,即可进行会阴部手术,而且在 有困难的情况下,可以由两手术组联 合进行操作,增加手术的安全性,缩 短手术时间。
切下的标本置弯盘或小盆内应加盖敷布。 温水冲洗
23
无瘤技术
在手术过程中器护应主动配合术者做 好无瘤技术操作
及时更换污染的器械,敷料,手套, 特别是吸引管头
提高手术效果,延长寿命。
24
手术配合要点
病人摆截石位,注意在腘窝处垫海绵,
保护腓总神经。 电刀负极板应贴在大腿外侧或小腿处,
避免消毒液弄湿,引起短路。 ห้องสมุดไป่ตู้手术结束后先将手术床腿板安置好,先
造口周围用凡士林油纱保护并敷盖。 腹腔常规清点物品无误后逐层关闭
19
保留肛门的术式
经腹部切除直肠癌, 近端结肠与远端直肠端端吻合, 并发症少, 排便功能好, 能提高生存质量。
适应症:距齿状线≥5cm,肿瘤≤3cm 未浸润 浆膜
20
保留肛门的术式手术步骤
1.腹部常规开腹、洗手、探查 2.游离、结扎肿瘤近端肠腔 3.分离乙状结肠及系膜,肠系膜下血管
10
手术体位 膀胱结石位(头低脚高)
11
直肠癌手术方法分两类
•不保留肛门 •保留肛门
12
不保留肛管括约肌的方法:
治愈率高, 切口多, 范围广, 创面大, 时间长, 术中可能出现的问题较多。
13
Miles切除范围
经腹-会阴术式切除直肠癌多用于肿瘤下缘距肛缘 <6cm者主要包括:
大部分乙状结肠
直肠并不直,在矢状面上有 两个弯曲,一是凸向后的弯曲, 称骶曲,距肛门7-8cm;一是凸向 前的弯曲,称会阴曲,距肛门35cm。
直肠上端与乙状结肠交接处 的管径较细,向下其肠腔显著扩 大,至直肠下部膨大成直肠壶腹。
直肠的黏膜形成上、中、下3个 半月状的横行皱襞,叫直肠横襞。
3
直肠解剖
4
直肠癌简介
6
直肠癌概念
指齿状线至直肠 乙状结肠交界处 之间的肿瘤.
7
物品准备
胃包(备用包+肠钳拉钩)、食道特 器、手术衣、中单、敷料、大纱垫、 小纱垫、脱边、小纱块、自动拉钩、 直肠拉钩、大刀片(2个)、慕斯线 (1#、4#、7#)、电刀(长、短)、 电刀擦、吸引器管及吸引器头、荷包 钳、闭合器、灯把
8
物品准备:
荷包线、一次性吻合器29、一次性 直线切割(2个)、闭合器钉60(2 个)
90(2个)、 引流管(26的2个)、引流 袋
9
体位
截石位 双下肢以腘窝的自然弯曲放于腿架上 腘窝处垫减压垫, 捆绑不宜过紧, 不能过度外展, 术中随时观察或提醒术者,避免医生将上肢或身体
挤靠在膝关节处。
直肠癌手术配合
1
直肠解剖
全长12-15cm, 直肠上1/3前面及
两侧有腹膜覆盖 中1/3仅前面有腹
膜覆盖 下1/3完全在腹腔
外
2
直肠解剖
直肠是大肠的末端,全长1215cm,上端平第3骶椎处接乙状 结肠,沿骶骨与尾骨前面下行, 穿盆膈终于肛门,两者以盆膈为 界(由肛提肌等所组成),在盆 膈以上部分为肛管,长约4cm, 平时处于关闭状态。
17
10.切除肛门
电刀、吸引器、器械、敷料不可与腹部 切口共用,清点。
将病变肠管切断后,会阴部再次消毒, 拉出新切除的肠管连同肛门一并切除(7 号挂线)
冲洗术野(稀释10-20倍碘伏盐水)放置 骶前引流,逐层缝合。
18
11.造瘘
在左下腹偏外方,做一直径3cm圆形切 口,逐层分离。
将近端肠管从切口拉出,准备圆针 (5*14)1号丝线固定,八针。
放下一侧下肢,等1-2分钟再放另一侧, 并注意观察血压变化。 病人出室前要妥善固定好各个管路,并 检查病人皮肤的完好性。
25
26
