JCI病历审查表(第五版)
归档病历审查内容

23.AOP.1.7 ME 3
17.AOP.1.3 ME 2
• 对于不超过30天(含)的评估,在患者入院时或接受门诊 操作前,应将自评估以来患者身体状况的任何重大变化记 录在病历中,如无变化则记录“无病情变化”
• 体现方式/说明:主指来院就诊的初诊患者,在其他
医疗机构的辅助检查是否可以再用。住院病历书写规范和 门急诊病历书写规范:关于辅助检查,酌情参考患者2周内 在其他医疗机构所做的实验室检查、30天内在其它医院所 作的大型仪器检查如MRI、CT等的原始资料,医务人员可 根据患者病情决定是否复查;超过30天要重新进行检查。 现病史中会对相关检查进行描述,诊疗计划中提及完善哪 些检查,诊断依据中会分析等等。对于复诊患者,原本定 期复查相关检查,若在其他医疗机构做了相关检查,不超 过30天,仍可以使用。
1.ACC.1.1 ME 5
• 患者转院前所接受的稳定病情的治疗,由转 出医院记录在病历中,并保存
体现方式/说明:指急诊病历,主要涉及入科时间、
出科时间,治疗结束时的结论、出科的状况、后续 医疗指导。
制度:《门(急)诊病历书写规范》
2.ACC.1.2 ME 3
• 信息记录在病历中[医疗服务和(或)治疗延误 的原因]
• 体现方式/说明:会诊单、转科记录、诊疗计划书、 出院计划,危重症患者还要签署《危重病人院内 转运风险知情同意书》,另外还有护理相关文书, 另外涉及会诊制度、值班医师书写病历、主管医 生出差和节假日等情况是怎么交接的(ACC应知 应会)等。
• 制度: 《转科制度》
6.ACC.3.1 ME 1
• 在病历中应明确负责协调患者医疗服务的 责任人,该责任人在患者住院期间的所有阶 段始终能联系到
医院病历质量监测指标检查表(2023版)
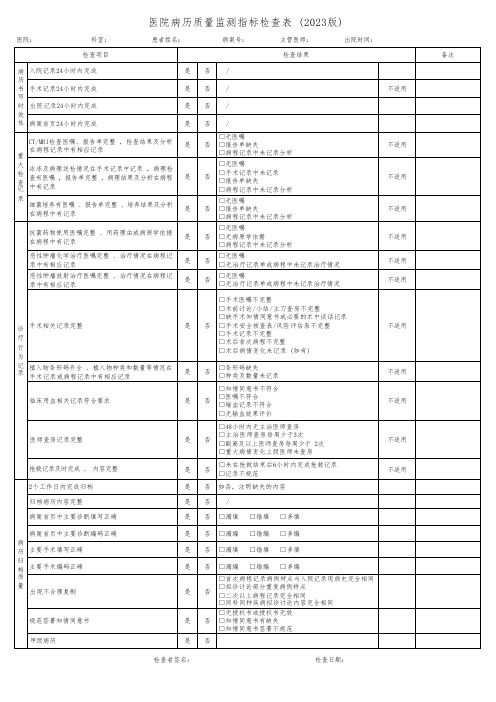
否
□无医嘱
□无治疗记录单或病程中未记录治疗情况
不适用
手术相关记录完整
是
否
□手术医嘱不完整
□术前讨论/小结/主刀查房不完整
□缺手术知情同意书或必要的术中谈话记录
□手术安全核查表/风险评估表不完整
□手术记录不完整
□术后首次病程不完整
□术后病情变化未记录 (如有)
不适用
植入物条形码齐全 、植入物种类和数量等情况在手术记录或病程记录中有相应记录
是
否
□无医嘱
□报告单缺失
□病程记录中未记录分析
不适用
冰冻及病理送检情况在手术记录中记录 ,病理检查有医嘱 ,报告单完整 ,病理结果及分析在病程中有记录
是
否
□无医嘱
□手术记录中未记录
□报告单缺失
□病程记录中未记录分析
不适用
细菌培养有医嘱 、报告单完整 、培养结果及分析在病程中有记录
是
否
□无医嘱
□报告单缺失
医院病历质量监测指标检查表 (2023版)
医院:科室: 患者姓名: 病案号: 主管医师: 出院时间:
检查项目
检查结果
备注
病历 书 写 时 效 性
入院记录24小时内完成
是
否
/
手术记录24小时内完成
是
否
/
不适用
出院记录24小时内完成
是
否
/
病案首页24小时内完成
是
否
/
重 大 检 查记录
CT/MRI检查医嘱、报告单完整 ,检查结果及分析在病程记录中有相应记录
否
□漏编□错编 □多编
出现不合理复制
是
否
□首次病程记录病例特点与入院记录现病史完全相同
住院病历书写品质审查表(外科)

一 式 一 聯 : 指 導 醫 師 ↓ 秘 書 ↓ 紙 本 留 專 科 存 查
必 3.Post-OP Plan 術後病況詳實完整
1.手術 Finding 書寫詳實 必 1.有記錄主治醫師評論、建議、具體教學方式及內容。 【一週至少 2 次】
21 手術記錄單 22
加分項
評核成績計算: 1. 適宜(×3)+尚可(×2)+簡略(×1) ((3 分×(總項目 22-不適用)) 2. 加分項成績另加。
寫內容明確清晰 必 1.一般資料(職業、種族、婚姻、精神心理、社會經濟、資料 來源),發燒者有記載旅遊史及接觸史 必 2.主訴確實扼要(片語+duration)
評核說明
適宜 尚 4.過去病史(手術),個人病史(含藥物過敏、喝酒、抽煙、檳榔、入
院前用藥明細)(兒科記載出生史、新生兒篩檢及疫苗接種記錄) 完整 必 5.家族史(家族有任何慢性疾病或遺傳疾病,要註明至三等 6 親;無特殊疾病不可註記 Nil 或 not contributory) 7 必 6.器官系統評估完整及理學檢查記錄重點(含疼痛評估) 、 理學檢查結果一致或使用 R/O 【rule out】 必 7.Impression 與主訴 8 前面有診斷(診斷不宜使用縮寫) 9 必 8.有完整之診療計畫【Diagnostic、Therapeutic、Education】 9.Measurable goal(預期達成目標) 10 病程 1.每日詳實記載及內容未 COPY & Paste(包含疼痛評估及營 11 記錄 養評估等) 必 2.每日病程記錄前後有連貫性(ICU 及病況不穩的病人應多 12 病歷號碼: 次),包括假日 必 3.檢驗、檢查詳載適應症-檢驗檢查結果應有解讀記錄(ICU 13 Duty note 應以 ISBAR 方式撰寫) 必 4.特殊用藥或輸血應合乎規範,病歷中詳載適應症 14 15 必 5.Assessment 詳載評估分析 必 6.Plan 依 Assessment 記 載 相 關 照 護 狀 況 【 Diagnostic 、 Therapeutic、Education、Measurable goal】 (optional:病情無 16 變化不用每日寫,若病情有變化要 revised) 7.住院一週有 Weekly summary,並有 Measurable goal 17 (住院<7 天為 N/A,第 7 天出院可免寫) 18 術 前 評 估 及 必 1.Pre-OP Note 術前準備、術前討論詳實完整 19 術後記錄 2.Brief-OP Note 精簡記錄 20
患者服务及评估组JCI任务分工及明细表2013-5-24
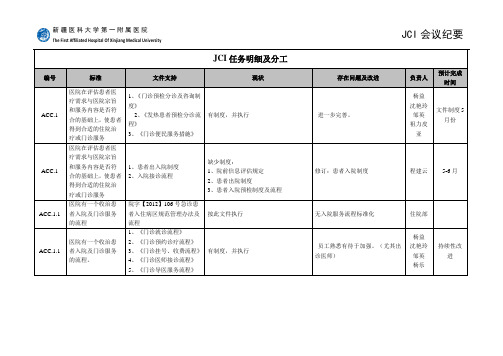
The First Affiliated Hospital Of Xinjiang Medical UniversityJCI任务明细及分工编号标准文件支持现状存在问题及改进负责人预计完成时间ACC.1 医院在评估患者医疗需求与医院宗旨和服务内容是否符合的基础上,使患者得到合适的住院治疗或门诊服务1、《门诊预检分诊及咨询制度》2、《发热患者预检分诊流程》3、《门诊便民服务措施》有制度,并执行进一步完善。
杨益沈艳玲邹英祖力皮亚文件制度5月份ACC.1 医院在评估患者医疗需求与医院宗旨和服务内容是否符合的基础上,使患者得到合适的住院治疗或门诊服务1、患者出入院制度2、入院接诊流程缺少制度:1、院前信息评估规定2、患者出院制度3、患者入院预检制度及流程修订:患者入院制度程建云5-6月ACC.1.1 医院有一个收治患者入院及门诊服务的流程院字【2012】106号急诊患者入住病区规范管理办法及流程按此文件执行无入院服务流程标准化住院部ACC.1.1 医院有一个收治患者入院及门诊服务的流程。
1、《门诊就诊流程》2、《门诊预约诊疗流程》3、《门诊挂号、收费流程》4、《门诊医师接诊流程》5、《门诊导医服务流程》有制度,并执行员工熟悉有待于加强。
(尤其出诊医师)杨益沈艳玲邹英杨乐持续性改进The First Affiliated Hospital Of Xinjiang Medical UniversityACC.1.1.1 对急诊、有紧急需求或需立即处置的患者,优先给予评估和治疗。
1、急诊科建设指南2、急诊科接诊范围3、急诊患者病情分级指导意见4、急诊绿色通道管理规程5、急诊分诊制度6、急诊患者分级就诊相关规定7、急诊患者收住院制度8、急诊会诊制度9、急诊患者救治工作流程10、分诊登记本、分诊评估单11、重点疾病救治流程12、急诊患者转入、转出交接记录单13、急诊患者就诊登记本14、急性创伤患者评分系统缺少制度:1、特殊(传染病)患者就诊的管理规定2、急诊患者收住院优先流程曹静5-6月ACC.1.1.2 根据入院时患者的病情,判断患者在预防性、姑息性。
病历质量检查表

病历质量检查表XXX病历质量检查表被检查科室。
检查时间。
检查人。
医务科。
护理部。
质控办。
检查内容:1.患者基本信息、医疗信息、费用信息填写是否完整、准确,是否漏报传染病。
2.病案首页血型或HBsAg、HCV-Ab、HIV-Ab书写是否正确。
3.病案首页各级医师签名是否符合病案首页填写要求,是否体现三级医师负责制。
4.病案首页的诊断是否填写完整、主要诊断顺序是否正确,在病程记录、检验化验报告中是否有依据。
5.病案首页疾病诊断及手术操作分类编码是否填写正确。
6.主诉、现病史、既往史、个人史、家庭史、体格检查(专科情况)、辅助检查、初步诊断是否能提供临床鉴别诊断依据,主诉是否能导出临床第一诊断,不超过20个字。
7.诊断是否正确,要求填写完整的疾病诊断,写在末页右下方。
修正诊断写在末页左下方;第一诊断的修正一般在入院72小时内完成。
8.是否按要求及时打印病程记录,医师签名是否齐全。
首次病程记录是否在8小时内完成,上级医师首次查房记录是否在入院后48小时内完成。
9.是否按规定间隔书写病程记录(入院连续3天病程记录,重危病人每天记录,一般病人至少1次/3~5天),是否书写主治医师查房记录(≥2次/周),是否书写副主任医师/主任医师查房记录(≥1次/周)。
10.住院患者有无风险评估表以及再评估表。
11.是否记录重要的检查结果及阳性体征,有创诊疗操作当天病程中是否有记录。
12.转出记录是否在转出时完成,转入记录是否在转入后24小时内完成。
13.住院超过1个月者是否有阶段小结、讨论记录以及主任查房记录。
14.输血治疗有无输血病程记录,输血治疗有无疗效评估记录。
15.抢救记录是否在抢救后6小时内完成,抢救记录与抢救医嘱是否一致,抢救记录是否包括病情变化情况、抢救时间及措施、参加抢救医务人员及职称。
16.病程记录根据病情观察、查房情况结合检查结果有分析、有判断,体现三级医师的诊断思路和处理方案。
17.授权委托书。
18.知情同意书,诊疗计划完善有针对性。
病历检查表

病历检查表
门诊病历检查表
检查日期:__________ 检查内容:__________
科室:__________ 医师姓名:__________
1.实行首诊医师负责制。
2.主诉应精炼明确。
3.首诊病历现病史应书写完整准确,与主诉相符。
4.重要阳性体征与诊断及鉴别诊断相关不得遗漏。
5.进行有关常规检查,申请单应书写规范。
6.需具体诊断及处理措施。
7.病历、申请单应有医师签名。
8.第二次就诊诊断未明确者应建议专科就诊、请上级医师会诊或收住院。
注:内容正确的打“√”,不正确的打“×”。
处方检查表
检查日期:__________ 检查内容:__________
科室:__________ 医师姓名:__________
1.眉栏应填写完整。
2.医师签名应全名或有专用签章,涂改后必须签全名或盖章并签日期。
3.处方应采用二行全量书写法。
4.药物名称应规范的中文或英文书写或缩写或代号。
5.药品剂量、单位应正确、清楚;数量、用法及配伍应合理。
6.抗菌药物临床应用及开具权限应符合要求;贵重药品使
用应有指征或用法、用量合理;有药品的适应证并与临床主要诊断符合;药品间无配伍禁忌。
7.处方品种应控制在五种内,量应符合规定(慢性病7天,急诊3天),麻醉药品、精神药品用量不得超过管理规定。
8.处方后记应审核,调配药技人员应签名,双人签名。
9.需进行皮试的必须注明,处方后的空白处应划斜线。
01:电子病历评级(5级)基本项实证材料(模板)

01:电⼦病历评级(5级)基本项实证材料(模板)电⼦病历系统分级评价平台系统功能基本项五级实证材料XXXXXXXXXXXXXXXXXX医院2020-07-XX⽬录系统功能基本项五级说明材料病房医师01.01.5病房医嘱处理(1)医嘱记录在医院中能统⼀管理,并统⼀展现具体实现⽅式:实证截图:(2)有医师药疗医嘱下达权限控制,⽀持抗菌药物分级使⽤管理具体实现⽅式:实证截图:(3)可依据诊断判断传染病情况,并通过系统上报医政管理部门具体实现⽅式:实证截图:01.03.5 病房检验报告(1)检验报告来⾃全院统⼀医疗数据管理体系具体实现⽅式:实证截图:(2)查阅报告时,对于多正常参考值的项⽬能够根据检验结果和诊断、性别、⽣理周期等⾃动给出正常结果的判断与提⽰具体实现⽅式:实证截图:(3)查阅报告时,对于多正常参考值的项⽬能够根据检验结果和诊断、性别、⽣理周期等⾃动给出正常结果的判断与提⽰具体实现⽅式:实证截图:(4)对于危急检验结果,医师、护⼠能够在系统中看到具体实现⽅式:实证截图:(5)浏览检验报告时,可以浏览病⼈重要病历信息具体实现⽅式:实证截图:01.05.5 病房检查报告(1)检查报告来⾃全院统⼀医疗数据管理体系具体实现⽅式:实证截图:(2)查阅报告时,能够显⽰测量结果,对于有正常参考值的项⽬能显⽰参考范围及⾃动产⽣异常标记具体实现⽅式:实证截图:(3)对于检查危急值,医师、护⼠在能够系统中看到具体实现⽅式:实证截图:01.06.5 病房病历记录(1)可⾃定义病历结构与格式,⽀持结构化病历的书写具体实现⽅式:实证截图:(2)提供插⼊检查检验结果功能具体实现⽅式:实证截图:(3)可按照任意病历结构化项⽬进⾏检索具体实现⽅式:实证截图:(4)病历数据与医嘱等数据全院⼀体化管理具体实现⽅式:实证截图:(5)对于已由医师确认病历的所有修改,有完整的痕迹记录具体实现⽅式:实证截图:(6)书写病历的时限可设置并能提⽰具体实现⽅式:实证截图:(7)电⼦病历内容应存储为通⽤格式,可被经过医院⽅授权的第三⽅调⽤具体实现⽅式:实证截图:(8)历史病历完成数字化处理并可查阅,并可与其他病历整合具体实现⽅式:实证截图:病房护⼠02.02.5 医嘱执⾏(1)在执⾏中实时产⽣记录具体实现⽅式:实证截图:(2)全院统⼀管理医嘱、执⾏记录,构成统⼀电⼦病历内容具体实现⽅式:实证截图:(3)新医嘱和医嘱变更可及时通知护⼠具体实现⽅式:实证截图:02.03.5护理记录(1)护理记录、体征记录数据在医院统⼀医疗数据管理体系中具体实现⽅式:实证截图:(2)⽣命体征、护理处置可通过移动设备⾃动导⼊相应记录单(移动护理)具体实现⽅式:实证截图:(3)有护理计划模版,护理记录数据可依据护理计划产⽣具体实现⽅式:实证截图:门诊医师03.01.5处⽅书写(1)具有针对病⼈诊断、性别、历史处⽅、过敏史等进⾏合理⽤药、配伍禁忌、给药途径等综合⾃动检查功能并给出提⽰具体实现⽅式:实证截图:(2)对⾼危药品使⽤给予警⽰具体实现⽅式:实证截图:(3)⽀持医师处⽅开写权限控制具体实现⽅式:实证截图:(4)可依据诊断判断传染病情况,并通过系统上报医政管理部门具体实现⽅式:实证截图:03.03.5门诊检验报告(1)查阅报告时,对于多正常参考值的项⽬能够根据检验结果和诊断、性别、⽣理指标等⾃动给出正常结果的判断与提⽰具体实现⽅式:实证截图:(2)可根据历史检验结果绘制趋势图具体实现⽅式:实证截图:(3)对于危急检验结果,门诊医师能够在系统中看到具体实现⽅式:实证截图:03.05.5 门诊检查报告(1)检查报告和图像来⾃全院统⼀管理的数据具体实现⽅式:实证截图:(2)查阅报告时,能够显⽰测量结果,对于有正常参考值的项⽬能显⽰参考范围及⾃动产⽣异常标记具体实现⽅式:实证截图:(3)对于检查危急值,门诊医师能够在系统中看到具体实现⽅式:实证截图:03.06.5 门诊病历记录(1)能提供插⼊检查检验结果功能具体实现⽅式:实证截图:(2)可对门诊病历内容检索具体实现⽅式:实证截图:(3)病历数据与处⽅、检查报告等数据全院⼀体化管理具体实现⽅式:实证截图:(4)历史病历(包括住院或门诊纸质病历)完成数字化、可查阅,并能够与其他病历整合具体实现⽅式:实证截图:(5)对于已提交的病历能⾃动记录、保存病历记录所有修改的痕迹具体实现⽅式:实证截图:检查科室04.04.5 检查图象(1)建⽴全院统⼀的图像存储体系具体实现⽅式:实证截图:(2)⽀持符合 DICOM 标准的图像显⽰终端访问图像数据具体实现⽅式:实证截图:(3)有完整的数据访问控制体系,⽀持指定⽤户、指定病⼈、指定检查的访问控制具体实现⽅式:实证截图:(4)具有图像质控功能,并有记录具体实现⽅式:实证截图:检验处理05.03.5 报告⽣成(1)检验报告纳⼊全院统⼀数据管理体系具体实现⽅式:实证截图:(2)报告审核时能⾃动显⽰病⼈同项⽬的历史检验结果作为参考具体实现⽅式:实证截图:治疗信息处理06.01.5⼀般治疗记录(1)有每次治疗的登记或执⾏记录,内容包括时间、项⽬等具体实现⽅式:实证截图:(2)治疗记录纳⼊全院统⼀的医疗档案体系具体实现⽅式:实证截图:(3)治疗过程中的评估有记录具体实现⽅式:实证截图:06.03.5 ⿇醉信息(1)⿇醉记录数据纳⼊医院整体医疗记录具体实现⽅式:实证截图:(2)能够判断⿇醉过程中出现的⾮正常监测参数,并在⿇醉记录单和相关图表中显⽰具体实现⽅式:实证截图:医疗保障07.03.5 门诊药品调剂(1)能从全院统⼀医疗记录中获得门诊处⽅记录具体实现⽅式:实证截图:(2)有完善的药品使⽤核查处理功能具体实现⽅式:实证截图:(3)有药品使⽤管理记录,⽀持药品分级管理具体实现⽅式:实证截图:(4)能够实时进⾏药物之间、药物与诊断的检查具体实现⽅式:实证截图:(5)具有处⽅评价抽查、记录⼯具,抽查发现的不合理⽤药能够记录具体实现⽅式:实证截图:07.04.5 病房药品配置(1)药品准备与发药记录纳⼊全院医疗记录体系具体实现⽅式:实证截图:(2)可⽀持药品单品或单次包装并印刷条形码等机读核对标识具体实现⽅式:实证截图:(3)具有对药物治疗医嘱进⾏抽查与进⾏处⽅评价记录⼯具,对发现的不合理⽤药能够记录具体实现⽅式:实证截图:病历管理08.01.5 病历质量控制(1)系统能够根据不同专科病历、诊断等,选择差别化的质量控制项⽬,进⾏病历质控具体实现⽅式:实证截图:(2)能够记录病历内容缺陷,并对时限、规定必须书写的病案内容进⾏⾃动判断处理,⽣成相应的质控记录具体实现⽅式:实证截图:(3)质控结果能反馈给相应的病历书写医师和管理者具体实现⽅式:实证截图:(4)出院时有对病案⾸页内容进⾏质量核查功能具体实现⽅式:实证截图:(5)能够记录各级责任医师具体实现⽅式:实证截图:电⼦病历基础09.01.5 病历数据存储(1)全部医疗记录和图像能够长期存储,并形成统⼀管理体系具体实现⽅式:实证截图:(2)具有针对离线病历数据的智能化调⽤与传输机制具体实现⽅式:实证截图:。
JCI医院评审标准第五版解读(IPSG)

2 促进有效交流 2.1 口头医嘱
口头医嘱的条件---仅在抢救等无条件下达书面医 嘱等情况
口头医嘱执行流程 --下达医嘱—复读医嘱—确认—执行—补记录
注意:要规定是否允许医嘱,如果允许,要确认允 许的范围、条件和相关流程.
2.2 危急值管理 确定危急值的范围---定期更新 确定危急值的报告及处置流程 规范危急值的记录.
2.3 患者交接 患者交接的时机---患者从一个医务人员转到另一 个医务人员诊治、照护,或从一个科室〔场所转到另 一个科室〔场所诊治时 患者交接的方式--口头交接、书面交接 患者交接的内容--交病人、病情、病历
建立有效的患者交接机制、规范统一相关 交接记录
3 高危药品管理 建立高危药品清单--包括看似、听似的易混淆药 品 ,定期更新 建立统一管理机制-- 标识、存储、配制、使用等
6 减少跌倒/坠床风险
评估:确定评估范围 评估工具: 防护:设施、监管 分析:监控、分析
放映结束 感谢各位的批评指导!
谢 谢!
让我们共同进步
明确对不便于在体表标识的患者标识.
术前核查
时间: 内容: 记录:
患者
手术部位 手术操作方式 检验、检查结果 其他相关准备情况〔特殊仪器、 器械
Time -out
时机: 内容:
记录
旨在解决尚存的、未答复的问题或疑问.
5 减少医疗感染的风险 指南:规范、科学的手卫生指南
手卫生管理 措施:设施、监控指标、实施 监测:手卫生依从性监测
3.1高浓度电解质管理 存储--明确哪些科室允许存储哪安全管理 明确手术定义--至少包括诊断或治疗性切除、修 复、植入等方法来查明或治疗人体疾病、功能紊乱 的各类操作.
手术标记
范围:涉及双侧、多重结构、 多节断部位等
03:电子病历评级(5级)数据质量实证材料(模板)

电子病历系统分级评价平台数据质量评估五级实证材料XXXXXXXXXXXXXXXXXX医院2020-07-XX目录数据质量评估五级说明材料病房医师01.01.3病房医嘱处理(1)一致性:医嘱记录(医嘱项目编码,医嘱项目名称)一致性系数Ui= (C1/ T1+ C2/ T2)/2=SQL语句:T1:T2:C1:C2:01.01.4病房医嘱处理(1)完整性:医嘱记录(病人标识、医嘱号、医嘱分类、医嘱项目编码、医嘱项目名称、医嘱开始时间)计算方法:完整性系数Wi=∑(Ni/Ti)/n=SQL语句:01.01.5病房医嘱处理(1)完整性:医嘱记录(下达医嘱医师编码、下达医嘱医师姓名、医嘱状态)计算方法:完整性系数=SQL语句:(2)整合性:药疗医嘱记录与护理执行记录可对照(医嘱号、医嘱项目编码、药疗医嘱给药途径、药疗医嘱用法)01.02.3病房检验申请(1)一致性:检验申请记录(检验项目名称、检验项目编码、标本名称)计算方法:*****系数=SQL语句:01.02.4病房检验申请(1)完整性:检验申请记录(检验申请单号、病人标识、病人性别、项目编码、项目名称、标本名称)计算方法:*****系数=SQL语句:01.02.5病房检验申请(1)完整性:检验申请记录(检验申请医师编码、医师姓名、检验申请状态、项目描述)计算方法:*****系数=SQL语句:(2)整合性:检验申请记录(检验申请单号、检验申请项目编码、标本状态)与检验科室的检验登记记录(检验申请单号、检验申请项目编码、标本状态)可对照计算方法:*****系数=SQL语句:01.03.3病房检验报告(1)一致性:检验结果项目名称计算方法:*****系数=SQL语句:01.03.4病房检验报告(1)完整性:检验报告记录(病人标识、检验结果项目名称、检验结果、正常参考值)计算方法:*****系数=SQL语句:01.03.5病房检验报告(1)完整性:1、检验报告记录(报告检验科室、审核医师)计算方法:*****系数=SQL语句:2、检验危急值记录(项目编码、危急值、通知时间、医师接收时间、处理医师、处理记录)计算方法:*****系数=SQL语句:(2)整合性:1、检验科室报告记录与标本记录(标本号)可对照计算方法:2、检验科室报告记录与医师工作站中医师查看的检验项目编码、名称、参考值可对照计算方法:*****系数=SQL语句:01.04.3病房检查申请(1)一致性:检查申请记录(检查项目名称、检查项目编码)计算方法:*****系数=SQL语句:01.04.4病房检查申请(1)完整性:检查申请记录(申请单号、病人标识、检查项目编码、检查项目名称)计算方法:*****系数=SQL语句:01.04.5病房检查申请(1)完整性:检查申请记录(检查申请科室、检查目的或临床诊断、检查申请状态、检查部位)计算方法:*****系数=SQL语句:(2)整合性:医嘱记录与检查申请记录(检查申请项目编码、检查状态)可对照计算方法:*****系数=SQL语句:01.05.3病房检查报告(1)一致性:检查项目代码计算方法:*****系数=SQL语句:01.05.4病房检查报告(1)完整性:检查报告记录(检查项目名称、检查项目编码、检查描述、诊断(或结论、印象))计算方法:*****系数=SQL语句:01.05.5病房检查报告(1)完整性:1、检查报告记录(报告科室、报告医师、检查诊断编码、审核医师编码)计算方法:*****系数=SQL语句:2、检查危急值记录(检查项目编码、通知对象、通知时间、处理人、处理记录内容)计算方法:*****系数=SQL语句:(2)整合性:检查系统与病房检查申请系统中的项目编码、名称可对照计算方法:*****系数=SQL语句:01.06.3病房病历记录(1)一致性:病案首页记录(性别、门诊诊断)计算方法:*****系数=SQL语句:01.06.4病房病历记录(1)完整性:1、病案首页记录(病人标识、姓名、性别、出生日期、门诊诊断、入院时间、入院科室、出院时间、出院病人、出院主要诊断、出院诊断编码)计算方法:*****系数=SQL语句:2、描述性病历记录中的主诉、现病史、体格检查,病历记录内容大于 100 字计算方法:*****系数=SQL语句:01.06.5病房病历记录(1)完整性:病历修改记录(修改医师、修改时间、修改后的病历内容)计算方法:*****系数=SQL语句:(2)整合性:病历记录(章节标识)与质控记录(有问题病历章节标识)可对照计算方法:*****系数=SQL语句:病房护士02.01.3病人护理与评估(1)一致性:病房病人信息(入院方式、护理级别)计算方法:*****系数=SQL语句:02.01.4病人护理与评估(1)完整性:1、病房病人信息(病人标识、病人姓名、病人性别、病人出生日期、护理级别、入科时间、床位号)2、护理评估记录(病人标识)计算方法:*****系数=SQL语句:02.01.5病人护理与评估(1)完整性:护理评估记录(评估护士编码、评估护士姓名、评估项目名称)计算方法:*****系数=SQL语句:(2)整合性:1、护理记录与医嘱执行(病人标识、护理级别)可对照计算方法:*****系数=SQL语句:2、病房病人信息(病人标识、住院病区)与住院登记记录(病人标识、住院病区)可对照计算方法:*****系数=SQL语句:02.02.3医嘱执行(1)一致性:医嘱执行记录(医嘱项目编码、医嘱项目名称、给药途径)计算方法:*****系数=SQL语句:02.02.4医嘱执行(1)完整性:医嘱执行记录(病人标识、医嘱号、医嘱项目编码、医嘱项目名称、医嘱执行时间)计算方法:*****系数=SQL语句:02.02.5医嘱执行(1)完整性:医嘱执行记录(医嘱分类、执行护士编码、执行医嘱护士姓名)计算方法:*****系数=SQL语句:(2)整合性:医嘱记录与护理执行记录(医嘱号、医嘱项目编码、药疗医嘱给药途径、药疗医嘱用法)可对照计算方法:*****系数=SQL语句:02.03.3护理记录(1)一致性:护理记录(体征记录项目编码、体征记录项目名称)计算方法:*****系数=SQL语句:02.03.4护理记录(1)完整性:护理记录(病人标识、护理项目、执行时间、执行人)计算方法:*****系数=SQL语句:02.03.5护理记录(1)完整性:1、护理记录(护理计划时间、护理计划项目)计算方法:*****系数=SQL语句:2、护理记录(描述性护理项目)内容大于 10 个字符计算方法:*****系数=SQL语句:(2)整合性:1、护理记录与病历记录(病人标识、住院标识)可对照计算方法:*****系数=SQL语句:2、护理记录中观察记录项目,如:脉搏、心率、出入量、身高、血压等,与观察记录字典可对照计算方法:*****系数=SQL语句:门诊医师03.01.3处方书写(1)一致性:处方记录(处方项目编码,处方项目名称)计算方法:*****系数=SQL语句:03.01.4处方书写(1)完整性:处方记录(处方号、处方药品编码、处方药品名称、处方类型、处方剂量、处方剂量单位、处方开立医师编码、处方开立时间)计算方法:*****系数=SQL语句:03.01.5处方书写(1)完整性:处方记录(病人诊断、性别、年龄(或出生日期)计算方法:*****系数=SQL语句:(2)整合性:处方记录(处方号、药品编码)与药房配药记录(处方号、药品编码)可对照计算方法:*****系数=SQL语句:03.02.3门诊检验申请(1)一致性:检验申请记录(检验项目名称、检验项目编码、标本名称)*****系数=SQL语句:03.02.4门诊检验申请(1)完整性:检验申请记录(检验申请单号、病人标识、病人性别、项目编码、项目名称、标本名称)计算方法:*****系数=SQL语句:03.02.5门诊检验申请(1)完整性:检验申请记录(检验申请医师编码、医师姓名、检验申请状态、项目描述)计算方法:*****系数=SQL语句:(2)整合性:检验申请记录(检验申请单号、检验申请项目编码、标本状态)与检验科室的检验登记记录(检验申请单号、检验申请项目编码、标本状态)可对照*****系数=SQL语句:03.03.3门诊检验报告(1)一致性:检验报告记录(项目编码,项目名称)计算方法:*****系数=SQL语句:03.03.4门诊检验报告(1)完整性:检验报告记录(病人标识、检验结果项目名称、检验结果、正常参考值)计算方法:*****系数=SQL语句:03.03.5门诊检验报告(1)完整性:1、检验报告记录(报告检验科室、审核医师)计算方法:*****系数=SQL语句:2、检验危急值记录(项目编码、危急值、通知时间、医师接收时间、处理医师、处理记录)计算方法:*****系数=SQL语句:(2)整合性:1、检验科室报告记录与标本记录(标本号)可对照计算方法:*****系数=SQL语句:2、检验科室报告记录与医师工作站中医师查看检验报告记录(检验项目编码、名称、参考值)可对照计算方法:*****系数=SQL语句:03.04.3门诊检查申请(1)一致性:检查申请记录(项目编码,项目名称、检查部位)计算方法:*****系数=SQL语句:03.04.4门诊检查申请(1)完整性:检查申请记录(申请序号、病人标识、病人姓名、项目编码、项目名称、检查部位)计算方法:*****系数=SQL语句:03.04.5门诊检查申请(1)完整性:检查申请记录(病人性别、年龄、出生年月、检查目的、申请医师编码、医师姓名)计算方法:*****系数=SQL语句:(2)整合性:检查申请记录与检查科室登记记录(申请单号、项目编码、项目名称、检查部位)可对照计算方法:*****系数=SQL语句:03.05.3门诊检查报告(1)一致性:门诊检查报告记录(项目编码,项目名称、检查部位)计算方法:*****系数=SQL语句:03.05.4门诊检查报告(1)完整性:门诊检查报告记录(报告单号、病人标识、病人姓名、项目编码、项目名称、检查部位)计算方法:*****系数=SQL语句:03.05.5门诊检查报告(1)完整性:门诊检查报告记录(报告医师编码、医师姓名、病人年龄(或出生日期)、诊断编码)计算方法:*****系数=SQL语句:(2)整合性:门诊检查报告记录与门诊检查申请单记录(申请单号、项目编码、项目名称、检查部位)项目可对照计算方法:*****系数=SQL语句:03.06.3门诊病历记录(1)一致性:门诊病历记录(病人性别、科室、诊断)计算方法:*****系数=SQL语句:03.06.4门诊病历记录(1)完整性:门诊病历记录(病人标识、病人姓名、诊断名称)计算方法:*****系数=SQL语句:03.06.5门诊病历记录(1)完整性:1、门诊病历记录(就诊时间、医师签名)计算方法:*****系数=SQL语句:2、门诊病历记录中主诉、辅助检查、病史等描述性记录字符数>50计算方法:*****系数=SQL语句:检查科室04.01.3申请与预约(1)一致性:检查申请记录(检查项目名称、检查项目代码、检查部位)计算方法:*****系数=SQL语句:04.01.4申请与预约(1)完整性:1、检查申请记录(申请单编号、病人标识、病人姓名、检查项目、部位、检查目的、申请医师、申请科室)计算方法:*****系数=SQL语句:2、检查预约记录(申请单编号、病人标识、病人姓名、检查项目、部位、检查安排时间)计算方法:*****系数=SQL语句:04.01.5申请与预约(1)完整性:检查申请记录(诊断、特殊情况描述、执行科室、检查科室位置、申请时间)计算方法:*****系数=SQL语句:(2)整合性:检查科室接收的检查申请记录与临床科室的检查检查记录(申请单编号、病人标识、检查项目、部位、申请医师、申请科室)可对照计算方法:*****系数=SQL语句:04.02.3检查记录(1)一致性:检查记录(检查项目、部位)计算方法:*****系数=SQL语句:04.02.4检查记录(1)完整性:检查记录(病人标识、检查项目、部位、测量值)计算方法:*****系数=SQL语句:04.02.5检查记录(1)完整性:检查记录(检查时间、检查医师或技师、检查状态)计算方法:*****系数=SQL语句:(2)整合性:检查记录与检查申请记录(病人标识、检查项目)数据内容可对照计算方法:*****系数=SQL语句:04.03.3检查报告(1)一致性:检查报告记录(检查项目、部位)计算方法:*****系数=SQL语句:04.03.4检查报告(1)完整性:检查报告记录(检查报告编号、病人标识、检查项目、部位、检查结论、报告时间)计算方法:*****系数=SQL语句:04.03.5检查报告(1)完整性:检查报告记录(检查所见、报告医师、审核医师、检查状态)计算方法:*****系数=SQL语句:(2)整合性:检查报告记录与检查申请记录(申请单编号、病人标识、检查项目、部位、申请科室)可对照计算方法:*****系数=SQL语句:04.04.3检查图像(1)一致性:检查图像(检查项目、部位、采集人的名称和编码)计算方法:*****系数=SQL语句:04.04.4检查图像(1)完整性:检查图像记录(图像唯一编号、病人标识号)计算方法:*****系数=SQL语句:04.04.5检查图像(1)完整性:检查图像记录(图像产生时间、检查部位、图像产生设备)计算方法:*****系数=SQL语句:(2)整合性:1、检查图像记录与检查申请记录(检查项目、病人标识)可对照计算方法:*****系数=SQL语句:2、检查图像记录与检查报告记录(图像号)可对照计算方法:*****系数=SQL语句:检验处理05.01.3标本处理(1)一致性:检验标本记录(标本编码、标本名称)计算方法:*****系数=SQL语句:05.01.4标本处理(1)完整性:标本记录(标本标识、标本编码、标本签收状态)计算方法:*****系数=SQL语句:05.01.5标本处理(1)完整性:标本记录(标本类别、容器类别、病人标识、标本采集时间、采集人)计算方法:*****系数=SQL语句:(2)整合性:标本记录与检验申请记录(检验申请单号)可对照计算方法:*****系数=SQL语句:05.02.3检验结果记录(1)一致性:检验结果记录(检验报告项目、参考值范围)计算方法:*****系数=SQL语句:05.02.4检验结果记录(1)完整性:检验结果记录(检验申请单号、检验时间、检验项目、项目结果)计算方法:*****系数=SQL语句:05.02.5检验结果记录(1)完整性:1、检验结果记录(病人标识、正常参考值)计算方法:*****系数=SQL语句:2、检验危急值记录(检验项目、危急结果值、报告人、报告内容、报告时间)计算方法:*****系数=SQL语句:3、质控记录(质控时间、项目、结果、靶值)计算方法:*****系数=SQL语句:(2)整合性:1、检验结果记录与检验申请记录(病人标识、检验单号)可对照计算方法:*****系数=SQL语句:2、检验申请记录与检验结果记录(检验申请项目、检验报告项目)可对照计算方法:*****系数=SQL语句:05.03.3报告生成(1)一致性:检验报告记录(项目名称、参考值范围)计算方法:*****系数=SQL语句:05.03.4报告生成(1)完整性:检验报告记录(检验申请单号、病人标识、检验报告项目、检验结果、报告时间、报告科室)计算方法:*****系数=SQL语句:05.03.5报告生成(1)完整性:检验报告记录(正常参考范围、报告人、审核人)计算方法:*****系数=SQL语句:(2)整合性:检验报告记录与检验申请记录(申请单号、病人标识)可对照计算方法:*****系数=SQL语句:治疗信息处理06.01.3一般治疗记录(1)一致性:治疗执行记录(治疗项目编码、治疗项目名称)计算方法:*****系数=SQL语句:06.01.4一般治疗记录(1)完整性:治疗执行记录(病人标识、病人姓名、治疗项目名称)计算方法:*****系数=SQL语句:06.01.5一般治疗记录(1)完整性:治疗执行记录(治疗时间、治疗师)计算方法:*****系数=SQL语句:(2)整合性:治疗执行记录与治疗计划记录或治疗处方(病人标识、治疗项目)可对照计算方法:*****系数=SQL语句:06.02.3手术预约与登记(1)一致性:手术申请记录(手术项目名称、手术编码)计算方法:*****系数=SQL语句:06.02.4手术预约与登记(1)完整性:手术申请记录(手术标识号、病人标识、手术名称、手术日期、手术医师)计算方法:*****系数=SQL语句:06.02.5手术预约与登记(1)完整性:手术申请记录(手术执行科室、助手姓名、麻醉方式、器械要求)计算方法:*****系数=SQL语句:(2)整合性:1、手术申请记录与麻醉记录(病人标识、手术标识号)可对照计算方法:*****系数=SQL语句:2、手术记录与病案首页(手术名称、手术代码)可对照计算方法:*****系数=SQL语句:06.03.3麻醉信息(1)一致性:麻醉记录(麻醉方法、手术名称)计算方法:*****系数=SQL语句:06.03.4麻醉信息(1)完整性:麻醉记录(手术标识号、病人标识、病人姓名、手术名称、麻醉方法、麻醉师姓名)计算方法:*****系数=SQL语句:06.03.5麻醉信息(1)完整性:麻醉记录(麻醉事件、术中用药、麻醉开始时间、进入恢复室时间、麻醉苏醒时间)计算方法:*****系数=SQL语句:(2)整合性:麻醉记录与手术记录(手术标识号、麻醉方式)可对照计算方法:*****系数=SQL语句:06.04.3监护数据(1)一致性:监护记录(体征项目、护理措施)计算方法:*****系数=SQL语句:06.04.4监护数据(1)完整性:监护记录(病人标识、监测项目、护理措施、护理执行人)计算方法:*****系数=SQL语句:06.04.5监护数据(1)完整性:监护记录(护理记录、评估记录、体征采集时间、评估时间、治疗项目、治疗时间)计算方法:*****系数=SQL语句:(2)整合性:1、监护记录与检验结果记录(病人标识、检验报告项目代码)可对照计算方法:*****系数=SQL语句:2、监护记录与医嘱记录(病人标识、医嘱项目代码)可对照计算方法:*****系数=SQL语句:医疗保障07.01.3血液准备(1)一致性:血液记录(血液项目名称、血液编码)计算方法:*****系数=SQL语句:07.01.4血液准备(1)完整性:血液库存记录(血液编码、血袋编号、血型、数量、单位、入库时间)计算方法:*****系数=SQL语句:。
护理病历书写质量查检表
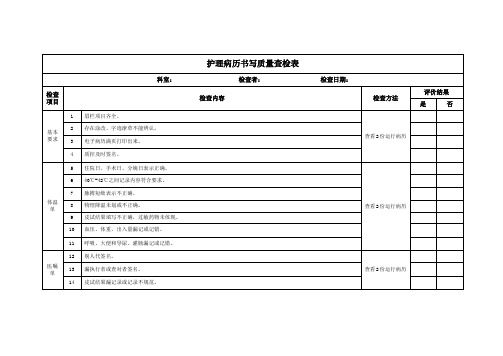
评分与患者或病情不符
19
未Hale Waihona Puke 态评估或评估时间或频率不对20
漏护士长、家属签名
21
措施选择与患者病情不符
护理记录
22
发生病情变化无动态观察、护理记录
查看2份运行病历
23
病情描述不准确和不完整
24
病情描述与医生不符
25
无护理措施记录
26
有主观内容,未用医学术语
27
记录频次不够
28
各种管道、引流液无色、质、量描述
8
物理降温未划或不正确。
9
皮试结果填写不正确,过敏药物未体现。
10
血压、体重、出入量漏记或记错。
11
呼吸、大便和导尿、灌肠漏记或记错。
医嘱单
12
别人代签名。
查看2份运行病历
13
漏执行者或查对者签名。
14
皮试结果漏记录或记录不规范。
15
执行时间不对
各种评估表
16
漏填评估表
查看2份运行病历
17
评估表漏项
29
出入量记录不正确
交接单
30
评估不客观
查看2份运行病历
31
描述未用医学术语
32
漏交接人员签名
33
时间与记录不符
34
内容填写不完整
护理病历书写质量查检表
科室: 检查者: 检查日期:
检查项目
检查内容
检查方法
评价结果
是
否
基本要求
1
眉栏项目齐全。
查看2份运行病历
2
存在涂改、字迹潦草不能辨认。
3
电子病历满页打印出来。
JCI

[ 3 ] 申萍 , 胡新勇 , 张曙光 , 等. 病 案 管理 的信 息化特 征与风 险防范
[ J ] .医学研究生学报 , 2 0 0 9 , 2 2 ( 1 0 ) : 1 0 8 1 — 1 0 8 3 .
1 概 念
2 存在 的问题
J C I 是国际医疗卫 生机 构认证 联合 委员 会用 于对美 国 以
外 的医疗机构 进行认证 的附 属机构 , 是 全世界 公认 的医疗服 务标 准 , 代表 了医院服务 和医院管理 的最 高水平 , 也 是世界卫 生组织认 可的认 证模 式 。J C I 标准 的理 念是 最大 限度地 实现 可达到的标 准 , 以病人 为 中心 , 建 立 相应 的政 策 、 制 度和 流程
指南 , 2 0 1 0, 8 ( 1 3 ) : 3 0 3 - 3 0 4 .
J C I 对我 院 门诊 药 房 拆 零 药 品 的管 理 探讨
颜丰颖【 浙 江省 瑞安 人 民 医院西 药 房 瑞 安 3 2 5 2 0 0 )
摘要 : 目的
结果
加强我院门诊药房拆零药品的管理, 保证患者用药安全。方 法 通过 J c I 标准, 对我院门诊拆零药品存在的问题进行管理探讨。
的发生概率是 2 2 . 2 2 %, 由此 可见 , 观察 组 医疗 纠纷的发生概 率显 著低 于对 照组 , 故此, 两组 医疗 纠纷 情况的对 比有差异 ,
具 有 统计 学 意 义 ( P< 0 . 0 5 ) 。
参 考 文献
率 。第二点 , 完善 医院和 患者及 其 家属 之间 的沟通 。医护 人
02:电子病历评级(5级)选择项实证材料(模板)

电子病历系统分级评价平台系统功能选择项五级实证材料XXXXXXXXXXXXXXXXXX医院2020-07-XX目录系统功能选择项五级说明材料病房医师01.02.5 病房检验申请(1)检验申请数据有全院统一管理机制具体实现方式:实证截图:(2)有全院统一的检验标本字典并在申请中使用具体实现方式:实证截图:(3)开写检验申请时,可以浏览病人重要病历信息具体实现方式:实证截图:01.04.5 病房检查申请(1)检查申请数据记录在统一管理机制中具体实现方式:实证截图:(2)开写检查申请时,可以浏览病人重要病历信息具体实现方式:实证截图:病房护士02.01.5 病人管理与评估(1)入院评估记录在医院统一医疗数据管理体系中管理具体实现方式:实证截图:(2)具有查询既往病历记录数据、检查检验结果等供评估时参考的功能具体实现方式:实证截图:门诊医师03.02.5 门诊检验申请(1)检验申请数据全院统一管理具体实现方式:实证截图:(2)有全院统一的检验标本字典并在申请中使用具体实现方式:实证截图:(3)下达检验申请单时,能查询临床医疗记录具体实现方式:实证截图:03.04.5 门诊检查申请(1)检查申请数据全院统一管理具体实现方式:实证截图:(2)开写检查申请时,可以浏览病人重要病历信息具体实现方式:实证截图:检查科室04.01.5 申请与预约(1)检查安排时间表能够提供全院共享,并能够及时进行同步具体实现方式:实证截图:(2)各临床科室能依据检查安排表进行预约,预约结果可全院共享具体实现方式:实证截图:(3)有自动安排检查时间的规则,能够提供默认的检查时间安排具体实现方式:实证截图:04.02.5 检查记录(1)检查结果、检查图像在全院有统一管理机制具体实现方式:实证截图:(2)可以长期存储记录具体实现方式:实证截图:04.03.5 检查报告(1)检查报告内容有可定义格式与模板具体实现方式:实证截图:(2)书写报告时可根据项目、诊断提供选择模板具体实现方式:实证截图:检验处理05.01.5标本处理(1)标本字典、标本采集记录等数据在医院统一管理具体实现方式:实证截图:(2)标本采集可根据检验知识库进行标本类型、病人关联、采集要求等的核对,防止标本差错具体实现方式:实证截图:(3)对接收到的不合格标本有记录具体实现方式:实证截图:05.02.5检验结果记录(1)检验结果作为医院整体医疗数据管理体系内容具体实现方式:实证截图:(2)检验结果可按项目进行结构化数据记录具体实现方式:实证截图:(3)有实验室内质控记录具体实现方式:实证截图:治疗信息处理06.02.5 手术预约与登记(1)手术记录数据与手术安排衔接,成为医院统一医疗记录管理体系内容具体实现方式:实证截图:(2)提供机读手段标识病人并提示部位、术式、麻醉方式的信息具体实现方式:实证截图:(3)实现手术分级管理,具有针对手术医师的权限控制具体实现方式:实证截图:06.04.5监护数据(1)监护数据纳入医院医疗记录统一管理具体实现方式:实证截图:(2)监护获得的生理参数能够用于自动评分计算处理,根据知识库提供评估分析并给出警示具体实现方式:实证截图:医疗保障07.01.5 血液准备(1)具有根据住院病人或手术病人血型分布情况提供配置血液库存的知识库和处理工具具体实现方式:实证截图:(2)应在备血前进行用血相关文档的审核,并给出提示具体实现方式:实证截图:07.02.5 配血与用血(1)配血、血液使用记录、输血反应等数据纳入医院统一医疗记录系统具体实现方式:实证截图:(2)能够查询到临床医疗数据、检查与检验数据具体实现方式:实证截图:病历管理08.02.5 电子病历文档应用(1)对所有电子病历数据具有完善的分级访问控制,能够指定访问者及访问时间范围具体实现方式:实证截图:(2)能够为医疗机构外的申请人提供电子病历的复制服务具体实现方式:实证截图:电子病历基础09.03.5 基础设施与安全管控(1)楼层机房、网络设备和配线架要有清晰且正确的标识具体实现方式:实证截图:(2)根据不同业务划分独立的网络区域具体实现方式:实证截图:(3)全院重点区域应覆盖无线局域网、部分医疗设备接入院内局域网具体实现方式:实证截图:(4)有配套的安全运维管理制度具体实现方式:实证截图:(5)具有保障信息系统服务器时间一致的机制具体实现方式:实证截图:(6)建立数据使用的审查机制,确需向境外传输数据应经过安全评估具体实现方式:实证截图:信息利用10.01.5临床数据整合(1)形成临床数据仓库,有统一索引与规范数据格式,结构化的数据内容包括:住院病案首页、门诊就诊记录、医嘱记录、检查报告、检验报告、手术记录、治疗记录、体征记录具体实现方式:实证截图:10.02.5 医疗质量控制(1)能够从系统生成医院运行基本监测指标中工作符合、治疗质量、工作效率全部指标(2013 版三级医院评审细则 7-1-2、7-1-3、7-1-4)具体实现方式:实证截图:(2)可从系统中产生麻醉相关质控指标 3、4、5、6(2015 版麻醉专业医疗质控指标 3、4、5、6)具体实现方式:实证截图:(3)能够从系统中产生某类单病种质量指标中的 5 项具体指标,如:ST 段抬高心肌梗死、心力衰竭、社区获得性肺炎、急性脑梗死、髋、膝关节置换术、冠状动脉旁路移植术、儿童社区获得性肺炎、围手术期预防感染、剖宫产、慢性阻塞性肺疾病、围手术期预防深静脉栓塞等具体实现方式:实证截图:(4)卫生统计上报报表指标,70%以上由系统自动生成具体实现方式:实证截图:(5)可从护理记录产生急性生理与慢性健康评分指标等(重症医学专业医疗质量控制指标(2015 年版),2)具体实现方式:实证截图:10.03.5 知识获取及管理(1)有可联合利用病人在两个以上系统的数据进行检查与提示的知识库具体实现方式:实证截图:(2)全院具备统一的知识库体系,不同科室、不同系统调用的相同知识逻辑的结果相同具体实现方式:实证截图:。
电子病历五级评审规范

附件2电子病历系统应用水平分级评价标准(试行)以电子病历为核心的医院信息化建设是医改重要内容之一,为保证我国以电子病历为核心的医院信息化建设工作顺利开展,逐步建立适合我国国情的电子病历系统应用水平评估和持续改进体系,制定本评价标准。
一、评价目的(一)全面评估各医疗机构现阶段电子病历系统应用所达到的水平,建立适合我国国情的电子病历系统应用水平评估和持续改进体系。
(二)使医疗机构明确电子病历系统各发展阶段应当实现的功能。
为各医疗机构提供电子病历系统建设的发展指南,指导医疗机构科学、合理、有序地发展电子病历系统。
(三)引导电子病历系统开发厂商的系统开发朝着功能实用、信息共享、更趋智能化方向发展,使之成为医院提升医疗质量与安全的有力工具。
二、评价对象已实施以电子病历为核心医院信息化建设的各级各类医疗机构。
三、评价分级电子病历系统应用水平划分为9个等级。
每一等级的标准包括电子病历各个局部系统的要求和对医疗机构整体电子病历系统的要求。
(一)0级:未形成电子病历系统。
1.局部要求:无。
医疗过程中的信息由手工处理,未使用计算机系统。
2.整体要求:全院范围内使用计算机系统进行信息处理的业务少于3个。
(二)1级:独立医疗信息系统建立。
1.局部要求:使用计算机系统处理医疗业务数据,所使用的软件系统可以是通用或专用软件,可以是单机版独立运行的系统。
2.整体要求:住院医嘱、检查、住院药品的信息处理使用计算机系统,并能够通过移动存储设备、复制文件等方式将数据导出供后续应用处理。
(三)2级:医疗信息部门内部交换。
1.局部要求:在医疗业务部门建立了内部共享的信息处理系统,业务信息可以通过网络在部门内部共享并进行处理。
2.整体要求:(1)住院、检查、检验、住院药品等至少3个以上部门的医疗信息能够通过联网的计算机完成本级局部要求的信息处理功能,但各部门之间未形成数据交换系统,或者部门间数据交换需要手工操作。
(2)部门内有统一的医疗数据字典。
病历书写规范(第五版)第七章解读1

病历书写的基本规则和要求 病历的格式与内容 各专科病历书写要求 中医科病历书写要求 病程记录及其他记录 常用检查申请报告单 护理文件书写要求 病历管理 表格式病历 病历书写规范相关法律摘要 附录
第七章由南医二附院和省护 理协会牵头编写;
第八章由省人民医院牵头编 写。
第七章 护理文件书写要求
明确“入量”概念
静脉输注的各种药物 口服的各种食物、饮料 鼻胃管、肠管输注的营养液
…
明确“出量”的概念
尿 便 汗 呕吐物 引流物 „
长期医嘱执行单
护理记录单
定义:
注册护士用于记录患者病情变化、护理 措施及效果;以及特殊诊疗、医嘱需要监护 等客观内容;突出专科护理特点。
电子病历规范要求:
病历书写相关基本规则
在书写过程中,若出现错字、错句,应在错字、 错句上用双横线标示(体温),不得采用刀刮、胶 贴、涂黑、剪贴等方法抹去原来字迹。 实习医务人员、试用期医务人员书写的病历,应 当经过本医疗机构合法执业的医务人员审阅、修
改并签名,审查修改应保持原记录清楚可辨,并
病历书写规范(第五版) 第七章解读
孙蓉蓉 二○一四年四月十八日
病历
1、病历是医护人员通过问诊、查体、 实验室及器械检查、诊断、治疗、护理等
医疗活动获得有关资料,并进行归纳、分
析、整理形成的医疗工作真实记录。
2、病历是医护人员对法律法规、 医疗核心制度和诊疗规范执行情况的 记录。 3、当病历回收到病案室,按规定整
因实施保持性医疗措施不宜向患者
说明情况的,应当将相关情况通知患者
近亲属,由患者近亲属签署同意书,并
及时记录。
医院抽查病历质量控制表

是□否□不适用□
研究病历
研究病历是否及时记录
是□否□不适用□
研究病历记录是否规范
是□否□不适用□
CRF表
CRF表记录是否及时
是□否□不适用□
CRF表记录是否规范
是□否□不适用□
CRF表记录的数据是否与原始数据一致
是□否口不适用□
紧急揭盲
是否紧急揭盲
是□否□不适用□
紧急揭盲是否有记录
受试者筛选
入组受试者是否合乎入选标准
是□否□不适用□
入组受试者是否合乎排除标准
是□否□不适用□
研究过程
检验、检查项目是否按方案要求进行
是□否□不适用□
检验、检查时间是否按方案要求进行
是□否□不适用□
是否按方案进行给药
是□否□不适用□
住院受试者给药是否在住院病历上有记录
是□否□不适用□
门诊受试者给药在日记卡记录
医院抽查病历质量控制表
信息
项目名称
申办者
专业
主要研究者
具体研究人员
抽查的病历编号
质控
知情同意书
受试者和研究者是否签署知情同意书,且日期为同一天
是□否□不适用□
知情同意书签署时间是否在筛选之前
是□否□不适用□
时间:
知情同意书是否受试者本人签署,特殊情况请说明
是□否□不适用□
知情同意书是否有受试者和研究者的联系方式
是□否□不适用□
知情同意书是否由受试者和研究者各保存一份
是□否□不适用□
知情同意过程是否及时准确记录于原始病历
是□否□不适用□
随机化
是否遵循随机
是□否□不适用□
试验药物
3.19病历审查(护理组)
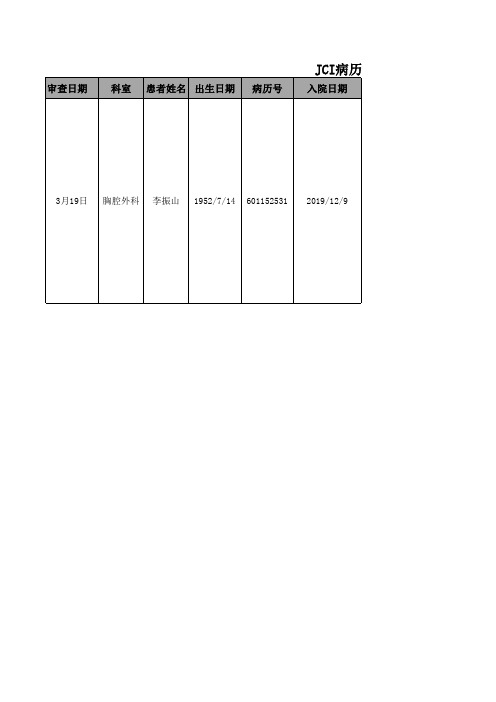
审查日期
科室 患者姓名 出生日期 病历号
JCI病历审查问题反馈
入院日期
3月19日 胸腔外科 李振山 1952/7/14 601152531 2019/12/9
JCI病历审查问题反馈
查核问题
1、临时医嘱单上执行时间非实际给药时间 2、跌倒措施与实际不符(签署预防跌达知情同意书连续勾选) 3、医生入院记录上入院时间与体温单上入院时间不一致 4、入院记录完成பைடு நூலகம்字时间在记录时间之前 5、病程记录:诊疗计划未体现评估的风险内容及团队照护;健康教育内容与疾病不相关 6、特殊治疗同意书(中心静脉置管):不进行治疗可能产生的后果未记录、替代方案未记录, 签名时间为打印 7、特殊治疗同意书(化疗)成功率记录50% 8、医患沟通记录患者意见为打印 9、缺失给药清单 10、三次医患沟通记录内容相同 11、CVC置管会诊记录单中会诊意见为CVC置管记录;会诊时间与病程记录中操作记录时间相同 12、健康教育内容与项目不对应;护理计划和健康教育不对应 13、病历目录表没有的表单空白未填写 14、住院证:初步诊疗计划不恰当;预期效果描述不当(一般) 15、缩略语的使用不符规范:“CVC”、“DC”
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
合格 不合格不适用 备注
0
合格 不合格不适用 备注
ACC.1.1 ACC.1.2 ACC.2.3和2.3.1 ACC.3.1
ACC.4.3.2
ACC.5.2 ACC.5.3
标准
COP.8.4
要求
对移植候选者,移植项目采用的标准包括器官特异性适合度,心理及社会适应性。 (移植计划记录器官特异性申请者的筛选标准;移植计划在移植申请者的医疗记录器 官相容性确认。) 个体化的患者治疗计划指导移植患者的治疗。移植计划不断更新移植患者医疗记录中 的临床信息。 执行活体捐献移植的移植计划依据在临床及心理筛选标准确定潜在活体捐献者的适宜 性。移植计划在活体捐献者的医疗记录中记录器官相容性确认。 应规划和记录每位患者的麻醉治疗,并在患者病历中记录所使用的麻醉方式和技术。 根据专业实践指南,每位患者在麻醉和手术中的生理状态都会受到监测,而且需记录 患者病历中。(麻醉记录) 应监测和记录每位患者的麻醉后状态,且患者转出恢复区应由具有资质的人员负责或 使用已建立的标准。麻醉后恢复期内对患者进行监测,并将监测结果记录在病历中; 患者开始恢复时间和结束恢复时间应记录在患者病历中。 应基于评估结果规划和记录每位患者的外科治疗。用于制定和支持计划的有创性操作 的评估信息应在执行程序前应记录在病历中;术前诊断和计划的程序应在手术程序开 始前记入病历中。 有关手术程序的信息应记入患者病历,以促进持续治疗。手术报告、模板或手术进展 记录应至少包括术后诊断;执行手术的外科医师和助理的姓名;所执行的程序和对各 程序中的发现的描述;围术期的并发症;用于检查的手术切除标本;失血量和输血 量;所有植入装置的登记号;日期、时间和负责医师的签名。
合格 不合格不适用 备注
COP.8.7 COP.9.2 ASC.5 ASC.6
ASC.6.1
ASC.7
ASC.7.2
标准
ASC.7.3
要求
应规划和记录患者的术后诊疗。持续的术后诊疗计划应由负责医师在24小时内记入患 者病历;当患者需求发生变化时,应根据医务人员对患者的重新评估来更新或修改术 后诊疗计划。 开立处方、用药医嘱及抄录均应以医院的政策和程序为指导。患者病历应包含患者入 院前所服用药品的清单,并且应将该信息提供给药房及照护患者的医务人员。 处方药和给予患者的药品应记录在患者病历中。病历应记录每位患者的处方药或医嘱 用药;每次给药的剂量;药品信息。 可对患者产生影响的药品均应受到监控。药品的不良反应应记录在患者病历中。 医院使用内部流程来验证数据。 保护记录和信息,防止丢失、破坏、篡改以及未经授权的查阅或使用。 医院为每一位接受评估或治疗的患者创建和维护标准的临床记录,并决定该记录的条 目内容、格式和位置。每一位在医院接受评估或治疗的患者(住院患者、门诊患者或 急诊患者)都有临床记录。 临床记录包含用于确认患者身份、支持诊断、证明治疗得当和记录治疗过程及治疗结 果的充足信息。 急诊患者的临床记录包括入院时间和离院时间、治疗结束时的结论、患者出院时的状 况以及随访治疗说明。
合格 不合格不适用 备注
AOP.1.2 AOP.1.2.1
AOP.1.3
AOP.1.3.1 AOP.1.4 AOP.1.5
标准
AOP.1.6 AOP.1.7 AOP.1.8 AOP.2 COP.2.1
(患者治疗)
要求
医院对其护理的特殊群体进行个性化初步评估。 根据临终患者及其家属的个性化需要,对其进行评估和再评估。 初步评估包括确定出院计划的需求。出院计划应包括确认患者的特殊教育需求,制定 并实施计划以满足这些需求 根据患者的身体和治疗状况,定期对其进行重新评估,以确认他们对治疗的反应并计 划患者是继续接受治疗或出院。重新评估的结果记录在病历中。 为每次患者制定个体化的诊疗计划并记录存档。每位患者的诊疗计划应由负责的医师 、护士和其他义务人员在患者入院后24小时以内制定完成。 医院制定并实施统一的患者医嘱开具程序。医嘱应填写于病历中统一位置。 医院采用的临床和诊断程序与疗法,以及其获得的结果或成果均应记入病历。(患者 所接受的诊疗措施及结果都应记录在病历中) 存在营养风险的患者应接受营养治疗。病历中需记录患者对营养治疗的反应。 操作时镇静的管理在医院内部实现标准化。 由具有资质人员进行前驱麻醉评估和正式手术前评估。前驱麻醉评估和正式手术前评 估应分别记录在病历中。 不同患者的培训需求都应经过评估,且记录在其病历中。
合格 不合格不适用 备注
COP.2.2 COP.2.3 COP.5 ASC.3
(麻醉与外科治疗)
ASC.4 PFE.2
(患者及家属教育)
标准
PFE.2.1 IPSG.4.1 ACC.1
(医疗可及性与连续性)
要求
应评估患者和家属的学习能力和学习意愿。 医院应为手术室中的术前暂停制定和实施相应的流程,以确保正确的手术部位、操作 和患者。(手术安全核查记录) 筛查可能需要住院或需要门诊服务的患者,确定他们的医疗需求是否与医院的使命和 资源相符。 转移之前提供的稳定治疗记录在由转出医院书写并保存在病历中。 当医疗和或治疗将出现延迟时,医院应将原因告知患者,并提供符合其临床需求的可 用替代方案的相关信息,信息应记录在患者的病历中。 入住和转出重症监护病房或专业医疗病房要根据已建立的标准确定。(病历中应记录 入住和转出重症监护病房的指征) 在住院医疗的各个阶段,将指定一名具有资质的人员负责患者的医疗。负责协调患者 医疗的个人应在患者病历中指定。 住院患者的临床病历包含一份出院小结。出院小结主要包括入院、诊断和并存疾病的 原因;重要的身体状况和其他发现;已执行的诊断和治疗程序;重要的药物;出院医 嘱;患者出院时的状态及随访说明。 向收治医疗机构提供患者临床病情和转出医院提供的干预措施的书面小结。临床小结 应包括患者状况、已执行的程序和其他干预措施、患者的连续医疗需求。 转移流程应记录在患者的病历中。
病历审查表(第五版)
科室 患者姓名 住院号 入院日期 出院日期 主治医师 主要诊断
标准
IPSG.4
(国际患者安全目标)
要求
进行手术及有创诊疗之前必须准备好所有的仪器设备和医疗文书,医疗文书内容必须 包含患者姓名、手术部位、手术名称,确保正确的手术部位、操作和患者。 患者首次入院或在门诊就诊时,医院对治疗的一致同意有明确的范围和限定,并明确 规定将一致同意记入患者病历的方式。(即规定患者的一致同意格式、内容及以何种 形式被记录在病历中) 按照医院的定义流程,由受过培训的医务人员用患者可以理解的方式和语言获得患者 的知情同意。(统一的知情同意书记录) 在手术、麻醉、输血、使用血制品以及其他高危治疗和操作前,要获得患者的知情同 意,签署相关知情同意书。 对患者、家属和或决策者进行培训,使其了解麻醉的风险、益处和替代方法,并做好 记录。(签署麻醉知情同意书,内容应包括麻醉风险、益处、替代方法等) 与患者、家属或为其制定决策的人员讨论风险、益处及替代方法。(术前签署手术知 情同意书,内容包括风险、益处、潜在并发症及替代方法等) 在患者参与临床研究、临床调查或临床试验之前,应签署知情同意书,同意书中应注 明提供信息和获得同意的个人的身份及签署日期。
合格 不合格不适用 备注
PFR.5
(患者及家属权利)
PFR.5.1 PFR.5.2 ASC.5.1
(麻醉及外科治疗)
ASC.7.1
GLD.18
(治理、领导及管理)
标准
IPSG.2.1 AOP.1
(患者评估)
要求
医院制定并实施相应的流程,以报告诊断检查的危急值结果。(医院明确病历中应记 录哪些内容,如医务人员在何时以何种方式获得哪些危急值信息,做了什么处理措 施,处理结果如何等等。) 医院护理的所有患者都需要通过医院规定的评估流程确定其医疗需求,并将所有评估 情况记录在病历中。 根据初步评估,确定患者的医疗和护理需求,初步评估应在患者入院后的前24小时内 完成或根据患者身体状况提早完成,并在病历中记录。 根据急诊患者的医疗需求和身体状况,对其进行初步的医疗和护理评估,并将评估情 况记录在病历中。 医院具有相应程序用于接受入院或门诊手术前在医师的私人办公室或其他门诊场所进 行的初步医疗评估。门诊入院病人在住院前,需在门诊完成初次评估;患者在入院前 或在医院接受门诊手术前进行的初步医疗评估30天有效;但是对于不超过30天的评 估,自评估以来患者身体状况的任何重大变化都要在患者入院时或接受门诊手术前记 录在病历中;医疗评估时间超过30天应重新评估;医院外执行的所有评估的结果都应 在患者入院时进行审查和或核实。 在麻醉或手术治疗前记录术前评估,包括患者的医疗、身体、心理和精神文化需求, 术前评估在病历中保存。 根据营养状况、功能需求和其他特殊需求对患者进行筛查,必要时让患者接受进一步 的评估和治疗。在医院内进行的专门评估完成后将其记录在病历中。 在病历中记录患者疼痛评估情况。
合格 不合格不适用 备注
MMU.4
(药品管理及使用)
MMU.4.3 MMU.7 QPS.6
(质量改进及患者安全)
MOI.7
(信息管理)
MOI.10
MOI.10.1 MOI.10.1.1
标准
MOI.11 MOI.11.1 MOI.12
要求
医院确定有权在患者临床记录中填写信息的人员。 患者临床记录中的每一条信息都可以确定相应的填写者和填写时间。 作为监控和绩效改进活动的一部分,医院会定期评估患者临床记录的内容及其完整性 。
