ACOG《妊娠期糖尿病临床实践指南》翻译完整版.doc
ACOG《妊娠期糖尿病临床实践指南规范》翻译完整版.doc

2019ACOG《妊娠期糖尿病临床实践指南》(翻译完整版)妊娠期糖尿病(gestational diabetes mellitus,GDM)是妊娠期最常见的并发症之一。
然而,尽管最近进行了几次大规模的研究,但是对于GDM的诊断和治疗仍然存在争议。
本文的目的如下:✅提供对GDM理解的简要概述;✅回顾性分析经过适量临床研究验证的管理指南;✅找出目前知识理论的不足之处以确定未来的研究方向。
定义妊娠期糖尿病是妊娠期发生的碳水化合物不耐受。
无需药物即可控制好的GDM常常称为饮食控制的GDM或GDM A1型,需要药物以使血糖达到正常水平的GDM称为GDM A2型。
由于许多女性在怀孕前没有接受过糖尿病检查,所以区分妊娠期糖尿病和孕前糖尿病是很有挑战性的。
流行病学据估计,糖尿病孕妇中有6%~9%是糖尿病合并妊娠,其中约90%是妊娠期糖尿病。
另外,在特定人群、种族或民族中,GDM的发病率与2型糖尿病的发病率成正比。
白人女性GDM 的发病率最低,西班牙裔、非裔美国人、印第安人、亚洲和太平洋岛国女性GDM发病率有增加趋势。
GDM随着2型糖尿病高危因素(如肥胖和高龄)的增加而增加。
随着肥胖和久坐生活方式的盛行,全球育龄女性GDM发病率也越来越高。
孕产妇和胎儿并发症GDM女性发生先兆子痫(空腹血糖低于115 mg/dL占9.8%,空腹血糖大于或等于115 mg/dL 占18%)和剖宫产的机率会更高(25%接受药物治疗的GDM女性和17%饮食控制的GDM 女性需要剖宫产分娩,非GDM女性为9.5%)。
此外,GDM女性在以后的生活中患糖尿病的风险也会增加(主要是2型糖尿病)。
据估计,有70%的GDM妇女将在怀孕后22~28年内发展为糖尿病。
糖尿病的进展也受到种族、民族和肥胖的影响。
例如,60%拉丁美洲GDM妇女可能在她们怀孕5年内会发展为2型糖尿病。
GDM产妇的后代发生巨大儿、新生儿低血糖症、高胆红素血症、肩难产和产伤的风险在增加。
ACOG妊娠期糖尿病(2019)解读

2.GDM仅指中晚孕期首次发现的糖代谢异常,不包 括孕前已经存在的1型或2型糖尿病。由多个国家 参与的高血糖与不良妊娠结局(Hyperglycemia and Adverse Pregnancy Outcome,HAPO)的流行 病学研究表明,妊娠24~28周时,即使GDM孕妇的 血糖能控制在正常范围,母儿不良结局的发生风 险也随血糖水平升高而增加,且大多数合并症的 发生并没有风险阈值。
ACOG妊娠期糖尿病(2019)解读
背景
孕前糖尿病
(pregestational diabetes mellitus,PGDM)
妊娠合并糖尿病
(diabetes in pregnancy,DIP)
妊娠期糖尿病
(gestational diabetes mellitus,GDM)
[1]陈佳,李映桃,王振宇,钟彩娟,梁黎璇.2018年美国妇产科学会与2019年美国糖尿病学会妊娠期糖尿病指南比较[J].国际妇产科学杂 志,2019,46(03):336-341.
1
能完全抑制T2DM的胰岛素抵抗,对T1DM也无效(证据等级E级)。
为减少子痫前期的风险,T1DM和T2DM的孕妇在早孕晚期应开始服用低剂量的阿司
2
匹林60~150mg/d(美国的一般剂量为81mg/d),直至妊娠结束(证据等级A级)。
在2019版指南中提出,在孕早期(9周以前) 胰岛素用量先增加,然后在孕9~16周时有所 下降,16周后快速增加,需每周调整用量, 大约每周增加5%,到了孕晚期,约增加到原 来的2倍。
[1]陈佳,李映桃,王振宇,钟彩娟,梁黎璇.2018年美国妇产科学会与2019年美国糖尿病学会妊娠期糖尿病指南比较[J].国际妇产科学杂 志,2019,46(03):336-341.
妊娠期糖尿病指南[1]
![妊娠期糖尿病指南[1]](https://img.taocdn.com/s3/m/7a1663b328ea81c758f578fc.png)
PCOS:多囊卵巢综合症(polycystic ovarian syndrome)
葡萄糖负荷试验 GCT
方法:随机口服50g葡萄糖(溶于200ml水 中,5分钟内服完)从饮糖水第一口开始计 算时间,1h后抽取静脉血,采用葡萄糖氧 化酶法测血浆葡萄糖值。
总热卡计算
1、计算理想体重:理想体重(kg)=身高(cm)-105或 (身高-100)*90%
2、按需热卡数 休息状态:20-25Kcal/kg*d 轻体力劳动:25-30Kcal/kg*d 中体力劳动:30-35Kcal/kg*d 重体力劳动:40-45Kcal/kg*d 3、确定总热卡 总热卡=理想体重*按需热卡数
妊娠期治疗原则(五驾马车)
饮食控制 监测血糖 宣教 运动 药物治疗
Байду номын сангаас食控制:营养治疗
(1)妊娠期间的饮食控制标准:维持血糖在正常范围,而 且不发生饥饿性酮症
(2)合理节制饮食,摄取必需的最低热量。合理平衡各营 养素的比例:碳水化合物占50%~60%,蛋白质10~15 %,脂肪20%~35%。同时注意维生素及微量元素的补充。
妊娠糖尿病筛查和诊断
(二)GDM的筛查时间 孕24——28周进行
妊娠糖尿病筛查和诊断
(三)结果判定 50gGCT血糖>=7.8mmol/L(140mg/dl)为
异常
妊娠糖尿病筛查和诊断
(四)GDM高危因素
孕妇因素:年龄>=35岁、孕前超重或肥胖、糖耐量异常 史、PCOS。
家族史:有糖尿病家族史。 妊娠分娩史:不明原因的死胎、死产、流产、巨大儿分娩
妊娠期糖尿病指南解读

药物种类与选择
根据孕妇的具体情况和医生 的建议,选择合适的降糖药 物,如胰岛素、口服降糖药 等。
药物使用注意事项
在使用药物治疗时,需严格 遵守医嘱,按时按量使用药 物;同时注意药物的副作用 和不良反应。
定期监测与调整
在使用药物治疗期间,需定 期监测血糖水平,根据监测 结果及时调整药物剂量和治 疗方案。
04
并发症预防与处理策略
酮症酸中毒预防与处理
严格控制血糖
保持血糖在正常范围内波动,避免高血糖状 态。
定期监测
定期进行尿常规、血酮体等检测,及时发现 并处理异常情况。
饮食调整
合理控制饮食,避免高脂、高糖食物,增加 膳食纤维摄入。
应急处理
一旦发生酮症酸中毒,应立即就医,采取补 液、胰岛素治疗等措施。
避免到人群密集、通风不良的场所,避免 接触感染患者。
提高免疫力
定期产检
合理饮食、充足睡眠、适当运动,提高自 身免疫力。
定期进行产检,及时发现并处理感染症状。
其他并发症应对策略
01
视网膜病变
定期进行眼底检查,及时发现并治 疗视网膜病变。
神经病变
注意肢体感觉异常症状,及时就医 检查治疗。
03
02
肾病预防
控制血糖、血压,减少肾脏负担, 预防肾病发生。
胎儿监测
加强胎儿监测,确保胎儿健康发育 。
04
05
产后恢复及随访关怀
产后血糖监测与调整方案
密切监测血糖
产后初期,应密切监测血糖水平,包括空腹血糖和餐后血糖,以 及时了解血糖波动情况。
调整胰岛素用量
根据血糖监测结果,及时调整胰岛素用量,避免低血糖或高血糖 的发生。
诊断依据
GDM的诊断主要依据口服葡萄糖耐量试验(OGTT)的结果。诊断标准可能因不同的学术组织和地区而有所差异 ,但一般是指在妊娠24-28周进行OGTT,空腹血糖≥5.1mmol/L,1小时血糖≥10.0mmol/L,2小时血糖 ≥8.5mmol/L,满足其中任意一项即可诊断为GDM。
妊娠合并糖尿病诊疗指南()共44页46页PPT

55、 为 中 华 之 崛起而 读书。 ——周 恩来
•
29、在一切能够接受法律支配的人类 的状态 中,哪 里没有 法律, 那里就 没有自 由。— —洛克
•
30、风俗可以造就法律,也可以废除 法律。 ——塞·约翰逊
谢谢!
51、 天 下 之 事 常成 于困约 ,而败 于奢靡 。——陆 游 52、 生 命 不 等 于是呼 吸,生 命是页
•
26、我们像鹰一样,生来就是自由的 ,但是 为了生 存,我 们不得 不为自 己编织 一个笼 子,然 后把自 己关在 里面。 ——博 莱索
•
27、法律如果不讲道理,即使延续时 间再长 ,也还 是没有 制约力 的。— —爱·科 克
•
28、好法律是由坏风俗创造出来的。 ——马 克罗维 乌斯
妊娠期糖尿病(中英文版)

内容
妊娠期糖代谢特点 妊娠对糖尿病的影响 糖尿病对妊娠母体、胎儿、胎盘的影响 妊娠期糖尿病的诊断 妊娠期糖尿病的管理及治疗 妊娠期糖尿病分娩处理
一 妊娠期糖代谢特点(1)
1 相对低血糖
胎儿能量来自母体葡萄糖 尿中排糖量增加
2 血葡萄糖/胰岛素比值下降
特有抗胰岛素因素作用,胰岛素分泌量增加; 胰岛素廓清延缓,血葡萄糖/胰岛素比值下降
心 大血管转位 血 房室间隔缺损 管 异 左室发育异常 常 主动脉异常
泌 尿 生 殖 系
中 枢 神 经 系 统 骨 无脑儿anencephalus 骼 肌 肉 脑脊膜膨出 系 统 小脑畸形 末端发育不良综合征
脊柱裂spina bifida
无肾 Potter’s syndrome 多囊肾
双子宫
消 化 系 统
气管食管瘘
肠闭锁rectal atresia 肛门闭锁
糖尿病对胎儿的影响(2)
macrosomia, 25-42%,
hyperglycemia hyperinsulinemia高胰岛素血症
糖、蛋白质、脂肪合成增加
胎儿肩、胸部脂肪异常沉着; 肝脏、心脏体积增大
糖孩
脸色红润、下颌脂肪层明显、两腿多呈 屈曲和外展位的巨大儿。软弱而缺乏 生气。
糖尿病与妊娠的关系
妊娠前
显性 诊断DM
妊娠后
糖尿病合并妊娠
糖代谢异常
隐性或未就诊
糖代谢正常临界
妊娠期糖尿病
糖尿病合并妊娠及妊娠期糖尿病分级
:
A级 发病年龄 妊娠期糖尿病(A1; A2) 病程 其他器官受累
B级:显性糖尿病 ≥20岁 <10年 C级: 10~19岁 或 达10~19年 D级: <10岁或≥20年或眼底有背景性视网膜病变 F级:糖尿病性肾病 R级:增生性视网膜病变,或玻璃体出血 H级:冠状动脉粥样硬化性心脏病 T级:肾移植史
最新:美国糖尿病学会妊娠合并糖尿病诊治指南(完整版)

最新:美国糖尿病学会妊娠合并糖尿病诊治指南(完整版)本文介绍了美国糖尿病学会(American Diabetes Association, ADA)2020年12月发布的2021年“糖尿病诊治指南”中妊娠合并糖尿病部分较2020年更新的内容。
小编基于本文将两版指南更新点做成了表格,放在文前,便于大家更加简明扼要明确更新部分。
2020年12月,美国糖尿病学会(American Diabetes Association, ADA)基于最新的循证医学证据更新并发布了2021年“糖尿病诊治指南”。
该指南发表在Diabetes Care杂志上,其中包括妊娠合并糖尿病的相关诊治指南。
与2020年发表的指南相比,2021年指南对妊娠合并糖尿病[孕前1型糖尿病(type 1 diabetes mellitus, T1DM)和2型糖尿病(type 2 diabetes mellitus, T2DM)]的管理、子痫前期和阿司匹林、孕期药物使用及产后保健与随访的部分内容进行了更新和补充。
关于孕前咨询与保健、孕期血糖控制目标和妊娠期糖尿病(gestational diabetes mellitus, GDM)管理等方面,2021年指南与2020年指南基本保持一致。
现介绍2021年指南中妊娠合并糖尿病部分较2020年更新的内容,以期为临床实践提供参考。
一、妊娠合并糖尿病(孕前T1DM和T2DM)的管理2021年指南推荐,对于孕前T1DM孕妇,孕期应使用胰岛素治疗(证据等级A级);对于孕前T2DM的孕妇,同样推荐胰岛素作为治疗的首选药物(证据等级E级)。
与2020年指南相比,2021年指南将孕前T1DM孕妇使用胰岛素治疗的证据等级由E级提升至A级,而对于孕前T2DM孕妇使用胰岛素治疗的证据等级E级保持不变。
对于T1DM孕妇,每天多次注射胰岛素和胰岛素泵注射胰岛素这2种方式在孕期均可以使用(证据等级C级)。
该推荐与2020年指南保持一致。
妊娠糖尿病指南

(一)医学营养治疗医学营养治疗的目的是使糖尿病孕妇的血糖控制在正常范围,保证孕妇和胎儿的合理营养摄入,减少母儿并发症的发生。
2005年以来的2项随机对照试验为GDM营养治疗和管理提供了强有力的证据。
一旦确诊GDM,应立即对患者进行医学营养治疗和运动指导,并进行如何监测血糖的教育等。
医学营养治疗和运动指导后,FPG及餐后2h血糖仍异常者,推荐及时应用胰岛素。
1.营养摄人量推荐(1)每日摄入总能量:应根据不同妊娠前体质量和妊娠期的体质量增长速度而定。
见表1。
虽然需要控制糖尿病孕妇每日摄人的总能量,但应避免能量限制过度,妊娠早期应保证不低于1 500 kcal/d(1 kcal=4.184 kj),妊娠晚期不低于1 800 kcal/d。
碳水化合物摄入不足可能导致酮症的发生,对孕妇和胎儿都会产生不利影响。
表1基于妊娠前体重指数推荐的孕妇每日能量摄入量及妊娠期体质增长标准妊娠前体重指数(kg/m2)能量系数(kcal/kg理想体重)平均能量(kal/d)妊娠期体重增长值(kg)妊娠中晚期每周体重增长值(kg)均数范围<18.5 35-40 2000-2300 12.5-18.0 0.51 0.44-0.58 18.5-24.9 30-35 1800-2100 11.5-16.0 0.42 0.35-0.50>25.0 25-30 1500-1800 7.0-11.5 0.28 0.23-0.33祝:平均能量(kcal/d)=能量系数(kcal/kg)x理想体重(kg);1kcal=4.184kJ;对于我国常见身高的孕妇(150-175cm),可以参考理想体重(kg)=身高(cm)-105。
身材过矮过过高的孕妇需要根据患者的状况调整膳食能量推荐。
妊娠中、晚期在是上述基础上平均一次再增加约200kcal/d;妊娠早期平均体重增加:0.5-2.0kg;多胎妊娠者,应在单胎基础上每日适当增加200kcal能量摄入。
2016 SOGC临床实践指南:妊娠期糖尿病

2016 SOGC临床实践指南:妊娠期糖尿病Howard Berger;Robert Gagnon;Mathew Sermer;Maternal F Medicine Committee;本刊编辑部(译)【期刊名称】《中国全科医学》【年(卷),期】2016(19)32【摘要】由加拿大妇产科医生协会( SOGC)制定的妊娠期糖尿病指南综述了关于妊娠期糖尿病诊断和产科管理的相关证据,评价母婴的短期和长期结局,包括先兆子痫、剖宫产、将来患糖尿病和其他心血管并发症的风险;以及胎儿结局,包括先天异常、死胎、巨大儿、产伤、低血糖症和长远影响。
根据加拿大预防保健工作组报告( Report of the Canadian Task Force on Preventive Health Care)的标准评定证据质量等级。
%This guideline reviews the evidence relating to the diagnosis and obstetrical management of diabetes in pregnancy.The outcomes evaluated were short -and long -term maternal outcomes, including preeclampsia, caesarean section, future diabetes, and other cardiovascular complications, and fetal outcomes, including congenital anomaties, stillbirth, macrosomia, birth trauma, hypoglycemia, and long -term effects.The quality of evidence was rated using the criteria described in the Report of the Canadian Task Force on Preventive Health Care.【总页数】2页(P3907-3908)【作者】Howard Berger;Robert Gagnon;Mathew Sermer;Maternal F Medicine Committee;本刊编辑部(译)【作者单位】【正文语种】中文【中图分类】R587.1【相关文献】1.\"2019 SOGC临床实践指南:硫酸镁对胎儿的神经保护作用\"解读 [J], 唐宇平;韩欢;应豪2.《2020 SOGC临床实践指南:孕酮预防自发性早产》解读 [J], 唐宇平;应豪3.妊娠期糖尿病循证临床实践指南的质量评价 [J], 李畅妍4.妊娠期糖尿病循证临床实践指南的质量评价 [J], 李畅妍5.2020SOGC《附件包块的初步评估和管理临床实践指南》解读 [J], 蒋建发;蔡泓;唐良萏;孙爱军因版权原因,仅展示原文概要,查看原文内容请购买。
加拿大妇产科医师协会“妊娠期糖尿病指南(2019)”要点解读
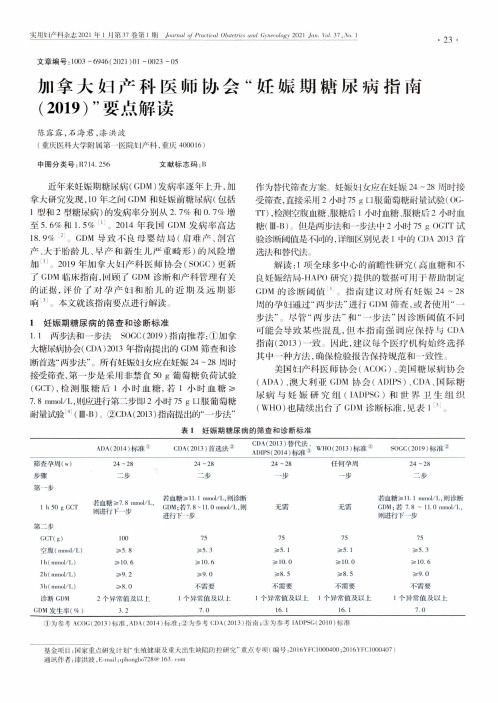
实用妇产科杂志 2021 年 1月第37 卷第 1期知a r^/y Pmr//ra/ am/ 2021 V W. 37,yVo.1• 23•文章编号:1003 -6946(2021)01 -0023 -05加拿大妇产科医师协会“妊娠期糖尿病指南(2019)”要点解读陈露露,石海君,漆洪波(重庆医科大学附属第一医院妇产科,重庆400016)中图分类号:R714.256 文献标志码:B近年来妊娠期糖敁病(GDM)发病率逐年上升,加 拿大研究发现,1〇年之间GDM和妊娠前糖尿病(仅括 1型和2型糖尿病)的发病率分别从2.7%和0.7%增 至5.6%和1.5% n。
2014年我国GDM发病率高达 18.9% m。
GDM导致不良母婴结局(肩难产、剖宫 产、大于胎龄儿、早产和新生儿严重畸形)的风险增 加1]。
2019年加拿大妇产科医师协会(S0GC)更新 了 GDM临床指南,回顾了 GDM诊断和产科管理有关 的证据,评价了对孕产妇和胎儿的近期及远期影响31。
本文就该指南要点进行解读。
1妊娠期糖尿病的筛查和诊断标准1.1两步法和一步法S0C C(2019)指南推荐:①加拿 大糖坡病协会(C D A)2013年指南提出的G D M筛查和沴 断首选“两步法”。
所有妊娠妇女应在妊娠24〜28周时 接受筛查,第一步是采用非禁食50 g葡萄糖负荷试验 (GCT),检测服糖后1小时血糖,若1小时血糖多7.8 mmol/L,则应进行第二步即2小时75g 口服葡萄糖 耐量试验4i(皿-B)。
②C D A(2013)指南提出的“一步法”作为替代筛查方案。
妊娠妇女应在妊娠24 - 28周时接 受筛查,直接采用2小时75 g U服葡萄糖耐量试验(0G> TT),检测空腹血糖、服糖后1小时血糖、服搪后2小时血 搪(UI-B)。
但是两步法和一步法中2小时75 g 0GTT试 验沴断阈值是不同的,详细区别见表1屮的CDA 2013首 选法和替代法。
英国国家卫生与临床优化研究所糖尿病及其并发症的妊娠期管理指南解读(最全版)

英国国家卫生与临床优化研究所"糖尿病及其并发症的妊娠期管理"指南解读(最全版)妊娠合并糖尿病有两种情况,一种是在糖尿病(diabetes mellitus,DM)基础上合并妊娠,即糖尿病合并妊娠;另一种是妊娠期糖尿病(gestational diabetes mellitus,GDM),即妊娠期才出现的糖代谢异常。
妊娠合并糖尿病与母体和胎儿发育的风险密切相关,流产、子痫前期和早产常发生于糖尿病合并妊娠的患者。
此外,糖尿病视网膜病变会在妊娠期加速恶化。
在糖尿病合并妊娠的围产儿中,死产、先天畸形、巨大儿、产伤、围产儿死亡率和新生儿低血糖等并发症的风险更高。
2015年2月,英国国家卫生与临床优化研究所(National Institute for Health and Care Excellence,NICE)就糖尿病及其并发症的妊娠期管理颁布了新的指南[1],该指南基于英国的流行病学资料,不仅阐述了妊娠期间糖尿病的筛查、诊断和处理的新进展,还特别强调了糖尿病的管理不但不能因妊娠的终止而终止,而且还要加大管理的力度,重视孕前、产后的血糖持续管理,为减少再次妊娠的风险和慢性病的预防提供了非常好的指导建议。
我国正步入快速发展的模式,慢性病的发病率急速上升,指南的内容对我国妊娠与糖尿病的全方位科学化管理提供了非常有价值的信息。
一、糖尿病女性的孕前计划及治疗(一)关于母胎结局与风险的评估向计划妊娠的糖尿病女性及其家庭成员进行健康教育:(1)糖尿病合并妊娠的风险:孕前及孕期全程良好的血糖控制可降低流产、先天畸形、死产和新生儿死亡的风险,但不可能完全避免。
(2)糖尿病和妊娠的相互影响:包括合理饮食、体重控制和运动的重要性,妊娠期低血糖的风险及其导致的意识障碍,妊娠期恶心呕吐是如何影响血糖控制的,大于胎龄儿和产伤的风险增加,引产和剖宫产的可能性,妊娠前和妊娠期间评估糖尿病视网膜病变的必要性,妊娠前评估糖尿病肾病的必要性,分娩和早期婴儿喂养时母体血糖控制对降低新生儿低血糖风险的重要性,新生儿转重症监护室的可能性以及儿童和成年后患肥胖症及糖尿病的风险。
妊娠合并糖尿病诊治指南

妊娠合并糖尿病诊治指南妊娠合并糖尿病(gestational diabetes mellitus,GDM)是指在妊娠期间发生的一种特殊类型的糖尿病。
它是指妊娠期间出现的血糖升高,通常是由于妊娠引起胰岛素抵抗所致。
妊娠合并糖尿病是一种相对常见的妊娠并发症,可能会对孕妇和胎儿健康产生一系列负面影响。
因此,准确的诊断和科学的治疗是至关重要的。
一、妊娠合并糖尿病的诊断标准根据世界卫生组织(WHO)和中国医学会妇产科学分会关于妊娠合并糖尿病的诊断标准,妊娠期空腹血糖≥5.1mmol/L或餐后1小时血糖≥10.0mmol/L或餐后2小时血糖≥8.5mmol/L可诊断为妊娠合并糖尿病。
除了血糖指标,还有其他辅助诊断指标,如糖化血红蛋白(HbA1c)和口服糖耐量试验(OGTT)。
二、妊娠合并糖尿病的影响妊娠合并糖尿病对孕妇和胎儿都有一定的危害。
对于孕妇而言,妊娠合并糖尿病可增加子宫内胎儿死亡、高血压、产后出血等风险;同时,由于胰岛素抵抗导致的高血糖状态,也会增加妊娠期感染和难产的风险。
对于胎儿而言,妊娠合并糖尿病可导致胚胎畸形、巨大儿、低血糖、低钙血症等并发症。
三、妊娠合并糖尿病的治疗原则目前妊娠合并糖尿病的治疗主要包括饮食控制、体育锻炼以及合理使用胰岛素等药物。
饮食控制是妊娠合并糖尿病治疗的基础,通过合理的膳食组合和饮食计划,调整血糖水平。
体育锻炼对妊娠合并糖尿病的治疗也起着积极的作用,可以提高胰岛素敏感性,降低血糖浓度。
对于一些血糖控制不佳的孕妇,合理使用胰岛素进行胰岛素治疗也是必要的。
四、妊娠合并糖尿病的监测和随访对于已经被诊断为妊娠合并糖尿病的孕妇,在接受治疗的同时,还需要定期检测血糖水平,了解疾病的进展情况。
孕期的随访是非常重要的,包括身体指标的监测、胎儿的监测以及配偶或家人的支持。
定期的产前检查和产后随访都是必不可少的。
五、妊娠合并糖尿病的预防对于孕妇而言,预防妊娠合并糖尿病非常重要。
首先,孕前的身体健康状况应该得到充分重视,尽量保持正常的体重,增加代谢的稳定性。
妊娠合并糖尿病诊治指南优选文档

• 每次调整后观察 2-3 d 判断疗效,每次以 增减 2-4 U 或≤全天用量的 20% 为宜。
• ;妊娠 32-36 周胰岛素需要量达高峰,妊 娠 36 周后稍下降。
• 根据个体血糖监测结果,不断调整胰岛素 用量。
口服降糖药
• 口服降糖药物二甲双胍和格列本脲在 GDM 孕妇中应用的安全性和有效性不断被证实 ,但我国尚缺乏相关研究。在知情同意的 基础上,部分 GDM 孕妇可慎用。
胰岛素治疗方案
• 治疗方案: • 基础胰岛素治疗:适用于空腹血糖高的孕
妇 • 餐前超短效或短效胰岛素治疗:适用于空
腹血糖高的孕妇 • 胰岛素联合治疗:基础+餐时(最普遍)
胰岛素治疗方案
• 胰岛素初始使用应从小剂量开始,0.3-0.8 U/(kg.d)。分配到三餐前使用,分配原则 是早餐前最多,中餐前最少,晚餐前用量 居中。
妊娠合并糖尿病诊治指南
(优选)妊娠合并糖尿病诊治 指南
妊娠期可用的胰岛素制剂
• 超短效胰岛素类似物 如门冬胰岛素 • 短效胰岛素如短效人胰岛素 • 中效胰岛素如NPH等 • 长效胰岛素类似物如地特胰岛素
Байду номын сангаас
胰岛素治疗的时机
• 糖尿病孕妇经饮食治疗 3-5d 后,测定 包括 夜间血糖、三餐前 30 min 及三餐后 2h 血糖 及尿酮体。如果空腹或餐前血糖≥5.3 mmol/L (95 mg/dl),或餐后 2h 血糖≥6.7 mmol/L(120 mg/dl),或调整饮食后出现饥 饿性酮症,增加热量摄入后血糖又超过妊 娠期标准者,应及时加用胰岛素治疗。
分娩时机及方式
• PGDM 及胰岛素治疗的 GDM 孕妇,如血糖 控制良好且无母儿并发症,在严密监测下 ,妊娠 39 周后可终止妊娠;
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
2019ACOG《妊娠期糖尿病临床实践指南》(翻译完整版)妊娠期糖尿病(gestational diabetes mellitus,GDM)是妊娠期最常见的并发症之一。
然而,尽管最近进行了几次大规模的研究,但是对于GDM的诊断和治疗仍然存在争议。
本文的目的如下:✅提供对GDM理解的简要概述;✅回顾性分析经过适量临床研究验证的管理指南;✅找出目前知识理论的不足之处以确定未来的研究方向。
定义妊娠期糖尿病是妊娠期发生的碳水化合物不耐受。
无需药物即可控制好的GDM 常常称为饮食控制的GDM或GDM A1型,需要药物以使血糖达到正常水平的GDM称为GDM A2型。
由于许多女性在怀孕前没有接受过糖尿病检查,所以区分妊娠期糖尿病和孕前糖尿病是很有挑战性的。
流行病学据估计,糖尿病孕妇中有6%~9%是糖尿病合并妊娠,其中约90%是妊娠期糖尿病。
另外,在特定人群、种族或民族中,GDM的发病率与2型糖尿病的发病率成正比。
白人女性GDM的发病率最低,西班牙裔、非裔美国人、印第安人、亚洲和太平洋岛国女性GDM发病率有增加趋势。
GDM随着2型糖尿病高危因素(如肥胖和高龄)的增加而增加。
随着肥胖和久坐生活方式的盛行,全球育龄女性GDM发病率也越来越高。
孕产妇和胎儿并发症GDM女性发生先兆子痫(空腹血糖低于115 mg/dL占9.8%,空腹血糖大于或等于115 mg/dL占18%)和剖宫产的机率会更高(25%接受药物治疗的GDM 女性和17%饮食控制的GDM女性需要剖宫产分娩,非GDM女性为9.5%)。
此外,GDM女性在以后的生活中患糖尿病的风险也会增加(主要是2型糖尿病)。
据估计,有70%的GDM妇女将在怀孕后22~28年内发展为糖尿病。
糖尿病的进展也受到种族、民族和肥胖的影响。
例如,60%拉丁美洲GDM妇女可能在她们怀孕5年内会发展为2型糖尿病。
GDM产妇的后代发生巨大儿、新生儿低血糖症、高胆红素血症、肩难产和产伤的风险在增加。
还有死产的风险也增加了,但这跟血糖的控制有多大关系目前还存在争议。
由多个国家参与的高血糖与妊娠不良结局(Hyperglycemia and Adverse Pregnancy Outcome,HAPO)研究结果表明,母儿不良结局的发生风险也随血糖水平升高而增加,多数合并症(剖宫产、巨大儿、新生儿低血糖症、新生儿高胰岛素血症)的发生与血糖水平呈线性关系。
其他研究表明,妊娠期母体患糖尿病会增加胎儿在儿童和成年后患肥胖和糖尿病的风险,这与肥胖和遗传倾向性相关的风险无关。
筛查方法、诊断阈值和治疗效果从病史上看,GDM的筛查包括获取患者的病史,主要关注过去的孕产期检查结果和2型糖尿病的家族病史。
1973年的一项研究提议使用50g,1小时OGTT 作为GDM的筛查工具,自此,这一试验被广泛接受,95%的美国产科医生将其作为孕妇全面筛查的工具。
使用病史(家族或个人糖尿病史、以前不良妊娠结果、糖尿和肥胖症)来筛查会使一半的GDM妇女漏诊。
虽然某些因素使女性患GDM的风险较低,但对这类女性进行葡萄糖耐量筛查可能并不划算。
但是,这些低风险的女性仅占孕妇的10%,如果确认哪些女性不用接受筛查可能会增加筛查过程不必要的复杂性。
因此,在2014年,美国预防服务工作组提出,建议对所有妊娠24周及以上的孕妇进行GDM筛查。
临床注意事项和建议▶如何诊断GDM?所有孕妇根据血糖水平进行实验室筛查试验进行GDM筛查。
GDM筛查通常在妊娠24~28周进行。
对于超重和肥胖又伴有糖尿病其他高危因素女性,包括有GDM病史的女性,在早孕期最好是初次产检前进行2型糖尿病的筛查。
糖尿病的其他高危因素包括:缺乏体力活动、一级亲属有糖尿病、高危种族(非裔美国人、拉丁美洲人、印第安人、亚裔美国人、太平洋岛国人)、分娩过巨大儿、GDM病史、高血压[>140/90 mmHg或正在接受降压治疗]、高密度脂蛋白<0.9 mmol/L及甘油三酯>2.82 mmol/L、多囊卵巢综合征、糖化血红蛋白≥5.7%或空腹血糖受损或糖耐量受损、其他伴有胰岛素抵抗的情况(如孕前体重指数>40、黑棘皮病)、心血管疾病病史。
然而,目前还不确定哪个标准对早期GDM的筛查是最好的。
但检测2型糖尿病患者的诊断方法(即检测空腹血糖和75g葡萄糖负荷后2小时血糖)也可用于早孕筛查。
许多产科医生或护理人员使用两步筛查法筛查GDM,开始先使用50g口服葡萄糖耐量试验(oral glucose tolerance test,OGTT)筛查。
美国糖尿病协会(ADA)注意到,也可以使用HbA1C筛查GDM,但它可能不适合单独使用,因为与OGTT 方法相比,它的敏感性比较低。
即使早孕期筛查为阴性,仍旧建议在孕24~28周再次检测血糖水平。
因为有证据表明,早孕期筛查未见异常的孕妇,仍有很高的比例会在孕中期发展为GDM。
对于那些50g筛查结果为阳性的妇女,在后续早孕期检测结果是阴性的,通常在妊娠24~28周行随访测试,但不必要重复50g的筛查。
两步法筛查GDM广泛应用于美国,即先口服50g葡萄糖溶液,若服糖1 h后血糖超过筛选阈值,再进行100g,3小时OGTT筛查,妊娠糖尿病最常见于在3小时OGTT中具有两个或更多异常值的妇女。
根据一系列敏感性和特异性报告,1小时血糖筛查不同阈值在130 ~140 mg/dL 之间。
然而,没有一个随机试验能证明哪一个阈值更有效。
虽然已经推荐了标准化的筛选阈值,但也没有足够的数据证明哪个阈值才是能改善妊娠结果理想的阈值。
例如,一项队列研究显示,140 mg/dL的阈值具有较低的假阳性率,并改善了不同种族和族群的阳性预测值。
这个分析还表明,当使用较低的阈值时(即130 mg/dL和135 mg/dL),敏感性只得到了轻微的改善。
使用较高的140 mg/dL标准可能会降低假阳性的发生率和不必要的3小时OGTT,这与母亲压力的增加和对筛查过程的不满有关。
然而,在没有明确的证据支持1h葡萄糖耐量筛选试验哪个阈值更好时(例如130mg/dL、135mg/dL、140mg/dL),产科医生和产科护理人员可以参考GDM 社区的流行率等因素来选择其中一个阈值作为筛选标准。
对于3小时OGTT的参考值,也有不同的意见。
表1列出国家糖尿病数据组和Carpenter and Coustan制定的3小时OGTT诊断阈值,后者使用较低的阈值,其GDM诊断率更高。
在缺乏明确对比试验的情况下,不能明确推荐哪一种3小时OGTT的诊断标准更值得推荐。
例如,在一项横向研究中,在26000多名妇女中比较了两组诊断标准,发现使用Carpenter和Coustan阈值,GDM的诊断平均增加了50%。
然而,一项对临床结果进行分析的研究表明,用Carpenter 和Coustan标准诊断的GDM女性比用更低诊断阀值诊断的GDM妇女,围产期并发症的发病率更高。
与GDM的女性相比,在100g,3小时OGTT即使有一个异常值的女性,她们的围产期的风险明显增加。
因此,一个血糖值高于正常就诊断GDM,而不是两个。
鉴于标准化的好处,医生和机构应该选择一套诊断标准,即由Carpenter和Coustan指定的血浆或血清葡萄糖水平或者国家糖尿病数据组建立的血浆葡萄糖水平,以在其患者群体中统一使用。
选择一组诊断标准的考虑因素可能包括但不仅限于糖尿病在其特定社区的基线患病率和能够提供的管理GDM妇女的资源。
这种方法虽然不完善,但避免根据专家意见在所有人群中建立单一诊断标准。
利用75g,2小时OGTT一步法来诊断GDM的已经被其他组织使用和推广。
例如,在2010年,国际糖尿病和妊娠研究组(IADPSG)建议在怀孕期间进行通用的75g,2小时OGTT,当血糖值达到或超过任何一个阈值时(空腹血糖92 mg/dL,1h血糖180 mg/dL,或2小时血糖, 153 mg/dL),就可以诊断为GDM 总体而言,根据IADPSG标准,美国大约18%的孕妇都会被确认有GDM。
在一些特定人群中,GDM的诊断率甚至更高。
2011年,ADA批准了这些标准,同时承认采用这些诊断标准将显著增加GDM的患病率。
诊断GDM的其他妇女可能患有不良结局的风险较低,可能不会从诊断和治疗中获得与传统标准诊断为GDM的妇女相似的益处。
到2017年,ADA逐渐意识到,并没有明确的证据证明IADPSG推荐的诊断法优于传统的两步筛查法。
2013年,尤尼斯肯尼迪施莱弗国家儿童健康与人类发展共识发展会议在诊断妊娠糖尿病问题上,建议产科医生和产科护理人员继续使用两步法来筛查和诊断GDM。
该报告强调,仍缺乏证据表明使用75g,2小时OGTT法诊断GDM会使孕产妇或新生儿的临床结果得到显著改善,并强调该法将大幅增加医疗保健费用。
此外,2015年科克伦图书馆文章显示没有明确的筛选方法被证明是最佳的。
鉴于此,ACOG支持两步法,并且建议先进行研究再在全国范围内推广。
但是,如果认为合适的话,个人和机构仍可以根据不同的情况对自己的病人群选择使用IADPSG的建议。
表1 妊娠期糖尿病的建议诊断标准状态Carpenter和Coustan标准国家糖尿病数据组空腹血糖5.3mmol/l 5.8mmol/l服糖后1小时10.0mmol/l 10.6mmol/l服糖后2小时8.6mmol/l 9.2mmol/l服糖后3小时7.8mmol/l 8.0mmol/l▶治疗妊娠期糖尿病有什么好处?2005年澳大利亚碳水化合物不耐受研究在孕妇中的试验,第一次大规模实验,有1000例女性参与。
GDM随机治疗试验发现,这种治疗方法与一系列严重的新生儿并发症(围产期死亡、肩肌痛和产伤,包括骨折或神经麻痹)的发生率显著降低有关。
治疗也减少了先兆子痫的发生(从18%到12%),同时降低了大于胎龄儿(LGA)的发生率(从22%到13%)和出生体重大于4000g婴儿的发生率(从21%到10%)。
随后,在美国进行了一项随机的多中心治疗试验,对958例轻度GDM的妇女进行了研究。
结果发现,尽管在主要综合结果的频率上没有差异(围产期死亡、新生儿低血糖症、脐血中c-肽水平升高、产伤),在治疗中观察到次要结果有几个显著的差异,包括LGA发生率降低,出生体重大于4000g胎儿发生率降低,新生儿脂肪量减少。
此外,在接受GDM治疗的妇女中,剖宫产、肩难产和高血压性疾病发生的比例显著降低。
美国预防性服务工作组的系统评价强调了治疗GDM的显著益处,并强调了可以降低先兆子痫,肩难产和巨大儿发生的风险。
这类研究的治疗方法包括特殊营养咨询和锻炼。
基于这一证据,当无法充分控制血糖水平时,为了孕妇和胎儿好,要使用药物治疗。
值得注意的是,在上述两个试验中,当营养和运动咨询无法控制葡萄糖值时,血糖值升高的妇女使用胰岛素治疗,而非口服药物治疗。
