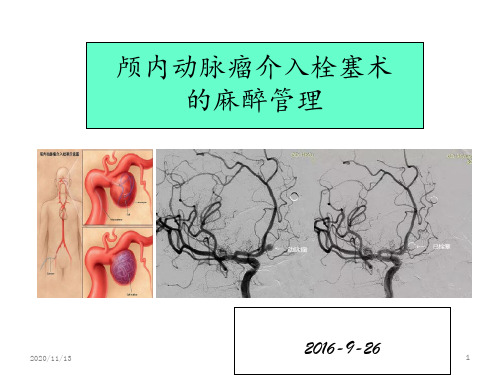
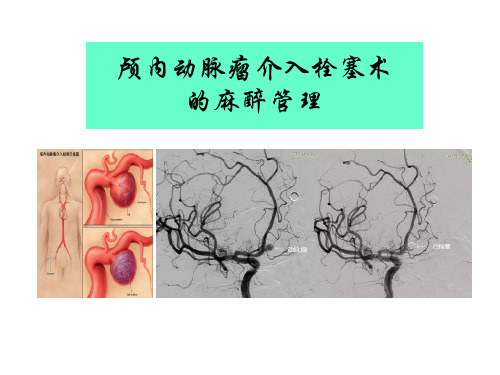
颅内动脉瘤介入栓塞术的麻醉管理(1)
颅内动脉瘤破裂弹簧圈介入栓塞术的麻醉处理

颅内动脉瘤破裂弹簧圈介入栓塞术的麻醉处理颅内动脉瘤指的是大脑内部的动脉血管异常膨出后所形成的动脉瘤,看上去就像是血管上长了一颗葡萄,里面充盈着血液。
颅内动脉瘤虽然名字上带有“瘤”字,但它并不是肿瘤,而是属于一种脑血管疾病。
当颅内动脉瘤体积较小时,且没发生破裂,患者没有明显的症状,如体积较大,则会压迫周围的血管、神经,患者会根据压迫位置的不同出现不同的症状,如颅内动脉瘤发生破裂,导致渗血或出血,患者会出现头痛,呕吐,进而意识模糊,甚至休克,可能造成生命危险,十分危急,需立即到急诊科就诊。
弹簧圈介入栓塞术是临床治疗颅内动脉瘤破裂的重要治疗方式,相比于传统的外科手术具有创伤小、并发症少、恢复快等优势,但在手术过程中依然需进行全身麻醉。
那么如何对患者进行麻醉处理?相信这可能是很多人都十分关心的话题,下面就跟着小编一起来了解一下吧!什么是全身麻醉?全身麻醉指的是通过静脉、吸入、肌肉注射或者是直肠灌注全身麻醉药物,抑制患者的中枢神经系统,患者出现意识消失、全身无痛、自主反射抑制等表现,以到达最佳手术状态的一种麻醉方式,全身麻醉可适用于绝大部分的手术,但全麻技术相对复杂,麻醉的管理也更为精细,风险相对于局部麻醉也较高。
应激反应在全身麻醉手术中较为常见,是身体、心理共同产生的一种反应,会对患者的手术效果造成一定的影响,还可能导致患者出现包括反流误吸、呼吸道感染、低血氧症等一系列的并发症,影响患者的预后效果,甚至会威胁到患者的生命安全。
全身麻醉根据给药方式,主要分为吸入麻醉、静脉麻醉和复合麻醉,由于每种麻醉药品和麻醉方法都有自己的特点、适应证和禁忌证,因此麻醉师会对患者的实际情况和手术需求加以全面考虑,根据患者病情、疾病类型、麻醉适应证等选择适合的麻醉药品和麻醉方法,严格控制麻醉剂量,既需要保证患者的麻醉效果,同时需要保证患者的用药安全。
颅内动脉瘤破裂患者行弹簧圈介入栓塞术为什么要进行全身麻醉?首先患者在行弹簧圈介入栓塞术前需先进行数字减影血管造影(DSA),能够清晰的观察到患者动脉瘤与载瘤动脉间的立体关系,从而能够帮助医生准确的测量出动脉瘤的各项参数,并且对其进行详细的分型,以此为重要参考依据行弹簧圈介入栓塞术。
颅内动脉瘤介入栓塞术的麻醉管理1 ppt课件
d.循环
避免插管拔管期间波动,术中MAP60mmHg 降压:尼卡地平、艾洛,不用硝普钠、硝甘 升压:去氧、去甲、多巴胺
e.液体
维持正常血容量,不推荐 3 H 疗法(高血压、高血容 量和血液稀释),NS有助于改善低钠血症
f.深度
维持足够的麻醉深度和肌肉松弛,栓塞期间确保患者 无呛咳、体动
17
3.严重并发症预防与处理
2020/11/13
a.术中破裂出血
原因与患者血管条件、血压波动明 显、导管导丝操作、过度填塞等有关。
表现为血压急剧升高,造影剂外渗。
预防:麻醉深度足够,无呛咳、体动;操作轻柔,警惕 危险易破动脉瘤。
处理:立即中和肝素;控制血压,保持生命体征平稳; 迅速填塞,少用造影剂;甘露醇、速尿等降颅压。术 后复查CT决定是否手术清除血肿。
颅内动脉瘤介入栓塞术 的麻醉管理
2020/11/13
2016-9-26 1
病例
2020/11/13
行CTA示大脑前交通动脉瘤。经对症支持治疗 近20天,病情稳定,拟全麻下行介入栓塞术。
2
精品资料
• 你怎么称呼老师?
• 如果老师最后没有总结一节课的重点的难点,你 是否会认为老师的教学方法需要改进?
Hunt和Hess分级 I 级:无症状,或轻微头痛及轻度颈强直 II 级:中度至重度头痛,颈强直,除有脑神经麻痹外,无其他
神经功能缺失 Ⅲ级:嗜睡,意识模糊,或轻微的灶性神经功能缺失 Ⅳ级:木僵,中度至重度偏侧不全麻痹,可能有早期的去皮质
强直及自主神经系统功能障碍 V 级:深昏迷,去皮质强直,濒死状态。
2020/11/13
防祸于先而不致于后伤情。 知而慎行,君子不立于危墙之下, 焉可等闲视之。
颅内动脉瘤夹闭手术的麻醉处理

颅内动脉瘤夹闭手术的麻醉处理1.2麻醉方法:术前30min肌注鲁米那0.1g,阿托品0.5mg或东莨菪碱0.3mg。
入室后行BP、ECG、SPO2、PetCO2监测。
麻醉诱导用药为咪唑安定1-2mg,利多卡因1mg/kg,丙泊酚1-2mg/kg,芬太尼4-5ug/kg,维库溴胺0.1mg/kg。
麻醉维持以微量泵输注维库溴胺与瑞芬太尼合剂(2mg瑞芬太尼+14mg维库溴胺用生理盐水稀释至50ml),开始按瑞芬太尼0.1-0.12ug/kg.min的速率泵注,打开异氟烷浓度至0.8-1.2%。
麻醉后行桡动脉及锁骨下静脉穿刺测压。
在切皮、开颅骨等手术刺激大的步骤静脉追加0.05-0.1mg芬太尼。
采取过度通气维持PaCO2在30-35mmHg。
剪开硬膜之后给予甘露醇0.5-1mg/kg或呋塞米10-20mg静注。
动脉瘤夹闭后给予晶体、胶体或血液将中心静脉压升高至10-12mmHg。
随着手术时间的延长,逐渐降低瑞芬太尼的静脉输注速率至0.05ug/kg·min。
术终前先停静脉泵泵注的瑞芬太尼和维库溴胺,吸入0.5-0.8%异氟烷。
术终吸痰、拔管前静注利多卡因1mg/kg和或艾司洛尔0.5mg/kg。
2 结果诱导后患者血压低于基础值,但MAP均在55mmHg以上。
气管插管,开颅期间血压稳定,心率稍快,无一例动脉瘤破裂。
分离动脉瘤时破裂1例,经控制性降压后完成血管夹闭。
其余13例均顺利完成手术。
讨论:颅内动脉瘤是动脉内腔局部的扩张,动脉壁的局部脆弱,内部压力增加而引起的一种瘤性突出。
颅内动脉瘤病人手术时,麻醉管理的主要问题是麻醉诱导及手术过程中动脉瘤有破裂的可能,其次为脑血管痉挛和颅内压增高。
麻醉管理的目标为控制动脉瘤的跨壁压,同时保证足够的脑灌注、氧供和术野暴露充分,使脑松弛。
动脉瘤跨壁压差(TMP)=瘤内压(动脉压)-瘤外周压(ICP),实际上等于脑灌注压(CPP=MAP-ICP)。
因此评估麻醉药对CPP的作用需要通过其对MAP和ICP的影响来进行评判。
颅内动脉瘤介入栓塞术的麻醉管理[荟萃精制]
![颅内动脉瘤介入栓塞术的麻醉管理[荟萃精制]](https://img.taocdn.com/s3/m/cba664f60029bd64783e2ccd.png)
16
行业学习
3.严重并发症预防与处理
b.脑缺血--脑梗死
血栓形成或原有血栓脱落、弹簧圈到位 不正确导致正常血管栓塞、CVS等。
预防:对所有动脉瘤患者,推荐使用尼莫地平缓解脑血 管痉挛。
处理:溶栓或取栓术;取出逃逸的弹簧圈;尼莫地平全 程足量使用。
17
行业学习
18
行业学习
总结
1. 熟悉动脉瘤相关病理生理 2. 维持循环稳定 3. 关注手术进度及严重并发症的识别
6
行业学习
颅内动脉瘤--病因、分类
分类
7
行业学习
颅内动脉瘤--临床表现
1.小而未破常无症状。(<4mm)
2.出血症状 破裂后常导致SAH,可伴脑内出血。表现为突发剧烈
头痛,如霹雳样;颅内压增高,可有不同程度意识障碍, 重者脑疝危及生命。
3.占位效应 (>7mm) 巨型动脉瘤对临近组织
产生压迫,可发生视野障碍、 癫痫发作等。常与颅内肿瘤 相混淆。
c.通气
维持正常通气水平, PETCO2 30~35 mmHg。
14
行业学习
2.麻醉管理
d.循环
避免插管拔管期间波动,术中MAP60mmHg 降压:尼卡地平、艾洛,不用硝普钠、硝甘 升压:去氧、去甲、多巴胺
e.液体
维持正常血容量,不推荐 3 H 疗法(高血压、高血容 量和血液稀释),NS有助于改善低钠血症
5
行业学习
颅内动脉瘤--概述
颅内动脉瘤系指脑动脉壁的异常膨出部分, 80%发生于 Willis环前半部。是自发性蛛网膜下腔出血(SAH)的最常见原 因。发病年龄以40-60y常见。动脉瘤破裂居脑血管意外第三 位,起病急,致残率、死亡率高,约1/3直接死亡,1/3死在 医院,仅1/3经治疗得以幸存。
颅内动脉瘤介入栓塞术的麻醉管理课件
❖
17、一个人即使已登上顶峰,也仍要 自强不 息。下 午3时6分5秒下 午3时6分15:06:0520.8.8
谢谢大家
动脉瘤破裂致SAH病理生理
SAH
刺激痛觉敏感结构 颅内压增高
血细胞崩解
血液凝固,阻 塞CSF回流
头痛
CVS
CA、炎性介质释放
脑积水
下丘脑 功能紊乱
无菌性脑膜炎
脑梗
发热、Glu↑、 心肌损伤、心律失常
颅内动脉瘤--诊断与治疗
诊断:CT、MRA有参考价值。数字减影血管照影
(DSA)为金标准,对判断动脉瘤的位置、大小、数目 和确定手术方案等十分重要。
3.严重并发症预防与处理
b.脑缺血--脑梗死
血栓形成或原有血栓脱落、弹簧圈到位 不正确导致正常血管栓塞、CVS等。
预防:对所有动脉瘤患者,推荐使用尼莫地平缓解脑血 管痉挛。 处理:溶栓或取栓术;取出逃逸的弹簧圈;尼莫地平全 程足量使用。
总结
1. 熟悉动脉瘤相关病理生理 2. 维持循环稳定 3. 关注手术进度及严重并发症的识别
1.术前评估 2.麻醉管理 3. 严重并发症预防与处理
1.术前评估
a.心血管:高血压、心律失常、心肌损伤 b.肺部:神经源性肺水肿、坠积性肺炎 c.电解质紊乱:利尿剂、呕吐、脑耗盐综合征 d.神经系统:Glasgow昏迷评分、Hunt和Hess分级
Hunt和Hess分级 I 级:无症状,或轻微头痛及轻度颈强直 II 级:中度至重度头痛,颈强直,除有脑神经麻痹外,无其他
颅内动脉瘤--概述
颅内动脉瘤系指脑动脉壁的异常膨出部分, 80%发生于 Willis环前半部。是自发性蛛网膜下腔出血(SAH)的最常见原 因。发病年龄以40-60y常见。动脉瘤破裂居脑血管意外第三 位,起病急,致残率、死亡率高,约1/3直接死亡,1/3死在 医院,仅1/3经治疗得以幸存。
颅内动脉瘤手术麻醉的管理分析

·60·《人人健康》Every one is well 临床医学2015年21期近几年,各类脑部疾病的发病率逐年上涨,并且病情呈现复杂化的趋势,增大了对于该病的治疗难度。
颅内动脉瘤是脑部疾病中较常见的一种疾病,其主要特点是病情发展快,主要的治疗方法为手术治疗,精准的麻醉配合是该手术成功的关键[1]。
颅内动脉瘤手术的麻醉是一项对技术性以及专业性要求极高的工作,必须要求麻醉师具有良好的专业技能及丰富的经验。
本文对颅底动脉瘤的麻醉管理进行研究分析,现报告如下:1 资料与方法1.1 一般资料选取70例2013年1月至2015年1月在我院接受手术治疗的患有颅内动脉瘤的患者,其中男性35例,年龄30—70岁,平均年龄50±0.5岁,女性35例,年龄35—75岁,平均年龄55±0.4岁,所有患者各项指标均符合本次实验标准,并签署知情同意书。
1.2 方法对所有患者的一般资料进行回顾性分析,对患者术前、术中、术后的麻醉状况进行检测和记录。
1.2.1 术前麻醉管理(1)每位患者颅内动脉瘤的状况不尽相同,正确判断患者入院时的心血管功能状态才能更好地为患者提供合理的麻醉方法和所用的麻醉药物,有助于患者的术后恢复,若患者入院时平均动脉压低下,则可以判断脑缺血[2]。
患者常常会出现血液量不足、心电图异常以及体内钾钠离子数量异常的情况,有时伴有电解质紊乱的现象,这时就需要医护人员及时对患者的状况进行准确的评估,使患者的血流量、心电图及体内电解质数值恢复正常[3]。
医护人员对患者的麻醉外部评价的同时还应关注患者是否存在凝血功能障碍和是否存在抗凝药物,是否有对胆固醇激素的使用出现不良反应,是否对碘过敏,同时还应对患者的呼吸循环系统和肾脏功能进行检查。
(2)为患者进行充足的术前麻醉处理外,麻醉师还应仔细检查复苏设备功能是否完好;仔细检查连接电源和仪器接口是否放置在合理位置并且随手可得;必需的急救药物是否准备齐全;通气环路的各处接口是否安装牢固;麻醉师是否在与患者隔离开后仍能通过仪器对患者的状况进行实时监测;对于病情较严重的患者为避免患者的呼吸造成颅内压升高,一般手术前不对患者使用镇静药物。
颅内动脉瘤夹闭术的麻醉(一)

颅内动脉瘤夹闭术的麻醉(一)【摘要】颅内动脉瘤患者手术治疗时,麻醉管理的主要问题是麻醉诱导期及手术过程中动脉瘤有破裂的可能,其次为脑血管痉挛和颅内压增高,而一旦发生破裂,病死率高达50%以上〔1〕,所以对麻醉管理带来了一定难度,术中麻醉管理平稳得当,为手术的成功奠定了良好的基础。
【关键词】静吸复合麻醉;气管内插管;控制性降压;颅内动脉瘤夹闭术1资料与方法1.1一般资料颅内动脉瘤手术患者10例,年龄36岁~67岁,男4例,女6例,术前均为蛛网膜下腔出血后住院手术治疗,ASAⅠ级~Ⅲ级。
1.2麻醉方法术前0.5h给患者肌肉注射阿托品0.5mg,咪唑安定5mg。
麻醉方式采用气管内插管,静吸复合麻醉。
麻醉诱导用福尔利0.2mg/kg~0.4mg/kg,维库溴铵0.15mg/kg,咪唑安定0.1mg/kg~0.2mg/kg,芬太尼4μg/kg〔2〕,氟哌利多0.1mg/kg,快速诱导气管插管,术中维持用异氟醚持续吸入,芬太尼、维库溴铵间断追加,连续ECG、BP、SpO2持续监测,根据血压水平和尿量,调整输血输液速度。
其中有3例患者术中采取控制性降压〔3〕,使平均动脉压保持在9.33kPa~10.66kPa(70.0mmHg~80.0mmHg)水平,术毕患者带气管导管送回ICU。
2结果10例患者术中BP、ECG、SpO2维持平衡,无一例血管破裂、痉挛,术后恢复良好。
3讨论颅内动脉瘤是为颅内动脉壁上的异常突起,好发于脑底大动脉上,常伴管壁结构的薄弱和缺损,内部压力增高而引起的一种瘤状突出。
70%~80%为先天性的,其余为动脉硬化性和感染性的动脉瘤约占18%,极少数可以由外伤引起。
据统计,每13000人中,每年就有一名蛛网膜下腔出血的患者。
而蛛网膜下腔出血的原因中,颅内动脉瘤占51%,该病多见于青、中年患者。
起病急、症状重,如救治及时,非但可免于死亡,还可获得治愈,所以值得重视。
为确保颅内动脉瘤患者手术平稳顺利,我认为麻醉处理主要应注意以下几点:3.1术前准备必须充分一般原则同脑出血的患者,对术前情绪紧张者应加用安定剂,剂量相对较大。
颅内动脉瘤介入栓塞术的麻醉管理

颅内动脉瘤介入栓塞术的麻醉管理引言颅内动脉瘤介入栓塞术是一种通过引导导管和导丝等操作器械通过差动诊断成像或造影剂成像到达颅内动脉瘤位置,将金属器械导管逐步排除到血管瘤内并发放金属螺旋导线和动脉栓塞剂制造颅内动脉瘤内溃疡性病变血流受阻等治疗方式。
在该治疗中,麻醉管理是非常重要的环节,它关系到病人的情况以及全身状况的控制,也关乎颅内动脉瘤介入栓塞手术的安全性和效果。
麻醉管理的意义颅内动脉瘤介入栓塞术是一种微创手术,但是在病人身体内进行手术是与病人的心理和生理状态直接相关的。
在手术过程中,对病人进行麻醉可以减轻病人的疼痛,并且控制病人的生命体征,这是保证手术过程中顺利进行、提高成功率的重要手段。
过度麻醉会导致血压降低,心率过慢,呼吸抑制等严重后果;而过于清醒,疼痛感过于明显也会对手术造成不良影响;因此精确、安全地麻醉管理对于患者的生命安全以及手术的顺利进行至关重要。
麻醉管理的过程颅内动脉瘤介入栓塞术的麻醉管理过程主要包括以下几个阶段:术前准备在麻醉前,需要评估病人的生命体征、心电图、血液生化学指标、胸部X线片、颅脑CT等影像学检查结果;了解病人曾接受过的麻醉方式和不良反应;询问病人最近服药、过敏史和家族史等情况;普通病人需要禁食4小时,病情严重或输入肠外营养的病人需要禁食6小时。
麻醉诱导一般采用静脉麻醉,应用催眠药、镇痛剂、肌松剂等药物,在肌肉松弛状态下,将气管插入一侧肺。
(深度应使气体置换正常)如患者的气管内移位程度较高,为防止气管腔压力过高伤害气管,应采用支气管腔内置管来保护气管。
术中麻醉颅内动脉瘤介入栓塞术过程中,主要需要维持病人的舒适度与生命体征的平稳。
手术开始后,可以根据病人的情况给予麻醉药物、镇痛剂、肌松剂等药物。
同时,应仔细观察并记录病人的血压、脉搏、心电图、心血管生理状态、呼吸情况等。
如有必要,可通过调节药物用量和给予呼吸机等手段来保证病人的生命体征平稳。
麻醉解除手术结束后,应及时停止麻醉药物的使用,让病人逐渐苏醒。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
维持:静吸复合,循环较稳定 近术毕,Bp不明原因
3
精选 ppt
病例
苏醒:略呛咳予拔管,病人睁眼,呼吸、血压 平稳,但呼之不应,疼痛刺激有痛苦表情,四肢 肌张力高。予纳洛酮、甘露醇无明显好转。
Why?
4
精选 ppt
问题
1.术前评估重点内容? 2.如何诱导、维持?麻醉深度? 3.气道管理方法 --插管/喉罩? 4.围术期严重并发症的识别与处理?
8
精选 ppt
动脉瘤破裂致SAH病理生理
SAH
刺激痛觉敏感结构 颅内压增高
血细胞崩解
血液凝固,阻 塞CSF回流
头痛
CVS
CA、炎性介质释放
脑积水
下丘脑 功能紊乱
无菌性脑膜炎
脑梗
发热、Glu↑、 心肌损伤、心律失常
9
精选 ppt
颅内动脉瘤--诊断与治疗
诊断: CT、MRA有参考价值。数字减影血管照影
13
精选 ppt
2.麻醉管理
a.监测
ECG、IBP、SPO2、PETCO2、体温等
b.气道
喉罩可用于 Hunt-Hess 分级 I~II 级需要早期拔管行神经功 能评估的患者,余以气管内插管为妥。
c.通气
维持正常通气水平, PETCO2 30~35 mmHg。
14
精选 ppt
2.麻醉管理
d.循环
6
精选 ppt
颅内动脉瘤--病因、分类
分类
7
精选 ppt
颅内动脉瘤--临床表现
1.小而未破常无症状。(<4mm)
2.出血症状 破裂后常导致SAH,可伴脑内出血。表现为突发剧烈
头痛,如霹雳样;颅内压增高,可有不同程度意识障碍, 重者脑疝危及生命。
3.占位效应 (>7mm) 巨型动脉瘤对临近组织
产生压迫,可发生视野障碍、 癫痫发作等。常与颅内肿瘤 相混淆。
颅内动脉瘤介入栓塞术 的麻醉管理
2016-9-26
精选ppt
1
病例
行CTA示大脑前交通动脉瘤。经对症支持治疗 近20天,病情稳定,拟全麻下行介入栓塞术。
2
精选 ppt
病例
入室印象:神清,应答切题。口唇干燥,心肺(-)。 四肢活动可,双下肢不肿。术前ECG、实验室检查无殊。
手术麻醉过程: 准备:常规心电、SpO2、IBP监测
5
精选 ppt
颅内动脉瘤--概述
颅内动脉瘤系指脑动脉壁的异常膨出部分, 80%发生于 Willis环前半部。是自发性蛛网膜下腔出血(SAH)的最常见原 因。发病年龄以40-60y常见。动脉瘤破裂居脑血管意外第三 位,起病急,致残率、死亡率高,约1/3直接死亡,1/3死在 医院,仅1/3经治疗得以幸存。
避免插管拔管期间波动,术中MAP60mmHg 降压:尼卡地平、艾洛,不用硝普钠、硝甘 升压:去氧、去甲、多巴胺
e.液体
维持正常血容量,不推荐 3 H 疗法(高血压、高血容 量和血液稀释),NS有助于改善低钠血症
f.深度
维持足够的麻醉深度和肌肉松弛,栓塞期间确保患者 无呛咳、体动
15
精选 ppt
(DSA)为金标准,对判断动脉瘤的位置、大小、数目 和确定手术方案等十分重要。
治疗:
1.非手术治疗
防治再出血、防治脑血管痉挛
2.手术治疗
a.开颅夹闭术 b.介入栓塞术 c.瘤壁加固、近端结扎术
10
精选 ppt
介入栓塞术特点
创伤小,疼痛轻,但其操作精细, 要求患者有较高的配合条件,以保证 提供高质量、静止的径路图。
Hunt和Hess分级 I 级:无症状,或轻微头痛及轻度颈强直 II 级:中度至重度头痛,颈强直,除有脑神经麻痹外,无其他
神经功能缺失
Ⅲ级:嗜睡,意识模糊,或轻微的灶性神经功能缺失 Ⅳ级:木僵,中度至重度偏侧不全麻痹,可能有早期的去皮质
强直及自主神经系统功能障碍
V 级:深昏迷,去皮质强直,濒死状态。
并发症:术中破裂、脑缺血。
11
精选 ppt
麻醉方案
麻醉方法多选择 全麻 麻醉管理 目标:维持循环稳定 主要风险: 破裂出血
1.术前评估 2.麻醉管理 3. 严重并发症预防与处理
12
精选 ppt
1.术前评估
a.心血管:高血压、心律失常、心肌损伤 b.肺部:神经源性肺水肿、坠积性肺炎 c.电解质紊乱:利尿剂、呕吐、脑耗盐综合征 d.神经系统:Glasgow昏迷评分、Hunt和Hess分级
