蛛网膜下腔阻滞麻醉常规
蛛网膜下腔阻滞麻醉诊疗规范

蛛网膜下腔阻滞麻醉诊疗规范【操作方法】1、体位:侧卧位(下肢手术患侧向下),脊背部靠近手术台边缘,并与地面垂直,头前屈并垫高枕、背屈、双手抱膝。
2、定位:髂后上棘最高点连线与脊柱相交为第4腰椎棘突或4~5腰椎间隙,常用穿刺点:腰3~4或腰2~3间隙。
儿童选择腰3~4或腰4~5椎间。
【穿刺方法】1、直入法:穿刺间隙中点作局麻,左手拇指固定皮肤,右手持9号蛛网膜下穿刺针刺入,经皮肤、皮下组织、棘上、棘间韧带后换双手进针,继续前行遇黄韧带阻力感增加,一旦阻力消失表示进入硬膜外腔,穿过硬脊膜及蛛网膜有第2次减压感,抽出针芯有脑脊液流出即可证实进入蛛网膜下腔。
2、侧入法:穿刺点离中线0.5cm。
穿刺针倾斜15°向中线方向刺入,其余操作同直入法。
【局麻药剂量与浓度】布比卡因:剂量8~12mg,最大量<20mg,浓度为0.5%~0.75%。
【调节平面】注射后嘱病人轻缓翻身仰卧,单侧下肢手术可让病人向患侧卧3~5分钟后翻身仰卧,检查感觉改变与消失区,并适当调整体位,在5~10分钟内按手术要求调整平面;鞍麻时可取坐位穿刺注药,或穿刺注药后让病人慢慢坐立,使麻醉平面局部限于会阴部。
【适应证和禁忌证】1、适应证:脐以下手术,尤其是下腹部及下肢手术。
2、禁忌证:(1)绝对禁忌证:休克、颅高压、严重水电解质及酸碱紊乱、恶异质、脑膜炎、穿刺部位感染及脊柱畸形。
(2)相对禁忌证:老年、儿童、心脏病、高血压。
【并发症及处理】1、低血压:(1)原因:1)交感神经阻滞,血管扩张及血容量相对不足。
2)牵拉内脏引起迷走神经反射,致使心率减慢、血压下降。
(2)处理:1)吸氧、加速补液。
2)麻黄素10mg静脉注射或20~30mg肌肉注射。
3)内脏牵拉反应者给阿托品0.5~1mg静脉或肌肉注射,及应用其他镇静药等。
2、呼吸抑制:(1)原因:麻醉平面超过胸4则引起肋间麻痹,超过颈4则引起膈肌麻痹,全脊麻时肋间肌与膈肌同时麻痹,呼吸停止。
椎管内麻醉常规

椎管内麻醉常规椎管内麻醉分为硬膜外阻滞、蛛网膜下腔阻滞和骶管阻滞。
一.蛛网膜下腔阻滞,临床上亦称腰麻或脊麻。
1.适应证会阴、直肠肛门、下肢及下腹部手术,一般手术时间<3小时。
2.禁忌证3. 术前访视除常规外,重点检查穿刺部位,并估计是否穿刺会遇到困难。
4. 蛛网膜下腔阻滞分类1) 局麻药比重所用药液的比重高于、相近或低于脑脊液比重分别称重比重液、等比重和轻比重液腰麻;2) 给药方法有单次和连续法,连续法是用导管置入蛛网膜下腔,分次给药,可使麻醉状态维持较长时间。
5. 穿刺术常用旁正中法,穿刺点为L3-4或L2-3,目前常用布比卡因7.5~15 mg 稀释至3~5 ml注入。
6. 常用药物及最大剂量最大剂量(mg)常用药物15布比卡因丁卡因1020罗哌卡因7. 不同比重药液的配置方法重比重液:在局麻药中加入50%的葡萄糖0.1~0.2ml,用脑脊液稀释至3~4ml,使葡萄糖的浓度低于5%;等比重液:用脑脊液将局麻药稀释至3~4ml;轻比重液:用生理盐水将局麻药稀释至3~4ml。
在局麻药中也可按需加入阿片类药物和缩血管药物,阿片类药物的剂量是硬膜外腔的1/10,如吗啡0.1~0.2mg;缩血管药物如麻黄碱30mg。
8. 影响蛛网膜下腔阻滞平面的因素1) 药物用量2) 药液比重3) 病人体位4) 局麻药弥散性与穿透性5) 穿刺部位6) 注射容积与速率7) 穿刺针斜口的方向8) 病人的特点如老人、产妇、肥胖者及腹内压增高等。
7. 麻醉管理1) 阻滞平面低于T10可称安全,即使心肺功能不全病人亦可选用;2) 准确测定记录上界阻滞平面,注意平面“固定”后再扩散。
如鞍麻采用重比重液,手术取头低位,平面会逐步向上扩散;3) 血压下降与病人情况及阻滞平面呈正相关,高血压和血容量不足的病人更易发生。
平面超过T4易出现低血压和心动过缓。
处理:快速输注晶体液并静注麻黄碱5~6 mg,心动过缓可静注阿托品0.3~0.5 mg;4) 呼吸抑制多发生在高平面阻滞,应立即面罩给氧,必要时静脉注射镇静药物后作辅助呼吸或控制呼吸;5) 恶心呕吐常见原因有麻醉平面过高造成低血压、迷走神经亢进或手术操作牵拉腹腔内脏等,应针对原因采取相应的治疗措施;6) 手术结束测阻滞平面是否开始消退,平面消退至T8方可送回病房。
麻醉技术操作常规

麻醉技术操作常规----资中县人民医院麻醉科蛛网膜下腔阻滞操作常规(一)适应症预行下腹部、盆腔、会阴部及下肢手术患者。
(二)麻醉前准备1、病人常规禁食禁饮6-8小时,软饮料禁饮4小时。
2、准备螺纹管、面罩、检查麻醉机、呼吸机、监护仪及气源。
监测病人血压、心率、脉搏氧饱和度,开放静脉通路。
3、局麻药:1%普鲁卡因或0.5%利多卡因;准备急救药品;阿托品、麻黄素和肾上腺素等。
(三)操作步骤1、体位:侧卧位或坐位。
(1)侧卧位:侧卧,背曲,北部靠近手术床边缘。
(2)坐位:臀部、肩部与手术床边缘相齐,两足踏于凳上,两手置膝,头下垂,腰背部向后弓出。
2、穿刺点:一般选用腰3-4或腰2-3棘突间隙穿刺。
3、消毒范围:上至肩胛下角,下至尾椎,两侧至腋后线,上、下距穿刺点15-20厘米。
4、穿刺方法:直入法和旁入法(1)直入法Ⅰ.在选定脊突间隙中点处用1%普鲁卡因或0.5%利多卡因作皮丘,再作皮下及肌肉浸润。
Ⅱ.固定穿刺点皮肤,将穿刺针在脊突间隙中点,与病人背部垂直,针尖稍向头侧作缓慢刺入。
Ⅲ.当针穿过黄韧带时,阻力突然消失,继续推进有第二个突破感,并且有脑脊液流出,提示已进入蛛网膜下腔。
Ⅳ.缓慢注药(1毫升/5秒)(2)旁入法患者取侧卧位,于棘突间隙中点向下旁开1—1.5cm处作局部浸润。
穿刺针与皮肤成35°—45°角。
其余同直入法。
(四)注意事项1、麻醉前应常规检查麻醉机及抢救器械、药品是否齐全、随时备用。
2、配药前核对药名、浓度、药量。
3、严格执行无菌操作。
4、穿刺间隙成人不得高于腰2-3间隙,小儿不得高于腰3-4间隙。
5、注药后应调整麻醉平面直至固定,血压下降至基础血压20%-30%以下时,应静注麻黄素,并加快输液速度。
硬膜外穿刺置管操作常规(一)适应症预行胸壁、中下腹部、盆腔、会阴部及下肢部位手术者。
(二)麻醉前准备1、病人常规禁食禁饮6-8小时。
2、准备螺纹管、面罩、检查麻醉机、呼吸机、监护仪及气源。
蛛网膜下腔-硬脊膜外腔联合阻滞麻醉

蛛网膜下腔--硬膜外联合麻醉
鉴于脊麻及硬膜外麻醉各有其特点,临床上有些情况下采用脊椎硬膜外联合麻醉技术,此方法既有脊麻的起效时间快、阻滞效果好的优点,也可通过硬膜外置管提供长时间手术麻醉及术后镇痛。
脊椎硬膜外联合麻醉常用于产科麻醉和镇痛。
适应症和禁忌症:与蛛网膜下腔阻滞相同
麻醉方法:病人准备同硬膜外阻滞,当硬膜外穿刺针进入硬膜外间隙后,取一根长脊麻针(Sprotte 24G×120mm2或Whitacare 25G)经硬膜外穿刺针内向前推进,直到出现典型穿破硬膜的落空感。
拔出脊麻针的针芯,见有脑脊液顺畅流出,即可证实。
将麻药注入蛛网膜下腔,然后拔除脊麻针,再按标准方法经硬膜外穿刺置入导管。
需再次止痛时,可试验硬膜外导管并按标准方法经其给药达到止痛标准。
硬膜外腔注药方法:
1.注药前测试麻醉平面并记录
2.先注入“试验剂量”1.6%~2%利多卡因3~5ml,5~10min再测麻醉平面。
3.如果麻醉平面异常超过第一次蛛网膜下腔平面,且循环明显波动,说明硬膜外导管
在蛛网膜下腔,下次给药应按蛛网膜下腔阻滞药量给药。
4.如麻醉平面能满足手术要求,但未超过第一次蛛网膜下腔阻滞平面,并且循环稳定,
说明硬膜外导管在硬膜外腔,科间断硬膜外注药维持麻醉。
但维持量一般不超过常
规量的2/3。
5.每次应注药前回吸,警惕硬膜外导管误入蛛网膜下腔。
并发症:同蛛网膜下腔、硬膜外阻滞并发症,如:
1.全脊麻
2.局麻药中毒
3.脊髓损伤
4.感染
5.头痛
6.血肿
7.尿滞留。
蛛网膜下腔阻滞麻醉常规1

蛛网膜下腔阻滞麻醉常规一、适应证下腹部、盆腔、会阴及下肢手术。
二、禁忌证1、败血症或穿刺部位局部有感染;2、脊柱畸形或脊柱局部肿瘤;3、严重出血或休克;4、严重的呼吸功能不全;5、严重高血压合并冠心病;6、重度贫血;7、病人不能配合或拒绝者;8、出血倾向或抗凝治疗中;9、有中枢神经系统疾病患者;10、腹内巨大肿瘤及腹水者。
三、麻醉准备:(1)麻醉前用药:苯巴比妥钠0.1g肌肉注射(或口服安定10mg),阿托品0.5mg肌肉注射。
(2)麻醉用品:准备腰椎穿刺针,5ml注射器及针头,2 ml注射器及针头,手套一副,洞巾一块,以及皮肤消毒用品和麻醉药等,上述用品均需灭菌处理。
(3)麻醉用药:(重比重溶液)药名剂量(mg)浓度(%) 配制法小儿用量(mg/kg)普鲁卡因50~150 3~10 5%普鲁卡因2~3ml2.2地卡因10 1%地卡因1.0ml 0.25葡萄糖100 10%G.S. 1.0ml麻黄素30 3%麻黄素1.0 ml利多卡因40~120 2~4 2%利多卡因2~6 ml10%G.S. 0.5ml布比卡因7.5~15 0.25~0.75 0.75%布比卡因2ml10%G.S. 1.5~2ml四、蛛网膜下腔穿刺术:(1)患者体位:一般侧卧位或坐位(鞍区麻醉)。
头部不垫枕,后背部需与床面垂直、与床沿靠齐,以便操作。
尽量把腰部向后弯曲,以利于穿刺。
(2)穿刺部位与消毒范围:选择L2~3或L3~4间隙进行穿刺。
穿刺前需严格消毒皮肤,消毒范围自肩胛下角至第2骶椎,两侧至腋后线。
消毒后铺洞巾。
(3)穿刺技术:①直入法:在欲穿刺的两棘突之间以0.5%~1%普鲁卡因或利多卡因溶液注皮丘及皮下浸润麻醉,腰椎穿刺针刺入方向应保持水平,针尖稍向头侧,缓缓刺入并从阻力变化体会层次,当突破黄韧带时阻力突然消失,即所谓“落空感”。
继续进针可将硬脊膜及蛛网膜一起穿破,并进入蛛网膜下腔。
②侧入法:.在棘突间隙中点外1.5cm处注局麻皮丘,穿刺针经皮丘向中线倾斜,约与皮肤成75度角,对准棘间孔方向刺入,突破黄韧带及硬脊膜而达蛛网膜下腔。
蛛网膜下腔阻滞麻醉(腰麻)诊疗常规

蛛网膜下腔阻滞麻醉(腰麻)诊疗常规
一、临床应用:指把局麻药注入蛛网膜下腔,主要作用部位在脊神经前根和后根。
对于下肢及下腹部的手术是一种简单易行、行之有效的麻醉方法。
二、适应症:下腹部及盆腔手术,肛门及会阴部手术和下肢手术。
三、禁忌症:中枢神经系统疾病及精神病患者,全身严重感染,穿刺部位有炎症,脊柱外伤畸形,休克的病人,老年人并有心血管疾病及小儿等。
四、麻醉前准备:备好腰麻包、麻醉药品、麻醉机及其他插管急救设备。
五、操作方法:1.取侧卧位或坐位,确定穿刺点(L23或L34),打开消毒包戴手套及准备麻醉药品。
2.消毒后,穿刺点用05%一l%普鲁卡因作局麻。
3.用左手母、食指固定穿刺点皮肤,将穿刺针在棘突间隙中点与病人背部垂直,针尖稍向头侧做缓慢刺人。
当针穿过黄韧带时,有落空感,断续进针少许,拔出针芯有脑脊液流出。
4.将局麻药注入后,拔出穿刺针(配方有:l%的卡因、10%葡萄糖及3%麻黄素各1ml;05%一075%布比卡因8–12mg;2%一3%利多卡因loomg)。
5.调节麻醉平面,注意观察病人反应。
六、注意事项:影响蛛网膜下腔麻醉阻滞平面调节的因素很多,如果局麻药的配方和剂量已经确定,则穿刺部位、病人体位、注药速度和针口斜面方向就成为调节麻醉平面的重要因素;进行穿刺前,一定要先建立静脉通路:根据手术要求调节麻醉平面,必要时用适量麻醉辅助药,密切观察病情变化,并及时处理。
蛛网膜下腔滞麻醉

蛛网膜下腔滞麻醉将局部麻醉药注入蛛网膜下腔,阻滞脊神经根,称为蛛网膜下腔阻滞麻醉,简称脊椎麻醉或腰麻。
如取坐位穿刺,将重比重的局麻药注入蛛网膜下腔,仅阻滞第3、4、5骶神经,即麻醉范围只限于肛门会阴区,称鞍区麻醉,简称鞍麻。
(一)穿刺步骤常取侧卧位,背部与手术台的边缘平齐,两手抱膝,脊椎尽量弯曲,使腰椎棘突间隙加宽。
为避免损伤脊髓,穿刺点宜选择在腰椎3-4或4-5间隙。
两侧髂嵴间的连线是通过第四腰椎棘突或腰椎3-4间隙,以此作为定位基准。
消毒皮肤,覆盖消毒巾,在穿刺点用0.5-1%普鲁卡因作浸润麻醉,选用细腰椎穿刺针(22-26G),正中进行穿刺时,腰穿针应与棘突平行方向刺入,针尖经过皮肤、皮下、棘上韧带、棘间韧带、黄韧带而进入硬膜外腔,再向前推进,刺破硬脊膜和蛛网膜就进入蛛网膜下腔。
穿过黄韧带和硬脊膜时常有明显的突破感。
拔出针芯有脑脊液流出便可注入局麻药。
常用局麻药有以下几种,一般均用其重比重的溶液。
如:①6%普鲁卡因含糖溶液(普鲁卡因粉150毫克+0.1%肾上腺素0.2毫升+5%葡萄糖2.3毫升。
②1%丁卡因、10%葡萄糖、3%麻黄碱各1毫升混合液。
③0.75%布比卡因(含糖)。
(二)生理变化脑脊液无色透明,pH7.40,比重 1.003~1.008,局麻药籍脑脊液扩散,直接作用于脊神经根入部分脊髓。
前根麻醉后可阻滞运动神经(肌肉松驰)和交感神经传出纤维(血管扩张、缓脉等);后根麻醉后可阻滞感觉神经(感觉消失)和交感神经传入纤维。
各种神经纤维的粗细不等,直径愈粗,所需药物浓度愈高,诱导时间也愈长。
局麻药在脑脊液中向头端扩散时,直径最细的交感神经纤维最先被阻滞,其次为感觉神经,最粗的运动神经纤维最后被阻滞。
交感神经阻滞后,其支配区域的阻力血管和容量血管均扩张,血管床容积迅速扩大,有效循环血容量相对不足。
根据麻醉平面的高低,血压有不同程度的下降,其下降的幅度决定于阻滞范围,可以通过未麻醉区的血管收缩来进行代偿,高平面阻滞更易造成低血压。
蛛网膜下腔阻滞操作规范

蛛网膜下腔阻滞操作规范
一、开放静脉输液通道,作好急救准备
二、体位
硬麻的常用体位是侧卧位。
两手抱膝,头尽量向胸部屈曲,背部与床面垂直。
三、穿刺点的选择
脊椎L2-3、L3-4间隙进行穿刺。
四、无菌术
严格执行无菌原则。
医生的有菌部位和有菌物品不越过麻醉包上方;消毒范围以穿刺点为中心,半径至少15cm;消毒钳尾端应高于头端,防止消毒液回流;还要常规铺无菌巾等。
五、穿刺路径
硬麻按穿刺路径分为正中法、旁入法。
六、穿刺点2%利多卡因做局麻,左手拇、食指固定皮肤。
将穿刺针在棘突间隙中间,与背部垂直,缓慢刺入。
穿过黄韧带有“落空感”,继续推进常有第二个“落空感”,有脑脊液流出提示进入蛛网膜下腔。
七、用药
常用重比重药。
0.75%布比卡因1.5-2.0ml+50%葡萄糖0.5ml+肾上腺素,浓度为1:200,000。
八、阻滞平面的调节
1、穿刺部位(节段选择)L2-3平面偏高,L3-4平面偏低。
2、体位和麻醉药比重5-10min内调节
3、注药速度速度快则麻醉范围广。
4、穿刺针斜口方向朝向头侧则平面易高。
九、测试阻滞平面的方法
硬麻神经阻滞的先后顺序为:交感神经、温度感觉、疼痛感觉、触觉、肌肉运动、压力感觉,最后是本体感觉的阻滞。
硬麻最主要的目的是痛觉阻滞,所以针刺法是测量阻滞平面最直接最使用的方法。
针刺法要用较粗钝的针头,测试时以针尖压凹皮肤为限,不可过于用力,亦不可快速针刺,以免刺破皮肤引起出血和增加患者的痛苦。
麻醉科技术操作技巧规范标准

深圳市龙岗区人民医院技术操作规范(麻醉科)(2017年10月修订)目录第一章各种麻醉方法和技术操作常规 (2)第一节蛛网膜下腔阻滞 (2)第二节硬膜外阻滞 (4)第三节蛛网膜下腔-硬膜外腔联合阻滞 (7)第四节气管内插管 (9)第二章有创监测技术操作规范 (15)第一节桡动脉穿刺置管技术操作规范 (15)第二节中心静脉穿刺置管技术操作规范 (17)第一章各种麻醉方法和技术操作常规第一节蛛网膜下腔阻滞将局麻药注入到蛛网膜下隙,作用于脊神经根而使相应部位产生麻醉作用的方法,称为蛛网膜下腔阻滞,习称脊椎麻醉(spinal anesthesia),简称脊麻或腰麻。
【适应证】下腹部、腰部、盆腔、下肢、肛门及会阴部位的手术。
【禁忌证】1.中枢神经系统疾病,如脊髓或脊神经根病变、脑膜炎等。
2.感染,如脓毒血症、穿刺部位感染等。
3.脊柱疾病,如脊椎严重畸形、脊柱结核、强直性脊柱炎等。
4.各种原因引起的休克。
5.不能合作的小儿、精神病病人。
6.合并有严重高血压、心脏病、外伤失血、腹内高压者等为相对禁忌证。
【操作方法】1.体位侧卧位为最常用体位;坐位一般用于鞍麻;俯卧位较少用,偶尔用于俯卧位腰椎手术。
2.穿刺部位成人应在腰2以下的腰椎间隙,儿童在腰3以下的腰椎间隙。
3.穿刺方法(1)皮肤消毒后铺消毒洞巾。
确定穿刺点,并于皮肤、棘上韧带及棘间韧带做完善的局部浸润麻醉。
(2)正中穿刺法。
将腰麻针经穿刺点与皮肤垂直刺入,沿穿刺针轴心方向将针推进。
依次穿过皮肤、棘上韧带及棘间韧带、黄韧带、硬脊膜和蛛网膜,进入到蛛网膜下隙,取出针芯有脑脊液流出。
(3)旁正中穿刺法。
穿刺针自距中线1.5cm近尾侧处剌入,然后穿刺针对准中线稍向头侧推进。
穿刺针只穿过部分棘间韧带、黄韧带、硬脊膜及蛛网膜进入蛛网膜下隙。
(4)穿刺成功后,固定针体,回吸有脑脊液回流,再将蛛网膜下腔阻滞药注入。
【常用药物】1.0.75%布比卡因,剂量8~12mg,可根据自己的经验和病情加0.9%生理盐水或脑脊液以调节药物浓度和容量。
蛛网膜下腔阻滞
容量监测及循环管理
21
课后练习题
1. 蛛网膜下腔阻滞麻醉的适应症有哪些? 2. 蛛网膜下腔阻滞麻醉的并发症有哪些? 3. 发生全脊髓麻醉时应如何处理?
22
1)适应症: 适用于下腹部、下肢及会阴肛门的手术
2)禁忌症: 绝对禁忌症:休克 血容量不足 局部感染
高颅压 凝血功能障碍等 相对禁忌症:老年及高龄 高血压 心脏病
患者
【作 业】 全脊麻的表现、处理
【实验报告】
药物及剂量
兔下肢活动及痛觉反射情况
用药前
用药后
活动情况 痛觉反射 活动情况 痛觉反射
下节内容:
观察内容
►跛行、针刺疼痛反应 ►全脊髓麻醉——呼吸、循环的改变;
肌张力的改变பைடு நூலகம்四肢及全身) 12
实验小结
13
脊 柱 解 剖
体位及穿刺间隙定位
15
穿刺层次
硬膜外腔 硬脊膜 蛛网膜下腔
17
脊神经的支配
T2
T4
T6
T8
T10
T12
18
硬 膜 外 麻 醉
腰 麻
椎管内麻醉药物作用靶点
蛛网膜下腔阻滞临床适应症
麻醉
0.8~1.0ml
穿刺及注药
9
兔子跛行
麻醉测试
10
【注 意 事 项】
间隙定位 两髂前上棘连线与脊柱的交点:
第七腰椎间隙
穿刺困难 禁强行穿刺,应先退出穿刺针再重新
调整穿刺方向
成功标志 少量脑脊液、摆尾、激烈的体动反应
11
穿刺过程
►穿刺避免用力过猛 ►固定体位不松手
►防止穿刺针移位 ►注药速度不宜过快——全脊髓麻醉 ►头高脚低位——用药后迅速调整
8第八篇 椎管内麻醉常规

第八篇椎管内麻醉常规椎管内麻醉分为硬膜外阻滞、蛛网膜下腔阻滞和骶管阻滞。
一.蛛网膜下腔阻滞,临床上亦称腰麻或脊麻。
1.适应证会阴、直肠肛门、下肢及下腹部手术,一般手术时间<3小时。
2.禁忌证蛛网膜下腔阻滞的禁忌证绝对禁忌证相对禁忌证病人拒绝中枢神经系病变穿刺部位有炎症脊柱外伤骨折难以纠正的低血容量穿刺有困难脊柱解剖异常无法放置操作体位颅内高压不合作或手术时间难预料出凝血功能异常3.术前访视除常规外,重点检查穿刺部位,并估计是否穿刺会遇到困难。
4.蛛网膜下腔阻滞分类1)局麻药比重所用药液的比重高于、相近或低于脑脊液比重分别称重比重液、等比重和轻比重液腰麻;2)给药方法有单次和连续法,连续法是用导管置入蛛网膜下腔,分次给药,可使麻醉状态维持较长时间。
6.穿刺术常用旁正中法,穿刺点为L3-4或L2-3,目前常用布比卡因7.5~15 mg稀释至3~5 ml注入。
7.常用药物及最大剂量8.不同比重药液的配置方法(1)重比重液:在局麻药中加入50%的葡萄糖0.1~0.2ml,用脑脊液稀释至3~4ml,使葡萄糖的浓度低于5%;(2)等比重液:用脑脊液将局麻药稀释至3~4ml;(3)轻比重液:用生理盐水将局麻药稀释至3~4ml。
(4)在局麻药中也可按需加入阿片类药物和缩血管药物,阿片类药物的剂量是硬膜外腔的1/10,如吗啡0.1~0.2mg;缩血管药物如麻黄碱30mg。
9.影响蛛网膜下腔阻滞平面的因素(1)药物用量(2)药液比重(3)病人体位(4)局麻药弥散性与穿透性(5)穿刺部位(6)注射容积与速率(7)穿刺针斜口的方向(8)病人的特点如老人、产妇、肥胖者及腹内压增高等。
10.麻醉管理(1)穿刺前先开放静脉;(2)阻滞平面低于T10可称安全,即使心肺功能不全病人亦可选用;(3)准确测定记录上界阻滞平面,注意平面“固定”后再扩散。
如鞍麻采用重比重液,手术取头低位,平面会逐步向上扩散;(4)血压下降与病人情况及阻滞平面呈正相关,高血压和血容量不足的病人更易发生。
蛛网膜下腔阻滞麻醉(腰麻)后护理常规

蛛网膜下腔阻滞麻醉(腰麻)后护理常规
1.术后去枕平卧或头低位6〜8小时,麻醉后头痛者平卧24小时,必要时取头低足高位。
2.保持呼吸道通畅,及时清除呼吸道分泌物,术后有抑制呼吸或呼吸困难者,给予吸氧或使用人工呼吸器辅助呼吸。
3.每小时监测血压、脉搏、呼吸1次,直至血压平稳,并做好记录。
4.观察患者有无恶心、呕吐、头痛、尿潴留及神经系统症状,及时对症处理,注意避免突然改变体位而引起血压下降。
5.观察患者下肢活动情况,注意有无局部麻木、刺痛、麻痹、瘫痪等,及时报告医生处理。
6.术后6小时遵医嘱给予饮食。
蛛网的膜下腔阻滞麻醉实施方法
蛛网的膜下腔阻滞麻醉实施方法
1.体位
侧卧位(下肢手术患侧朝下),背部近手术台边缘,并与地面垂直;头前屈并垫一高枕;背屈,抱膝位。
2.定位:二髂棘最高点连线与脊柱相交处为第四腰椎棘突或第3、4腰椎间隙,穿刺点可选择腰3-4或腰2-3椎间隙。
3.穿刺方法
(1)直入法:于穿刺间隙中心做皮丘及局部浸润麻醉后,左手拇指、食指固定皮肤,右手持针(22G号,长10cm)刺入,经皮肤、皮下组织、棘上、棘间韧带后,换双手持针,继续前行,遇黄韧带感阻力增加,一旦阻力消失表示进入硬膜外腔,穿过硬脊膜及蛛网膜有第二次减压感,抽去针芯有脑脊液流出即可证实进入蛛网膜下腔。
(2)侧入法:穿刺点离脊柱中线旁开0.5cm,穿刺针倾斜15度,向中线方向刺入,其余操作手法同直入法。
4.调整平面
注药后,令病人轻缓翻身仰卧,单侧下肢手术可让病人向患侧侧卧15分钟以上后,翻身仰卧;以钝针刺激皮肤,检查感觉改变与消失区,并根据情况适当调整体位;在5~10分钟内按手术要求调节平面。
鞍麻者可取坐位穿刺注药,使麻醉平面局限于会阴部。
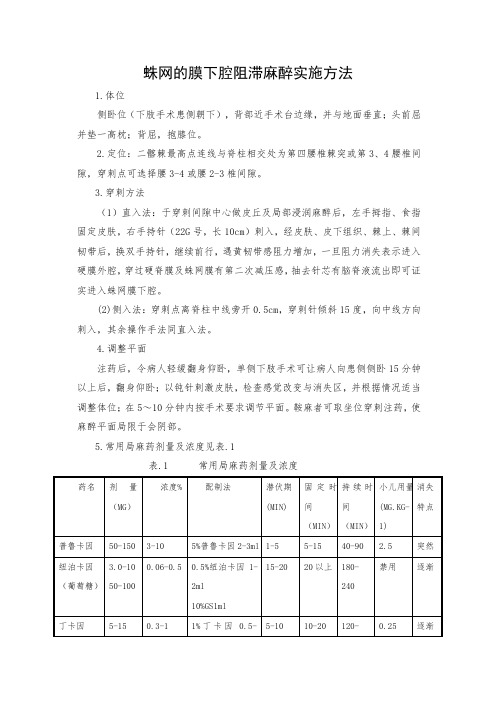
5.常用局麻药剂量及浓度见表.1
表.1 常用局麻药剂量及浓度。
蛛网膜下腔阻滞麻醉病人的护理

蛛网膜下腔阻滞麻醉病人的护理发表时间:2013-12-11T14:57:10.843Z 来源:《中外健康文摘》2013年第30期供稿作者:王国荣[导读] 术后易发生头痛、血压下降、呼吸抑制、恶心呕吐及尿潴留等并发症,给病人带来痛苦。
王国荣(湖北省红安县高桥镇卫生院 438400)【中图分类号】R473 【文献标识码】B【文章编号】1672-5085(2013)30-0311-02【摘要】目的总结蛛网膜下腔阻滞麻醉病人术前术后的护理经验,减少蛛网膜下腔阻滞麻醉病人术中术后并发症的发生。
方法分析蛛网膜下腔阻滞麻醉病人术中术后易出现的并发症的护理问题及对策。
结果通过对易出现的并发症的护理干扰,有效地避免或减少并发症的发生。
【关键词】蛛网膜下腔阻滞麻醉并发症护理蛛网膜下腔麻醉适用于脐部以下手术,使用广泛。
术后易发生头痛、血压下降、呼吸抑制、恶心呕吐及尿潴留等并发症,给病人带来痛苦,甚至危及生命。
我院自2010年九月至2011年10月,共有椎管内麻醉病人102例,通过采取有效的护理措施,防止并减少了并发症的发生,取得了令人满意的效果,现将其护理体会总结如下:1 临床资料蛛网膜下腔麻醉102例,其中男性病人59例,女性病人43例,最小年龄12岁,最大年龄68岁。
术前生命体征基本正常,术后采取有效防止措施,未出现特殊并发症,均治愈出院。
2 护理2.1麻醉前准备2.1.1了解病人的健康史及身体状况2.1.2针对病人实际心理状态进行解释、说服、安慰,并解释麻醉和术中需要注意的问题和可能遇到的不适做适当的交代,使病人了解麻醉方法及麻醉后的反应,以取得合作。
2.1.3饮食管理,麻醉前常规禁食12小时,禁饮水4~6小时,以减少术中术后因呕吐物误吸导致窒息的危险性。
2.1.4麻醉前用药,稳定病人情绪,加强麻醉效果,减少麻药的毒副作用,使麻醉过程平稳。
术前半小时肌注阿托品,苯巴比妥,剂量视年龄而定。
2.2麻醉中的护理主要又麻醉师负责,巡回护士应做好以下配合:2.2.1事先准备好经灭菌处理过的麻醉包2.2.2协助麻醉师摆好病人麻醉体位2.2.3协助麻醉师做好病情观察及麻醉意外的抢救工作2.2.4执行医嘱,如输液、用药等2.3麻醉后护理2.3.1病情观察椎管内麻醉手术后,应将患者安置于平卧位,继续输液,并连接和妥善固定好各种引流导管。
蛛网膜下腔滞麻醉

蛛网膜下腔滞麻醉将局部麻醉药注入蛛网膜下腔,阻滞脊神经根,称为蛛网膜下腔阻滞麻醉,简称脊椎麻醉或腰麻.如取坐位穿刺,将重比重的局麻药注入蛛网膜下腔,仅阻滞第3、4、5骶神经,即麻醉范围只限于肛门会阴区,称鞍区麻醉,简称鞍麻。
(一)穿刺步骤常取侧卧位,背部与手术台的边缘平齐,两手抱膝,脊椎尽量弯曲,使腰椎棘突间隙加宽。
为避免损伤脊髓,穿刺点宜选择在腰椎3-4或4-5间隙。
两侧髂嵴间的连线是通过第四腰椎棘突或腰椎3-4间隙,以此作为定位基准。
消毒皮肤,覆盖消毒巾,在穿刺点用0.5-1%普鲁卡因作浸润麻醉,选用细腰椎穿刺针(22-26G),正中进行穿刺时,腰穿针应与棘突平行方向刺入,针尖经过皮肤、皮下、棘上韧带、棘间韧带、黄韧带而进入硬膜外腔,再向前推进,刺破硬脊膜和蛛网膜就进入蛛网膜下腔.穿过黄韧带和硬脊膜时常有明显的突破感。
拔出针芯有脑脊液流出便可注入局麻药。
常用局麻药有以下几种,一般均用其重比重的溶液。
如:①6%普鲁卡因含糖溶液(普鲁卡因粉150毫克+0.1%肾上腺素0.2毫升+5%葡萄糖2.3毫升.②1%丁卡因、10%葡萄糖、3%麻黄碱各1毫升混合液。
③0.75%布比卡因(含糖).(二)生理变化脑脊液无色透明,pH7.40,比重1.003~1.008,局麻药籍脑脊液扩散,直接作用于脊神经根入部分脊髓。
前根麻醉后可阻滞运动神经(肌肉松驰)和交感神经传出纤维(血管扩张、缓脉等);后根麻醉后可阻滞感觉神经(感觉消失)和交感神经传入纤维.各种神经纤维的粗细不等,直径愈粗,所需药物浓度愈高,诱导时间也愈长。
局麻药在脑脊液中向头端扩散时,直径最细的交感神经纤维最先被阻滞,其次为感觉神经,最粗的运动神经纤维最后被阻滞.交感神经阻滞后,其支配区域的阻力血管和容量血管均扩张,血管床容积迅速扩大,有效循环血容量相对不足.根据麻醉平面的高低,血压有不同程度的下降,其下降的幅度决定于阻滞范围,可以通过未麻醉区的血管收缩来进行代偿,高平面阻滞更易造成低血压。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
蛛网膜下腔阻滞麻醉常规
一、适应证
一、适应证
下腹部、盆腔、会阴及下肢手术。
二、禁忌证
1、败血症或穿刺部位局部有感染;
2、脊柱畸形或脊柱局部肿瘤;
3、严重出血或休克;
4、严重的呼吸功能不全;
5、严重高血压合并冠心病;
6、重度贫血;
7、病人不能配合或拒绝者;
8、出血倾向或抗凝治疗中;
9、有中枢神经系统疾病患者;
10、腹内巨大肿瘤及腹水者。
三、麻醉准备:
(1)麻醉前用药:苯巴比妥钠0.1g肌肉注射(或口服安定10mg),阿托品0.5mg肌肉注射。
(2)麻醉用品:准备腰椎穿刺针,5ml注射器及针头,2 ml注射器及针头,手套一副,洞巾一块,以及皮肤消毒用品和麻醉药等,上述用品均需灭菌处理。
(3)麻醉用药:(重比重溶液)
四、蛛网膜下腔穿刺术:
(1)患者体位:一般侧卧位或坐位(鞍区麻醉)。
头部不垫枕,后背部需与床面垂直、与床沿靠齐,以便操作。
尽量把腰部向后弯曲,以利于穿刺。
(2)穿刺部位与消毒范围:选择L2~3或L3~4间隙进行穿刺。
穿刺前需严格消毒皮肤,消毒范围自肩胛下角至第2骶椎,两侧至腋后线。
消毒后铺洞巾。
(3)穿刺技术:
① 直入法:在欲穿刺的两棘突之间以0.5%~1%普鲁卡因或利多卡因溶液注皮丘及皮下浸润麻醉,腰椎穿刺针刺入方向应保持水平,针尖稍向头侧,缓缓刺入并从阻力变化体会层次,当突破黄韧带时阻力突然消失,即所谓“落空感”。
继续进针可将硬脊膜及蛛网膜一起穿破,并进入蛛网膜下腔。
② 侧入法:.在棘突间隙中点外1.5cm处注局麻皮丘,穿刺针经皮丘向中线倾斜,约与皮肤成75度角,对准棘间孔方向刺入,突破黄韧带及硬脊膜而达蛛网膜下腔。
见脑脊液流出将腰麻药在10~30秒内注入,把穿刺针同注射器一起拔出。
(4)麻醉平面的调节:麻醉平面的调节是将麻醉药注入蛛网膜下腔后,在极短时间内,使麻醉平面限制在手术所需要的范围内,从而避免对患者过多的生理扰乱。
麻醉平面的调节必须综合考虑麻醉用药剂量、比重、穿刺部位、穿刺时体位、注药时针尖斜口的方向、注药时间以及注药后的体位
变化和保持体位的时间等因素间相互制约的关系。
麻醉结束时应记录上述因素,以便不断总结提高。
