胰腺癌放射治疗PPT课件
合集下载
(医学课件)胰腺癌放疗

定期复查
患者在放疗结束后,应按照医生的建议定期进行复查,以便及时发现和治疗可能 出现的复发或转移。复查的内容一般包括血液检查、影像学检查等。
随访
患者在放疗期间和放疗结束后,应保持与医生的联系,及时反馈身体状况和出现 的不适症状,以便医生给予及时的指导和处理。
如何预防和应对放疗的副作用
预防副作用
在放疗前,医生会根据患者的具体情况制定合适的放疗计划,尽量减少放疗对正常组织的损伤。患者 应积极配合医生的治疗方案,同时保持良好的心态和身2023-12-23
目录
• 胰腺癌放疗概述 • 胰腺癌放疗的过程 • 胰腺癌放疗的效果和影响 • 胰腺癌放疗的最新研究和发展 • 胰腺癌放疗的患者的心理支持 • 胰腺癌放疗的日常护理和保健
建议
01
胰腺癌放疗概述
放疗的定义和作用
放疗定义
放疗是利用放射线治疗肿瘤的一 种局部治疗方法,通过破坏肿瘤 细胞的DNA,抑制肿瘤细胞的增 殖,从而达到治疗目的。
提高手术切除率
对于一些因肿瘤位置或患者身体状况 不宜进行手术的病例,放疗后肿瘤缩 小可能使手术切除成为可能。
放疗作为局部治疗手段,可以控制肿 瘤的局部扩散,延长患者的生存期。
放疗对胰腺癌患者生活质量的影响
减轻疼痛
放疗可以有效缓解胰腺癌 患者的疼痛症状,改善患 者的睡眠和食欲。
减少恶心呕吐
放疗可能减轻胰腺癌患者 的恶心和呕吐症状,有助 于恢复患者的正常生活。
营养支持
心理支持
放疗期间和放疗后,患者需要保持良好的 营养状态,以促进身体的恢复。
放疗会给患者带来一定的心理压力,家属 和医护人员应及时关注患者的心理状态, 提供必要的心理支持。
03
胰腺癌放疗的效果和影响
患者在放疗结束后,应按照医生的建议定期进行复查,以便及时发现和治疗可能 出现的复发或转移。复查的内容一般包括血液检查、影像学检查等。
随访
患者在放疗期间和放疗结束后,应保持与医生的联系,及时反馈身体状况和出现 的不适症状,以便医生给予及时的指导和处理。
如何预防和应对放疗的副作用
预防副作用
在放疗前,医生会根据患者的具体情况制定合适的放疗计划,尽量减少放疗对正常组织的损伤。患者 应积极配合医生的治疗方案,同时保持良好的心态和身2023-12-23
目录
• 胰腺癌放疗概述 • 胰腺癌放疗的过程 • 胰腺癌放疗的效果和影响 • 胰腺癌放疗的最新研究和发展 • 胰腺癌放疗的患者的心理支持 • 胰腺癌放疗的日常护理和保健
建议
01
胰腺癌放疗概述
放疗的定义和作用
放疗定义
放疗是利用放射线治疗肿瘤的一 种局部治疗方法,通过破坏肿瘤 细胞的DNA,抑制肿瘤细胞的增 殖,从而达到治疗目的。
提高手术切除率
对于一些因肿瘤位置或患者身体状况 不宜进行手术的病例,放疗后肿瘤缩 小可能使手术切除成为可能。
放疗作为局部治疗手段,可以控制肿 瘤的局部扩散,延长患者的生存期。
放疗对胰腺癌患者生活质量的影响
减轻疼痛
放疗可以有效缓解胰腺癌 患者的疼痛症状,改善患 者的睡眠和食欲。
减少恶心呕吐
放疗可能减轻胰腺癌患者 的恶心和呕吐症状,有助 于恢复患者的正常生活。
营养支持
心理支持
放疗期间和放疗后,患者需要保持良好的 营养状态,以促进身体的恢复。
放疗会给患者带来一定的心理压力,家属 和医护人员应及时关注患者的心理状态, 提供必要的心理支持。
03
胰腺癌放疗的效果和影响
胰腺癌规范化诊治1PPT通用课件

❖ 5.3 体征
❖ 5.3.1 胰腺癌患者病变初期缺乏特异性体征,出现体征时多 为进展期或晚期。
❖ 5.3.2 黄疸为胰头癌患者常见体征,表现为全身皮肤黏膜黄 染,大便颜色变白,小便发黄,皮肤瘙痒。
❖ 5.3.3 胰腺癌患者触及腹部肿块多为晚期,极少能行根治性 手术切除。
❖ 5.4 辅助检查
❖ 5.4.1 血生化检查
鉴别诊断
❖ 8.1 慢性胰腺炎 慢性胰腺炎是一种反复发作的渐进性的广泛 胰腺纤维化病变,导致胰管狭窄阻塞,胰液 排出受阻,胰管扩张。主要表现为腹部疼痛、 恶心、呕吐以及发热。与胰腺癌均可有上腹 不适、消化不良、腹泻、食欲不振、体重下 降等临床表现,二者鉴别困难。
❖ a) 慢性胰腺炎发病缓慢,病史长,常反复发 作,急性发作可出现血尿淀粉酶升高,且极 少出现黄疸症状。
胰腺癌的分类和分期
❖ 附录A WHO 胰腺外分泌肿瘤的组织学分类 (2006)上皮性肿瘤
❖ 良性
❖ 浆液性囊腺瘤
8441/0
❖ 粘液性囊腺瘤
8470/0
❖ 导管内乳头-粘液腺瘤
8453/0
❖ 成熟畸胎瘤
9080/0
❖ 交界性(未确定恶性潜能) ❖ 粘液性囊性肿瘤伴中度不典型性
8470/1 ❖ 导管内乳头-粘液腺瘤伴中度不典型性
诊治流程
诊断依据
❖ 5.1 高危因素 ❖ 老年,有吸烟史,高脂饮食,体重指数超标为胰腺
癌的危险因素,暴露于 β-萘胺、联苯胺等化学物 质可导致发病率增加。 ❖ 5.2 症状 ❖ 5.2.1 多数胰腺癌患者缺乏特异性症状,最初仅表现 为上腹部不适,隐痛,易与其他消化系统疾病混淆。 当患者出现腰背部疼痛为肿瘤侵犯腹膜后神经丛所 致,为晚期表现。 ❖ 5.2.2 80-90%胰腺癌患者在疾病初期即有消瘦、体 重减轻。 ❖ 5.2.3 胰腺癌患者常出现消化不良、呕吐、腹泻等症 状。
胰腺癌影像表现ppt课件

胰腺癌的影像学表现
彭晓正
ppt课件完整
1
概况
胰腺癌是胰腺肿瘤中最多见者,目前预后 仍然较差,死亡率较高。据报道,全世界 每年新发胰腺癌的病人约为185000例,死 亡率近100%。1972-1974年上海胰腺癌发 病率男性为4.0/10万,女性为3.1/10万,到 2000年分别上升到6.84/10万和4.62/10万, 增加近1.5倍,发病率和死亡率由肿瘤排列 中的第10位上升到第8位和第6位。
2.胰腺的外形、轮廓及大小的改变是 其另一重要征象。
ppt课件完整
8
ppt课件完整
9
ppt课件完整
10
ppt课件完整
11
ppt课件完整
12
ppt课件完整
13
间接征象
胆道系统扩张,胰腺周围脏器血管的侵犯 和远处脏器的转移灶。肝内胆管扩张可表 现为软藤样改变,主胰管扩张可表现为双 管征。
ppt课件完整
慢性胰腺炎 CT鉴别要点:胰腺癌病变区多肿大, 局限,边缘不整齐,液化坏死多见,钙化少见。 胰腺炎病变区可大可小可正常,液化坏死少见, 钙化多见,特别是沿胰管走向分布的钙化是其重 要特点。胰腺炎的胆胰管扩张一般不规则,常贯 通病灶,而胰腺癌不能贯通病灶,常在肿块区截 断,发现转移灶也是一鉴别的重要征象。临床上 有腹痛、体重下降、糖尿病、脂肪泻、胰腺周围 囊肿等五联征也有助于鉴别。
30
谢谢!!!
ppt课件完整
31
感谢亲观看此幻灯片,此课件部分内容来源于网络, 如有侵权请及时联系我们删除,谢谢配合!
ppt课件完整
18
ppt课件完整
19
ppt课件完整
20
胰腺囊腺癌或瘤 当胰腺癌出现较大的液化 坏死灶时,则需要与其鉴别,胰腺囊腺癌 或瘤的CT表现为囊实性肿块,囊壁可见不 规则壁结节,增强后囊壁和纤维分隔可强 化,部分瘤体中央可见钙化,MRCP上少见 胆胰管扩张梗阻征象。
彭晓正
ppt课件完整
1
概况
胰腺癌是胰腺肿瘤中最多见者,目前预后 仍然较差,死亡率较高。据报道,全世界 每年新发胰腺癌的病人约为185000例,死 亡率近100%。1972-1974年上海胰腺癌发 病率男性为4.0/10万,女性为3.1/10万,到 2000年分别上升到6.84/10万和4.62/10万, 增加近1.5倍,发病率和死亡率由肿瘤排列 中的第10位上升到第8位和第6位。
2.胰腺的外形、轮廓及大小的改变是 其另一重要征象。
ppt课件完整
8
ppt课件完整
9
ppt课件完整
10
ppt课件完整
11
ppt课件完整
12
ppt课件完整
13
间接征象
胆道系统扩张,胰腺周围脏器血管的侵犯 和远处脏器的转移灶。肝内胆管扩张可表 现为软藤样改变,主胰管扩张可表现为双 管征。
ppt课件完整
慢性胰腺炎 CT鉴别要点:胰腺癌病变区多肿大, 局限,边缘不整齐,液化坏死多见,钙化少见。 胰腺炎病变区可大可小可正常,液化坏死少见, 钙化多见,特别是沿胰管走向分布的钙化是其重 要特点。胰腺炎的胆胰管扩张一般不规则,常贯 通病灶,而胰腺癌不能贯通病灶,常在肿块区截 断,发现转移灶也是一鉴别的重要征象。临床上 有腹痛、体重下降、糖尿病、脂肪泻、胰腺周围 囊肿等五联征也有助于鉴别。
30
谢谢!!!
ppt课件完整
31
感谢亲观看此幻灯片,此课件部分内容来源于网络, 如有侵权请及时联系我们删除,谢谢配合!
ppt课件完整
18
ppt课件完整
19
ppt课件完整
20
胰腺囊腺癌或瘤 当胰腺癌出现较大的液化 坏死灶时,则需要与其鉴别,胰腺囊腺癌 或瘤的CT表现为囊实性肿块,囊壁可见不 规则壁结节,增强后囊壁和纤维分隔可强 化,部分瘤体中央可见钙化,MRCP上少见 胆胰管扩张梗阻征象。
胰腺癌放疗ppt课件

.
1
胰腺癌
(pancreatic cancer,PC)
南方医院放疗科 杜莎莎
.
2
胰腺癌堪称“癌中之王”
• 有研究表明,胰腺癌的 死亡和发病之比为 0.99∶1,即患胰腺癌 后99%的患者会死亡。
• 胰腺癌患者1年生存率 小于10%。
• 中位生存期仅4至5个 月。
.
3
概述
✓ 较常见的消化道恶性肿瘤 ✓ 胰腺癌的发病率呈逐年上升的趋势,
.
29
NCCN指南(中文版)胰腺癌放疗原则
.
30
胰腺癌放射治疗方法
单纯放射治疗 术中放疗 三维适形放射治疗 IMRT / IGRT
.
31
放射治疗
照射范围:
靶区应包括:肿瘤及周围的胰腺组织和/或邻近 淋巴结,其中包括肝门、胰十二指肠上下、胰周、 腹腔动脉干、肠系膜上血管周围及腹主动脉旁淋 巴结。
中晚期胰腺癌采用联合全身治疗的综合治疗方案。
.
26
放射治疗
.
27
放疗适应症★ ★ ★
• 局部晚期胰腺癌; • 晚期胰腺癌的镇痛治疗(如腹痛,转移性骨痛); • 胰腺癌术后切缘阳性或残留; • 术后局部复发者; • 早期胰腺癌拒绝或不能耐受手术者。
.
28
放疗禁忌症
• 病变广泛,全身状况差者 • 梗阻性黄疸肝功能损伤明显者
照射源及剂量:6MV X线,2Gy/次,DT 4550Gy。
.
32
精确放疗
三维适形放射治疗及调强放疗等精确放疗技术提供 了更加准确的靶区体积的勾画,有效的减少了周围正 常组织的放射损伤。
照射靶区面积有选择性的包括了可见肿瘤区域和受 累淋巴结,这使得完成全剂量的化疗和放疗成为可能。.Βιβλιοθήκη 33胰腺癌的术中放疗
1
胰腺癌
(pancreatic cancer,PC)
南方医院放疗科 杜莎莎
.
2
胰腺癌堪称“癌中之王”
• 有研究表明,胰腺癌的 死亡和发病之比为 0.99∶1,即患胰腺癌 后99%的患者会死亡。
• 胰腺癌患者1年生存率 小于10%。
• 中位生存期仅4至5个 月。
.
3
概述
✓ 较常见的消化道恶性肿瘤 ✓ 胰腺癌的发病率呈逐年上升的趋势,
.
29
NCCN指南(中文版)胰腺癌放疗原则
.
30
胰腺癌放射治疗方法
单纯放射治疗 术中放疗 三维适形放射治疗 IMRT / IGRT
.
31
放射治疗
照射范围:
靶区应包括:肿瘤及周围的胰腺组织和/或邻近 淋巴结,其中包括肝门、胰十二指肠上下、胰周、 腹腔动脉干、肠系膜上血管周围及腹主动脉旁淋 巴结。
中晚期胰腺癌采用联合全身治疗的综合治疗方案。
.
26
放射治疗
.
27
放疗适应症★ ★ ★
• 局部晚期胰腺癌; • 晚期胰腺癌的镇痛治疗(如腹痛,转移性骨痛); • 胰腺癌术后切缘阳性或残留; • 术后局部复发者; • 早期胰腺癌拒绝或不能耐受手术者。
.
28
放疗禁忌症
• 病变广泛,全身状况差者 • 梗阻性黄疸肝功能损伤明显者
照射源及剂量:6MV X线,2Gy/次,DT 4550Gy。
.
32
精确放疗
三维适形放射治疗及调强放疗等精确放疗技术提供 了更加准确的靶区体积的勾画,有效的减少了周围正 常组织的放射损伤。
照射靶区面积有选择性的包括了可见肿瘤区域和受 累淋巴结,这使得完成全剂量的化疗和放疗成为可能。.Βιβλιοθήκη 33胰腺癌的术中放疗
胰腺癌Microsoft PowerPoint 幻灯片 (3)

A)
疾病预防
• C) 有良好的心态应对压力,劳逸结合, 不要过度疲劳。可见压力是重要的癌症诱 因,中医认为压力导致过劳体虚从而引起 免疫功能下降、内分泌失调,体内代谢紊 乱,导致体内酸性物质的沉积;压力也可 导致精神紧张引起气滞血淤、毒火内陷等。
疾病预防
D) 加强体育锻炼,增强体质,多在阳光下运动, 多出汗可将体内酸性物质随汗液排出体外,避免 形成酸性体质。 E) 生活要规律,生活习惯不规律的人,如彻夜唱 卡拉OK、打麻将、夜不归宿等生活无规律,都会 加重体质酸化,容易患癌症。应当养成良好的生 活习惯,从而保持弱碱性体质,使各种癌症疾病 远离自己。 F) 不要食用被污染的食物,如被污染的水,农作 物,家禽鱼蛋,发霉的食品等,要吃一些绿色有 机食品,要防 部癌
病因
• 吸烟 • 高蛋白和高脂肪饮食 • 糖尿病、慢性胰腺炎各胃大部 分切除术后
临床表现
•
• • • • • •
腹痛 黄疸 消瘦和乏力 消化道症状 发热 其他 肿块
糖尿病
处理原则
• 根治性手术 • 姑息性手术 • 辅助治疗 化疗、放疗、免疫 疗法
术前护理
• • • • • • • 疼痛 改善营养状况 控制血糖 防治感染 黄疸护理 肠道准备 心理护理
术后护理
• • • • • • • 观察生命体征 防治感染 控制血糖 维持水、电解质各酸碱平衡 引流管护理 包括胃管、营养管、腹引流、T管等 营养支持 并发症的观察各护理 胰瘘、胆瘘、胆道感染、肠瘘、继发性糖尿病、脂肪痢等。
健康教育
•
40岁以上,短期内出现持续性上腹部 疼痛,闷胀、食欲明显减退消瘦者, 要注意胰腺作进一步检查。 饮食宜少 量多餐,给予高蛋白、高糖、低脂饮 食、补充脂溶性维生素。 定期监测血 糖、尿糖。 定期放疗或化疗。 每3-6 个月复查一次,若出现进行性消瘦, 贫血、乏力、发热等症状,要及时就 诊。
疾病预防
• C) 有良好的心态应对压力,劳逸结合, 不要过度疲劳。可见压力是重要的癌症诱 因,中医认为压力导致过劳体虚从而引起 免疫功能下降、内分泌失调,体内代谢紊 乱,导致体内酸性物质的沉积;压力也可 导致精神紧张引起气滞血淤、毒火内陷等。
疾病预防
D) 加强体育锻炼,增强体质,多在阳光下运动, 多出汗可将体内酸性物质随汗液排出体外,避免 形成酸性体质。 E) 生活要规律,生活习惯不规律的人,如彻夜唱 卡拉OK、打麻将、夜不归宿等生活无规律,都会 加重体质酸化,容易患癌症。应当养成良好的生 活习惯,从而保持弱碱性体质,使各种癌症疾病 远离自己。 F) 不要食用被污染的食物,如被污染的水,农作 物,家禽鱼蛋,发霉的食品等,要吃一些绿色有 机食品,要防 部癌
病因
• 吸烟 • 高蛋白和高脂肪饮食 • 糖尿病、慢性胰腺炎各胃大部 分切除术后
临床表现
•
• • • • • •
腹痛 黄疸 消瘦和乏力 消化道症状 发热 其他 肿块
糖尿病
处理原则
• 根治性手术 • 姑息性手术 • 辅助治疗 化疗、放疗、免疫 疗法
术前护理
• • • • • • • 疼痛 改善营养状况 控制血糖 防治感染 黄疸护理 肠道准备 心理护理
术后护理
• • • • • • • 观察生命体征 防治感染 控制血糖 维持水、电解质各酸碱平衡 引流管护理 包括胃管、营养管、腹引流、T管等 营养支持 并发症的观察各护理 胰瘘、胆瘘、胆道感染、肠瘘、继发性糖尿病、脂肪痢等。
健康教育
•
40岁以上,短期内出现持续性上腹部 疼痛,闷胀、食欲明显减退消瘦者, 要注意胰腺作进一步检查。 饮食宜少 量多餐,给予高蛋白、高糖、低脂饮 食、补充脂溶性维生素。 定期监测血 糖、尿糖。 定期放疗或化疗。 每3-6 个月复查一次,若出现进行性消瘦, 贫血、乏力、发热等症状,要及时就 诊。
2024版CSCO胰腺癌诊疗指南解读PPT课件

营养支持方式
包括肠内营养和肠外营养,应根据患者具体情况和营 养需求选择合适的营养支持方式。
营养支持效果评估
通过体重、血液学指标等,评估营养支持的效果,及 时调整营养支持方案。
THANKS
液体活检技术
通过检测患者血液中的循环肿瘤细胞、循环肿瘤 DNA等,为胰腺癌的早期诊断、疗效监测和预后 评估提供新的手段。
实验室检查在胰腺癌诊断中价值
01
实验室检查是胰腺癌诊断的重要手段之一,通过血清学、生化 学等指标的检测,可以为胰腺癌的诊断提供重要线索。
02
实验室检查可以与其他影像学检查手段相结合,提高胰腺癌的
术后辅助治疗
手术后需根据病理分期和患者情况,给予相应的化疗、放疗等辅助治 疗。
晚期或转移性胰腺癌非手术治疗选择
化疗
01
晚期或转移性胰腺癌患者可接受化疗,以延长生存期、缓解症
状。
放疗
02
对于无法手术切除的局部晚期胰腺癌,放疗可以缓解症状、延
长生存期。
免疫治疗与靶向治疗
03
随着免疫治疗和靶向治疗的发展,这些新型治疗方法为晚期胰
内镜超声(EUS)
将超声探头置于内镜顶端,可更近距离地观察胰腺及 周围组织结构,提高胰腺癌诊断的敏感性和准确性。 适应症包括疑似胰腺癌、评估手术切除可能性等。
计算机断层扫描技术介绍
平扫CT
显示胰腺肿块及其与周围结构的 关系,但难以准确区分肿瘤与正 常胰腺组织。
增强CT
注射造影剂后,可更清晰地显示 肿瘤边界、血供情况以及有无远 处转移,是胰腺癌诊断和分期的 重要手段。
心理干预目的
01
减轻患者焦虑、抑郁等负面情绪,提高患者生活质量和康复信
心。
心理干预方法
包括肠内营养和肠外营养,应根据患者具体情况和营 养需求选择合适的营养支持方式。
营养支持效果评估
通过体重、血液学指标等,评估营养支持的效果,及 时调整营养支持方案。
THANKS
液体活检技术
通过检测患者血液中的循环肿瘤细胞、循环肿瘤 DNA等,为胰腺癌的早期诊断、疗效监测和预后 评估提供新的手段。
实验室检查在胰腺癌诊断中价值
01
实验室检查是胰腺癌诊断的重要手段之一,通过血清学、生化 学等指标的检测,可以为胰腺癌的诊断提供重要线索。
02
实验室检查可以与其他影像学检查手段相结合,提高胰腺癌的
术后辅助治疗
手术后需根据病理分期和患者情况,给予相应的化疗、放疗等辅助治 疗。
晚期或转移性胰腺癌非手术治疗选择
化疗
01
晚期或转移性胰腺癌患者可接受化疗,以延长生存期、缓解症
状。
放疗
02
对于无法手术切除的局部晚期胰腺癌,放疗可以缓解症状、延
长生存期。
免疫治疗与靶向治疗
03
随着免疫治疗和靶向治疗的发展,这些新型治疗方法为晚期胰
内镜超声(EUS)
将超声探头置于内镜顶端,可更近距离地观察胰腺及 周围组织结构,提高胰腺癌诊断的敏感性和准确性。 适应症包括疑似胰腺癌、评估手术切除可能性等。
计算机断层扫描技术介绍
平扫CT
显示胰腺肿块及其与周围结构的 关系,但难以准确区分肿瘤与正 常胰腺组织。
增强CT
注射造影剂后,可更清晰地显示 肿瘤边界、血供情况以及有无远 处转移,是胰腺癌诊断和分期的 重要手段。
心理干预目的
01
减轻患者焦虑、抑郁等负面情绪,提高患者生活质量和康复信
心。
心理干预方法
(医学课件)胰腺癌放疗

综合治疗
将放疗与其他治疗手段(如手术、 化疗、靶向治疗等)相结合,形成 综合治疗方案,提高胰腺癌的治疗 效果。
对未来胰腺癌放疗的建议
加强基础研究
深入探讨胰腺癌放疗的作用机 制和影响因素,为优化治疗方
案提供理论依据。
推广新技术
积极推广先进的放疗技术,提 高基层医院的放疗水平,让更
多患者受益。
关注患者生活质量
存期。
确定照射野
根据肿瘤位置、大小和淋巴引流 区域,制定照射野形状和大小, 以最大限度地照射肿瘤并保护周 围正常组织。
制定照射剂量
根据肿瘤的放射敏感性、患者的身 体状况和放疗目标,制定合适的照 射剂量。
放疗方案的原则与目标
原则
以缓解症状、控制局部肿瘤和保护周围正常组织为原则,采用适度的放疗剂 量,以达到最佳的放疗效果。
04
放疗的效果评估
放疗效果评估的方法
临床检查
医生通过定期的临床检查,观 察患者的症状和体征是否得到
缓解或控制。
影像学评估
通过CT、MRI等影像学检查,评 估肿瘤的大小、形态和位置变化 ,以判断放疗的效果。
肿瘤标志物
检测患者血清中的肿瘤标志物,如 CA19-9等,若其在放疗后降低, 则表明放疗有效。
在手术前给予放疗,以缩小肿瘤、降低手术难度,同时减少 术中及术后并发症。
术后放疗
在手术后给予放疗,以消灭残留的肿瘤细胞,降低复发率。
放疗与化疗的结合
同步放化疗
放疗与化疗同时进行,可更有效地抑制肿瘤生长,提高局部控制率。
序贯放化疗
先进行化疗,再进行放疗,以减少肿瘤细胞的活性,降低放疗难度。
放疗与免疫治疗的结合
和调整。
放疗技术
包括常规放疗、立体定向放疗 、调强放疗等技术,根据胰腺 癌患者的具体情况选择合适的
将放疗与其他治疗手段(如手术、 化疗、靶向治疗等)相结合,形成 综合治疗方案,提高胰腺癌的治疗 效果。
对未来胰腺癌放疗的建议
加强基础研究
深入探讨胰腺癌放疗的作用机 制和影响因素,为优化治疗方
案提供理论依据。
推广新技术
积极推广先进的放疗技术,提 高基层医院的放疗水平,让更
多患者受益。
关注患者生活质量
存期。
确定照射野
根据肿瘤位置、大小和淋巴引流 区域,制定照射野形状和大小, 以最大限度地照射肿瘤并保护周 围正常组织。
制定照射剂量
根据肿瘤的放射敏感性、患者的身 体状况和放疗目标,制定合适的照 射剂量。
放疗方案的原则与目标
原则
以缓解症状、控制局部肿瘤和保护周围正常组织为原则,采用适度的放疗剂 量,以达到最佳的放疗效果。
04
放疗的效果评估
放疗效果评估的方法
临床检查
医生通过定期的临床检查,观 察患者的症状和体征是否得到
缓解或控制。
影像学评估
通过CT、MRI等影像学检查,评 估肿瘤的大小、形态和位置变化 ,以判断放疗的效果。
肿瘤标志物
检测患者血清中的肿瘤标志物,如 CA19-9等,若其在放疗后降低, 则表明放疗有效。
在手术前给予放疗,以缩小肿瘤、降低手术难度,同时减少 术中及术后并发症。
术后放疗
在手术后给予放疗,以消灭残留的肿瘤细胞,降低复发率。
放疗与化疗的结合
同步放化疗
放疗与化疗同时进行,可更有效地抑制肿瘤生长,提高局部控制率。
序贯放化疗
先进行化疗,再进行放疗,以减少肿瘤细胞的活性,降低放疗难度。
放疗与免疫治疗的结合
和调整。
放疗技术
包括常规放疗、立体定向放疗 、调强放疗等技术,根据胰腺 癌患者的具体情况选择合适的
(医学课件)胰腺癌放疗

准备
患者在放疗前应做好心理准备,了解放疗的流程、可能出现 的不良反应及应对方法,并保持良好的生活习惯和饮食习惯 。
03
胰腺癌放疗的适应症与禁忌症
胰腺癌放疗的适应症
局部晚期胰腺癌
01
无法通过手术切除的患者,放疗能够缩小肿瘤并缓解症状。
术后辅助治疗
02
术后残留或淋巴结转移的患者,放疗能够杀灭残留癌细胞并降
靶向治疗
针对特定基因突变或蛋白质靶点,使用相应的靶向药物进行后续治疗,如针对EGFR敏感 突变的吉非替尼、厄洛替尼等。
免疫治疗
通过激活患者自身的免疫系统来攻击肿瘤细胞,如使用PD-1/PD-L1抑制剂等。
放疗效果的预期与展望
预期效果
放疗可缩小肿瘤、减轻疼痛、改善生活质量,并使患者生存期延长。
展望
随着放疗技术的不断发展和改进,未来可能有望通过更加精准的放疗方案, 提高疗效、减少副作用,并与其他治疗方法相结合,进一步优化胰腺癌的治 疗效果。
03
研究影响
放疗在胰腺癌治疗中的地位将越来越重要,未来将会有更多的临床研
究证实其疗效和安全性。
THANKS
感谢观看
01
年龄因素
老年患者往往具有更多的并发症和器官功能减退,放疗耐受性可能较
差。
02
性别因素
女性患者往往对放疗更加敏感,放疗剂量和照射范围需要适当调整。
03
遗传因素
具有特定遗传背景的患者,如BRCA1/2基因突变携带者,可能对放疗
更加敏感,需要密切监测不良反应。
04
放疗的不良反应与处理
放疗的不良反应类型
06
胰腺癌放பைடு நூலகம்的临床研究进展
胰腺癌放疗的最新研究成果
患者在放疗前应做好心理准备,了解放疗的流程、可能出现 的不良反应及应对方法,并保持良好的生活习惯和饮食习惯 。
03
胰腺癌放疗的适应症与禁忌症
胰腺癌放疗的适应症
局部晚期胰腺癌
01
无法通过手术切除的患者,放疗能够缩小肿瘤并缓解症状。
术后辅助治疗
02
术后残留或淋巴结转移的患者,放疗能够杀灭残留癌细胞并降
靶向治疗
针对特定基因突变或蛋白质靶点,使用相应的靶向药物进行后续治疗,如针对EGFR敏感 突变的吉非替尼、厄洛替尼等。
免疫治疗
通过激活患者自身的免疫系统来攻击肿瘤细胞,如使用PD-1/PD-L1抑制剂等。
放疗效果的预期与展望
预期效果
放疗可缩小肿瘤、减轻疼痛、改善生活质量,并使患者生存期延长。
展望
随着放疗技术的不断发展和改进,未来可能有望通过更加精准的放疗方案, 提高疗效、减少副作用,并与其他治疗方法相结合,进一步优化胰腺癌的治 疗效果。
03
研究影响
放疗在胰腺癌治疗中的地位将越来越重要,未来将会有更多的临床研
究证实其疗效和安全性。
THANKS
感谢观看
01
年龄因素
老年患者往往具有更多的并发症和器官功能减退,放疗耐受性可能较
差。
02
性别因素
女性患者往往对放疗更加敏感,放疗剂量和照射范围需要适当调整。
03
遗传因素
具有特定遗传背景的患者,如BRCA1/2基因突变携带者,可能对放疗
更加敏感,需要密切监测不良反应。
04
放疗的不良反应与处理
放疗的不良反应类型
06
胰腺癌放பைடு நூலகம்的临床研究进展
胰腺癌放疗的最新研究成果
胰腺癌讲课PPT课件

70%的患者出现3级毒性反应,均来自胃肠 道 (厌食, 恶心呕吐, 粘膜炎, 腹泻, 脱水) 42% 的患者需住院治疗 所有患者均能恢复 无治疗相关性死亡
44
小结
虽然放疗在可切除胰腺癌综合治疗中的的地 位还未被肯定,但认为应用现代放疗技术及 照射方法有必要进一步的研究
45
46
局部进展期胰腺癌
放疗在胰腺癌中的作用
1
发病率在全球范围内呈逐渐升高的趋势 发病率占第13位,死亡率占第8位
2
恶性度高,进展快,转移早,预后差 总的五年生存率不到5%
3
Pancreatic Cancer: 5-Year Survival by Stage
100
% 5-year survival
80
33
34
35
文中未提及两组患 者的毒副反应
36
密西根大学对可切除胰腺癌术后辅助性放化疗的经验
37
43 例可切除胰腺癌 4 周期 Gem + cisplatin 或 capecitabine 全身系统化疗后, 外照射放疗(54 Gy)同步 capecitabine
38
39
Median progression-free survival 21.7 months
分段照射方式现已被淘汰,原因为照射间 歇期肿瘤细胞发生加速再增埴。
65
调强放疗(IMRT)相对于3-DCRT而言,每个照射 野中的照射强度并不一致,其适形性可能更好, 也有可能使正常组织受量降至更低,那么就使剂 量递增成为可能。
然而,尽管IMRT有着巨大的潜在优势,但其对放 疗的精确性及重复性要求更高,临床实施较为困 难。尤其对于腹部器官来说,其位置随呼吸及胃 肠充盈程度变化较大,故质量保证尤为重要。
44
小结
虽然放疗在可切除胰腺癌综合治疗中的的地 位还未被肯定,但认为应用现代放疗技术及 照射方法有必要进一步的研究
45
46
局部进展期胰腺癌
放疗在胰腺癌中的作用
1
发病率在全球范围内呈逐渐升高的趋势 发病率占第13位,死亡率占第8位
2
恶性度高,进展快,转移早,预后差 总的五年生存率不到5%
3
Pancreatic Cancer: 5-Year Survival by Stage
100
% 5-year survival
80
33
34
35
文中未提及两组患 者的毒副反应
36
密西根大学对可切除胰腺癌术后辅助性放化疗的经验
37
43 例可切除胰腺癌 4 周期 Gem + cisplatin 或 capecitabine 全身系统化疗后, 外照射放疗(54 Gy)同步 capecitabine
38
39
Median progression-free survival 21.7 months
分段照射方式现已被淘汰,原因为照射间 歇期肿瘤细胞发生加速再增埴。
65
调强放疗(IMRT)相对于3-DCRT而言,每个照射 野中的照射强度并不一致,其适形性可能更好, 也有可能使正常组织受量降至更低,那么就使剂 量递增成为可能。
然而,尽管IMRT有着巨大的潜在优势,但其对放 疗的精确性及重复性要求更高,临床实施较为困 难。尤其对于腹部器官来说,其位置随呼吸及胃 肠充盈程度变化较大,故质量保证尤为重要。
胰腺癌综合治疗课件

胰腺癌综合治疗课件
演讲人
目录
01. 胰腺癌概述 02. 胰腺癌的治疗方法
1
胰腺癌概述
胰腺癌的发病原因
01
吸烟:吸烟是胰 腺癌的主要危险
因素之一
02
肥胖:肥胖与胰 腺癌的发病率呈
正相关
03
糖尿病:糖尿病 患者患胰腺癌的
风险增加
04
遗传因素:家族 中有胰腺癌病史 的人患胰腺癌的
风险增加
胰腺癌的临床表现
03
组织病理学检查:通过穿刺活 检或手术切除,进行病理学检 查,是确诊胰腺癌的金标准
05
基因检测:如BRCA1/2基因突 变,可提示家族性胰腺癌的风 险
02
血液检查:如CA19-9、CEA等 肿瘤标志物,可辅助诊断胰腺 癌
04
内镜检查:如ERCP、EUS等, 可发现胰腺癌的阻塞性病变和 肿瘤侵犯范围
01
腹痛:上腹部疼痛,可 放射至背部
02
黄疸:皮肤和眼睛发黄, 尿液呈深黄色
03
体重下降:不Βιβλιοθήκη 原因的 体重下降04食欲不振:食欲减退, 消化不良
05
疲劳:疲劳感增加,容 易疲劳
06
血糖异常:血糖升高或降 低,可能与胰腺癌有关
胰腺癌的诊断方法
01
影像学检查:如CT、MRI、 PET-CT等,可发现肿瘤位置、 大小和侵犯范围
2
胰腺癌的治疗方法
手术治疗
01
手术方式:胰十二指肠 切除术、胰体尾切除术、 全胰切除术等
02
手术适应症:早期胰腺 癌、局部进展期胰腺癌、 转移性胰腺癌等
03
手术风险:出血、感 染、胰瘘等
04
术后护理:饮食、活 动、药物等注意事项
演讲人
目录
01. 胰腺癌概述 02. 胰腺癌的治疗方法
1
胰腺癌概述
胰腺癌的发病原因
01
吸烟:吸烟是胰 腺癌的主要危险
因素之一
02
肥胖:肥胖与胰 腺癌的发病率呈
正相关
03
糖尿病:糖尿病 患者患胰腺癌的
风险增加
04
遗传因素:家族 中有胰腺癌病史 的人患胰腺癌的
风险增加
胰腺癌的临床表现
03
组织病理学检查:通过穿刺活 检或手术切除,进行病理学检 查,是确诊胰腺癌的金标准
05
基因检测:如BRCA1/2基因突 变,可提示家族性胰腺癌的风 险
02
血液检查:如CA19-9、CEA等 肿瘤标志物,可辅助诊断胰腺 癌
04
内镜检查:如ERCP、EUS等, 可发现胰腺癌的阻塞性病变和 肿瘤侵犯范围
01
腹痛:上腹部疼痛,可 放射至背部
02
黄疸:皮肤和眼睛发黄, 尿液呈深黄色
03
体重下降:不Βιβλιοθήκη 原因的 体重下降04食欲不振:食欲减退, 消化不良
05
疲劳:疲劳感增加,容 易疲劳
06
血糖异常:血糖升高或降 低,可能与胰腺癌有关
胰腺癌的诊断方法
01
影像学检查:如CT、MRI、 PET-CT等,可发现肿瘤位置、 大小和侵犯范围
2
胰腺癌的治疗方法
手术治疗
01
手术方式:胰十二指肠 切除术、胰体尾切除术、 全胰切除术等
02
手术适应症:早期胰腺 癌、局部进展期胰腺癌、 转移性胰腺癌等
03
手术风险:出血、感 染、胰瘘等
04
术后护理:饮食、活 动、药物等注意事项
胰腺癌 ppt课件

胰腺癌浸润周围大血管时表现为血管边缘 粗糙及被肿瘤压迫等表现
ppt课件
39
腹腔镜检查
胰头癌:根据间接征象作出诊断 表现:胆囊明显增大,绿色肝,胃窦部大
弯侧有不整的块状隆起及变形,右胃网膜 动静脉及胰十二指肠上动脉曲张和肝脏及 腹腔转移等改变 胰腺体、尾部癌:直接征象为胰腺肿块
ppt课件
ppt课件
48
实验室检查
CA-50 CAl9-9共同抗原决定簇 正常值<35 U/ml 胰腺癌阳性率为88% 部分CAl9-9正常者,CA-50仍可阳性
ppt课件
49
实验室检查
正常值<30 U/ml 敏感性---81% 特异性---68% 癌肿≤2cm病人中仅56%的患者其血清中
Span-1水平升高
ppt课件
50
实验室检查
KMO1 结肠癌细胞制备的单克隆抗体 阳性率---75%~80% 与CAl9-9有相同的临床应用价值 KMO1检测方法简便,易于临床应用
ppt课件
51
实验室检查
CA-242 敏感性----66.2% 与CA50联合检测,敏感性提高至75%
11
病理
大体病理 小癌肿 不规则结节感 大癌肿 与周围胰腺组织分界不清楚
切面呈灰白或淡黄白色 形态不规则 棕红色出血斑点或坏死灶
ppt课件
12
病理
组织学改变
成熟胰腺腺管状组织
高分化 细胞呈柱状或高立方体
大小相近
胞浆丰富
核亦相仿,多位于底部
呈极化分布
ppt课件
13
病理
分化不良
无腺管状结构
实心索条状、巢状、片状、
团簇状弥漫浸润
ppt课件
39
腹腔镜检查
胰头癌:根据间接征象作出诊断 表现:胆囊明显增大,绿色肝,胃窦部大
弯侧有不整的块状隆起及变形,右胃网膜 动静脉及胰十二指肠上动脉曲张和肝脏及 腹腔转移等改变 胰腺体、尾部癌:直接征象为胰腺肿块
ppt课件
ppt课件
48
实验室检查
CA-50 CAl9-9共同抗原决定簇 正常值<35 U/ml 胰腺癌阳性率为88% 部分CAl9-9正常者,CA-50仍可阳性
ppt课件
49
实验室检查
正常值<30 U/ml 敏感性---81% 特异性---68% 癌肿≤2cm病人中仅56%的患者其血清中
Span-1水平升高
ppt课件
50
实验室检查
KMO1 结肠癌细胞制备的单克隆抗体 阳性率---75%~80% 与CAl9-9有相同的临床应用价值 KMO1检测方法简便,易于临床应用
ppt课件
51
实验室检查
CA-242 敏感性----66.2% 与CA50联合检测,敏感性提高至75%
11
病理
大体病理 小癌肿 不规则结节感 大癌肿 与周围胰腺组织分界不清楚
切面呈灰白或淡黄白色 形态不规则 棕红色出血斑点或坏死灶
ppt课件
12
病理
组织学改变
成熟胰腺腺管状组织
高分化 细胞呈柱状或高立方体
大小相近
胞浆丰富
核亦相仿,多位于底部
呈极化分布
ppt课件
13
病理
分化不良
无腺管状结构
实心索条状、巢状、片状、
团簇状弥漫浸润
胰腺癌讲课幻灯分解ppt课件

-
43
胰腺癌术前放、化疗
-
44
胰腺癌术前放化疗
Wolff 报道( ASCO 2002 ) 86例,局部进展期胰腺癌患者术前 GEM 400mg/m2,
1/W×7,+30GY,71例进行剖腹探查术,73%接受了成 功的胰十二指肠切除术,病理检查证实59%的标本发现 肿瘤细胞坏死超过50%,且2例标本未发现肿瘤细胞。
消化道症状:食欲下降,腹胀或腹泻,恶心,呕吐或
黑便
消耗:乏力,消瘦,呈恶液质状态
其它:
腹水
深而不规则的肿块
血糖升高
血栓性静脉炎
远处转移的表现
-
9
肿瘤扩散途径
局部侵润:胰头癌中,肿瘤对胰周的侵 犯通常通过神经鞘进行,主要累及腹膜 后脂肪组织,之后会侵及腹膜后静脉和 神经。晚期可直接蔓延到邻近的器官、 腹膜;胰体尾癌侵犯更为广泛 淋巴道转移 血行转移:肝转移最常见
胞样巨细胞的未分化癌、混合性导管-内分泌癌 浆液性囊腺癌 黏液性囊腺癌 导管内乳头状黏液腺癌 腺泡细胞癌 胰母细胞瘤 实性-假乳头状癌 其它:嗜酸细胞癌,绒癌,透明细胞癌,髓样癌等 非上皮性肿瘤:胰腺间叶性肿瘤,胰腺淋巴瘤 继发性肿瘤
-
14
Tumors of the Pancreas – Usually Exocrine
31% 10%
9% 6% 4% 4%
4% 3%
3% 3% 23%
Men 291,270
Women 273,560
26% 15% 10%
6% 6% 4% 3%
3% 2% 2% 23%
Lung & bronchus Breast Colon & rectum Pancreas Ovary Leukemia Non-Hodgkin lymphoma Uterine corpus Multiple myeloma Brain/ONS All other sites
胰腺癌影像诊断PPT课件

总结词
胰腺癌的病因和风险因素较为复杂,与遗传、环境、生活习惯等多种因素相关。
详细描述
研究发现,遗传因素在胰腺癌的发病中起到重要作用,约有5%的胰腺癌患者存在家族聚集现象。此外,长期吸 烟、酗酒、高脂肪饮食等不良生活习惯也是胰腺癌发病的危险因素。环境因素如化学物质、辐射等也可能增加患 胰腺癌的风险。
03
胰腺癌影像诊断ppt 课件源自录• 引言 • 胰腺癌概述 • 胰腺癌影像诊断技术 • 胰腺癌影像诊断流程 • 胰腺癌影像诊断的挑战和前景 • 结论
01
引言
主题简介
介绍胰腺癌的背景和重要性 01
简要概述胰腺癌的流行病学和临床特征 02
强调影像诊断在胰腺癌诊断和治疗中的关键作用 03
目的和目标
提高对胰腺癌影像诊断的认识和理解
诊断和评估病情。
超声内镜和核医学成 像等其他影像学检查 方法在胰腺癌诊断中 也具有一定的应用价
值。
综合运用多种影像学 检查方法可以提高诊 断准确率,为制定治 疗方案提供依据。
建议和展望
对于疑似胰腺癌的患者,应尽早进行 影像学检查,以提高早期诊断率。
随着影像学技术的不断发展,未来可 能会有更加先进的检查方法应用于胰 腺癌的诊断,如功能成像和分子成像
通过采用先进的影像技术、提高医生的专业技能 和经验、建立多学科协作机制等方式,可以进一 步提高胰腺癌影像诊断的准确性。
早期诊断
01 早期诊断的意义
早期诊断对于提高胰腺癌的治疗效果和患者生存 率具有重要意义,早期发现有助于及早进行治疗 干预,提高治愈率和生存率。
02 早期诊断的难点
胰腺癌早期症状不明显,不易察觉,同时影像诊 断技术也存在一定的局限性,这些因素都增加了 早期诊断的难度。
胰腺癌的病因和风险因素较为复杂,与遗传、环境、生活习惯等多种因素相关。
详细描述
研究发现,遗传因素在胰腺癌的发病中起到重要作用,约有5%的胰腺癌患者存在家族聚集现象。此外,长期吸 烟、酗酒、高脂肪饮食等不良生活习惯也是胰腺癌发病的危险因素。环境因素如化学物质、辐射等也可能增加患 胰腺癌的风险。
03
胰腺癌影像诊断ppt 课件源自录• 引言 • 胰腺癌概述 • 胰腺癌影像诊断技术 • 胰腺癌影像诊断流程 • 胰腺癌影像诊断的挑战和前景 • 结论
01
引言
主题简介
介绍胰腺癌的背景和重要性 01
简要概述胰腺癌的流行病学和临床特征 02
强调影像诊断在胰腺癌诊断和治疗中的关键作用 03
目的和目标
提高对胰腺癌影像诊断的认识和理解
诊断和评估病情。
超声内镜和核医学成 像等其他影像学检查 方法在胰腺癌诊断中 也具有一定的应用价
值。
综合运用多种影像学 检查方法可以提高诊 断准确率,为制定治 疗方案提供依据。
建议和展望
对于疑似胰腺癌的患者,应尽早进行 影像学检查,以提高早期诊断率。
随着影像学技术的不断发展,未来可 能会有更加先进的检查方法应用于胰 腺癌的诊断,如功能成像和分子成像
通过采用先进的影像技术、提高医生的专业技能 和经验、建立多学科协作机制等方式,可以进一 步提高胰腺癌影像诊断的准确性。
早期诊断
01 早期诊断的意义
早期诊断对于提高胰腺癌的治疗效果和患者生存 率具有重要意义,早期发现有助于及早进行治疗 干预,提高治愈率和生存率。
02 早期诊断的难点
胰腺癌早期症状不明显,不易察觉,同时影像诊 断技术也存在一定的局限性,这些因素都增加了 早期诊断的难度。
(医学课件)胰腺癌放疗

06
研究进展与文献阅读推荐
近年来胰腺癌放疗相关研究的主要进展
01
放疗技术进步
随着放疗技术的不断发展,如立体定向放疗(SBRT)、质子束放疗(
PBT)等,为胰腺癌的治疗提供了新的手段。
02
放疗联合其他治疗
研究发现,放疗联合化疗、手术等其他治疗方法,可以进一步提高胰
腺癌的治疗效果。
03
放疗对生存期的影响
胰腺癌的放疗原理和优势
放疗原理
放疗是利用高能X射线或电子束照射肿瘤,以破坏肿瘤细胞的DNA,阻止其 分裂和增殖。胰腺癌的放疗主要包括外照射和内照射两种方式。
放疗优势
放疗可以缓解患者的疼痛、减轻症状、改善生活质量,并有一定的治愈率。 对于不能手术的患者,放疗可以延长生存期和提高生存质量。
胰腺癌放疗的效果和副作用
放疗的原理和作用机制
放疗的原理是利用放射线产生的高能粒子或电磁波,对肿 瘤进行照射,破坏肿瘤细胞的DNA,使其失去增殖生成等。
放疗的适应症和禁忌症
放疗的适应症包括胰腺癌、肝癌、肺癌等实体肿瘤。
放疗的禁忌症包括对放射线高度敏感的器官如脊髓、眼球等,以及晚期肿瘤患者 出现多器官功能衰竭等情况。
医学课件:胰腺癌放疗
xx年xx月xx日
contents
目录
• 放疗概述 • 胰腺癌与放疗 • 放疗技术和实施 • 放疗的临床应用 • 放疗的展望 • 研究进展与文献阅读推荐
01
放疗概述
放疗的定义和历史
放疗是指利用放射线治疗肿瘤的一种方法,具有杀死肿瘤细 胞、抑制肿瘤生长的作用。
放疗的历史可以追溯到20世纪初,经历了从X射线到高能射线 、从二维放疗到三维放疗的发展过程。
健康宣教
病情观察
42_医学ppt课件胰腺癌的影像诊疗
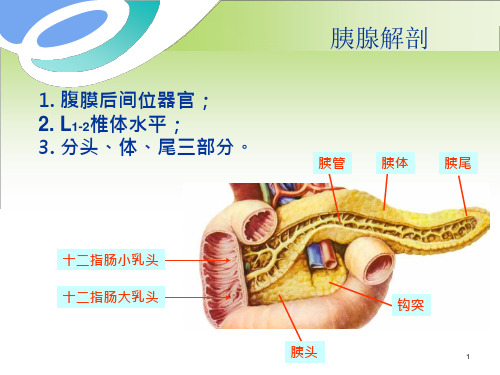
肠系膜上动脉
胰十二指肠下动脉
肝总动脉
胃十二指肠动脉 腹腔干 脾动脉
3
静脉引流入肠系膜上静脉和脾静脉 淋 巴:腹腔动脉旁和肠系膜上动脉旁淋巴结。
4表现
症状: 腹痛、背痛,体重下降、及恶病质。 胰头癌:无痛性黄疸;胰体尾癌:背痛明显。 病人常不能准确说出疼痛位置;常以手掌去触摸。 病程短,一般自症状出现到死亡平均短于一年。
17
胰腺癌手术可切除性的影像学判断
胰腺癌
1 病变局限在胰头,肿块〈4cm;
2 肠系膜上动脉与胰之间脂肪间隙存在,无血管受侵
3 无肝及其他器官转移。
18
胰腺癌
凡出现下列征象应判为手术不可切除:
1 肿瘤侵及胃窦或侵及下腔静脉。 2 胰腺后方腹腔干或肠系膜上动脉受侵、包裹。 3 门静脉受侵或癌栓形成。 4 出现远处血行转移。
15
影像诊断—MR
影像表现 1 胰腺肿块:T1WI为低或稍低信号,T2WI为略高或混杂 信号,抑脂序列可区分出肿块。 增强扫描:正常胰腺明显强化,肿瘤部分仅轻微强化。 2胰管、胆管:MRCP可清晰地显示狭窄、扩张的胰胆管。
16
胰腺癌
3 胰周脂肪受侵:早期浸润,可见胰周脂肪中出现条纹 状或毛刺状低信号影;晚期,脂肪间隙消失。 4 血管受侵和淋巴结转移:MRI显示血管受侵优于CT, 血管壁毛糙、模糊、狭窄以至闭塞均可清楚显示,特别是 对紧贴胰腺的脾静脉、肠系膜上动静脉和腹腔动脉的判断 准确率高,对淋巴结转移的判断,与CT相同。
胆总管
胰管
12
影像诊断—CT
影像表现: 1 实性肿块(84.2%)或弥漫肿大(13.3%),腺体外形模 糊或密度不均,通常为略低密度或等密度。 增强:早期明显强化,峰值早于肝脏,相对乏血,约93% 表现为不均匀的低密度,肿瘤远端胰腺萎缩和胰管扩张。 2 胰胆管扩张:胰头肿块可致胰胆管狭窄、梗阻,其上层 面扩张,可见典型的“双管征”。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
基因检测法(PCR/RFLP)63.3%,
联合免疫组化+基因检测法为83.3%。
术后肝转移
胰腺癌瘤内、瘤旁和无瘤区淋巴管/血管密度:瘤内明显低于瘤旁 区和无瘤区
胰腺癌间隙浸润常早于淋巴结转移出现 血管侵犯与淋巴转移和肝转移没有明显关联性 胰外侵犯和转移密切相关
肿瘤细胞侵犯胰外静脉—门脉系统—肝转移及其他远地器官转移。
外科治疗胰腺癌结论
虽然外科治疗胰腺癌的疗效有待理性分析, 胰腺癌手术治疗疗效极度低下而且短期内难以 改变现状。致使医生和患者将更大的希望寄托 于外科以外的其他治疗手段。但是自1935年 Whipple医生开创的胰十二指肠术在治疗胰腺 癌领域取得的成就必须得到肯定。
手术治疗经验与放疗-影响放疗前途
放射治疗比较外科有更多的未确定的预后 因素,当今疗前影像学和生化检查仍不能替代
术后病理学分期诊断,放射治疗治疗胰腺癌面
临较外科更大的挑战。
胰腺癌术中放疗
胰腺癌术中放疗 可以提高局控率27%-60%
影响疗效因素:肿瘤切除,淋巴结转移,
合并化疗,CA19.9水平
未决因素:合并外照射
胰腺癌放射治疗
胰腺癌治疗结果现状
局限无远地转移可手术切除5年生存率约20%, 中位生存期 12 - 20个月 局部进展无远地转移,中位生存期 6 - 10个月 已远地转移中位生存期 3 - 6个月
(American Joint Committee on Cancer 2010)
2004年中国抗癌协会 2340例胰腺癌临床病例分析
术后病理检查淋巴结转移数占淋巴结检测中总数的比
例与生存关系,比例数为:0, 0-0.2 , >0.2-0.4, >0.4
中位生存期分别是25.3、21.7、 15.3 和12.2个月
( Pawlik分析905例胰十二指肠切除术)
淋巴结转移病理检测阳性率的影响因素
胰腺癌淋巴结术后标本的淋巴结检出数量 和淋巴结转移病理检测的方法对于检测的阳性 率影响极大。
experience 。Radiotherapy and Oncology Volume 91, Issue 1, April 2009, Pages 54-59
术前外照射 + 术中照射 63例 术中照射 + 术后外照射 105例 单一 术中照射 95例
胰腺癌术后病理检测的结果淋巴结转移率 70.2%-37.2%。日本胰腺癌协会报告822例肿 瘤直径<2cm的早期小胰腺癌淋巴结转移率
37.2%(306/822), 其中7.7%已经出现了第三
站淋巴结区转移。
淋巴结转移与生存率
有研究证明根治性手术后淋巴结转移阴性5年存活率 10% - 57%,而淋巴结阳性仅为0% - 7.7%。
曾昭冲(肝癌放疗)胃肠道≥ 56Gy组出血发病率44.4%,
胰腺癌放射治疗照射剂量限制因素(2)
常规放疗照射标准剂量50-55Gy in 1.8Gy,这个数 值实际上是依可接受的正常组织损伤剂量, 远非胰腺癌 放疗肿瘤消退剂量。
临床治疗:胰腺癌放疗常与放射增敏剂同步应用。
放射治疗靶区的确认
外科手术可切除性探讨和切除范围—GTV的勾画 外科手术病理检测淋巴结转移的经验— CTV的设定和放化疗序贯程序设定
外科治疗胰腺癌局部失败经验谨防放疗步入外科 治疗后尘。
胰十二指肠切除术治疗胰头癌切除的范围:
a在门静脉b在肝总管处切断胆道及门静脉和肝固有动脉,
二、胰腺癌放射治疗
胰腺放疗方式
术中放疗 术后放疗、放化疗 常规分割放疗、放化疗 体部立体定向放疗(SBRT) 常规分割放疗、放化疗 / SBRT boost 放射性粒子植入
胰腺癌放射治疗照射剂量限制因素(1)
肿瘤周边正常组织的放射敏感性高
Buskirk:胃或十二指肠受辐射的剂量 ≤ 55 Gy,上消化道出血 的发病率是5%~10%,一旦放射剂量超过55 Gy,消化道出血的 发病率可达1/3。
胰腺癌近30年发病率增长3.7倍 中国上海近20年增加了6倍
手术切除率约20%
姑息手术中位生存9.0个月 5年生存 0% 胰头癌根治切除手术 中位生存17.1个月 5年生存 8.47% 胰体尾根治切除 中位生存7.2个月 5年生存0%
各医院5年生存差异大 0%-25%
一、胰腺癌外科治疗可借鉴的经验
手术治疗失败原因的探讨
纵观胰腺癌手术切除的范围不可谓 不充分,但疗效却不尽人意,局部复发 和肝转移仍是治疗失败最主要因素。
淋巴结转移与生存
胰腺癌淋巴结转移早,发生率高。胰腺周 围淋巴组织丰富,术中操作会破坏淋巴管的完 整性、可能遗漏有转移的细小淋巴结及跳跃式
转移淋巴结而至肿瘤复发、治疗失败。
JROSG 210例 IORT照射剂量:25Gy (25-30Gy)
中位生存19.1个月,2年生存42.1%, 2年局控率93.7%.
R0切除术中25Gy可获得满意局控率
Vincenzo et.al, Intra-operative radiotherapy (IORT) in pancreatic cancer: Joint analysis of the ISIORT-Europe
常规取材和HE检测法低估了胰腺癌淋巴 结转移率,致使胰腺癌外科治疗预后预测因素 更加迷离
淋巴结转移病理检测阳性率的影响因素
手术显微镜法从手术标本中检出的淋巴结数明显高于常规取材。
Brown等比较了淋巴结转移的检测结果: 常规HE法淋巴结阳性检出率30%, 免疫组化法(HPE/IHC)46.7% ,
c 切除1/2远端胃、十二指肠、近端空场10cm及右半大网膜,
d 必须完整切除胰腺钩突,
e 清扫肠系膜上动脉右侧软组织, f 清扫肝总动脉及腹腔干淋巴 结, g 下腔静脉、腹主动脉与左肾静脉三角间淋巴结。
保持手术多样化—争鸣的基础
虽然规范的手术切除范围是提高胰腺癌治疗效果 的重要措施,但是由于胰腺癌手术本身的并发症高, 总体疗效不佳,因此对于手术中:幽门是否可以保留、 淋巴结清扫范围、胰头癌钩突切除、间隙切除问题不 同的治疗中心有不同的观念和各自的经验。
