溶血性贫血
溶血性贫血的名词解释

溶血性贫血的名词解释溶血性贫血(hemolytic anemia)是一种由于红细胞破坏过快或无法得到有效再生而导致的贫血疾病。
正常状况下,红细胞在血液循环中寿命约为120天,然后被脾脏和肝脏清除,同时新的红细胞也被骨髓产生。
然而,在溶血性贫血患者身上,红细胞的寿命缩短,破坏迅速,导致血液中存在过多破碎的红细胞,难以维持正常的氧输送和组织功能。
溶血性贫血可通过不同的机制引起,包括免疫介导的溶血、遗传性溶血、感染性溶血以及物理化学溶血。
免疫介导的溶血是最常见的类型,它发生时免疫系统错误地将正常的红细胞视为异物进行攻击。
这可能是由于免疫系统的异常反应,药物过敏或自身免疫性疾病等原因引起的。
遗传性溶血则是由于一系列遗传突变引起的,如先天性溶血性贫血和遗传性球形红细胞增多症等。
溶血性贫血的症状可以因个体差异而有所不同,但常见的主要症状包括贫血、黄疸和血液循环系统的异常。
贫血导致氧供应不足,患者可能感到疲倦、无力和气短。
而黄疸则是由于红细胞破裂后血红蛋白被分解产生的黄胆素在皮肤和眼球淤积的结果,可导致皮肤和眼白发黄。
此外,患者还可能出现脾脏肿大、心率加快和肝功能异常等。
诊断溶血性贫血需要综合考虑患者的症状、体征和实验室结果。
常规实验室检查包括血红蛋白和红细胞计数、血红蛋白破坏产物的检测以及骨髓检查等。
进一步的诊断可能需要肝功能测试、免疫学和遗传学检查,以确定溶血的具体原因。
治疗溶血性贫血的方法视病情而定。
对于免疫介导的溶血,抗体治疗和免疫抑制剂可能是有效的选择。
对于某些特定的遗传性溶血性贫血,例如镰状细胞性贫血,可以通过输血、保持水电解负衡和使用特定药物来缓解症状。
在治疗过程中,及时处理并控制潜在的感染病因也非常重要。
预防溶血性贫血的方法包括避免潜在的致病原和药物,定期体检以及遵循健康的生活方式。
此外,对于已知有溶血性贫血家族史的个人,基因咨询和遗传咨询也是重要的措施。
总之,溶血性贫血是一种由于红细胞过快破坏或无法得到有效再生而导致的贫血疾病。
《溶血性贫血》课件

常的基因转移到患者的细胞中,以替代缺陷基因;基因编辑则是直接对
缺陷基因进行修技术的不断发展,越来越多的溶血性贫血患者受
益于基因治疗。目前,已有多种溶血性贫血的基因治疗方案进入临床试
验阶段,并取得了一定的疗效。
溶血性贫血的免疫治疗
免疫治疗概述
免疫治疗是通过调节患者的免疫系统来治疗疾病的方法。 在溶血性贫血的治疗中,免疫治疗旨在调节患者的免疫反 应,减少对红细胞的破坏。
健康生活方式
均衡饮食
戒烟限酒
保持营养均衡,摄入足够的维生素、 矿物质和蛋白质,增强身体免疫力。
戒烟限酒,保持健康的生活方式,有 助于降低溶血性贫血的发病风险。
适量运动
进行适量的有氧运动,如散步、慢跑 、游泳等,有助于提高身体抵抗力, 预防溶血性贫血。
定期检查与监测
定期进行血液检查
通过定期进行血液检查,及时发现溶血性贫血的迹象,以便采取相应的治疗措施 。
案例二:慢性溶血性贫血
总结词
病程缓慢、症状逐渐加重
详细描述
慢性溶血性贫血患者通常病程较长,症状逐渐加重。常见的症状包括黄疸、脾肿大、贫血等。由于病 程缓慢,患者通常可以适应,但如果不及时治疗,可能导致严重并发症。
案例三:遗传性溶血性贫血
总结词
遗传因素、反复发作
详细描述
遗传性溶血性贫血通常由遗传基因缺陷引起,患者可能出现反复发作的溶血性贫血。常 见的类型包括葡萄糖-6-磷酸脱氢酶缺乏症、地中海贫血等。治疗主要是控制症状和预
其他药物
如使用铁剂、叶酸等补充 造血原料,促进血红蛋白 合成。
手术治疗
脾切除
对于某些溶血性贫血患者,如遗传性 球形细胞增多症、自身免疫性溶血性 贫血等,脾切除可减少红细胞破坏, 改善病情。
溶血性贫血的症状及诊断

溶血性贫血的症状及诊断溶血性贫血是一组疾病,其共同特点是红细胞的寿命缩短,导致溶血和贫血。
这种疾病通常由于红细胞在体内被破坏过快或过多引起。
溶血性贫血可以由各种因素引起,包括遗传缺陷、自身免疫反应、感染、药物反应等。
症状溶血性贫血的症状可因类型和严重程度而异。
一些常见的症状包括:•皮肤或黏膜苍白或发黄•疲劳、虚弱、头晕•心悸、心跳过速•黯淡的皮肤色泽•黄疸(黄色皮肤和眼睛)•深色尿在一些情况下,溶血性贫血可能伴有其他症状,例如脾脏肿大、骨髓受累等。
诊断诊断溶血性贫血可以通过一系列检查来确定,包括:1.血液测试:血液检查是诊断溶血性贫血的首要方法。
包括完整血细胞计数、血红蛋白水平、红细胞平均容积等指标。
2.溶血指标:通过测定血液中游离血红蛋白、胆红素、LDH等溶血指标来判断红细胞破坏的程度。
3.脾脏超声或CT检查:溶血性贫血常伴有脾脏肿大,脾脏影像学检查有助于确定溶血的原因。
4.免疫学检测:某些自身免疫性溶血性贫血类型可以通过抗体检测来诊断。
5.遗传学检测:对于一些遗传性溶血性贫血,基因检测可以明确病因。
治疗治疗溶血性贫血的方法取决于引起溶血的具体原因。
一些常见的治疗方法包括:•药物治疗:例如激素、免疫抑制剂等,用于控制自身免疫性溶血等疾病。
•脾脏切除:对于因脾脏过度破坏红细胞而引起的溶血性贫血,可能需要切除脾脏。
•输血:在急性溶血危机时,可能需要输血来稳定患者的病情。
•寻找潜在诱因:对于与感染、药物等因素相关的溶血性贫血,需要寻找并避免可能引起溶血的诱因。
综上所述,溶血性贫血是一种引起贫血的疾病,症状各异,诊断需要综合各项实验室检查及影像学检查,治疗则需要根据具体病因进行个体化处理。
及时诊断和处理溶血性贫血是保障患者生命质量和安全的关键措施。
溶血性贫血患者护理常规

溶血性贫血患者护理常规
【疾病概述】
溶血性贫血(hemo1yticanemia,HA)是指红细胞寿命缩短、破坏增加,骨髓造血功能代偿不足所引起的一组贫血。
通常根据红细胞被破坏的原因,溶血性贫血可分为遗传性和获得性两大类。
【护理问题】
1.贫血
2.活动无耐力
3.知识缺乏
4.恐惧
【护理措施】
1.腰背疼痛患者卧床休息,满足生活需要。
2.指导患者熟悉输血反应的常见表现,如畏寒、发热、腰背四肢痛等。
3.观察患者小便颜色与量。
4.观察患者黄疸程度,肝脾肿大程度,警惕发生溶血危象,不要搔抓皮肤,保持皮肤清洁。
5.吸氧以改善各组织器官的缺氧状况。
6.根据患者贫血程度,制定活动计划,活动时应有人陪同。
【健康教育】
1,休养环境舒适,安静。
2.进食高蛋白,高维生素饮食。
3.根据贫血轻重程度,适当进行活动,必要时有家人陪同。
4.教会患者观察巩膜、尿量颜色的方法,如有巩膜黄染及尿色加深应及时就医。
5•遵医嘱正确服药。
溶血性贫血

静止型:患者无症状。红细胞形态正常,出生时脐带血中Hb Bart’s含量 为0.01~0.02,但3 个月后即消失。 轻型 :患者无症状。红细胞形态有轻度改变;红细胞渗透脆性降低; 变性珠蛋白小体阳性;HbA2和HbF含量正常或稍低。患儿脐血Hb Bart’s 含量为0.034~0.140,于生后6个月时完全消失。 中间型:又称血红蛋白H病。患儿出生时无明显症状;婴儿期以后逐渐 出现贫血、疲乏无力、肝脾大、轻度黄疸;年龄较大患者可出现类似重 型β地贫的特殊面容。合并呼吸道感染或服用氧化性药物、抗疟药物等 可诱发急性溶血而加重贫血,甚至发生溶血危象。
蚕豆诱发溶血的机理未明,蚕豆浸液中含有多巴、多巴胺、蚕豆嘧啶类、
异脲咪等类似氧化剂物质,可能与蚕豆病的发病
临床表现
伯氨喹啉型药物性溶血性贫血
此类药物包括:抗疟药(伯氨喹啉、奎宁等),镇痛退热药 (阿司匹林、安替比林等) ,硝基呋喃类,磺胺类药,砜 类药,萘苯胺,大剂量维生素K,丙磺舒,川莲,腊梅花等。 常于服药后1~3天出现急性血管内溶血。
黄疸、血红蛋白尿,溶血严重者可出现少尿、无尿、酸中毒 和急性肾衰竭。 溶血过程呈自限性是本病的重要特点,轻症的溶血持续1~2 天或1周左右临床症状逐渐改善而自愈
蚕豆病 常见于10岁以下小儿,男孩多见
常在蚕豆成熟季节流行,进食蚕豆或蚕豆制品(如粉丝)均
可致病,母亲食蚕豆后哺乳可使婴儿发病。
功能:携带O2和CO2
血红蛋白结构示意图
红细胞破坏增加的检查
胆红素代谢(非结合胆红素升高)
尿分析(尿胆原升高)
血清结合珠蛋白(降低) 血清游离血红蛋白(升高) 尿血红蛋白(阳性) 乳酸脱氢酶(升高) 外周血涂片(破碎和畸形红细胞升高)
溶血性贫血的诊断标准

溶血性贫血的诊断标准
溶血性贫血是一种由于红细胞寿命缩短、破坏速度增加而引起的贫血症状。
溶
血性贫血可以分为遗传性和后天性两种类型,临床上常见的有遗传性溶血性贫血、自身免疫性溶血性贫血、感染性溶血性贫血等。
针对不同类型的溶血性贫血,其诊断标准也有所不同。
首先,对于溶血性贫血的诊断,临床医生需要充分了解患者的病史,包括家族史、药物过敏史、疾病史等。
遗传性溶血性贫血患者往往有家族史,而自身免疫性溶血性贫血患者可能有自身免疫性疾病的病史。
此外,对于感染性溶血性贫血患者,需要了解患者的感染史,特别是对于曾经发生过溶血性贫血危象的患者,需要重点排查感染的可能。
其次,临床医生需要进行相关的实验室检查,以确定溶血性贫血的诊断。
常规
的血液检查包括血红蛋白浓度、红细胞计数、血小板计数、血涂片检查等。
此外,还需要进行网织红细胞检测、血清胆红素测定、血清LDH测定等实验室检查,以
评估溶血的程度和类型。
另外,对于遗传性溶血性贫血患者,还需要进行相关的遗传学检查,以确定病因。
例如,对于地中海贫血患者,可以进行地中海贫血基因突变的检测,以确定病因和遗传方式。
最后,临床医生还需要排除其他引起贫血的疾病,例如缺铁性贫血、再生障碍
性贫血等,以确保溶血性贫血的诊断准确性。
在进行诊断时,还需要考虑患者的临床表现、实验室检查结果以及病史等综合因素,以确定溶血性贫血的诊断。
总之,溶血性贫血的诊断需要综合考虑患者的病史、临床表现和实验室检查结果,排除其他引起贫血的疾病,以确保诊断的准确性。
针对不同类型的溶血性贫血,其诊断标准也有所不同,临床医生需要根据具体情况进行诊断,并进行个体化治疗。
溶血性贫血

外在因素异常
红细胞内在缺陷
RBC 膜结构
Plasma Lipid BiLayer
— — +
Lipid BiLayer
+
Integral Proteins
RBC Cytoplasm
Peripheral Proteins
遗传性 Hereditary
明确溶血性贫血
2. 红细胞破坏过度
血清间接胆红素增高:>85%
尿胆原增多,粪胆原增多
血管外
血浆结合珠蛋白降低:<0.5-1.5g/L
血浆游离血红蛋白增高:>10-40mg/L 血管内
血红蛋白尿,含铁血代偿性增生的表现:
网织红细胞增多>8%。 有核红细胞出现周围血液中。 骨髓增生活跃,红系明显增生,粒红比例倒臵。
四. 输血: Hb<60g/L输血,PNH输三洗红细胞, 血色病防治
自身免疫性溶血性贫血
(autoimmune hemolytic anemia, AIHA) 因某种原因产生红细胞自身抗体使红细胞破坏 加速所引起的溶血性贫血。 温抗体型AIHA:IgG、C3 临床分型 冷抗体型AIHA:IgM
红细胞磷酸巳糖旁路----葡萄糖-6-磷酸脱氢酶 (G-6-PD):海因小体,难以通过微循环 红细胞无氧酵解 ----丙酮酸激酶(PK ): 阳离子通透性发生改变:有K+漏出,Na+增加, 细胞稳定性下降
遗传性 Hereditary
珠蛋白肽链的异常: 量的异常--地中海贫血 Thalassemia
概 念
溶血(Hemolysis)
溶血性疾病Hemolytic disorders 溶血性贫血Hemolytic anemia 溶血性黄疸Hemolytic icterus
溶血性贫血诊断标准

溶血性贫血诊断标准溶血性贫血是一组疾病的总称,其特点是红细胞寿命缩短,造血系统代偿功能增强,导致贫血。
溶血性贫血可以分为遗传性和后天性两大类,常见的包括遗传性溶血性贫血、自身免疫性溶血性贫血、感染性溶血性贫血等。
溶血性贫血的诊断标准主要包括临床表现、实验室检查和特殊检查三个方面。
首先,临床表现是诊断溶血性贫血的重要依据之一。
患者常常出现乏力、黄疸、脾大等症状。
黄疸是由于溶血产生的胆红素增多所致,而脾大则是因为脾脏在清除异常红细胞时增加。
此外,一些特殊类型的溶血性贫血还会出现骨髓抑制、溶血危象等症状。
其次,实验室检查是确诊溶血性贫血的重要手段。
常规血液检查可以发现贫血、红细胞增生旺盛等现象。
血涂片检查可以观察到红细胞形态异常,包括球形红细胞增多、片状红细胞增多等。
血清胆红素、血清铁蛋白等指标也常常异常升高。
最后,特殊检查是诊断溶血性贫血的重要手段之一。
包括溶血试验、骨髓穿刺等。
溶血试验可以进一步明确溶血的机制,包括渗透性溶血、免疫性溶血等。
骨髓穿刺可以了解骨髓造血功能,进一步明确贫血的原因。
在进行溶血性贫血的诊断时,需要全面综合各项检查结果,排除其他导致贫血的疾病,如缺铁性贫血、再生障碍性贫血等。
同时,还需要根据患者的病史、家族史等综合信息进行分析,以明确诊断。
总之,溶血性贫血的诊断标准主要包括临床表现、实验室检查和特殊检查三个方面。
通过全面综合分析各项检查结果,可以明确诊断,并为后续的治疗提供重要依据。
对于不同类型的溶血性贫血,还需要针对性地进行治疗,以达到最佳的疗效。
希望本文能为临床医生和患者提供一定的参考价值。
血液学检验 溶血性贫血

血液学检验:溶血性贫血什么是溶血性贫血?溶血性贫血(hemolytic anemia)是一种由红细胞破裂引起的贫血。
正常情况下,红细胞寿命约为120天。
然而,在某些情况下,红细胞被破坏的速度可以超过新的红细胞的生产速度,从而导致溶血性贫血。
溶血性贫血可以是先天性的(由基因缺陷引起),也可以是后天性的(由感染、药物或自身免疫疾病等因素引起)。
溶血性贫血患者的血液通常会呈现出黄色,因为在红细胞破坏时,血液中的胆红素堆积起来。
血液学检验在溶血性贫血中的作用血液学检验是检测溶血性贫血的一种方式。
通过分析患者血液中的各种参数,医生可以确认患者是否患有溶血性贫血,并确定其类型和严重程度。
以下是一些常见的血液学检验:血红蛋白和血红蛋白浓度血红蛋白是一种含铁的蛋白质,它在红细胞中起着将氧气从肺部运送到其他组织和器官的作用。
在溶血性贫血中,红细胞被破坏,血红蛋白也会被释放出来,导致血红蛋白浓度下降。
因此,血红蛋白和血红蛋白浓度测量是血液学检验中用来诊断溶血性贫血的重要指标之一。
血小板计数血小板是一种重要的血液细胞,它们负责止血和凝血。
在先天性溶血性贫血(如镰状细胞贫血)中,血小板计数通常会升高。
而在后天性溶血性贫血中,血小板计数可能会降低。
血片检查血片检查是将患者的血液放在显微镜下检查其形态学的过程。
在溶血性贫血中,红细胞的形态学通常会有变化,表现为红细胞形变,比正常红细胞更脆弱,有更多的碎片。
此外,在某些溶血性贫血病例中,白细胞计数也会升高。
直接抗人球蛋白试验直接抗人球蛋白试验(direct Coombs test)是检测患者血液中是否存在自身免疫抗体的一种方法。
在自身免疫性溶血性贫血中,患者的免疫系统会错误地认为自身红细胞是外来蛋白质,从而制造出针对红细胞的自身免疫抗体。
直接抗人球蛋白试验可以检测这些抗体是否存在。
血清铁浓度和总铁结合力血清铁浓度和总铁结合力是血液学检验中用来测量血液中铁含量的两个指标。
在溶血性贫血中,这些指标可以用来检测红细胞破坏后的铁释放情况,从而评估溶血性贫血的严重程度。
溶血性贫血

1.确定是否为溶血性贫血: (1)红细胞寿命缩短:51Cr标记红细胞 (2)红细胞破坏增多: ①RBC↓、Hb↓,且无出血 ②血清间接胆红素增高 ③尿胆原排泄增加,尿胆红素阴性 ④血清结合珠蛋白减少
实验室检查
⑤血管内溶血的检查: 血红蛋白血症和血红蛋白尿,大量溶血时可检测血浆中游离血红蛋白。血红蛋白尿的出现提示有严重的血管内溶血,血红蛋白尿应与肌红蛋白尿鉴别 含铁血黄素尿,Rous试验阳性多见于慢性血管内溶血,如PNH
循环血液 红细胞
血红蛋白 间接胆红素
单核巨噬细胞系统
尿胆原
正常红细胞代谢
与葡萄糖醛酸结合
直接胆红素
粪胆原
尿胆原
尿胆素
门静脉
溶血性黄疸发生机理示意图
循环血液 红细胞
血红蛋白 间接胆红素
与葡萄糖醛酸结合
直接胆红素
单核巨噬细胞系统
尿胆原
粪胆原
尿胆原
尿胆素
门静脉
(1)急性溶血性贫血: ①头痛、呕吐、高热 ②腰背四肢酸痛,腹痛 ③酱油色小便 ④面色苍白与黄疸 ⑤严重者有周围循环衰竭、少尿、无尿 (2)慢性: ①贫血; ②黄疸; ③肝脾肿大
镰状红细胞
球形红细胞
脾脏,窦状隙被球形 红细胞塞满了
1.病史 2.症状和体征
(二)实验室检查
HA的诊断
(一)临床表现
1.去除病因和诱因 2.糖皮质激素:AIHA 3.免疫抑制剂:AIHA 4.脾切除:遗传性球形细胞增多症 5.成份输血:AIHA及PNH,输注同型血洗涤 红细胞
HA的治疗
治 疗
(一)去除病因、治疗原发病:应积极控制感染,立即停用可能相关的药物。继发于某些肿瘤(如卵巢肿瘤等),可行手术切除 (二)糖皮质激素:温抗体型AIHA的首选药物治疗。对激素疗效最好的是原发性自身免疫性溶血性贫血或SLE病人 (三)免疫抑制剂:用于对糖皮质激素治疗无效或必须依赖大剂量泼尼松维持者,或切脾后无效或复发的患者 (四)脾切除:糖皮质激素治疗无效,或需要15mg/天泼尼松长期维持血红蛋白一定水平者,或不能耐受激素副作用者,可考虑脾切除
溶血性贫血

血管内溶血
红细胞在循环血流中遭到 破坏,血红蛋白释放而引 起症状。
血红蛋白尿—“肾阈”
血管外溶血
常见于遗传性球形细胞增多症和温抗体自身免疫性溶血性贫血等,起病 常较缓慢。
受损红细胞主要在脾脏由单核---巨噬细胞系统吞噬消化,释出的血红蛋 白分解为珠蛋白和血红素。珠蛋白被进一步分解利用,血红素则分解为 铁和卟啉。铁可再利用,卟啉则分解为游离胆红素,后者经肝细胞摄取, 与葡萄糖醛酸结合形成结合胆红素从胆汁中排出。胆汁中结合胆红素经 肠道细菌作用,被还原为粪胆原,大部分随粪便排出。少量粪胆原又被 肠道重吸收进入血循环,重吸收的粪胆原多再次通过肝细胞重新随胆汁 排泄到肠腔中去,形成“粪胆原的肠肝循环”,小部分粪胆原通过肾随 尿排出,称之为尿胆原。
游离血红蛋白能与血液中的结合珠蛋白相结合。结合体分 子量大,不能通过肾小球排出,由肝细胞从血中清除。未 被结合的游离血红蛋白能够从肾小球滤出,形成血红蛋白 尿排出体外。
部分血红蛋白在近端肾小管被重吸收,在近曲小管上皮细 胞内分解为卟啉、铁及珠蛋白。
反复血管内溶血时,铁以铁蛋白或含铁血黄素的形式沉积 在上皮细胞内。如近曲小管上皮细胞脱落随尿排出,即形 成含铁血黄素尿。
4.血红素异常 (1)先天性红细胞卟啉代谢异常如红细胞生成性血卟啉
病,根据生成的卟啉种类,又分为原卟啉型、尿卟啉型和粪 卟啉型。
(2)铅中毒影响血红素合成可发生溶血性贫血。
二)红细胞外部异常所致的溶血性贫血
1.免疫性溶血性贫血 (1)自身免疫性溶血性贫血温抗体型或冷抗体型(冷凝集素型、D-L抗体 型);原发性或继发性(如SLE、病毒或药物等)。 (2)同种免疫性溶血性贫血如血型不符的输血反应、新生儿溶血性贫血等。
等中毒,可因引起获得性高铁血红蛋白血症而溶血。
溶血性贫血课件
红细胞对低渗的抵 抗能力与其表面积 与容积的比值有关, 比值小,说明红细 胞容积已胀大,对 低渗抵抗力小,渗 透脆性增加;反之 抵抗力增大,渗透 脆性降低。
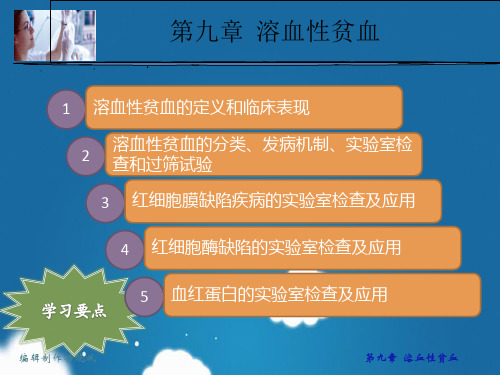
第九章 溶血性贫血
(一)红细胞渗透脆性试验
【参考区间】 简易半定量法: 开始溶血:3.8~4.6g/L 完全溶血:2.8~3.2g/L
增加
主要见遗传性球形红细胞增多症、椭圆形红细胞 增多症和部分自身免疫性溶血性贫血。
【应用评价】血管内溶血时,血浆中游离血 红蛋白大量增加,血浆中可检测出高铁血红 素白蛋白。只有在严重溶血时,Hp与Hx均 被耗尽,高铁血红素方与白蛋白结合成高铁 血红素白蛋白;故血清中出现高铁血红素白 蛋白是溶血严重的指标。
第九章 溶血性贫血
第二节 红细胞膜缺陷检查及其应用
红细胞直径为 6~9μm,呈双 层凹面的圆盘状
第九章 溶血性贫血
(二)红细胞孵育渗透脆性试验
【参考区间】 未孵育50%溶血:4.00~4.45g NaCL/L; 37℃孵育24h 50%溶血:4.65~5.90g NaCL/L
本试验用于轻型遗传性红细胞增多症,遗传性 非球形红细胞溶血性贫血的诊断和鉴别诊断。
增加
见于轻型遗传性红细胞增多症, 遗传性非球形红细胞溶血性贫血。
细胞增多症等Hp也明显减低,故注意鉴别。
常见于感染、创伤、SLE、恶性肿瘤、类固醇治疗、 增高 妊娠、胆道阻塞等(Hp为急性时相反应蛋白)。
此时如Hp正常,不能排除合并溶血的可能。 第九章 溶血性贫血
(三)尿含铁血黄素试验
当游离血红蛋白在血液中增多时,血红蛋白通过肾脏滤过 形成血红蛋白尿;在此过程中,血红蛋白被肾小管上皮细 胞部分或全部吸收,部分铁离子以含铁血黄素的形式沉积 于上皮细胞,并随尿液排出。
溶血性贫血的鉴别诊断

溶血性贫血的鉴别诊断什么是溶血性贫血?溶血性贫血是由于红细胞在循环系统内受到破坏而导致血红蛋白释放到血浆中过多,进而引起一系列贫血症状的疾病。
溶血性贫血可以分为遗传性和获得性两种类型,病因复杂多样。
溶血性贫血的常见症状1.乏力和虚弱感2.黄疸(黄糜、泛黄)3.贫血的征象4.黑尿5.脾脏肿大溶血性贫血的鉴别诊断方法1.临床表现:根据患者的症状和体征,如黄疸的程度、贫血的严重程度、脾脏是否肿大等。
2.实验室检查:包括血常规、生化指标、血凝指标、尿常规等检查,具体病因决定具体检查内容。
3.溶血试验:主要包括渗透溶血试验、热溶血试验、冷溶血试验等,这些试验可以帮助确定溶血性贫血的类型。
4.遗传学检查:如果怀疑溶血性贫血为遗传性疾病,可以进行相关基因检测确认。
5.影像学检查:如超声检查、CT扫描等有助于评估脾脏的肿大和肝脏情况等。
溶血性贫血的治疗1.针对病因治疗:根据溶血性贫血的具体病因进行针对性治疗,如药物治疗、输血、手术等。
2.寻找诱因:避免暴露于可能引起溶血的诱因,如避免接触有害物质或药物。
3.脾切除:对于部分溶血性贫血患者,特别是遗传性溶血性贫血患者,可能需要脾切除。
4.支持性治疗:包括输血、输液、营养支持等,帮助患者恢复健康。
结语溶血性贫血是一种临床常见的疾病,鉴别诊断对于确定病因和指导治疗至关重要。
通过综合临床表现、实验室检查、溶血试验、遗传学检查和影像学检查等多方面的方法,可以对溶血性贫血进行准确诊断和治疗。
在治疗过程中,及时采取有效的措施,可以帮助患者尽早恢复健康,提高生活质量。
溶血性贫血

海贫血
2)异常血红蛋白病 镰状细胞贫血 不稳定血红蛋白病 血红蛋白M病
氧亲和力异常血红
蛋白病
2.1 免疫性因素
免疫性溶血是抗原抗体介导的红细胞破坏
IgG抗体
IgM抗体
温抗体性抗体
冷抗体性抗体
2.2 非免疫性因素
物理和创伤因素:烧伤、人工心脏瓣膜、微
血管病性溶血性贫血、行军性血红蛋白尿
溶血类型 起病 全身症状
贫血 黄疸 肝脾肿大 尿色 并发症
一般实验室检查
红细胞破坏增加的检查 胆红素代谢(非结合胆红素升高) 尿分析(尿胆原升高) 血清结合珠蛋白(降低)骨髓检查
血清游离血红蛋白(升高) 尿血红蛋白(阳性) 乳酸脱氢酶(升高) 外周血涂片(破碎和畸形红细胞升高) 红细胞寿命测定(缩短,仅限研究用)
临床表现
• 慢性溶血:
多为血管外溶血,发病缓慢,症状较轻
• 三大特征:贫血的一般表现、黄疸、脾大。
1. 一般患者对贫血有较好代偿,症状较轻。 2. 黄疸多为轻至中度,不伴皮肤瘙痒 3. 再生障碍性危象:慢性溶血的过程中,由于某些诱因如病毒性感染, 患者可发生暂时性红系造血停滞,持续1-3周,称为再生障碍性危象。
治疗
• 1.去除病因 • 2.成分输血 • 3.糖皮质激素和其他免疫抑制剂 • 4.脾切除术 • 5.其他治疗
谢谢!
1.垂直的相互作用(Vertical
interaction)
垂直于红细胞膜平面,参与骨 架网络结构域整体膜成分的附连。 a.血影蛋白—锚蛋白—带3蛋
白接触
b.带4.2蛋白辅助带3蛋白与锚 定蛋白结合
垂直作用异常会减少 红细胞表面积,导致球形 红细胞出现。
溶血性贫血(PPT)

02
溶血性贫血的类型
红细胞自身异常引起的溶血性贫血
01
02
03
红细胞膜异常
如遗传性球形细胞增多症、 阵发性睡眠性血红蛋白尿 等。
红细胞酶缺乏
如葡萄糖-6-磷酸脱氢酶缺 乏症等。
珠蛋白生成障碍
如镰状细胞贫血、地中海 贫血等。
红细胞外部异常引起的溶血性贫血
免疫性溶血性贫血
01
如温抗体型、冷抗体型等。
定期检查
建议定期进行血液检查,以便 及时发现并处理溶血性贫血。
避免诱发因素
了解并避免可能诱发溶血性贫 血的因素,如某些药物、化学 物质、感染等。
健康生活方式
保持健康的生活方式,包括均 衡饮食、适量运动、规律作息 等。
遗传咨询与生育选择
如有家族史,建议进行遗传咨 询,并在生育时选择合适的生
育方式以降低遗传风险。
溶血性贫血(ppt)
目录
• 溶血性贫血概述 • 溶血性贫血的类型 • 溶血性贫血的治疗 • 溶血性贫血的预防与护理 • 溶血性贫血的案例分析
01
溶血性贫血概述
定义与分类
定义
溶血性贫血是由于红细胞破坏速 率增加,超过骨髓造血的代偿能 力而发生的贫血。
分类
根据病因和发病机制,溶血性贫 血可分为遗传性和获得性两大类 。
护理方法
01
02
03
04
心理支持
提供心理支持,帮助患者缓解 焦虑、抑郁等情绪问题。
生活指导
指导患者保持良好的生活习惯 ,如避免过度劳累、注意保暖
等。
饮食调整
根据患者的具体情况,提供个 性化的饮食建议,以满足营养 需求并避免不适当的饮食。
病情监测
定期监测患者的病情变化,以 便及时发现并处理任何异常情
溶血性贫血

机体失去免疫 监视功能,无 法识别自身细
胞
导致自身 抗体
校长办公室
the Office of the President
发病机制
自身免疫耐受异常—DC调控异常、T和B细胞免疫耐受异 常 免疫调节异常—包括Th1/Th2细胞组成的细胞和体液免疫 调节“枢纽”以及“调节性T细胞” 抗体后调节异常 基因易感性—早年动物研究显示,存在2个优势即Aia1和Aia 2;新近发现7号染色体上的Aia3和1号染色体上的Nba2基 因与发病有关。人类Fas基因缺失,可使自身抗体明显增加 而导致AIHA。CTL相关抗原4(CTLA-4)的第49外显子A→T 突变与AIHA有明显相关性
红细胞生成代偿增生的检查 网织红细胞计数(升高) 外周血涂片(出现有核红细胞) 骨髓检查(红系造血增生) 红细胞肌酸(升高)
校长办公室
the Office of the President
校长办公室
the Office of the President
治疗原则
去除病因 糖皮质激素和其他免疫抑制剂 输血或成分输血 脾切除术 其他治疗
b. SpD-蛋白—带4.1蛋白—肌动蛋白
校长办公室
the Office of the President
受累膜蛋白 锚蛋白 带3蛋白 血影蛋白α 血影蛋白β 带4.2蛋白 带4.1蛋白
疾病 HS HS HS,HE HS,HE HS HE
HS 遗传性球形红细胞增多症 HE 遗传性椭圆形红细胞增多症
溶贫的分类
1.按发病和病情分:急性、慢性 2.按发生场所分:血管内、血管外 3.按病因和发病机制分类(最有价值)
(1)红细胞自身缺陷 (2)外部因素所致溶血
校长办公室
the Office of the PresidentБайду номын сангаас
溶血性贫血概述PPT课件

图10-8 磷酸己糖旁路 ①核酮糖-5-P差向酶;②转酮糖酶;③转醛糖酶
是葡萄糖直接氧化的代谢过程。在正常情况下,
红细胞内葡萄糖只有5%~10%通过此途径而代谢。 葡糖六磷酸脱氢酶(G6PD)是这一过程中关键性的酶。 主要功效是使NADP+还原成NADPH。
二、病因和发病机制分类
㈠ 红细胞内在缺陷
五、实验室检查
㈢各种溶血性贫血的特殊检查 1. 红细胞渗透脆性试验
红细胞膜缺陷的检验。如遗传性球形红细胞增多症↑。
原理:是测定红细胞对不同浓度低滲氯化钠溶血的抵抗能力。
参考值: 开始溶血:0.42%~0.46%(4.2~4.6g/L)NaCL 完全溶血:0.28%~0.34%(2.8~3.4g/L)NaCL
五、实验室检查
㈠ 红细胞破坏增多的检查 红细胞寿命测定(缩短) 51Cr同位素标记 胆红素代谢(间接胆红素↑) 尿分析(尿胆原↑) 乳酸脱氢酶( ↑) 血浆游离血红蛋白( ↑) 血清结合珠蛋白(↓) 尿血红蛋白(阳性) 含铁血黄素尿 Rous试验 + 提示慢性血管内溶血! 外周血涂片(破碎和畸形红细胞↑)
五、实验室检查
2. 变性珠蛋白小体 (Heinz小体)
酶缺陷的检验。 如G6PD缺陷。
五、实验室检查
3. 珠蛋白合成异常的检验 如海洋性贫血、异常血红蛋白病。
⑴ 血红蛋白电泳分析 ⑵ HbA2定量测定 ⑶ HbF检测(碱变性试验) ⑷ HbH包涵体试验
五、实验室检查
4. 抗人球蛋白试验(Coombs` test) 免疫性溶血的检验。如自身免疫性溶贫。
血中结合珠蛋白
血中游离Hb
与结合珠蛋白结合 肝脏清除
肾 血红蛋白尿 + 肾小管 含铁血黄素尿 +
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
前言
一、进行本案例讨论,学生应具备的背景知识
生理学、病理生理学、生物化学、免疫学、诊断学、内科学
二、预期学习目标
1.红细胞生理。
2.血尿的病因、临床表现、伴随症状等。
3.Ⅱ型超敏反应的发生机制和临床常见病。
4.溶血性贫血的实验室检测。
5.血红蛋白代谢。
6.Coombs实验的原理及其意义。
7.肾上腺糖皮质激素治疗自身免疫性溶血性贫血的作用机制。
三、参考文献
1.朱大年主编。
《生理学》第8版。
人民卫生出版社。
2013年
2.王建枝、殷莲华主编。
《病理生理学学》第8版。
人民卫生出版社。
2013
年
3.查锡良、药立波主编。
《生物化学》第8版。
人民卫生出版社。
2013年
4.曹雪涛主编。
《免疫学》第6版。
人民卫生出版社。
2014年
5.王学红、卢学峰主编。
《诊断学》第8版。
人民卫生出版社。
2013年
6.葛均波、徐永健主编。
《内科学》第8版。
人民卫生出版社。
2013年
第一幕病史
9岁的丫丫于发病日中午无明显原因出现发热,测体温39.7℃,伴咳嗽,无其他不适,考虑“上呼吸道感染”,予以“氨曲南、维生素C”输液、“美林”退热处理。
同日晚上出现小便色红,无其他不适,未特殊处理。
次日晨起小便仍色红,查尿常规示:尿蛋白+,尿隐血+++。
同日中午12时患儿出现畏寒,伴嘴唇青紫,无发热,持续数分钟后自行缓解。
再次就诊我院,经抗感染(阿莫西林钠舒巴坦钠+乳糖酸阿奇霉素)、碱化尿液(碳酸氢钠溶液)等治疗后症状好转,予以出院,出院时诊断为“1、急性免疫性溶血性贫血;2、上呼吸道感染;3、肺炎支原体感染”。
10天后,患儿再次出现红色小便,伴发热,测体温39.1℃,遂以“反复红色尿12天,再发1天”收入我科。
既往史:患儿平素体质差,挑食,分别于2003-10、2007-08因“急性支气管炎”在我院住院治疗。
有“鼻炎”病史半年。
否认“病毒性肝炎”、“肺结核”等传染病史,无“泌尿系结石”、“血友病”、“肾炎”等病史,否认食物药物过敏史。
否认高热惊厥史。
按计划进行免疫接种。
个人史:第1胎第1产,足月剖腹产,无窒息抢救史,出生时体重3800g,Apgar评分10分。
生后母乳喂养,4个月后添加辅食,3生长发育同同龄儿童。
家族史:父母均体健,非近亲婚配。
否认家族遗传病史及传染病史。
学习重点
1.红细胞生理。
2.血尿的病因、临床表现、伴随症状等。
提示问题
1.从病史资料中能找到哪些关键信息?
2.病人的症状有何特点。
3.血尿的病因有哪些?
4.需要做哪些辅助检查以明确诊断?
第二幕入院检查
入院查体:体温:39℃;脉搏:94次/分;呼吸:29次/分;血压:109/79mmHg;身高:135cm;体重:25kg。
全身皮肤粘膜无黄染、皮疹及出血点,面色苍白,双眼睑无水肿,唇无紫绀,咽后壁充血,双侧扁桃体Ⅱ度肿大。
双肺呼吸音稍增粗,未闻及干湿性罗音。
心率94次/分,律齐,各瓣膜听诊区未闻及杂音。
腹平软,未触及包块,肝脾肋下未触及,肾区无叩击痛,腹部叩诊呈鼓音,移动性浊音阴性,肠鸣音3~5次/分。
双下肢无水肿。
辅助检查:
1.血常规:白细胞计数9.45×10^9/L、粒细胞百分比74.64%↑、淋巴细胞百分比2
2.24%、红细胞计数
3.23×10^12/L↓、血红蛋白浓度100.0g/L↓、血小板计数325×10^9/L↑。
2.尿常规:尿白细胞+++、尿白细胞计数84.4个/ ul↑、尿细菌399.0个/ul ↑。
3.粪常规:正常。
4.尿相位差:尿红细胞计数3-4个/HP、上皮细胞10个/ul、白细胞计数10-14×10^9/L。
5.血生化:尿素
6.3mmol/L、肌酐67umol/L、白蛋白40g/L、丙氨酸转氨酶7U/L、谷草转氨酶56U/L↑、钾3.9mmol/L、钠130mmol/L↓、钙2.36mmol/L;C-反应蛋白4.23mg/L。
6.凝血四项:凝血酶原时间11.10sec、凝血酶原时间11.10sec、PT-INR0.95、活化部分凝血活酶时间23.90sec、凝血酶时间16.0sec、纤维蛋白原2.37g/L、D-二聚体0.62mg/L FEU↑。
7.其他;Coombs1:32阳性;肺炎支原体血清学试验阳性(>1:640);巨细胞病毒DNA测定<1000IU/ml;EB病毒DNA测定<1000IU/ml;心电图:窦性心律不齐;骨髓穿刺检查:增生性贫血。
学习重点
1.溶血性贫血的实验室检测。
2.血红蛋白代谢。
3.Coombs实验的原理及其意义。
4.Ⅱ型超敏反应的发生机制和临床常见病。
提示问题
1.入院体检的体征有哪些异常?
2.患者的诊断是什么?
3.辅助检查的异常结果及其意义。
第三幕治疗
入院后予抗感染(五水头孢唑林钠[螯合新泰林1g]、阿奇霉素)、抗炎(注射用甲泼尼龙琥珀酸钠[甲强龙40mg])等治疗。
经治疗,患儿尿色较前澄清,3天后改口服激素(醋酸泼尼松 25mg 2/日)。
现患儿无发热、咳嗽、咳痰,无呕吐、腹痛、腹泻,无肉眼血尿等不适,家长要求出院,经上级医师同意后予办理出院。
学习重点
1.肾上腺糖皮质激素治疗自身免疫性溶血性贫血的作用机制。
提示问题
1.为什么要用肾上腺糖皮质激素进行治疗?
2.该疾病还有哪些治疗措施?
3.如何进行预防以防止疾病复发?
编写者:免疫学系刘樑英章涛。
