最全 高危孕产妇评分标准
最全高危孕产妇评分标准课件.doc

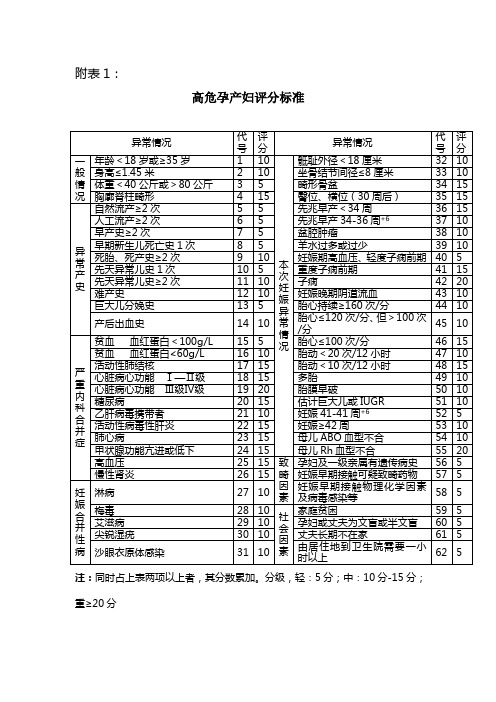
高危孕产妇评分标准异常情况评分代异常情况评代码码分 一 1 年龄≤ 16岁或≥ 35岁10 本 33骶耻外径< 81 厘米 10般 次2 身高≤ 1.45 米10 34 坐骨结节间径≤ 8 厘米 10情 况 异 常 产 史妊3 体重≤ 40 公斤或≥ 85 公斤 5 35 畸形骨盆 15 娠4 胸部脊柱畸形 1536 臀位、横位( 30 周后) 15 异 5 自然流产≥ 2 次 5 37 先兆早产< 34 周 15 常 6 人工流产≥ 2 次 5 38 先兆早产34-36-6 10情7 异位妊娠 5 39 盆腔肿瘤 10 况 8 早产史≥ 2 次 5 40 羊水过多或过少10 9 早期新生儿死亡史 1 次5 41 妊娠期高血压、轻度子痫前期 5 10 死胎、死产史≥2 次10 42 重度子痫前期 1511 先天异常儿史 1 次 5 43 子痫2012 先天异常儿史≥2 次1044妊娠晚期阴道流血1013难产史 1045妊娠期肝内胆汁淤积症 1014巨大儿分娩史546胎心≤ 120 次/分,但> 100 次 10 /分15产后出血史 1047 胎心持续≥ 160 次/分10 严 16贫血 血红蛋白< 100g/L 548 胎心≤ 100 次/分 15重17贫血 血红蛋白< 60g/L 10 49胎动< 20 次 /12 小时10内18 活动性肺结核 15 50胎动< 10 次 /12 小时15科 合并19 心脏病心功能 I-II 级15 51 多胎 1020 心脏病心功能 III-IV 级20 52胎膜早破1021 糖尿病 15 53 估计巨大儿或 FGR 10 症22 乙肝病毒携带者 1054 妊娠 41-41 周+6 5 23 活动性病毒性肝炎 15 55 妊娠≥ 42 周10 24 肺心病15 56 母儿 ABO 血型不合 10 25 甲状腺功能亢进或低下 1557母儿 RH 血型不合2026高血压15致58 孕妇及一级亲属有遗传病史5畸 27肾脏疾病 1559 妊娠早期接触可疑至畸药物 5 妊 娠因28 淋病10 60 妊娠早期接触物理化学因素 素及病毒感染等5合 29 梅毒 10 社 61 家庭贫困5并会30艾滋病1062孕妇或丈夫为文盲或半文盲5性病因31 尖锐湿疣10 63 丈夫长期不在家 5素32 沙眼衣原体感染10 64 由居住地到卫生院需要一小 5时以上注:同时占上表两项以上者,其分数累加,分级、轻: 5 分;中:10 分—15 分;重≥20 分。
(完整)最全高危孕产妇评分标准

高危孕产妇评分标准注:同时占上表两项以上者,其分数累加,分级、轻:5分;中:10分—15分;重≥20分。
头位评分法注:高直前位,额前位在其他条件极好时有从阴道分娩可能,可能照评分;商直后位,前不均倾位及持续性额先,额后位等严重胎头位置再一旦发现必须立即剖宫产,不必进行评分。
骨盆狭窄评分标准注:产前先行头盆两项评分,产程异常在内诊后行四项综合评分,判断能否经阴道分娩。
简易胎龄评估法注:胎龄周岁=总分+27臀位westin评分注:总评分>8分经阴道分娩的可能性大,<5分剖宫产机会多,骨盆狭窄、巨大儿、胎头仰伸是剖宫产的绝对指征,不必评分。
宫颈成熟度Bishop评分注:>6分,宫颈成熟,引产成功率高:>9分,可以人工破膜疤痕子宫评分法(1)Flamm评分法(2)Weitein's评分法总分12分,≥8分者试产成功率高。
国内医院对NST 、CST 采用评分法,根据分数高低来徇胎儿的安危状况,其评分标准分别如下:NST 评分法结果:1—4分为无反应型,5—7分为可疑型,8—10分为反应型。
CST 评分法结果:1—4分为阳性,5—7分为可疑,8—10分为阴性。
当总分为1—4分,提示胎儿在宫内已缺氧;5—7分时,提示大多数胎儿处于早期缺氧阶段;8—10分时,一般多提示胎儿在宫内近期是安全的,除非发生意外情况。
产科门诊工作制度1、在门诊部主任领导下,加强本科业务技术学习,精益求精,认真负责。
2、产科门诊实行首诊医师负责制。
3、产科门诊医护人员应由一定经验的医生、护士担任,确保门诊工作质量,避免差错事故发生。
4、对难以确诊的高危及病理产科,以及两次复诊仍不能确诊的应及时转上级医师诊治。
5、对孕妇进行认真检查和高危筛查,按要求准确书写门诊病历,填写《孕产妇保健建卡登记本》、《孕产妇保健手册》和《高危评分表》,及时作出准确诊断及治疗,筛查出的高危孕产妇建议其定期看高危门诊。
6、对基层或外地转诊来的孕妇要认真诊治,并写好接诊记录,提出诊治意见。
高危评分表
5
先兆早产<34周
36
15
人工流产≥2次
6
5
先兆早产34-36周+6
37
10
早产史≥2次
7
5
盆腔肿瘤
38
10
早期新生儿死亡史1次
8
5
羊水过多或过少
39
10
死胎、死产史≥2次
9
10
妊娠期高血压、轻度子痫前期
40
5
先天异常儿史1次
10
5
重度子痫前期
41
15
先天异常儿史≥2次
11
10
子痫
42
20
难产史
12
附表1:
高危孕产妇评分标准
异常情况
代号
评分
异常情况
代号
评分
一般情况
年龄<18岁或≥35岁
1
10
本次妊娠异常情况
骶耻外径<18厘米
32
10
身高≤1.45米
2
10
坐骨结节间径≤8厘米
33
10
体重<40公斤或>80公斤
3
5
畸形骨盆
34
15
胸廓脊柱畸形
4
15
臀位、横位(30周后)
35
15
异常产史
自然流产≥2次
31
10
由居住地到卫生院需要一小时以上
62
5
注:同时占上表两项以上者,其分数累加。分级,轻:5分;中:10分-15分;重≥20分
55
20
高血压
25
15
致畸因素
孕妇及一级亲属有遗传病史
56
5
慢性肾炎
(完整)最全高危孕产妇评分标准

高危孕产妇评分标准注:同时占上表两项以上者,其分数累加,分级、轻:5分;中:10分—15分;重≥20分。
头位评分法注:高直前位,额前位在其他条件极好时有从阴道分娩可能,可能照评分;商直后位,前不均倾位及持续性额先,额后位等严重胎头位置再一旦发现必须立即剖宫产,不必进行评分。
骨盆狭窄评分标准注:产前先行头盆两项评分,产程异常在内诊后行四项综合评分,判断能否经阴道分娩。
简易胎龄评估法注:胎龄周岁=总分+27臀位westin评分注:总评分>8分经阴道分娩的可能性大,<5分剖宫产机会多,骨盆狭窄、巨大儿、胎头仰伸是剖宫产的绝对指征,不必评分。
宫颈成熟度Bishop评分注:>6分,宫颈成熟,引产成功率高:>9分,可以人工破膜疤痕子宫评分法(1)Flamm评分法(2)Weitein's评分法总分12分,≥8分者试产成功率高。
国内医院对NST 、CST 采用评分法,根据分数高低来徇胎儿的安危状况,其评分标准分别如下:NST 评分法结果:1—4分为无反应型,5—7分为可疑型,8—10分为反应型。
CST 评分法结果:1—4分为阳性,5—7分为可疑,8—10分为阴性。
当总分为1—4分,提示胎儿在宫内已缺氧;5—7分时,提示大多数胎儿处于早期缺氧阶段;8—10分时,一般多提示胎儿在宫内近期是安全的,除非发生意外情况。
产科门诊工作制度1、在门诊部主任领导下,加强本科业务技术学习,精益求精,认真负责。
2、产科门诊实行首诊医师负责制。
3、产科门诊医护人员应由一定经验的医生、护士担任,确保门诊工作质量,避免差错事故发生。
4、对难以确诊的高危及病理产科,以及两次复诊仍不能确诊的应及时转上级医师诊治。
5、对孕妇进行认真检查和高危筛查,按要求准确书写门诊病历,填写《孕产妇保健建卡登记本》、《孕产妇保健手册》和《高危评分表》,及时作出准确诊断及治疗,筛查出的高危孕产妇建议其定期看高危门诊。
6、对基层或外地转诊来的孕妇要认真诊治,并写好接诊记录,提出诊治意见。
高危妊娠产前评分标准
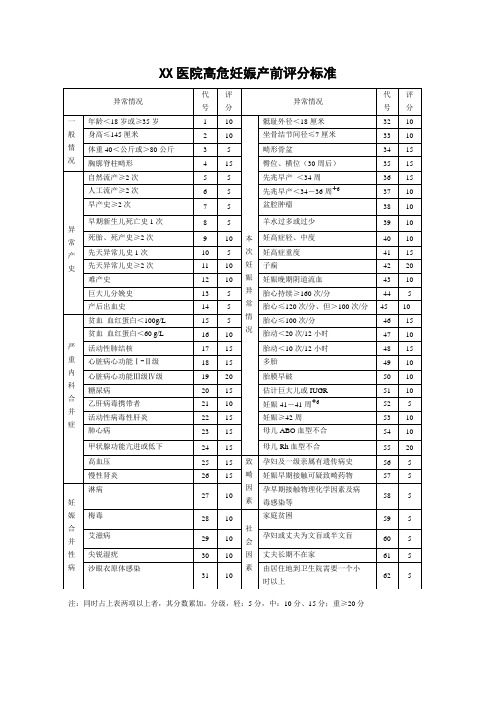
异常情况
代号
评分
异常情况
代号
评分
一般情况
年龄<18岁或≥35岁
1
10
本次妊娠异常情况
骶耻外径<18厘米
32
10
身高≤145厘米
2
10
坐骨结节间径≤7厘米
33
10
体重40<公斤或>80公斤
3
5
畸形骨盆
34
15
胸廓脊柱畸形
4
15
臀位、横位(30周后)
35
15
异常产史
自然流产≥2次
43
10
巨大儿分娩史
13
5
胎心持续≥160次/分
44
5
产后出血史
14
5
胎心≤120次/分、但>100次/分
45
10
严重内科合并症
贫血血红蛋白<100g/L
15
5
胎心≤100次/分
46
15
贫血血红蛋白<60 g/L
16
10
胎动<0次/12小时
47
10
活动性肺结核
17
15
胎动<10次/12小时
48
15
55
20
高血压
25
15
致畸因素
孕妇及一级亲属有遗传病史
56
5
慢性肾炎
26
15
妊娠早期接触可疑致畸药物
57
5
妊娠合并性病
淋病
27
10
孕早期接触物理化学因素及病
毒感染等
58
5
梅毒
28
10
社会因素
家庭贫困
高危孕产妇评分标准

高危孕产妇评分标准
高危孕产妇评分标准通常基于孕妇的基本情况、不良孕产史、妊娠合并症、妊娠并发症、环境及社会因素以及其他检查异常等情况。
具体标准可能包括:
1. 孕妇年龄小于16岁或大于35岁。
2. 孕妇体重不在40-80公斤范围内。
3. 存在妊娠并发症,如重度子痫前期、重度贫血、严重先兆流产、严重宫颈功能不全、严重子宫内膜异位、严重葡萄胎、重度胎位不正、重度宫缩、严重胎盘早剥等。
4. 存在其他疾病,如高龄妊娠、产前糖尿病、甲状腺功能减退、孪生或多胎妊娠、重度贫血合并流产或早产、前置胎盘、胎膜早破、腹壁疝、轻度妊娠期高血压、乙肝或丙肝病毒感染、不明原因的贫血、前次妊娠不良结局等。
评分标准可能将上述情况分为不同的高危等级,如一级、二级和三级高危产妇,分别对应不同的风险程度和干预措施。
此外,评分还可能包括0分、5分和10分等不同等级,其中评分越高表示高危因素越多,相对风险也越大。
需要注意的是,具体的评分标准可能因地区和医疗机构的不同而有所差异。
因此,孕妇在进行产前检查时,应该向医生咨询具体的评分标准以及自己的高危等级,以便及时采取相应的干预措施,确保母婴安全。
高危孕产妇评分表

高危孕产妇评分表
高危因素项目
10
年龄≥35岁或≤18岁
10
身高≤145厘米
体重≤45公斤(过瘦)、≥70公斤(过胖)
骨盆和脊柱、下肢、骨骼异常
流产史或带环妊娠史
有异常孕产史(死胎、畸胎、死产、早产、新生儿死亡、难产、剖宫
产史)、宫外孕史
有不孕史者,宫颈不正常或松弛,子宫、卵巢等做过手术
曾患子宫内膜异位症等子宫疾病
孕前曾患有内科疾病
尿路感染
糖尿病
慢性高血压
其他内分泌疾病
心脏病
肝炎
肾炎
肺结核
孕3月内病毒感染
孕期阴道出血
ABO血型不合,RH血型不合
其他感染发热大于3天
高危妊娠动态评分表
高危因素项目
10
年龄≥35岁或≤18岁
10
身高≤145厘米
体重≤45公斤(过瘦)、≥70公斤(过胖)
骨盆和脊柱、下肢、骨骼异常
流产史或带环妊娠史
有异常孕产史(死胎、畸胎、死产、早产、新生儿死亡、难产、剖宫
产史)、宫外孕史
有不孕史者,宫颈不正常或松弛,子宫、卵巢等做过手术
曾患子宫内膜异位症等子宫疾病
孕前曾患有内科疾病
尿路感染
糖尿病
慢性高血压
其他内分泌疾病心脏病ຫໍສະໝຸດ 肝炎肾炎肺结核
10
20
20
20
20
20
20
15
孕3月内病毒感染
孕期阴道出血
ABO血型不合,RH血型不合
高危妊娠五色分级标准

高危妊娠五色分级标准
医院需要对孕妇进行妊娠风险评估分级,按照风险程度以“绿、黄、橙、红、紫”5种颜色进行分级标识,以便防范风险。
具体如下:
1.绿色:低风险,孕妇基本情况良好,无妊娠合并症。
2.黄色:一般风险,可能存在年龄≥35岁或≤18岁、生殖道畸形、骨盆狭窄等情况。
3.橙色:较高风险,可能存在年龄≥40岁、重度子痫前期、重度贫血等情况。
4.红色:高风险,可能存在凶险性前置胎盘、胎盘早剥、重度贫血等情况。
5.紫色:传染性疾病,如病毒性肝炎、梅毒及艾滋病等。
对于妊娠风险分级为黄色、橙色、红色以及紫色的孕产妇,建议在二级以上的医疗机构接受孕产期保健服务或住院分娩。
孕妇要根据自己的身体情况,选择是否继续妊娠,以免严重危害自己以及胎儿的健康。
最全 高危孕产妇评分标准

高危孕产妇评分标准代码异常情况评分代码异常情况评分一般情况1 年龄≤16岁或≥35岁10 本次妊娠异常情况33 骶耻外径<81厘米102 身高≤1.45米10 34 坐骨结节间径≤8厘米103 体重≤40公斤或≥85公斤 5 35 畸形骨盆154 胸部脊柱畸形15 36 臀位、横位(30周后)15异常产史5 自然流产≥2次 5 37 先兆早产<34周156 人工流产≥2次 5 38 先兆早产34-36-6 107 异位妊娠 5 39 盆腔肿瘤108 早产史≥2次 5 40 羊水过多或过少109 早期新生儿死亡史1次 5 41 妊娠期高血压、轻度子痫前期 510 死胎、死产史≥2次10 42 重度子痫前期1511 先天异常儿史1次 5 43 子痫2012 先天异常儿史≥2次10 44 妊娠晚期阴道流血1013 难产史10 45 妊娠期肝内胆汁淤积症1014 巨大儿分娩史 5 46 胎心≤120次/分,但>100次/分10 15 产后出血史10 47 胎心持续≥160次/分10严重内科合并症16 贫血血红蛋白<100g/L 5 48 胎心≤100次/分1517 贫血血红蛋白<60g/L 10 49 胎动<20次/12小时1018 活动性肺结核15 50 胎动<10次/12小时1519 心脏病心功能I-II级15 51 多胎1020 心脏病心功能III-IV级20 52 胎膜早破1021 糖尿病15 53 估计巨大儿或FGR 1022 乙肝病毒携带者10 54 妊娠41-41周+6 523 活动性病毒性肝炎15 55 妊娠≥42周1024 肺心病15 56 母儿ABO血型不合1025 甲状腺功能亢进或低下15 57 母儿RH血型不合2026 高血压15 致畸因素58 孕妇及一级亲属有遗传病史 5 27 肾脏疾病15 59 妊娠早期接触可疑至畸药物 5妊娠合并性病28 淋病10 60 妊娠早期接触物理化学因素及病毒感染等529 梅毒10 社会因素61 家庭贫困 530 艾滋病10 62 孕妇或丈夫为文盲或半文盲 531 尖锐湿疣10 63 丈夫长期不在家 532 沙眼衣原体感染10 64 由居住地到卫生院需要一小时以上5注:同时占上表两项以上者,其分数累加,分级、轻:5分;中:10分—15分;重≥20分。
高危孕产妇评分标准

高危孕产妇评分标准高危孕产妇是指在妊娠、分娩和产褥期中,因各种原因存在一定危险性,需要特别关注和干预的孕产妇。
为了对高危孕产妇进行有效管理和干预,医学界制定了一套评分标准,以便及时识别高危孕产妇,并给予相应的处理和护理。
下面将介绍高危孕产妇评分标准的相关内容。
一、评分项目。
1. 孕产妇的个人基本信息,包括年龄、孕次、产次、婚姻状况等。
2. 孕产妇的孕期情况,包括孕周、孕期并发症、妊娠合并症等。
3. 孕产妇的生活习惯和生活环境,包括饮食、作息、体育锻炼、接触有害物质等。
4. 孕产妇的家族遗传史,包括遗传病史、家族遗传性疾病史等。
5. 孕产妇的身体状况,包括体重指数、血压、心率、呼吸频率、体温等生理指标。
6. 孕产妇的心理状况,包括情绪、压力、心理健康状况等。
7. 孕产妇的疾病史,包括既往病史、慢性病史、过敏史等。
8. 孕产妇的妊娠并发症,包括妊娠期高血压疾病、妊娠糖尿病、子痫前期等。
9. 孕产妇的胎儿状况,包括胎位、胎心监护、胎动情况等。
二、评分标准。
根据以上评分项目,医护人员可以根据一定的标准进行评分,一般来说,评分标准分为低危、中危和高危三个等级。
具体评分标准如下:1. 低危,总分在0-5分之间。
2. 中危,总分在6-10分之间。
3. 高危,总分在11分以上。
三、评分的意义。
高危孕产妇评分的目的在于及时识别高危孕产妇,采取相应的处理和护理措施,以降低孕产妇和胎儿的风险,保障母婴的安全。
对于低危孕产妇,可以进行常规的产前检查和指导;对于中危孕产妇,需要加强监测和干预;对于高危孕产妇,需要进行重点监测和治疗,甚至可能需要提前引产或实施剖宫产术。
四、评分的注意事项。
1. 在评分过程中,要全面、客观地收集孕产妇的相关信息,尽量减少主观因素的干扰。
2. 在评分过程中,要根据孕产妇的实际情况进行评分,不要片面地追求高分或低分。
3. 在评分结果出来后,要及时将评分结果告知孕产妇和其家属,让其了解自己的健康状况,以便及时采取相应的措施。
世界卫生组织(WHO)危重孕产妇的判定标准

世界卫生组织(WHO)危重孕产妇(maternal near miss)的判定标准
临床标准
紫绀
中度或重度昏迷
心跳骤停
子痫抽搐
呼吸率>40或<6次/分钟
脑卒中
休克
全身性抽搐持续状态
少尿或无尿
子痫前期患者发生黄疸
凝血障碍
实验室检查
持续60mins氧饱和度<90%
针对急性肾功能衰竭的血液透析
输红细胞悬液≥5单位或全血≥1000ml
心肺复苏(CPR)
PH<7.1
PaO2/FiO2<200mmhg
乳酸盐>5mmol/L(>45mg/dL )t;50000/ul或50×109/L)
胆红素≥100μmol/L或≥6.0 mg/dl
疾病管理标准
持续使用血管活性药物
与麻醉无关的气管插管及机械通气
感染或大出血后的子宫切除
危重孕产妇评分细则

危重孕产妇评分细则1.一般信息(1)患者基本信息:姓名、年龄、婚姻状况、孕龄等。
(2)主诉:患者的主要症状和不适感受。
(3)入院时间:患者就诊或住院的具体时间。
2.生命体征与体格检查(1)生命体征:包括体温、脉搏、呼吸、血压等生命体征的测量结果。
(2)体格检查:包括妊娠期体重、体征、腹部触诊、胎心监测等。
3.妊娠与分娩情况(1)孕周:患者的孕周情况。
(2)分娩方式:包括自然分娩、剖宫产等。
(3)产次:患者的生育次数。
(4)产时并发症:如胎盘早剥、羊水过少等。
(5)分娩催产药物使用:如催产素等。
4.危重孕产妇评分系统(1)胎儿评分:包括胎心情况、胎动情况等。
(2)休克评分:包括血压、脉搏、皮肤湿度等。
(3)呼吸评分:包括呼吸频率、血氧饱和度等。
(4)电解质评分:包括血钠、血钾等电解质的测量结果。
(5)肝肾功能评分:包括肝肾功能相关指标的测量结果。
(6)出血评分:包括血红蛋白水平、凝血功能等。
(7)意识评分:包括意识状态、神经反射等。
(8)感染评分:包括体温、白细胞计数、C-反应蛋白等指标。
(9)其他相关指标:可根据患者具体情况设置。
5.评分综合与处理(1)根据各项评分指标的结果,将其加权得出综合评分。
(2)根据综合评分,将危重孕产妇分为轻度、中度、重度或极重度危重程度,以确定治疗与护理的紧迫程度和方法。
(3)制定相应的护理计划,包括对生命体征的监测与干预、药物治疗、病情观察与评估、安全措施等。
(4)定期进行评分再次评估,以了解患者的病情进展,随时调整治疗和护理措施。
通过危重孕产妇评分细则的综合评估,可以及时、准确地判断危重孕产妇的病情,有针对性地制定治疗和护理计划,提高治疗效果和护理质量,降低病患的风险和不良结局的发生,对保护孕产妇的生命安全和促进产科医疗质量有着重要的作用。
高危妊娠评分标准解读

第37页
⑸胎盘早剥
❖定义: 妊娠20周后或分娩期,正常位置胎盘 在胎儿娩出前部分或全部从子宫壁剥离
高危妊娠评分标准解读
第38页
⑸胎盘早剥
❖诊疗标准 ❖临床表现 ❖●可有外伤史或血管病变史,孕妇患有重度
子痫前期、慢性高血压病史 ❖●以往有胎盘早剥史 ❖●伴有腹痛阴道流血 ❖●羊水过多人工破膜放水时,宫腔突然减压,
高危妊娠评分标准解读
第28页
⒃艾滋病病毒感染者或AIDS
❖取得性免疫缺点综合症(AIDS), 即艾滋 病, 是由人类免疫缺点病毒(HIV)引发性 传输疾病
❖HIV可引发T淋巴细胞损害, 造成连续性免 疫缺点, 多个器官出现机会性感染及罕见恶 性肿瘤, 最终造成死亡
高危妊娠评分标准解读
第29页
⒄精神病活动期
第36页
⑷凶险性前置胎盘
❖定义: 前次为剖宫产,此次为前置胎盘者。易 并发胎盘植入和产后大出血,其胎盘植入发生 率汇报不一
❖诊疗标准
❖临床表现: 前次妊娠为剖宫产,有前置胎盘临 床表现
❖辅助检验
❖●黑白超声检验见胎盘植入
❖●彩色多普勒子宫超声显像提醒诊疗植入性胎 盘
❖●三维多普勒超声检验
高危❖妊娠评●分标磁准解读共振成像(MRI)
❖ 心肌炎后遗症、心律失常 ❖ 心脏病心功效Ⅲ-Ⅳ级 ❖ 房颤、先心(紫绀型) ❖ 肺动脉高压 ❖ 重症肝炎、妊娠期急性脂肪肝 ❖ 子痫前期重度、子痫及并发症 ❖ 完全性前置胎盘, 凶险性前置胎
盘, 胎盘早剥, 胎盘植入 ❖ 3胎及以上 ❖ 胎动消失 ❖ Rh溶血症
高危妊娠评分标准解读
第5页
基本情况
第7页
妊娠合并症
高危妊娠评分标准解读
第8页
最全高危孕产妇评分标准

高危孕产妇评分标准均倾位及持续性额先,额后位等严重胎头位置再一旦发现必须立即剖宫产,不必进行评分。
注:娩。
简易胎龄评估法臀位westin评分注:总评分〉8分经阴道分娩的可能性大,V 5分剖宫产机会多,骨盆狭窄、巨大儿、胎头仰伸是剖宫产的绝对指征,不必评分。
宫颈成熟度Bishop评分注:〉分,宫颈成熟,引产成功率高:〉分,可以人工破膜疤痕子宫评分法(1(2总分12分,》8分者试产成功率高。
国内医院对NST CST采用评分法,根据分数高低来徇胎儿的安危状况,其评分标准分别如下:结果:—分为无反应型,—分为可疑型,—分为反应型结果:—分为阳性,—分为可疑,—分为阴性。
当总分为1—4分,提示胎儿在宫内已缺氧;5—7分时,提示大多数胎儿处于早期缺氧阶段;8—10分时,一般多提示胎儿在宫内近期是安全的,除非发生意外情况。
产科门诊工作制度1、在门诊部主任领导下,加强本科业务技术学习,精益求精,认真负责。
2、产科门诊实行首诊医师负责制。
3、产科门诊医护人员应由一定经验的医生、护士担任,确保门诊工作质量,避免差错事故发生。
4、对难以确诊的高危及病理产科,以及两次复诊仍不能确诊的应及时转上级医师诊治。
5、对孕妇进行认真检查和高危筛查,按要求准确书写门诊病历,填写《孕产妇保健建卡登记本》、《孕产妇保健手册》和《高危评分表》及时作出准确诊断及治疗,筛查出的高危孕产妇建议其定期看高危门诊。
6、对基层或外地转诊来的孕妇要认真诊治,并写好接诊记录,提出诊治意见。
7、对该转院的危重病人,应写清首诊记录及转院意见,并由一名医护人员陪送转院。
&门诊应经常保持整齐、清洁,改善候诊环境,有秩序地安排孕妇就诊。
9、严格执行消毒隔离制度,防止交叉感染。
10、与病房加强联系,有计划地接收孕妇住院治疗或住院分娩。
产前出血的诊断和处理规程Welcome !!! 欢迎您的下载, 资料仅供参考!。
危重孕产妇标准

危重孕产妇标准
危重孕产妇判定标准一般是从孕产妇的临床症状和体征、实验室检查、治疗方法等进行判定的。
1、临床症状和体征:孕产妇出现紫绀、心跳骤停、呼吸频率异常、少尿或无尿、休克、凝血障碍、昏迷等,有的还会出现子痫抽搐或全身性持续性抽搐等。
2、实验室检查:下列实验室检查结果异常,如持续60分钟氧饱和度<90%,氧合指数<200mmHg,肌酐≥300umol/L,血小板小于5000/L,胆红素≥100μmol/L,pH<7.1,乳酸盐>5mmol/L。
3、治疗方法:在治疗时,需要持续性的使用血管活性药物,如果感染情况比较严重或者是大出血,要切除子宫。
出现呼吸困难,通过气管插管或机械通气缓解等。
有的出现急性肾功能衰竭,需要血液透析,还有的要做心肺复苏。
上述内容是WHO危重孕产妇的判定标准,具体还应结合孕产妇有无系统功能障碍等进行全方面的判定,如果有异常,一定要积极配合医生,尽快治疗。
孕产妇五色评分标准

孕产妇五色评分标准
孕产妇五色评分标准是一个医疗评估系统,用于对孕妇和分娩妇女进行身体状况的评估,在医疗服务中具有广泛应用。
该评分系统将孕产妇的身体状况分为五个颜色等级,包括:
1. 红色等级:表示重度危险,需要立即采取治疗措施。
包括心跳停止、血压极低、呼吸急促、大出血等。
2. 橙色等级:表示高度危险,需要紧急治疗。
包括宫缩过强、脐带脱垂、胎儿窘迫等。
3. 黄色等级:表示中度危险,需要密切观察与治疗。
包括高热、贫血、突发高血压等。
4. 绿色等级:表示轻度危险,需要注意病情的发展和变化。
包括水肿、头晕、胃口不佳等。
5. 蓝色等级:表示正常状态,无需过多关注。
包括孕期常规检查、顺利分娩等。
这些等级的划分是根据妇女的生理状况、分娩情况、疾病史等多种因素综合评估而来的,在不同情况下选择不同的分级标准。
医生根据评分结果,可以及时采取
相应措施,预防孕妇和胎儿发生危险。
产科危重孕产妇标准

高危产妇分级有一级高危产妇、二级高危产妇、三级高危产妇,分级标准会有一定差异。
1、一级高危产妇
危及生命,需要立即处理的疾病或情况,包括但不限于:重度子痫前期、重度贫血、严重先兆流产、严重宫颈功能不全、严重子宫内膜异位、严重葡萄胎、重度胎位不正、重度宫缩、严重胎盘早剥等。
2、二级高危产妇
不危及生命,但需要加强监测和及时处理的疾病或情况,包括但不限于:高龄妊娠、产前糖尿病、甲状腺功能减退、孪生或多胎妊娠、重度贫血合并流产或早产、前置胎盘、胎膜早破、腹壁疝等。
3、三级高危产妇
不危及生命,但需要积极治疗和管理的疾病或情况,包括但不限于:轻度妊娠期高血压、乙肝或丙肝病毒感染、产前贫血、轻度宫颈功能不全、不明原因的贫血、前次妊娠不良结局等。
高危产妇分级的目的是识别孕产期危险因素,这可以在早期发现高危情况,并采取相应的干预措施,从而减少产妇和胎儿出现异常的概率。
如果孕妇被诊断为高危产妇,应在医生的指导下进行治疗和管理,并定期进行产前检查和监测,以确保母婴安全。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
高危孕产妇评分标准
注:同时占上表两项以上者,其分数累加,分级、轻:5分;中:10分—15分;重≥20分。
头位评分法
注:高直前位,额前位在其他条件极好时有从阴道分娩可能,可能照评分;商直后位,前不均倾位及持续性额先,额后位等严重胎头位置再一旦发现必须立即剖宫产,不必进行评分。
骨盆狭窄评分标准
注:产前先行头盆两项评分,产程异常在内诊后行四项综合评分,判断能否经阴道分娩。
简易胎龄评估法
注:胎龄周岁=总分+27
臀位westin评分
注:总评分>8分经阴道分娩的可能性大,<5分剖宫产机会多,骨盆狭窄、巨大儿、胎头仰伸是剖宫产的绝对指征,不必评分。
宫颈成熟度Bishop评分
注:>6分,宫颈成熟,引产成功率高:>9分,可以人工破膜
疤痕子宫评分法(1)Flamm评分法
(2)Weitein's评分法
总分12分,≥8分者试产成功率高。
国内医院对NST 、CST 采用评分法,根据分数高低来
徇胎儿的安危状况,其评分标准分别如下:
NST 评分法
结果:1—4分为无反应型,5—7分为可疑型,8—10
分为反应型。
CST 评分法
结果:1—4分为阳性,5—7分为可疑,8—10分为阴性。
当总分为1—4分,提示胎儿在宫内已缺氧;5—7分时,提示大多数胎儿处于早期缺氧阶段;8—10分时,一般多提示胎儿在宫内近期是安全的,除非发生意外情况。
产科门诊工作制度
1、在门诊部主任领导下,加强本科业务技术学习,精益求精,认真负责。
2、产科门诊实行首诊医师负责制。
3、产科门诊医护人员应由一定经验的医生、护士担任,确保门诊工作质量,避免差错事故发生。
4、对难以确诊的高危及病理产科,以及两次复诊仍不能确诊的应及时转上级医师诊治。
5、对孕妇进行认真检查和高危筛查,按要求准确书写门诊病历,填写《孕产妇保健建卡登记本》、《孕产妇保健手册》和《高危评分表》,及时作出准确诊断及治疗,筛查出的高危孕产妇建议其定期看高危门诊。
6、对基层或外地转诊来的孕妇要认真诊治,并写好接诊记录,提出诊治意见。
7、对该转院的危重病人,应写清首诊记录及转院意见,并由一名医护人员陪送转院。
8、门诊应经常保持整齐、清洁,改善候诊环境,有秩序地安排孕妇就诊。
9、严格执行消毒隔离制度,防止交叉感染。
10、与病房加强联系,有计划地接收孕妇住院治疗或住院分娩。
产前出血的诊断和处理规程。
