新生儿液体疗法
新生儿常规液体疗法

整理ppt
2
一、新生儿期影响水及电解质平衡
的因素
▪ 1、胎儿和新生儿体液总量和分布特点 :
▪ 胚胎发育初期,体内95%由水组成,主要
分布在细胞外液,随着胎儿生长、细胞增 殖和脂肪沉积,细胞内液逐渐增多,而体 液总量和细胞外液逐渐减少。因此与足月 儿相比,早产儿处于体液总量过多和细胞 外液扩张的状态,胎龄越小,体液所占体 重的比例越高,增多的部分主要是细胞外 液。
B12 0.3mg C 30~50mg D 400~800IU E 1.5mg K 0.1mg 烟酸5mg 叶酸60μg
整理ppt
14
电解质和矿物质 每日mmol/kg 钠2~3 钾1~2
氯2~3
钙0.25 磷0.133~0.267 镁0.125~0.225
微量元素 每日μmol/kg 铁2.0 铜0.6~1
钴1.7
锌0.6 碘0.04
整理ppt
维生素 每日总量 A 250~750IU B1 0.3mg B2 0.4mg
▪ >7日
140~180 120~180 120~160 120~150
整理ppt
13
三、补充电解质 、微量元素等
▪ 电解质的需要主要根据不显性损失和尿液
的排泄,第1日尿量少可不补充电解质,生 后因红细胞的破坏,血钾升高,3天内不补 钾;自发性利尿排钠多,可导致低钠,日 龄越少,越明显,2天后可补钠 。
整理ppt
3
▪ 由于胎儿在宫内处于体液和电解质超负荷状态,
生后需要经历体液收缩(主要是细胞外液) 和排出 过多的电解质 (主要是Na+) 的过程,因此在生后 头几天新生儿 可出现利尿、利钠和体重下降,但 无任何脱水和低钠血症的临床证据,称之为生理 性体重下降。胎龄越小,细胞外液越多,生理性 体重下降也就越明显,持续时间也越长。生理性 体重下降是新生儿对宫外生活过渡和适应的反映,
新生儿液体疗法
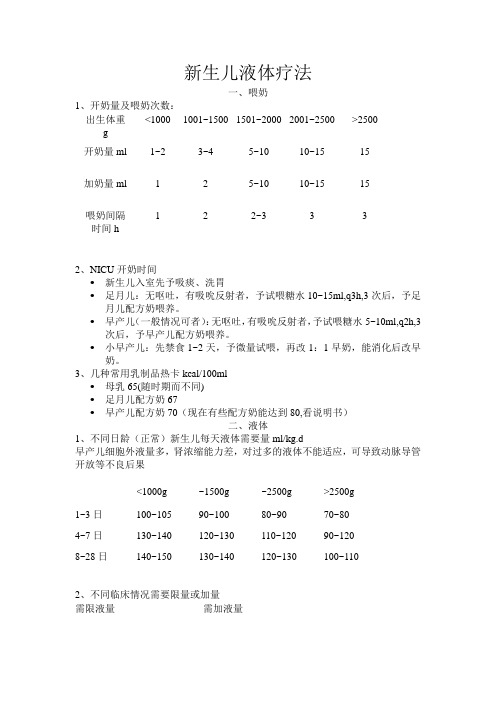
新生儿液体疗法一、喂奶2、NICU开奶时间•新生儿入室先予吸痰、洗胃•足月儿:无呕吐,有吸吮反射者,予试喂糖水10~15ml,q3h,3次后,予足月儿配方奶喂养。
•早产儿(一般情况可者):无呕吐,有吸吮反射者,予试喂糖水5~10ml,q2h,3次后,予早产儿配方奶喂养。
•小早产儿:先禁食1~2天,予微量试喂,再改1:1早奶,能消化后改早奶。
3、几种常用乳制品热卡kcal/100ml•母乳65(随时期而不同)•足月儿配方奶67•早产儿配方奶70(现在有些配方奶能达到80,看说明书)二、液体1、不同日龄(正常)新生儿每天液体需要量ml/kg.d早产儿细胞外液量多,肾浓缩能力差,对过多的液体不能适应,可导致动脉导管开放等不良后果3、输液的速度•速度:3~5ml/kg.h或按每日所需液体总量匀速输入。
4、液体入量计算:口服量×0.6~0.8+静脉入量三、热卡1、热卡要求•足月儿生后第1周60~80kcal/kg.d生后第2周80~100kcal/kg.d生后第3周100~120 kcal/kg.d其中基础代谢所需约50kcal/kg.d•早产儿所需热卡相对要高,约120~150kcal/kg.d热卡(胃肠外营养)•如在中性环境,短期应用胃肠外营养,提供热卡50~60kcal/kg.d即可,但如需一周以上,应提供热卡以促进生长发育,机体每生长1g新组织需热量5kcal,如达到第三季度宫内生长速度,即每天增长10~15g/kg,则需另外50~75kcal/kg.d。
单独增加热卡至120kcal/kg.d以上并不能成比例地增加体重,但在能量、蛋白质、维生素均增加时,体重可成比例地增加。
•早产儿接受50kcal/kg.d非蛋白热卡(NPC)及2.5g/kg.d蛋白质即可保持正氮平衡•如NPC>70kcal/kg.d ,蛋白质2.7~3.5g/kg.d,早产儿生长可达到宫内生长速度。
2、热卡入量计算:口服量+静脉入量四、输糖1、糖速要求•新生儿,尤其是早产儿,对葡萄糖平衡处于过渡阶段,由于肝细胞对胰岛需经中央静脉输入。
新生儿液体疗法

新生儿液体疗法一、补液目的:1.维持血钠135-145mmol/l2.维持尿量》1ml/kg/h3.体重增加25-30g/日补液特点:日龄越小,补液越多,以细胞外液为重,生后有个细胞外液丢失的过程,可有生理性体重下降二.补液量ml/kg/d------------------------------------------------------------------------------------------------------足月儿早产儿极低出生体重1. 60 70 802 80 90 1003 100 110 120》3天120-150 150-160 160-180―――――――――――――――――――――――――――――――――每日增加15-20ml/kg 生后皮肤角质层渐成熟,不显性失水减少,故极低体重儿开始180ml/kg/d 后5-7天补液量应下降至120-150ml/kg/d ,补过多导致PDA再开放三、补充电解质电解质的需要主要根据不显性损失和尿液的排泄,第1日尿量少可不补充电解质,生后红细胞的破坏,血钾升高,3天内不补钾,尿排钠多,可导致低钠,日龄越少,越明显,2天后可补钠1.钠足月儿1-2mmol/l/d 早产儿3-4mmol/l/d10% Nacl 1ml―1.7mmol钠离子2.钾10%kcl 0.75ml――1mol kcl10%kcl 1ml----1/0.7--------1.3mmol钾离子3.碳酸氢根:5%碳酸氢钠----------稀释为等渗起码对半稀释2.1%碳酸氢钠mmol数=BEX0.3XBW5%碳酸氢钠1ml-----1.7mmol碳酸氢钠5%碳酸氢钠ml数=BEX0.3X1.7=BE X WX0.5四、糖胰岛反应差,胰岛分泌少,受体器官对胰鸟素敏感下降,对血糖变化不敏感,易致血糖波动开始用量每日用量第二周用量g/kg/d .mg/kg/min g/kg g/kg/d12 6-8 2 18-206-8 4-6 2 16-18-------------------------------------------------------------------------------------------------------五.氨基酸,脂肪乳剂1.脂肪乳剂0.5-1mg/kg/d渐增至2.5-3.5mg/kg/d,分10% 20% 30%10%脂肪乳剂脂肪含量高,甘油三酯,胆固醇均高。
新生儿液体疗法

临床实验室检查安排
项目
临床体征
皮肤弹性、囟门
生长参数
体重
头围
液体平衡
出入量
血常规检查 HB+WBC+RBC+PLT
血液生化检查 Na、K、CL
Ca、P、Mg
肝功+SGPT+B1
总蛋白+A/G
BUN+CR
血脂
血糖
Hale Waihona Puke 尿液检查尿第一周 qd qd qw qd
Biw or Tiw Biw Biw qw qw qw qw Prn qd
新生儿胃肠道外营养-禁忌证
严重败血症,NEC等应在使用抗菌药物等使病情稳定后再用。 代谢性酸中毒必须先纠正。 循环衰竭,肝肾功能不全,尿素氮在12.9mmol/L (35mg/dl)
以上者禁用。 严重缺氧,血胆红素在171-204μmol/L(10-12mg/dl)以上,
血小板低(<50×109)者不用脂肪乳。
静脉输入小量脂肪乳可能增强光疗的作用。 ✓ 静脉应用脂肪乳增加感染机会。 ✓ 影响肺的弥散功能,影响肺泡气体交换。 ✓ 作光疗时若静脉给脂肪溶液,要注意用铝纸薄膜避光。
其他营养物质
微量元素(矿物质):新生儿和婴儿为派达益儿,含锰、镁 、铁、锌、铜碘等,用量为4ml/kg.d。
维生素:水溶性维生素选择水乐维他,脂溶性维生素选择维 他利匹特,各1ml/kg.d。
对于体重>1800g(36周)的早产儿,可考虑使用足月儿配方 奶(有争议)。
喂养方法
奶瓶喂养适用于吸吮和吞咽功能发育良好的新生儿。对于体 重大于1600g,胎龄大于34周,无神经系统疾病、病情稳定、 呼吸<60次/分的早产/低出生体重儿,可尝试哺乳或奶瓶喂 养。
新生儿液体疗法

时不易发生休克。血钠大于160mmol/L时 可起脑细胞脱水、脑血管撕裂或脑血栓形 成, 患儿可出现激惹、尖叫、嗜睡、昏迷、 肌张力增高和惊厥等症状。。
新生儿液体疗法
第39页
三、新生儿常见电解质紊乱及其处理
(3)处理 主要包含:
①严重脱水和休克时,不论血清钠高低,均应首先扩容,— 旦灌流恢复,给予,0.45%氯化钠、5%葡萄糖溶液直到 有尿,然后给予O.2%氯化钠、5%葡萄糖低张含钠液使 血钠和脱水在最少48小时内迟缓正常。
新生儿液体疗法
第32页
三、新生儿常见电解质紊乱及其处理
(2)低钠血症后果
低钠血症和水负荷增加可增加新生儿呼 吸系统疾病发生率和严重程度。慢性低钠 血症可伴骨骼和组织生长发育迟缓。低钠 血症最严重后果是可累及中枢神经系统, 取 决于血清钠下降速度、幅度和时间。急性 低钠血症可造成脑水肿。
新生儿液体疗法
②纠正血钠速度比溶液张力选择更为主要,过分快速水化和 降低血钠浓度可引发脑细胞水肿和永久性CNS后后遗症。 所以降低血钠最大安全率为每小时降低0.5-1mmol/L。 严重盐中毒和血钠大于200mmol/L时需用7.5%葡萄糖 低钠透析液行腹膜透析进行抢救。。
新生儿液体疗法
第40页
三、新生儿常见电解质紊乱及其处理
新生儿液体疗法
第15页
若按单位体重计算,因为所需热量不一 样,则不一样胎龄体重新生儿之间差异很 大。不显性失水中不含盐,可喂哺白开水 或静滴糖补充。影响不显性失水量一些原 因有:
新生儿液体疗法
第16页
(1)胎龄 胎龄、出生体重愈小, 按体重计算不 显形失水愈多。
(2)呼吸 呼吸增快可增加20-30%甚至更多。 (3)体温 每升高1度约增加12%或0.5ml/kg/h (4)环境温度 环境温度高于适中温度, 可增加
新生儿液体疗法

葡萄糖
~750g:4mg/kg.min 每天↑0.5 mg/kg.min 12mg/kg.min
~1500g:4-6mg/kg.min每天↑1.0mg/kg.min 12mg/kg.min
足月儿: 6-8 mg/kg.min 周围静脉Glucose浓度:
• 足月儿:1.0g/kg.day ↑ 1.0g/kg.day 4.0g/kg.day
小儿复方氨基酸溶液19AA-I
• 小儿氨基酸溶液为6 % ,1g=16.6ml • 输注时配制浓度2 %~3 %(对半以上稀
释),避免高渗输入。
脂肪
• 20%脂肪乳剂在生后 24 hr 后开始使用, • 早产儿:0.5g/kg.day ↑ 0.5g/kg.day
• 观察腹胀:测量腹围,固定测量部位和时间。 腹围增加1.5 cm 或腹胀且有张力时应减 量或停喂一次,并查找病因
• 观察呼吸:有无呼吸暂停,呼吸暂停与喂养、 体位的关系。
喂养不耐受
• 呕吐、胃残余奶量增加、腹胀、腹部皮肤变色,肠 鸣音消失,血便,提示感染或NEC,应立即禁食。
• 小胎龄、低出生体重、机械通气、脐插管、开奶 延迟、胎粪黏稠和SGA 常常是喂养不耐受的常见 原因。
对不能耐受间隙喂养者试用持续滴注喂养,不易引 起腹胀,但常出现喂养不耐受、胃潴留和较长达全 口喂养时间和较慢的生长速率。 >1000g不建议持续胃管法
喂养耐受性的判断和处理
• 观察胃残余奶量: 如残留量< 喂养量的50 % ,可将残余打回,连同母乳或配方奶达到 预期喂养量。如> 喂养量的50 % ,则减量 或停喂一次;如胃液中含血液、胆汁等则 禁食查找病因
《新生儿液体疗法》课件

回顾新生儿液体疗法研究的历史背景,探讨其在现代医学中的重要性。
适应症与禁忌症
1 液体疗法的适应症
介绍新生儿液体疗法在各种疾病和情况下的 有效应用。
2 禁忌症与限制条件
解释不能使用新生儿液体疗法的情况,以及 对使用液体疗法的限制条件。
常用技术和方法
1
静脉输液
详细描述新生儿静脉输液的步骤和注意
《新生儿液体疗法》PPT 课件
欢迎来到《新生儿液体疗法》的课件!本课程将为您介绍新生儿液体疗法的 定义、原理、适应症与禁忌症、常用技术和方法、风险与副作用、临床应用 案例以及未来展望和趋势。
定义与介绍
新生儿液体疗法的意义
探索新生儿液体疗法在保障新生儿健康和顺利康复上的重要作用。
液体疗法的基本原理
了解液体疗法在维持水电解质平衡、改善组织灌注等方面的工作原理。
通过一个案例了解如何针对早产儿进行优化的液体治疗。
2低体重儿液体维持 Nhomakorabea介绍低体重儿利用液体疗法维持生理平衡的应用案例。
3
感染性休克的治疗
探讨使用液体疗法治疗感染性休克的成功案例。
未来展望和趋势
新技术的应用
展望新生儿液体疗法将来可 能出现的创新技术和疗法。
研究的新方向
探讨新生儿液体疗法研究可 能扩展的新方向和前景。
综合治疗的趋势
讨论综合治疗的兴起对新生 儿液体疗法的影响和未来趋 势。
皮下注射
2
事项。
介绍皮下注射的技术要点和适用情况。
3
组织液体灌注
讲解组织液体灌注的操作过程和应用范 围。
风险与副作用
感染风险
解释液体疗法可能引发感染的风 险和预防措施。
小儿液体疗法原则

小儿液体疗法原则小儿液体疗法原则是指在小儿疾病治疗中使用液体药品,采取一系列仪器和药物的治疗方式。
其主要通过静脉注射等方式将药物直接输送到病变部位,达到治疗和控制疾病的目的。
下面我们就来介绍一下小儿液体疗法的原则。
1.安全原则小儿液体疗法是应用于治疗疾病的药物,所以治疗过程中一定要保证药物的安全性,避免因药物导致的过敏反应、药物不良反应等。
2.准确用药原则在小儿液体疗法治疗中,要根据孩子的体重、年龄和身体情况等情况,确定使用的药物种类和剂量,避免药物的过量或者用错药物,对患儿造成不良反应。
3.对症治疗原则小儿液体疗法的选择应根据不同的疾病种类,注重对症治疗,而不是盲目医治,注意药物的选择和时间的掌握,避免因药物过度依赖而导致病情加重。
4.严密观察原则在治疗过程中,应及时观察患儿的病情变化,对出现异常反应和不良反应,要立即停止使用药物,并及时调整治疗方案。
5.规范用药原则小儿液体疗法的用药应严格按照医嘱执行,不得自行更改剂量,避免药物滥用或耽误治疗。
同时,药物的注射方法也需要合理规范,以避免不必要的损伤。
6.个性化治疗原则小儿液体疗法在临床应用中,不同的患儿病情不同,治疗方案也应该因人而异。
要根据患儿病情的轻重缓急,制定出符合患儿的个性化治疗方案,以达到最佳治疗效果。
7.合理营养原则在小儿液体疗法治疗过程中,应加强对患儿的营养支持,尽量减轻治疗对患儿身体的影响,提高患儿的免疫力,加速康复。
综上所述,小儿液体疗法的治疗原则是以安全为第一、准确用药、对症治疗、严密观察、规范用药、个性化治疗和合理营养,以期最大程度的保证治疗的疗效和患儿的安全,缩短回复期,减轻痛苦,提高治疗的满意度。
新生儿液体疗法PPT课件

水电解质平衡失调-钾代谢异常
• 低钾处理 – 每日需要量:静脉,10%氯化钾100~300mg/kg; 口服,氯化钾200~300mg/kg。 – 不可静脉推注。 – 滴注浓度:≤0.3%。 – 全日量补给不短于8h。
补钾“四不宜”原则
见尿补钾 不宜过浓(≦0.3 %) 不宜过快,禁止静推 不宜过多 新生儿1-2ml/kg.d
补液量及性质-累积损失
• 等渗性脱水:1/2张 • 高渗性脱水:1/3张 • 低渗性脱水:2/3张 • 如不好确定脱水性质,按等渗性脱水处理
(一)补充生理需要量
约为60~80ml/kg.d
确定补液量
生理 需要量
补充
一般按1/5张补给
确定补液成份 确定补液速度
应在24小时内均匀滴入 与继续损失量一起在 14~16h内均匀滴入
±3 mmol/L
酸碱平衡调节
H++HCO3-
H2CO3
H2O + CO2
HCO3-/H2CO3 20/1
PH = 7.35-7.45
酸碱平衡紊乱-代酸
产酸过多
代谢性酸 中毒
H++HCO3- H2CO3
HCO3- 丢失过多
酸化尿液
呼出CO2
酸碱平衡紊乱-代碱
碳酸氢盐输 入过多
H+ 丢失过多
代谢性碱中毒
水 (ml/kg.d)
120~180 100~160
钠 (mmol/kg.d)
2~5 1~2
钾 KJ/kg.d
1~2 1~2
新生儿、早产儿液体的需要量
根据以下三种情况新生儿和早产儿基础代谢时的 水维持量(ml/kg.d)
出生时体重 不显性失水
尿 粪 总量 光疗增加
《新生儿液体疗法》课件

正常液体需求
新生儿每天需要摄入的液体量与其体重、年龄等因素有关。一般来说, 新生儿每天需要摄入的液体量约为每公斤体重150-180毫升。
对于母乳喂养的新生儿,每天摄入的液体量应包括母亲的乳汁和额外的 水。对于人工喂养的新生儿,每天摄入的液体量应包括配方奶和水。
答2
新生儿液体疗法的适用范围主要包括出生后28天内的新 生儿,尤其是早产儿、低出生体重儿等需要特殊护理的高 危新生儿。
问题3
新生儿液体疗法有哪些注意事项?
答3
新生儿液体疗法需要注意选择合适的液体和剂量,控制输 液速度,观察新生儿的反应和记录输液情况等。同时,还 需要注意医护人员的专业培训和资质,确保治疗的安全有 效性。
04
新生儿液体疗法实施要点
补液量计算
总结词:精确计算
详细描述:根据新生儿的体重、日龄、病情等因素,精确计算所需的补液量,是 实施新生儿液体疗法的关键步骤。补液量过少无法满足治疗需要,过多则可能加 重心肺负担。
补液速度控制
总结词:科学调控
详细描述:补液速度的控制对于新生儿的生命体征稳定至关重要。应遵循先快后慢的原则,根据新生儿的耐受情况进行调整 ,避免补液过快导致心衰或补液过慢影响疗效。
《新生儿液体疗法》ppt课件
CONTENTS
• 新生儿液体疗法概述 • 新生儿生理特点与液体需求 • 新生儿液体疗法种类与选择 • 新生儿液体疗法实施要点 • 新生儿液体疗法注意事项与风
险控制
01
新生儿液体疗法概述
定义与重要性
定义
新生儿液体疗法是指通过调整新生儿 的液体摄入量和排出量,以维持其正 常的体液平衡和生命体征的一种治疗 方法。
儿童液体疗法及护理

避免过度输液,以免造成心肺负担和电解质紊乱。
ห้องสมุดไป่ตู้
腹泻患儿的液体疗法及护理
腹泻导致的水和电解质丢失
腹泻时,大量水分和电解质(如钠、钾、氯等)通过粪便排出体 外,易造成脱水和电解质紊乱。
护理建议
根据患儿的脱水程度和电解质丢失情况,补充适量的水分和电解质 溶液。鼓励患儿少量多次饮水或口服补液盐。
注意事项
严重腹泻或呕吐的患儿应及时就医,遵医嘱治疗。
高烧患儿的液体疗法及护理
高烧时的水分需求增加
高烧时,患儿的代谢率增高,汗液蒸发增多,需要补充更 多的水分。
护理建议
鼓励患儿多饮水,或遵医嘱给予静脉输液,补充足够的水 分和电解质。同时,注意观察患儿是否有脱水症状,如口 干、尿少等。
注意事项
对于持续高烧不退的患儿,应及时就医查明病因,针对病 因进行治疗。
注意饮食调整
根据病情调整饮食
01
对于患有脱水或电解质紊乱的患儿,应根据病情调整饮食,给
予易消化、营养丰富的食物。
控制饮食量
02
对于食欲亢进的患儿,应控制饮食量,避免过度进食导致消化
负担加重。
注意饮食卫生
03
在给患儿喂食前,应确保食物新鲜卫生,避免食物中毒等意外
事件。
预防并发症
1 2
注意预防感染
在护理过程中,应注意清洁卫生,避免交叉感染 。
定期检查
定期检查患儿的身体状况,及时发现和处理并发 症。
3
加强营养补充
对于营养不良或消化吸收不良的患儿,应加强营 养补充,提高抵抗力。
05
特殊情况下的儿童液体疗法及护 理
新生儿液体疗法及护理
新生儿体液平衡特点
新生儿液体疗法

常用补液溶液
口服补液盐(ORS): –氯化钠3.5g –碳酸氢钠2.5g –枸橼酸钾1.5g –葡萄糖20g –水1000ml –2/3张
ORS机制
小肠的Na+–葡萄糖的偶联、转运
Na+
转运
葡萄糖
Na+–葡萄糖 载体
Na+
促进
细胞内细胞间隙血液
小肠上皮细胞 刷状缘
葡萄糖
Na+、水吸收
给药途径(抢救治疗时)
外周静脉(头皮静脉等) 中心静脉(脐静脉、颈内、锁骨下静脉等) 骨髓腔 气管内给药
酸碱失衡的治疗
新生儿腹泻
新生儿腹泻时易发生低渗性脱水,肾脏浓缩稀释功 能不成熟,注意液体张力的选择及水中毒
常见的液体疗法中的液体
A. 非电解质溶液
5%、10% glucose
B.电解质溶液
0.9% NaCl、1.4%、5% NaHCO3、10% KCl
C. 混合液
见后
常用的液体(晶体液体 )
0.9% NaCl 1.4% NaHCO3 5~10%G.S
2:1
2
3:2:1
2
4:3:2
4
6:2:1
2
1
—
Cl-
70 67 62 56 51
足月儿出生 后2-4周 74 41 33 73 42 48
不同日龄新生儿维持正常活动液体量ml/(kg.d)
体重
1000~1499g 1500~2499g ≥2500g
1天 2天 3-7天 2-4周
60~80 80~100 100~120 120~180
50~60 60~80 80~100 100~150
Mild Moderate Severe
液体疗法

液体疗法的目的是纠正患儿体内水和电解质平衡紊乱,恢复机体的正常生理功能。
在实施中要正确掌握补液过程中的定量、定性、定速等问题,遵循先快后慢、先浓后淡、先盐后糖、见尿补钾及防惊补钙、补镁等原则。
1、口服补液适用于预防脱水及轻、中度脱水的患儿。
选用ORS液口服,轻度脱水50~80ml/kg,中度脱水80~100ml/kg,要求少量频服,并随时给予母乳或温开水,以防发生高钠血症;新生儿慎用或不用。
2、静脉补液适用于中度以上或吐泻严重的患儿。
(1)补液总量:包括3部分,即累积损失量、继续损失量及供给每日生理需要量。
第1日补液总量,轻度脱水约为90~120ml/kg,中度脱水约为120~150ml/kg,重度脱水约为150~200ml/kg,适用于婴幼儿。
对于学龄前儿童各度应少补1/4,学龄儿童则少补1/3。
一般第2日即可开始口服,若病情需要继续静脉补液(如仍有明显腹泻或伴有呕吐等)时,补液量需要根据脱水和进食情况估算。
(2)补液种类:主要是根据脱水性质而定。
通常低渗性脱水用2/3张含钠液(4:3:2);等渗性脱水用1/2张含钠液(2:3:1液);高渗性脱水用1/3~1/5张含钠液(1:2液或1:4液)。
由于婴儿时期腹泻病多为等渗性脱水,故一般轻、中度脱水或无条件测定血钠时,可先按等渗性脱水处理。
(3)补液速度:要根据脱水的程度和性质确定,原则上先快后慢。
重度脱水伴有周围循环衰竭时,应首先迅速滴入或直接静脉推注等张含钠液(生理盐水或2:1液),以迅速扩充血容量,纠正休克,然后再继续输液。
低渗性脱水时输液速度应快些,高渗性脱水时速度宜慢些,否则易发生惊厥。
一般累积损失量(约为补液总量的1/2)应于8~12小时补足(滴速为每小时8~10ml/kg);继续损失量、生理需要量则在补充累积损失量后的12~16小时内均滴入(滴速为每小时约5ml/kg)。
在补液过程中还要随时根据患儿病情的变化调节速度。
儿科补液一、先记住几个重要的公式:⑴5% NaHCO3(ml)=(22 –测得的HCO3¯)* 0.5*1.7*体重(kg )(有写0.6)=(22 –测得的HCO3¯)*体重(kg )(5%SB 1ml=0.6mmol)补碱的mmol数=(-BE)*0.3*W(kg)即5%SB(ml)=(-BE)*0.5*W(kg)先给1/2量估算法:暂按提高血浆HCO3¯5mmol/L,计算给5% SB 5ml/kg*次OR.11.2%乳酸钠3ml/kg。
新生儿液体疗法-湖北妇幼保健院

体液的组成
体液的组成 TBW= ICF+ECF
TBW (Total Body Water) : 全身总体液量 ECF (Extracellular Fluid):细胞外液量 ICF (Intracellular Fluid ):细胞内液
ECF = Intravascular fluid + Interstitial fluid Intravascular fluid (血浆,淋巴液) Interstitial fluid (细胞间液)
胸腔引流液、腹泻丢失液体等
新生儿不同日龄的液体需要量
日龄 140
150~200
出生体重
1000g~1500g 1500~2500g
80
60
100
80
120
100
150~200
150~200
>2500g 40 60
80~100 150
极低出生体重儿液量需根据水、电解质平衡状态调整,甚至在24小时 内需调整多次;当给予患儿24小时液量时,需扣除经口喂养的液量
新生儿生后失水途径
不显性失水(IWL):
经呼吸(1/3)和皮肤蒸发(2/3)的水分 不同的胎龄及体重, IWL不同
<1000g 2.7ml/kg/hr 1000~1500g 1.7~2.3ml/kg/hr 1500~2500g 1.7~2.3ml/kg/hr >2500g 0.7ml/kg/hr
新生儿水电解质状况的评估
实验室评估:
血电解质 血浆渗透压:正常270~290mOsm/L
血浆渗透压=2×Na++血葡萄糖/18+尿素氮/2.8 Na+以mmol/L计算,葡萄糖、尿素氮以mg/dl计算
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
浅议新生儿液体疗法
【摘要】目的:通过熟练掌握新生儿的液体疗法,提高新生儿救治率。
方法:根据新生儿体液总量,生理性体重下降,生理需要量的维持,常见疾病的液体疗法制定出合理的液体疗法。
结果:在临床治疗中有效率达90%以上。
结论:新生儿全身脏器功能发育不成熟,对体液的调节能力差,受到不良因素影响时,易发生水电平衡紊乱,且年龄越小越容易发生,通过液体疗法使其体液重新恢复平衡状态。
【关键词】新生儿;液体;治疗方法
1新生儿体液总量及生理性体重下降
胎龄越小,体液所占比重越大,胎龄26、30、32及37周时,其体液各占体重的85%、82%、80%及75%。
出生以后细胞外液逐渐减少,体重随之下降,每天约降低1%~5%,至生后5~6d降至最低点,以后逐渐上升,7~10d后,恢复至出生时体重,早产儿体重下降更明显,
持续时间也更长(表1)。
在生理性体重下降期间,补充液体量按出生体重计算,体重恢复后则按实际体重计算。
2新生儿生理需要量的维持
新生儿和早产儿实际水的需要量与日龄、出生体重、活动度、环境温度、湿度和疾病都有关,在基础代谢时的水需要量见表2,不同日龄的需要量见表3,足月新生儿第一天尿量少,排出的电解质不多,补充液体时可以不给电解质,以后钠的需要量在足月儿约1~
2mmol/(kgd),小于32周的早产儿约3~4mmol/(kgd)先后数日内可
不给钾。
3几种常见新生儿疾病的液体疗法
3.1新生儿窒息和呼吸窘迫综合征缺氧为全身性的,对肾功能、心肌和内分泌都有影响,抗利尿激素分泌异常综合征(siadh)和肾功能衰竭均可发生尿少,临床难以区分。
应严密监测出入量、体重、血和尿渗透压,血、钠、钾、bun、血气等。
根据监测结果每天设计补液方案,其中以体重、尿量、尿比重三项最重要。
正常新生儿尿量见表4。
siadh或肾衰少尿期均应限制液量,血钠<125mmod/l,发生迅速出现严重症状时,可用高渗盐水(1.5%)治疗,使血钠升至125~130mmol/l,也可应用速尿,在利尿同时适当补充电解质。
多尿期间可丢失大量水和电解质,应及时根据水电解质改变的情况进行补充。
缺氧多伴有代谢性或混合性(代谢性和呼吸性)酸中毒,呼吸严重者,须用人工呼吸机、代严重者可先按所需5%nahco3计算,所需的ml数二(be×0.3×体重kg数)÷2,以所测值的1/4~1/2量,用葡萄糖液稀释成1.4%浓度,缓慢静脉滴入,余量酌情加入静脉输液中,24h内滴入;或用5%nahco32~3ml/kg,稀释后静滴,也可将维持液中的生理盐水改为1.4% nahco3,对代谢性酸中毒的治疗,主要应设法消除病因,ph<7.2时,可适当补充nahco3、呼吸窘迫综合征时的液体总量不宜过多,液量过多时,将使动脉导管保持开放状态,加重肺出血,使原发病恶化。
3.2新生儿腹泻新生儿腹泻多为等渗脱水,当腹泻为水样便,次数
多,伴发热不显性失水增多,小儿拒乳或喂水不足时,2~3d就应考
虑有高渗性脱水的可能。
轻型腹泻可用世界卫生组织所规定的口服补充盐,但其张力过高(2/3张)最后稀释至1/2~1/3张。
重症患儿宜静脉补液,新生儿细胞补液多,累积损失相对较多,但补液速度要均匀,以防止短时间内输入大量液体而致肺水肿和心衰。
累积损失、继续丢失和生理维持液三者液体总量[ml/(kgd)],在轻度脱水时日120~150ml,中度脱水为150~200ml,重度脱水为200~250ml。
体重不足2500g或作治疗者酌情增加20~30 ml(kgd)补充累积损失的液体宜用1/2张含钠液。
3.3其他肺炎、硬肿症、心脏病患儿,每日液量酌情减少,按生理需要量半量补充,用维持液补液速度即3ml(kgh),并在补液过程中
密切观察,随时按需要修改补液计划。
