缺血性肠病
缺血性肠病!

情严重程度的关系仍需进一步研究。
缺血性肠病诊治中国专家建议( 2011),中 华医学会老年医学分会
实验室及辅助检查
2、腹部X线检查:是AMI最基本的检查。最典型征象
是“指压痕”征,为增厚的肠壁黏膜下水肿所致。钡灌肠
检查可见受累肠段痉挛、激惹;病变发展后期,可由于黏 膜下水肿、皱襞增厚等原因致使肠管僵硬似栅栏样;同时 肠腔内钡剂充盈形成扇形边缘。溃疡形成后,可见黏膜粗 糙,呈齿状缺损。钡剂检查可能加重肠缺血甚至引起肠穿
缺血性肠病的治疗
(3)应用血管扩张剂:AMI一经诊断应立即用罂粟碱30mg肌
肉注射,继以30 mg/h的速率经微量泵静脉输注,每日1~2
次,疗程3~7 d,同时尽可能避免使用血管收缩剂、洋地黄 类药物以防肠穿孔。 (4)抗栓治疗:阿司匹林200~300 mg/d或氯吡格雷1 50~300 mg/d;对急性肠系膜静脉血栓,尿激酶50万U、静脉滴注, 1次/d,并给予肝素或低分子肝素,疗程2周。对急性肠系膜 动脉血栓,应尽早进行介入治疗。
缺血性肠病诊治中国专家建议( 2011),中 华医学会老年医学分会
缺血性肠病的诊断和鉴别ห้องสมุดไป่ตู้断
一、诊断
1、AMI:AMI表现为急性严重腹痛,症状和体征严重 程度不成比例,体征常不明显,诊断较困难。临床观察中
如出现腹部压痛逐渐加重、反跳痛及肌紧张等,则为肠缺
血进行性加重的表现,强烈提示已发生肠坏死。腹部X线 检查可见“指压痕”征、黏膜下肌层或浆膜下气囊征。 CT检查可见肠系膜上动脉不显影、腔内充盈缺损。动脉 造影有助于鉴别诊断。
急性缺血性肠病
山东省千佛山医院
解建
缺血性肠病的定义
缺血性肠病亦称缺血性肠炎,是一组因 小肠、结 肠血液供应不足导致的不同程度局部组织坏死和一 系列症状的疾病。1963年Boley、1966年Marston首 先报告该病,凡全身循环动力异常,肠系膜血管病 变及其他某些全身性或局部疾病引起进入肠管的血 流量减少,不能满足肠管的需要致肠壁缺血时,均
缺血性肠病

饮食指导
食物应以易消化,质软少渣,无刺激性为宜。
少渣食物可以减少肠蠕动, 使腹泻得以缓解,可进食鸡 蛋、细挂面、烂米粥等。含粗纤维多的食物 和水果、蔬菜尽量少吃。 给予高蛋白、高热量的饮食。还应供给富含 维生素、无机盐、微量元素的食物,尤其是 含维生素C、维生素B、铁丰富的食物,以补 充体力、滋养身体。
在膳食中不要用多油食品及油炸食品。烹调
要少用油,采用蒸、氽、烩、焖等方法。忌 食猪油、羊油、奶油、牛油、核桃仁等多脂 肪食物。 忌吃产气食物。此病由于反复发作,在结肠 粘膜中溃疡、疤痕纤维交替产生,因而结肠 内壁的弹性降低,如果多吃的大豆、豆 制品、炒蚕豆、白薯等胀气食物,则可能 会导致肠内气体充盈而发生急性 肠扩张或溃疡在50岁以上,所以老年 人更应注意规律的生活起居、饮食习惯,避 免烟酒,多吃蔬菜、水果等维生素丰富的食 物,此外,还应适度参加一些力所能及的室 内外运动。 广大老年人,特别是有动脉硬化和高血压的 老年人,如果出现不明原因的腹痛和排便规 律的改变就应该警惕是否患了缺血性肠病, 及时到医院进行相关的检查,尽早解决问题, 以防病情加重。
临床表现
最常见的表现是突发左下腹痉 挛性疼痛,伴有明显意,在之 后的24h内便血,为鲜红色或 暗红色,血与便混匀,出血量 不大,由于肠道缺血导致肠功 能紊乱,可出现恶心、呕吐、 嗳气、腹胀、腹泻等症状。病 变早期肠粘膜及粘膜下层出现出血及水肿,粘膜呈暗红色。 伴随病程的进展及病变的加重,表层粘膜坏死、溃疡形成。 病变严重者,肠壁全层坏死(透壁性梗死),甚至引起肠 壁破裂、腹膜炎、休克致死。梗死面积小者可不穿透肠壁, 局部发生纤维化。病变自愈后可因瘢痕形成引起肠狭窄。
概述
缺血性肠病是20世纪初60年代提出的 一组具有一定临床病理特点的独立性疾 病,是肠管功能或形态变化所致的疾病。 该病临床表现无特异性,早期诊断较困 难 定义:缺血性肠病是指结肠和(或)小 肠因供血不足发生的缺血性肠道粘膜损 害
缺血性肠病的护理PPT课件

临床表现
01
腹痛:持续性或阵发性,可 伴有腹胀、恶心、呕吐等症
状
02
便血:大便带血,颜色可呈 鲜红色或暗红色
03
发热:体温可升高至38℃左 右
04
腹部包块:腹部可触及肿块, 质地较硬,有压痛感
05
肠鸣音减弱:肠蠕动减弱, 肠鸣音减弱或消失
诊断和治疗
诊断方法: 临床症状、 体征、实验 室检查、影 像学检查等
治疗原则: 改善微循环、 抗凝、抗血 小板聚集、
溶栓等
药物治疗: 抗凝血药物、 抗血小板药 物、溶栓药
物等
手术治疗: 血管重建 术、肠切 除术等
护理措施: 病情观察、 饮食护理、 药物护理、 康复护理等
缺血性肠病的护理要点
病情观察
观察患者生命体征,如心率、呼吸、血压等 观察患者腹部症状,如疼痛、腹胀、呕吐等 观察患者大便情况,如颜色、性状、次数等 观察患者皮肤颜色,如苍白、发绀等 观察患者意识状态,如清高脂肪、高胆固 醇食物摄入
适当运动:保持 适度运动,增强 体质,提高免疫 力
健康教育
1. 保持良好的生活习惯,如戒烟限 酒、合理饮食、规律作息等
2. 定期进行身体检查,及时发现并 治疗相关疾病
3. 保持良好的心理状态,避免过度 紧张和焦虑
4. 加强体育锻炼,提高身体素质和 免疫力
缺血性肠病的护理PPT 课件
x
目录
01 缺血性肠病的概述 02 缺血性肠病的护理要点 03 缺血性肠病的康复指导 04 缺血性肠病的预防措施
缺血性肠病的概述
病因和病理
病因:动脉粥样 硬化、血栓形成、
血管痉挛等
病理:肠道缺血、 缺氧、坏死、溃
疡等
症状:腹痛、腹 胀、恶心、呕吐
缺血性肠病
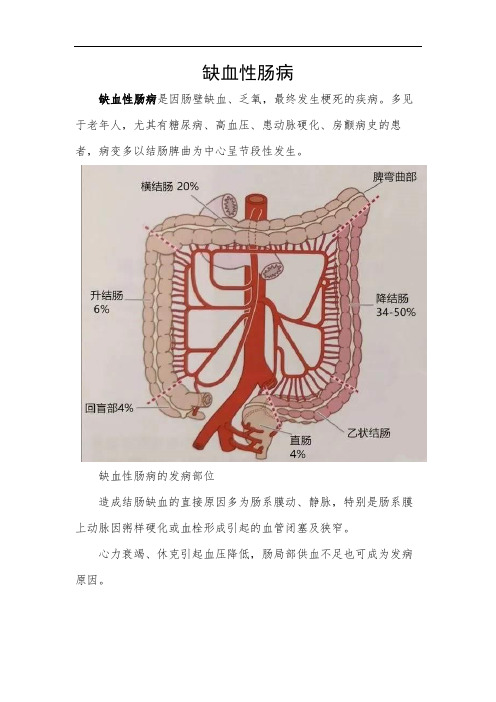
缺血性肠病缺血性肠病是因肠壁缺血、乏氧,最终发生梗死的疾病。
多见于老年人,尤其有糖尿病、高血压、患动脉硬化、房颤病史的患者,病变多以结肠脾曲为中心呈节段性发生。
缺血性肠病的发病部位造成结肠缺血的直接原因多为肠系膜动、静脉,特别是肠系膜上动脉因粥样硬化或血栓形成引起的血管闭塞及狭窄。
心力衰竭、休克引起血压降低,肠局部供血不足也可成为发病原因。
主要表现就是突然起病,以急性腹痛、腹泻、恶心、呕吐、便血,血便以鲜血便为主,有时也可以是果酱样或黑便,严重的还可能发生肠梗阻、坏死、穿孔及腹膜炎等并发症危及生命。
可分为急性肠系膜缺血(AMI)、慢性肠系膜缺血(CMI)、和缺血性结肠炎(IC)三种,由于AMI虽然发病率低,但是死亡率很高,希望能引起大家的重视。
病因静息状态下胃肠道动脉血流量占心排血量的10%,而运动或进餐后消化道血流量变化较大。
引起本病的主要病理基础是局部血管病变、血流量不足或血液的高凝状态。
危险因素主要有:心力衰竭、心律失常、心房颤动、各种原因所致的休克、动脉血栓形成、机械性肠梗阻等。
医源性因素有动脉瘤切除术、主动脉手术、冠状动脉搭桥术、肠切除术、肠镜、钡灌肠、妇科手术等;药物因素有可卡因、达那唑、地高辛、雌激素、苯异丙胺、利尿剂、非甾体抗炎药等,均可导致老年人缺血性肠病发生。
检查和诊断主要依据临床表现、特殊检查(CT、结肠镜等)、鉴别诊断。
有糖尿病、动脉硬化、冠心病、高血压、高脂血症、心律失常等基础病变的老年患者,一旦出现腹痛持续>2h,尤其是症状与体征不相称,即应考虑本病,争取早期诊断和早期治疗。
1、首选结肠镜检查:争取在72小时内完成,重点是左半结肠。
急性期镜下可见黏膜充血、水肿、糜烂、浅表溃疡及血管网消失,不过这些改变并无特殊性,如果病理活检发现纤维素血栓和含铁血黄素,则是诊断的根据。
晚期,尤其是慢性者可见结节性病变、皱襞增厚。
2、腹部钡餐透视或拍片:对于急性期肠穿孔、慢性期肠狭窄意义较大。
2024缺血性肠病要点(全文)

2024缺血性肠病要点(全文)一、缺血性肠病的发病原因缺血性肠病的致病因素较为多样。
首先,滥用利尿剂会使内脏血液量降低,从而增加患病风险。
长期便秘的患者,由千排便时腹内压升高,影响腹部内脏的血液供应,也可能引发缺血性肠病。
心功能不全时,心脏泵血能力减弱,导致全身血液循环不畅,包括肠道的供血也会受到影响。
血管性疾病如动脉硬化、血栓性脉管炎等,会造成血管狭窄或阻塞,减少肠道的血液供应。
非血管阻塞型的缺血性肠病大多为自发性,多见千老年人。
其中,各种原因引起的低血压最为常见,如感染性休克、神经性休克、过敏性休克等。
患有糖尿病、高血压等基础性疾病,或者同时服用影响内脏血流药物(如升压药等)的患者,其发生缺血性肠病的机会明显增加。
血管阻塞型的缺血性肠病主要原因包括肠系膜血管的损伤、肠系膜血管栓塞或血栓形成、动脉硬化、腹主动脉重建时手术结扎肠系膜下动脉等。
例如,肠系膜动脉的创伤可能直接破坏血管结构,导致血液无法正常供应肠道。
长期口服避孕药、肠腔内压升高等情况也可能引起缺血。
总之,缺血性肠病的发病原因复杂,多种因素相互作用,导致肠道供血不足,引发炎症和损伤。
了解这些致病因素,有助千我们更好地预防和治疗这种疾病。
二、缺血性肠病的症状表现缺血性肠病的症状多样,给患者带来诸多不适。
腹部痉挛性疼痛:多表现为左下腹部的持续性或突然发作的痉挛性疼痛,患者往往还伴有明显的排便感。
这种疼痛可能是由千肠道供血不足,导致肠道肌肉痉挛所致。
便血:通常在腹部疼痛后的24小时内出现,血液可与大便混合,呈现鲜红色或暗红色。
便血量一般不多,但严重时可能会大量出血。
恶心、呕吐:肠道缺血引发的功能紊乱,会导致患者出现恶心、呕吐的症状。
腹泻:也是常见症状之一,由千肠道的正常功能受到影响,肠道蜗动加快,从而引起腹泻。
症状的轻重程度因人而异。
轻症患者可能症状较为轻微,甚至可能自行缓解。
然而,重症患者的症状则较为严重,不仅会出现剧烈的腹痛、大矗便血,还可能伴有严重的腹胀、腹膜刺激征阳性等。
缺血性肠病

指压征
钡剂灌肠检查
血管造影
血管造影对本病的诊断有重要参考价值。主要用 于怀疑肠系膜血管病变,特别是怀疑肠系膜上动脉病 变的病人,可见肠系膜上动脉多数分支狭窄、不规则, 狭窄与扩张交替,动脉弓痉挛,肠壁内血供不足等表现。 大约90%的慢性肠系膜缺血病人同时具有腹腔动脉 和肠系膜上动脉的明显狭窄,其中约有50%以上病人 伴有肠系膜下动脉的明显狭窄。然而,多大程度血管 狭窄可引起肠道缺血尚不清楚。
②呕吐、腹泻:腹泻多为短暂出现的水样或 血水样便
③消化道出血:血便或黑便多在中、后期出 现,重者可有呕血,但少见。
④早期体征与症状不符,后期可有心动过速、 血压下降、发热、肠梗阻、腹膜炎、血性 腹水、脓毒血症等,有时可扪及包块。肠鸣 音开始活跃,不久即消失。
慢性肠系膜缺血
腹痛,常发生于进食后10~30min,持续1~3后缓解, 疼痛呈痉挛性,局限于上腹部或脐周,可向背部 放射。多食后易发作,患者常自觉地减少食量,故 称“小食量综合征”。 因畏食和吸收不良,体重减轻。可并发便秘或便 秘与腹泻交替。 体检腹主动脉区可闻及血管杂音
非闭塞性 肠系膜缺血
A:应用血管扩张剂前
B:应用血管扩张剂后
(48H)
慢性肠系膜缺血的治疗
• ①内科治疗:少量多餐,应用血管扩张药如硝酸 甘油、丹参、硝苯吡啶等。
• ②手术治疗:重症者可行血管改道、动脉内膜切 除术和血管再建术等。
缺血性结肠炎的治疗
非手术治疗
• 因病情难于预测,必须住院治疗,及时内科治疗能缓解 病情的发展
• 缺血病变部位与非病变部位有明确的界限
• 由于直肠为双重供血,很少见到直肠黏膜改变
• 可出现肠腔狭窄,使肠镜不能通过。结肠镜检查必须
慎重操作,以免穿孔
缺血性肠病知识点总结

缺血性肠病知识点总结1. 缺血性肠病的分类缺血性肠病按照病程可分为急性和慢性,具体包括急性肠缺血、亚急性肠缺血及慢性肠缺血。
此外,根据肠道受累的不同部位,又可分为肠系膜动脉闭塞性疾病和肠系膜动脉功能性或非闭塞性疾病。
至于病因的不同,缺血性肠病有全根性与局灶性的区别。
包括大血管闭塞性病变、小血管病变与非血管性病变。
2. 缺血性肠病的病因缺血性肠病是由于肠道血流灌注不足引起的一系列肠道病变。
较常见的病因包括肠系膜动脉主干或分支的血栓、栓子与肠系膜动脉与肠系膜静脉的夹层压迫,肠系膜血管的粥样硬化和血栓闭塞等。
其他病因包括外伤、心源学性、血栓形成前期、炎性及肿瘤性有关的缺血性肠病。
3. 缺血性肠病的临床表现急性肠缺血的早期症状不典型,半数以上患者以腹痛为首发症状。
慢性肠缺血可分为缺血性肠病缺血性肠病的症状,血管性与非血管性症状。
其中血管性症状包括腹痛、腹胀胀、腹鸣、食后上腹不适等。
而非血管性症状主要表现为消瘦、恶心、呕吐等。
4. 缺血性肠病的诊断缺血性肠病的诊断包括病史、临床表现、体格检查、实验室检查、影像学检查,以及内镜下检查等。
其中,CTA、DSA和MRA是常用的影像学检查手段。
内镜检查可发现肠黏膜疱疹、出血、溃疡、坏死性肠炎及肠腔狭窄和阻塞等。
5. 缺血性肠病的治疗缺血性肠病的治疗首先是保持足够的肠道血液供应,包括改善全身循环、维持足够的血容量、改善血管通透性、改善微循环等。
对于患者而言,遵医嘱服用药物,戒烟戒酒,保持适量的锻炼,保持合理的饮食结构等都是非常重要的。
在一些重症患者中,手术治疗可能是必要的。
以上是缺血性肠病的相关知识点总结,希望对您有所帮助。
如果您对缺血性肠病有进一步的了解和探讨,可以咨询专业医生获取更多的临床信息。
缺血性肠病教学演示课件

合理饮食
保持低脂、低盐、高纤 维的饮食习惯,避免暴 饮暴食,减轻肠道负担
。
适当运动
进行适量的有氧运动, 如散步、慢跑等,促进 肠道蠕动和血液循环。
定期体检
定期进行肠道检查和全 身检查,及时发现并处
理潜在问题。
处理方法及时机选择
药物治疗
在缺血性肠病早期,可采用药 物治疗,如抗凝药物、扩血管 药物等,以改善肠道血液循环
分型
根据缺血部位和程度可分为轻、中、重三型。轻型表现为可逆性肠黏膜损伤, 中型表现为肠壁全层损伤伴溃疡形成,重型则出现肠壁坏死、穿孔和腹膜炎等 严重并发症。
02
诊断方法与标准
实验室检查
血常规
可有白细胞升高,提示感染或炎 症。
便常规
隐血试验阳性,提示消化道出血。
血液生化
可有电解质紊乱,如低钾、低钠等 。
手术治疗
对于严重缺血或药物治疗无效的患者 ,可考虑手术治疗,如肠系膜动脉重 建术、肠切除吻合术等。
介入治疗
如经导管动脉栓塞术、球囊扩张术等 ,可针对具体病变进行局部治疗,具 有创伤小、恢复快的优点。
04
并发症预防与处理
常见并发症类型及危害
肠梗阻
由于肠道缺血导致肠壁水肿、充 血,进而引起肠腔狭窄,造成肠 梗阻。患者可能出现腹痛、腹胀 、呕吐等症状,严重时可导致肠
鉴别诊断
需要与急性胃肠炎、肠梗阻、肠套叠等疾病进行鉴别。急性胃肠炎多有不洁饮食史,表现为恶心、呕 吐、腹痛、腹泻等;肠梗阻多表现为腹痛、呕吐、腹胀、停止排气排便等;肠套叠多见于小儿,表现 为突然发作的剧烈腹痛、呕吐、血便等。
03
治疗原则与措施
一般治疗
禁食
减少肠道负担,避免加重 缺血症状。
缺血性肠病的诊治

缺血性肠病的诊治缺血性肠病是指由于支配肠道的血管本身结构改变(闭塞)和/或功能异常(挛缩),或者全身血液动力学变化(低灌注)导致肠道血流减少而引起的肠壁器质性损害及肠功能障碍。
包括小肠缺血和结肠缺血。
根据发病情况和病变范围,肠缺血可以分为3类:急性肠系膜缺血,慢性肠系膜缺血,缺血性结肠炎。
急性肠系膜缺血是指突然发作的肠道供血不足,常表现为急性重度腹痛,诊断一般不困难。
慢性肠系膜缺血(肠绞痛)是间断或持续的肠道供血不足,无法满足餐后肠道活动的代谢需求。
缺血性结肠炎是肠道供血不足导致的结肠损伤。
1 急性肠系膜缺血 1.1 分类包括急性肠系膜动脉性缺血和急性肠系膜上静脉血栓形成,前者又包括肠系膜上动脉栓塞,肠系膜上动脉血栓形成,非阻塞性肠系膜缺血和局灶性节段性动脉缺血。
各种类型所占比例见表1。
1.2 诊治概要1.2.1 急性肠系膜动脉性缺血的诊治概要1.2.1.1 临床特点(1)突然发作的重度腹痛为首要症状,血管内应用血管扩张剂可缓解腹痛。
(2)剧烈的腹痛和不显著的腹部体征之间不相称。
(3)腹痛后可出现腹泻、便血、腹胀等。
(4)在肠坏死时出现腹膜刺激征。
(5)小肠局灶性缺血为节段性,因充分的侧枝循环,一般不发生贯壁坏死,临床有以下三种类型:①阑尾炎类似的急性肠炎;②与Crohn 病类似的慢性肠炎;③出现伴有细菌增殖和“盲袢”综合征的肠梗阻。
(6)多存在本病的易患因素。
1.2.1.2 诊断要点(1)具有以上典型临床特点者,提示有本病可能。
(北京大学第三医院,100083)吕愈敏Lv Yu-min作者简介:吕愈敏,女,主任医师,教授。
主要从事消化系统疾病的诊断、治疗等临床工作,经验丰富。
研究方向以肠道疾病为主,共发表相关学术论文80余篇。
曾获自然科学基金、博士点基金及卫生部基金和吴阶平医学研究三等奖。
(2) 在常规检查排除常见急腹症情况下,应尽早行肠系膜血管造影(或CTA\MRA),显示肠系膜血管闭塞和/或肠段血管充盈不良,排除相关疾病可确定诊断。
缺血性肠病

处理
对可疑患者: 复苏:纠正心衰、低血容量、低血压。 抗感染 影像检查:平片、腹部CT、血管造影 抗凝剂:AMI患者应用有争议;除MVT外 ,术后不能立即应用抗凝剂。
Algorithm for the diagnosis and treatment of intestinal ischemia. CTA, computed tomographic angiogram; DVT, deep venous thrombosis; SMA, superior mesenteric artery. Solid lines show accepted management plan; dotted lines show alternative management plan.
特殊类型-非阻塞性肠系膜缺血 (NOMI)
占据20~30%; 主要原因是心血管事件导致的内脏血管 收缩。(急性心梗、心衰、心律失常、 肝硬化、慢性肾功能衰竭) 血管造影4标准: SMA分支起源狭窄;壁 内血管灌注不充分;血管弓缘痉挛,分 支不规则。
Superior mesenteric angiogram in a patient with nonocclusive mesenteric ischemia (NOMI) following a bout of gastrointestinal hemorrhage and shock. A, The pretreatment film shows the diffuse vasoconstriction of NOMI. B, Marked vasodilatation is evident on the repeat study after 48 hours of an intra-arterial papaverine infusion
缺血性肠病护理常规

临床表现与分型
急性型
突发剧烈腹部绞痛,恶心 、呕吐、腹泻及血便,症 状与体征不相符,即症状 重、体征轻,腹部压痛与
腹肌紧张不明显。
慢性型
反复发作的腹痛、便血, 可自行缓解,症状较轻,
多不伴呕吐、腹泻等。
狭窄型
腹部症状与体征不明显, 但可出现肠梗阻表现,如 腹胀、呕吐、停止排气排
便等。
诊断标准及鉴别诊断
定期随访安排
随访时间
出院后1个月、3个月、6个月各随访一次,以后每年随访一次。
随访内容
包括症状变化、体征检查、实验室检查等,以评估病情恢复情况及
缺血性肠病危险因素宣传
动脉硬化、心功能不全等 疾病的宣传,强调这些疾 病与缺血性肠病的关联;
宣传肠系膜动、静脉血管 闭塞及狭窄等直接原因, 提高患者对疾病的认识;
诊断标准
根据临床表现、实验室检查(如血常 规、便常规、D-二聚体等)及影像 学检查(如腹部平片、CT、血管造 影等)进行综合判断。
鉴别诊断
主要与炎症性肠病、结肠癌、肠套叠 等疾病相鉴别。
预防措施与重要性
预防措施
积极控制动脉硬化、心功能不全等原发病,避免过度劳累、情绪激动等诱因, 保持大便通畅等。
重要性
缺血性肠病是一种严重的肠道疾病,如不及时诊断和治疗,可能导致肠坏死、 穿孔等严重后果,甚至危及生命。因此,加强预防措施、提高诊断水平、及时 治疗具有重要意义。
02
护理评估与观察要点
病情严重程度评估
评估患者腹痛、腹泻、便血等症 状的严重程度。 了解患者是否有恶心、呕吐、腹 胀等伴随症状。 评估患者是否有休克、心衰等严 重并发症的表现。
讲解其他可能的发病原因 ,如心力衰竭、休克等引 起的肠局部供血不足。
缺血性肠病

缺血性肠病
治疗
非闭塞性肠缺血,血管扩张剂如硝酸甘油,以降低 动脉血管阻力; 对于早期患者,一旦确诊,无论有无腹膜炎体征, 都可经造影导管向动脉内灌注血管扩张剂(一般灌 注罂粟碱)。 对于肠系膜血管血栓形成患者,在积极治疗原发病 基础上,在排除腹膜炎等并发症后,主张诊断明确 后应立即予以抗凝治疗。 如怀疑肠坏疽、肠穿孔应进行剖腹探查。部分病例可 行肠系膜动脉血管置换术进行治疗。
缺血性肠病
病因
血流量不足 凡能引起内脏血流量下降的原因均可引发肠 道缺血
缺血性肠病
病因
其他疾病如肠系膜上动脉压迫症、肠道血管 畸形、肠道及腹部恶性肿瘤、肠梗阻、急性 胰腺炎等也可导致缺血性肠病的发生。
缺血性肠病
临床表现
突发左下腹痉挛性疼痛 便血 肠功能紊乱 肠壁全层坏死、肠壁破裂、腹膜炎、休克。
缺血性肠病
概念
缺血性肠病(ischemicboweldisease)是 因肠壁缺血、缺氧,最终发生梗死的疾病。
缺血性肠病
病因
血管本身的病变是引起肠道缺血的主要病理 基础。 动脉粥样硬化 栓塞 全身性血管病变(如结节性多动性红细胞增多症、血小板增多症、长期 口服避孕药、严重感染时及化疗、放疗等情 况下,血液处于高凝状态,易形成血栓或栓 子而堵塞肠道血管
缺血性肠病
检查
结肠镜检查 表现为黏膜充血、水 肿、瘀斑,黏膜下出 血,黏膜呈暗红色, 血管网消失,可有部 分黏膜坏死,继之黏 膜脱落、溃疡形成, 呈环形、纵形、蛇形 及散在溃疡糜烂。
缺血性肠病
检查
见严重缺血或肠系膜 动脉血栓形成,肠黏 膜病变为全壁坏死、 形成深大纵形溃疡。
缺血性肠病
检查
缺血性肠病-病例分享

D-二聚体:3.6 mg/L
粪便常规提示潜血弱阳性 。
尿常规、凝血四项、血尿淀粉酶均未见明显异常。
辅助检查
腹部彩超:肝囊肿、胆囊壁欠光滑;肠系膜淋巴结未见明显肿大;腹主动 脉内膜毛糙,腹主动脉、肠系膜上动脉斑块形成。
发作。
彩超,CT均提示腹主 动脉、肠系膜上动脉
狭窄、硬化。
缺血 性肠
病
活血、抗凝、稳 定斑块治疗有效。
腹主动脉CTA提示肠 系膜动脉开口病变
实验室、影像学、内 镜检查排除其他引起
腹痛的疾病。
疑问
一.本患者缺血性肠病诊断类型
2. 目前缺血性肠病抗凝药的选择及具体使用方案?
PA R T. 0 1
请各位专家指导
02
我国90%IC患 者为老年患者 (≥60岁);
本病可发生于各个年 龄段,好发于50岁 以上的中老年患者;
[1]Pepersack T. Colopathies of the old adults. Acta Gastroentero1Belg,2006,69:287—295.
讨论
缺血性肠 病
发
T 36.9℃ P 69次/分 150/80mmHg
R 19次/分 Bp
神志清,精神差,全身皮肤粘膜无黄染,无肝掌、 蜘蛛痣。心率86次/分,心律绝对不齐,第一心音 强弱不等,各瓣膜听诊区未闻及杂音,无心包摩擦 音。腹平坦,无腹壁静脉曲张,腹部柔软,腹部压 痛,上腹部、脐周为重,无反跳痛,腹部无包块。 肝脾肋缘下未触及,Murphy氏征阴性,肝肾区无 叩击痛,移动性浊音阴性,肠鸣音稍弱,双下肢无 水肿。
胃、肠镜检查均未见明显异常。 CT平扫示:腹主动脉、肠系膜上动脉硬化,肠内少量积气。
缺血性肠病的诊断及治疗

④肠系膜静脉血栓形成:表现为门静脉、 肠系膜静脉系统发生闭塞,伴有血管腔 内充盈缺损或静脉侧支形成。
据文献报道阻塞性肠缺血仅9% ~ 26%的患者在手术前能够作出正确的诊 断,多数患者只有在手术时才能作出诊 断。
❖ 其他 结肠缺血钡灌肠检查敏感度约 为80%,其特异性表现为拇指印征。腹 部CT有助于肠系膜静脉血栓的诊断,可 见肠系膜上静脉增宽,其中可见低密度 信号,强化阶段可见周边强化,呈“牛 眼征”.
❖ 确诊为慢性缺血性肠病,家属拒绝手术, 予内科保守治疗(抗凝、扩血管、修复 肠道粘膜、营养支持等对症治疗)后, 病情逐渐稳定,大便次数减少,成形, 呈黄色,大便隐血试验转阴,血红蛋白 上升至82g/L,总蛋白升至53 g/L,白 蛋白上升至26g/L,全身浮肿也有明显 消退。
最终突发肺栓塞死亡。
❖一般于腹痛后24h出现便血,这是肠 梗死的可靠征象,根据出血量可表 现为大便潜血阳、黑便、暗红色或 鲜血便
❖ 体格检查在疾病早期与腹痛的程度不成 比例,早期腹痛剧烈而查体可无明显异 常,随着疾病进展出现发热、心率加快、 血压降低、腹胀、腹部叩诊鼓音、肠鸣 音减弱、腹部压痛、反跳痛及肌紧张等, 75%患者大便潜血阳性。
缺血性肠病的 诊断和治疗
缺血性肠病是20 世纪初60 年代提出的一 组具有一定临床病理特点的独立性疾病,是肠 管功能或形态变化所致的疾病。该病临床表 现无特异性,早期诊断较困难。
定义:
缺血性肠病是指结肠和(或)小肠因 供血不足发生的缺血性肠道粘膜损害。
分类
❖急性肠系膜缺血 ❖慢性肠系膜缺血 ❖结肠缺血
❖血管造影 选择性动脉造影有 助于发现病变部位和范围,为诊 断本病的重要检查手段,为手术 治疗提供参考。
阳性征象为: ①非闭塞性肠系膜缺血:主动脉没有阻塞, 其中小分支可存在节段性狭窄。肠系膜动脉 主干和分支呈弥漫性痉挛或分支的节段性痉 挛,如果给予罂粟碱解痉处理,则立即可见 血管管径扩张。 ②栓子:肠系膜上动脉内的圆形充盈缺损, 伴远端血管完全或次全闭塞。 ③ 血栓形成:常在肠系膜上动脉起始处, 可见血管突然中断,可伴有反应性血管收缩, 管径普遍变细。
老年医学缺血性肠病

主要由于肠道血液供应减少或中 断,导致肠壁缺血、缺氧,引发 炎症反应和细胞凋亡,最终导致 肠壁坏死和溃疡形成。
流行病学特点
发病率
缺血性肠病在老年人群中发病率较高,随着年龄的增长,发病率呈上升趋势。
危险因素
高血压、糖尿病、高脂血症、动脉硬化等是缺血性肠病发病的危险因素。
临床表现与分型
临床表现
老年医学缺血性肠病
03-19
CONTENTS
• 缺血性肠病概述 • 老年缺血性肠病特点 • 影像学检查在缺血性肠病诊断
中应用 • 实验室检查与辅助诊断方法 • 缺血性肠病治疗策略与方案选
择 • 总结与展望
01
缺血性肠病概述
定义与发病机制
定义
缺血性肠病是由于肠道血液供应 不足或回流受阻导致肠壁缺血、 缺氧,进而发生坏死和溃疡的一 种疾病。
并发症及预后评估
并发症
常见并发症包括肠穿孔、腹膜炎、感染性休克等,严重时可 危及生命。
预后评估
预后与病情严重程度、治疗时机和患者自身状况密切相关。 早期发现、及时治疗可改善预后,降低死亡率。对于老年患 者,应加强监护和护理,预防并发症的发生。
03
影像学检查在缺血性肠病诊断中应用
腹部X线平片检查
临床表现和诊断方法
系统介绍了缺血性肠病的临床表现、诊断方法和鉴别诊断要点。
治疗和预防措施
全面概述了缺血性肠病的治疗原则、方法以及预防措施,包括药物 治疗、手术治疗和康复治疗等。
老年医学领域发展趋势
1 2 3
老龄化与老年疾病研究
随着人口老龄化的加剧,老年医学领域的研究和 发展越来越受到关注,老年疾病的预防、诊断和 治疗水平不断提高。
早期可见局限性痉挛,随后见肠腔积气, 节段性扩张,肠壁水肿增厚
缺血性肠病21151

手术治疗
手术适应症:缺血 性肠病严重、药物 无法控制病情的患 者手术方来自:切除病 变肠段或进行血管 重建
手术效果:有效改 善肠道血液循环, 缓解症状,提高生 活质量
注意事项:手术风 险较高,需严格掌 握手术适应症,术 后需进行康复训练 和定期复查
其他症状
腹痛:缺血性 肠病患者常出 现腹部绞痛或 钝痛,可因进 食或运动而加
重
便血:由于肠 道缺血导致肠 道黏膜受损, 患者可能出现
便血症状
腹泻:缺血性 肠病患者可能 出现腹泻症状, 通常为水样便
或血水样便
恶心呕吐:缺 血性肠病患者 可能出现恶心
呕吐等症状
04
缺血性肠病的诊断方法
实验室检查
血常规检查:了解贫血、白细胞计数和血小板计数等情况 凝血功能检查:评估凝血功能是否正常 血生化检查:了解电解质、肝肾功能等情况 肠镜检查:直接观察肠道黏膜,发现病变并进行病理活检
03
缺血性肠病的临床表现
腹痛
腹痛是缺血性肠病最常见的临床表现 腹痛多在餐后或剧烈运动后出现 腹痛可伴有恶心、呕吐等症状 腹痛的位置多为中下腹或左下腹
便血
便血是缺血性肠病的常见症状之一,通常表现为大便带血或全血便。 便血可伴有腹痛、腹胀、恶心、呕吐等症状,严重时可出现肠梗阻。 便血的原因是肠道缺血导致肠黏膜受损,引起出血。 便血的严重程度与缺血的严重程度相关,需要及时就医诊治。
电子显微镜观察:观察肠道细胞的超微结构,有助于缺血性肠病的诊断。
基因检测:对于有家族遗传史的患者,基因检测有助于发现相关基因突变, 为诊断提供依据。
05
缺血性肠病的治疗方法
一般治疗
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
❖ 缺血性肠病也是动脉重建手术后的严重并发 症(占1%-7%)。原因为:
修补腹主动脉瘤破裂时,主动脉横段钳夹的时间过长造 成血液动力学不稳定,缺氧状态和血肿压迫脏器,致血 供减少
瑞士1987~1993年的全部腹主动脉和股动脉手术患者 并发症中肠缺血发生率2.8%
因动脉瘤破裂而休克的患者,其乙状结肠和左半结肠缺 血发生率7.3%~9.5%
❖ 约50%~75%的肠壁供血至黏膜层,所以一旦发 生缺血,病变首先累及黏膜层
16
中结肠动脉 右结肠动脉
肠系膜上动脉 左结肠动脉
回结肠动脉
乙状结肠动脉
结肠血供:回结肠动脉、右结肠动脉、中结肠动脉、 左结肠动脉和乙状结肠动脉
边缘动脉示意图
17
三、缺血性肠病的病因
18
缺血性肠病分为梗塞性和非梗塞性
糖尿病、类风湿性关节炎、淀粉样变、放射性损伤、系统性 血管病变(系统性红斑狼疮、结节性多动脉炎、过敏性肉芽 肿、硬皮病、白塞综合征、血栓性闭塞性脉管炎)
心力衰竭、低血容量状态、菌血症、神经源性创伤、过敏性
药物
结肠阻塞 血液疾病
洋地黄制剂、利尿剂、儿茶酚胺类、雌激素、金制剂、 NSAID、可卡因成瘾、某些Cox-2抑制剂、纳拉曲坦 (Naratriptan)--治疗偏头疼药物
条空肠、回肠动脉分支,其分支彼此吻合成血管弓 近侧1/4小肠段只有一级血管弓 中2/4小肠段有二、三级血管弓 远侧1/4小肠段有四级血管弓 最后一级动脉弓最靠近肠道,并与肠道平行称边缘动
脉(marginal artery)
8
中结肠动脉 右结肠动脉
回结肠动脉
肠系膜上动脉
空肠动脉弓
肠 动 脉
回肠动脉弓
缺血性肠病 Intestinal ischemia
胡宝春
1
一、概述
2
❖ 缺血性肠病是一组因小肠、结肠血供不足,导致不 同程度的局部组织坏死,以及一系列症状的病变
❖ 多以急腹症或血便而就诊 ❖ 分类:
急性肠系膜缺血(acute mesenteric ischemia,AMI) 慢性肠系膜缺血(chronic mesenteric ischemia,CMl) 缺血性结肠炎(ischemic colitis,IC)
中结肠动脉
❖ 向上经横结肠系膜到结肠肝曲附近分为左、 右支供血于横结肠;
❖ 右支与右结肠动脉升支吻合; ❖ 左支与肠系膜下动脉分支一左结肠动脉支吻
合; ❖ 有20%的人缺失此支 。
12
右结肠动脉
❖ 走行到升结肠内侧缘分为上、下两支, 分别与中结肠动脉、回结肠动脉吻合, 供血升结肠上2/3及结肠肝曲
9
肠系膜上动脉向右分出 三支,分别为: 回结肠动脉 右结肠动脉 中结肠动脉
10
回结肠动脉
❖ 为肠系膜上动脉未端右侧,是右半结肠供血 的主要动脉;
❖ 它分成5支血管,盲肠动脉前支、后支,阑尾 支,回肠支和升结肠支
❖ 分别供应盲肠、阑尾、回肠及升结肠下1/3的 血供
❖ 升结肠支与中结肠动脉降支吻合
11
❖ 结肠供血不足的外因有肠粘连和扭转引起 继发性缺血性结肠炎
20
非梗塞性缺血性肠病的病因:
任何原因的低血流状态,如心功能衰竭、肠系膜 血管狭窄等
可继发于某些药物
❖可卡因、鼻用缩血管药、洋地黄、非甾体类抗炎药、 应用大剂量干扰素治疗肝炎患者,以及长期口服避孕 药的中年妇女等
❖治疗偏头疼的药物纳拉曲坦(Naratriptan) ❖Cox-2抑制剂导致缺血性结肠炎
❖ 第三分支---直肠上动脉(痔动脉)
主要供应乙状结肠中段和直肠,直肠也接受来自骼内动 脉的中、下痔动脉的血供
14
肠系膜下动脉
分三支: 左结肠动脉 乙状结肠动脉 直肠上动脉
15
肠壁血供
❖ 由边缘动脉发出很多小动脉支垂直进入肠壁在浆 膜下形成血管网,再发出小动脉支供血于肌层, 并在黏膜下形成血管网,向黏膜及黏膜下层供血
❖ 梗塞性缺血性肠病病因:
肠系膜动脉和静脉的血管梗塞 大动脉血管的梗塞--是最常见的原因 房颤患者的栓子脱落、血栓或动脉粥样硬化、
动脉炎等造成的肠系膜上动脉、下动脉梗塞
❖ 肠系膜静脉梗塞导致肠缺血可继发于:
血液高凝状态、胰腺炎或门静脉高压导致肠系 膜静脉回流不畅,静脉血栓形成
19
❖ 动脉血供减低也可由小支动脉疾患引起, 如糖尿病、放射性动脉炎或免疫性动脉炎 等造成的血供减低,致使缺血肠病发生
3
❖ 随着人口老龄化、动脉硬化相关疾病发病率增加, 缺血性肠病的患病率有所增加
❖ 我国90%缺血性结肠炎患者为老年人(≥60岁) ❖ 引起本病的主要病理基础是局部血管病变、血流
量不足或血液的高凝状态。 ❖ 年轻人发生缺血性肠炎相对较少,病因大多是血
管病变、药物、高凝状态、镰状细胞性疾病以及 可卡因成瘾
6
肠道血液供应
❖ 共三条动脉:肠系膜上动脉、肠系膜下动脉、髂内 动脉分支
❖ 肠系膜上动脉供血:全部小肠、升结肠、近端横结 肠
❖ 肠系膜下动脉供血:左半结肠 ❖ 肠系膜下动脉和髂内动脉分支共同供血:直肠
静息状态下胃肠道动脉血流量占心排血量的10%, 而运动或进餐后消化道血流量变化较大。
7
肠系膜上动脉在第一腰椎水平处,向左分出12~18
结肠手术肠系膜上动脉结扎影响侧枝循环的建立
❖ 长跑后发生急性腹痛可能是缺血性肠炎
22
缺血性肠病的Байду номын сангаас因
类别 大血管阻塞
小血管疾病 休克
病因
①外伤;②肠系膜动脉栓塞:血栓或动脉栓子、胆固醇栓子, 主动脉造影术、 结肠切除并肠系膜下动脉结扎、腹主动脉重 建术;③肠系膜静脉血栓:高凝状态、门静脉高压症、胰腺 炎
❖ 有2%~18%的人缺失此支
13
肠系膜下动脉
❖ 腹主动脉分出,有三支分支 ❖ 第一分支---左结肠动脉
向上至脾曲处分为升支和降支,升支即左结肠动脉与结 肠中动脉的左支吻合,并沿左半结肠形成边缘动脉
❖ 第二分支---乙状结肠动脉
分出1~6支在乙状结肠系膜内呈扇形分布,各分支之间 相互吻合形成动脉弓,但乙状结肠动脉和直肠上动脉多 无吻合,使乙状结肠与直肠交界处的肠壁血运较差
4
❖ 危险因素主要有心力衰竭、心律失常、心房颤动、 各种原因所致的休克、动脉血栓形成、机械性肠 梗阻等
❖ 医源性因素有动脉瘤切除术、主动脉手术、冠状 动脉搭桥术、肠切除术、肠镜、钡灌肠、妇科手 术等
❖ 药物因素有可卡因、达那唑、地高辛、雌激素、 苯异丙胺、利尿剂、非甾体抗炎药等
5
二、肠道血液供应
